вамв. Порядок проведения коронарной реваскуляризации у больных со стабильными формами ибс (в пспбгму им И. П. Павлова) Понятие стабильная форма ибс
 Скачать 78.72 Kb. Скачать 78.72 Kb.
|
|
Порядок проведения коронарной реваскуляризации у больных со стабильными формами ИБС (в ПСПбГМУ им И.П. Павлова) Понятие «стабильная форма ИБС» в первую очередь предполагает отсутствие признаков острого коронарного синдрома (ОКС), к этой форме ИБС следует отнести пациентов со стабильной стенокардией напряжения, некоторыми формами вазоспастический стенокардии, с коронарным Х-синдромом (I20.1, I20.8, I20.9). При более широком подходе в эту категорию могут войти: бессимптомные атеросклеротические изменения коронарных артерий, ишемическая кардиомиопатия, постинфарктный кардиосклероз и аневризма сердца, другие и неуточненные формы ИБС (I25.0, I25.1, I25.2, I25.5, I25.8, I25.9). Особое место занимает безболевая ишемия (I25.6), которая может иметь место, как при стабильном течении ИБС, так и при развитии ОКС. Целью реваскуляризации у больных стабильными формами ИБС является облегчение симптомов и/или улучшение прогноза в случае, когда проводимое в соответствии с существующими стандартами консервативное лечение неэффективно. Клинические показания к реваскуляризации: Стабильная стенокардия напряжения 2-4 ФК, рефрактерная к медикаментозной терапии; Вариантная стенокардия 2 типа, при неэффективности медикаментозного лечения; Сочетание стабильной стенокардии напряжения 2-4 ФК с вариантной стенокардией при неэффективности лекарственной терапии; Безболевая ишемия миокарда при уровне нагрузок, соответствующих 2-4 ФК стенокардии напряжения, рефрактерная к медикаментозной терапии; ХСН с систолической дисфункцией ЛЖ (ФВ≤35%) у больных ИБС, если анатомия коронарного русла позволяет выполнить реваскуляризацию. Клинические симптомы ИБС должны подтверждаться данными КАГ (табл.1 ) Табл. 1. Показания для реваскуляризации у пациентов со стабильной стенокардией или безболевой ишемией в зависимости от анатомо-функционального состояния коронарного русла (2018 ESC/EACTS Guidelines on myocardial revascularization)
Примечания: а – с документированной ишемией или гемодинамически значимом стенозе (определенном как FFR ≤ 0,8 или iwFR ≤ 0,89) или стенозе крупной артерии более 90%, где FFR – фракционный резерв кровотока, iwFR – мгновенное вневолновое отношение. b – прогностический неблагоприятный FFR<0,75 Реваскуляризация при стабильных формах ИБС может быть выполнена, как методом ЧКВ, так и методом АКШ. Выбор между 2 методами определяется коронарной анатомией (табл.2), риском периоперационной внутригоспитальной смерти (индекс STSscore) и полнотой реваскуляризации (приоритетное значение). Помимо этих факторов, существенное влияние на окончательное решение могут оказывать и другие обстоятельства (табл.3 и 4). Табл. 2. Рекомендации по варианту реваскуляризации (АКШ или ЧКВ) у пациентов со стабильной ИБС и низким хирургическим риском, если коронарная анатомия позволяет выполнить обе процедуры (2018 ESC/EACTS Guidelines on myocardial revascularization с изм.)
Примечание: (В) для АКШ и (С) для ЧКВ в случае проксимального стеноза ПНА при 2-х сосудистом поражении Табл.3. Рекомендации по выбору метода реваскуляризации у больных с умеренной–тяжелой ХБП (СКФ≤44 мл/мин/1,73 м.кв.) (2014 ESC/EACTS Guidelines on myocardial revascularization)
Примечания: DES – Drug-Eluting Stents (стенты, выделяющие лекарства) BMS - Bare-Metal Stents (стенты голометаллические) «of pump» - АКШ на работающем сердце «on pump»- АКШ с применением аппарата искусственного кровообращения Табл.4. Дополнительные факторы, влияющие на выбор метода реваскуляризации (ЧКВ или АКШ) у больных стабильной ИБС с многососудистым поражением или поражением ствола ЛКА (при принятии решения в составе HEART TEAM) (2018 ESC/EACTS Guidelines on myocardial revascularization)
В случае, если в качестве метода реваскуляризации выбрано ЧКВ, пациент проходит лечение в одном из кардиологических (№1,№2) или терапевтических (№1,№2,№3) отделений Клиники Университета, кроме того, допускается лечение таких пациентов на кардиохирургическом отделении №1. Внутрикоронарное вмешательство выполняют в отделениях РХМДЛ (№1,№2), затем, после выполнения диагностической КАГ или ЧКВ, пациента переводят для кратковременного наблюдения в «палату пробуждения» с целью контроля гемостаза и диагностики возможных ранних осложнений. При стабильном состоянии и отсутствии ранних осложнений пациента переводят на отделение, из которого он поступил. Если в качестве метода реваскуляризации избрана АКШ, пациент проходит лечение кардиохирургическом отделении (№1, №2). Ранний послеоперационный период проходит в ОРИТ №2. Кардинальную роль в обеспечении конечного успеха реваскуляризации играет антитромботическая терапия. Подходы к ее проведению изложены ниже (см. также схемы 1,2. и табл. 5). Подходы к антитромботической терапии перед плановой реваскуляризацией: Плановое ЧКВ: Перед плановым ЧКВ необходимо инициировать «Двойную» дезагрегантную терапию: Ацетилсалициловая кислота 75-100 мг 1 раз в сутки (если ранее не была назначена – нагрузочная доза 150-300 мг внутрь не позднее, чем за 2 часа до ЧКВ) Клопидогрел 600 мг (нагрузочная доза), предпочтительнее за 2 или более часа до ЧКВ, с последующим приемом 75 мг/сут (поддерживающая доза) Вместо клопидогрела у больных с высоким риском тромбоза (тромбоз в прошлом, сложная коронарная анатомия, поражение ствола, множественные стенты, высокий SYNTAX score) и низким риском кровотечений (PRECISE-DAPT score<25) могут быть рассмотрены: Прасугрел (нагрузочная доза 60 мг непосредственно перед стентированием, затем 10 мг/сут) или Тикагрелор (180 мг не позднее, чем за 2 часа до стентирования, поддерживающая доза 90 мг х 2 раза в сутки) Во время планового ЧКВ: проводится антикоагулянтная терапия: Нефракционированный Гепарин (НФГ) 70-100 ед/кг в/в однократно или Эноксапарин 0,5 мл/кг в/в однократно После ЧКВ: двойная дезагрегантная терапия (ДДТ) продолжается на протяжении: не менее 6 месяцев при низком риске кровотечений, независимо от типа стента (кроме биодеградируемых стентов) не менее 1-3 месяцев при высоком риске кровотечений не менее 12 мес при применении биодеградируемых стентов более 6 мес терапия может быть продолжена, если риск неблагоприятных событий преобладает над риском кровотечений в отдаленный период (DAPT score) (схема 1) Плановое АКШ: «Двойную» дезагрегантную терапию не проводят (если нет других показаний) Перед оперативным вмешательством: Ацетилсалициловая кислота 75-100 мг 1 раз в сутки, прием начинают (или не прекращают) до и продолжают после операции неопределенно долго (в качестве альтернативы в случае непереносимости может выступать Клопидогрел 75 мг/сут) Если пациент получает ингибиторы P2Y12-рецепторов тромбоцитов, их следует отменить до планового вмешательства: Тикагрелор – за 3 суток, Клопидогрел - за 5 суток, Прасугрел – за 7 суток. После оперативного вмешательства: Большинство больных после АКШ не нуждается в двойной дезагрегантной терапии, что ограничивает лечение приемом только Ацетилсалициловой кислоты Если АКШ проводится в течение 6 недель после стентирования голометаллическим стентом, либо в течение 6 месяцев после имплантации стента, выделяющего лекарства, ДДТ прекращать нежелательно, в этом случае терапия ингибиторами P2Y12-рецепторов должна быть возобновлена как можно быстрей (если это безопасно) при наличии показаний к ее продолжению. Схема 1. Принципы двойной дезагрегантной терапии (ДДТ) у лиц со стабильной ИБС в случае реваскуляризации: (из Valgimigli M. et al. European Heart Journal (2017) 0, 1–48) Тип реваскуляризации   ЧКВ АКШ    Нет показаний к ДДТ Биорезорбируемые стенты Все прочие стенты (BMS, DES) и баллоны с лекарственным покрытием   Высокий риск кровотечений   Нет Да      А+К А+К А+П 3-1 мес. или 6 мес. А+Т или А+К  А+К ≥12 мес. >6 мес*. *до 30мес. *до 30мес. Примечания: А- ацетилсалициловая кислота, К – клопидогрел, П- прасугрел, Т- тикагрелор, *- возможно при низком риске кровотечений и высоком риске тромбозов (шкала DAPT) Антитромботическая терапия у больных, у которых есть необходимость одновременного приема антикоагулянтов (механические протезы клапанов, ФП, тромбоз глубоких вен): Плановое ЧКВ: Перед вмешательством отменяют Прямые пероральные антикоагулянты (ПОАК) – за 24 ч или более– табл.5), Варфарин при целевом значении МНО (2,0-3,0) можно не отменять, начинают двойную дезагрегантную терапию,: Ацетилсалициловая кислота 75-100 мг 1 раз в сутки (если ранее не была назначена – нагрузочная доза 150-300 мг внутрь не позднее, чем за 2 часа до ЧКВ) Клопидогрел 600 мг (нагрузочная доза), предпочтительнее за 2 или более часа до ЧКВ, с последующим приемом 75 мг/сут (поддерживающая доза) Лицам с высоким риском тромбоза после отмены варфарина возможна «терапия моста» НФГ или низкомолекулярными гепаринами(НМГ) в адекватной дозе При высоком риске кровотечений возможно назначение только одного дезагреганта (клопидогрел или аспирин) Во время вмешательства проводят терапию НФГ (если больной не получает варфарин) После вмешательства на фоне «Двойной» дезагрегантной терапии возобновляют прием Варфарина – через 12-24 ч (если не было «терапии моста), ПОАК – через 24 ч; Целевые уровни МНО при приеме варфарина в составе «тройной» терапии -2,0-2,5 Используются сниженные дозы ПОАК:
У больных ХБП ПОАК предпочтительнее Варфарина, если CrCl >30 мл/мин, (варфарин способствует развитию кальциноза и ускоренному прогрессу ХБП), при CrCl <30 мл/мин разрешены только: Апиксабан (2,5мг х 2 р/сут), Эдоксабан 30 мг х 1р/сут, Ривароксабан (10 мг х 1 р/сут – доза не одобрена инструкцией). Вопрос о приеме оральных антикоагулянтов при CrCl <15 мл/мин и у больных, находящихся на диализе, решается индивидуально на консилиуме (нет данных о положительном влиянии на прогноз); у пациентов c CrCl<15 мл/мин, получающих диализ, дозы ПОАК, создающие концентрацию, близкую к терапевтической: Апиксабан 2,5 х 2 р/д, Ривароксабан 10 мг х 1 р/д, Эдоксабан 15 мг х 1 р/д Длительность «Тройной» терапии – 1 мес (до 6 мес у больных с высоким риском ИМ из-за особенностей анатомии коронарных артерий или самой ЧКВ процедуры), далее «Двойная» терапия - Оральный антикоагулянт + Антиагрегант (Аспирин или Клопидогрел) - до 12 мес, затем – переход на монотерапию Оральным антикоагулянтом в полной дозе неопределенно долго Если преобладает высокий риск кровотечений (по шкалам HASBLED или ABC) – все 12 мес после ЧКВ показана «Двойная» терапия (Оральный антикоагулянт + Клопидогрел»), затем – переход на монотерапию Оральным антикоагулянтом в полной дозе неопределенно долго. В рамках «Двойной» терапии Дабигатран можно применять в полной дозе 150 мг х 2 р/сут, при условии, что CrCl >30 мл/мин, а риск кровотечений невысок (см. схема 2). Плановое АКШ Перед вмешательством: Если пациент принимает оральные антикоагулянты, целесообразна их отмена перед АКШ: Варфарин – за 5 дней, ПОАК – в зависимости от функции почек и риска кровотечений (см. табл. 5) Лицам с высоким риском тромбоза после отмены варфарина целесообразна «терапия моста» НФГ или НМГ в адекватной дозе. Если риск кровотечений превышает риск тромбоза в «терапии моста» нет необходимости. В случае «терапии моста» введение НФГ должно быть прекращено не позднее 4-6ч до операции, а последняя доза НМГ введена не позднее 24ч до начала операции При лечении ПОАК «терапию моста» не применяют После вмешательства: Если проводилась «терапия моста» следует возобновить терапию НМГ через 48-72 ч после операции (при условии устойчивого гемостаза). Если «терапия моста» не проводилась, возобновляют прием Варфарина через 12-24 ч после операции (вечером или следующим утром), прием ПОАК – через 48-72 ч (см. табл. 5) Схема 2. Антитромботическая терапия после ЧКВ у пациентов, имеющих показания к терапии оральными антикоагулянтами (из Valgimigli M. et al. European Heart Journal (2017) 0, 1–48) Преобладает риск ишемических событий Преобладает риск кровотечений*       О+А+К О+А+К О+К 1 мес. 1 мес.   О+А **6 мес.  или О+К О+А или О+К 12мес. до 12мес. до 12мес.  О Монотерапия – неопределенно долго Примечания: О - оральный антикоагулянт (антагонист витамина К – варфарин, либо прямые оральные антикоагулянты (ПОАК), А- ацетилсалициловая кислота, К – клопидогрел – 75 мг/сут, * - риск кровотечений оценивают по шкалам HAS-BLED или ABC **- возможно только при очень высоком риске тромбозов (ОКС, «сложное» стентирование) Табл. 5. Отмена (время последнего приема) пероральных антикоагулянтов перед плановым оперативным вмешательством (ЧКВ, АКШ) при низком или высоком риске кровотечений& (J.Steffel et al. European Heart Journal (2018) 00, 1–64 c измен. и допол.)
Примечания: &- АКШ относят к вмешательствам с высоким, а ЧКВ – с низким риском кровотечений. * - если нет значимых факторов риска кровотечений и/или возможен адекватный гемостаз (стоматологические манипуляции, включая экстракцию 1-3 зубов, операции при глаукоме и катаракте, «поверхностные» вмешательства, эндоскопия без биопсии или резекции): операцию выполняют на минимальной концентрации ПОАК в период «провала» действия, т.е. через 12-24 часа после последнего приема. ** - перед плановым ЧКВ варфарин не отменяют, если достигнуты целевые значения МНО (2-3) ***- оценивают по формуле Кокрофта-Голта Контрольный перечень мероприятий при выполнении плановой реваскуляризации методом ЧКВ Подготовительный этап (амбулаторный и стационарный)
Этап реваскуляризации
После реваскуляризации (ЧКВ)
*- тикагрелор и прасугрел могут использоваться в качестве второго компонента ДААТ только в отдельных случаях: при высоком Syntax score, предшествующем тромбозе стента, поражении ствола, множественных стентах, высоком риске тромбоза стента из-за технических особенностей имплантации и при условии низкого риска кровотечений (PRECISE-DAPT). Назначение оговаривается решением обхода или консилиума. Приложение 1 Оценка риска контраст-индуцированного ОПП
Приложение 2. Применение прямых оральных антикоагулянтов (ПОАК) в зависимости от функции почек (J.Steffel et al. European Heart Journal (2018) 00, 1–64) 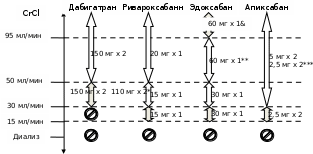 Примечания: * - у пациентов с высоким риском кровотечений **- доза может быть снижена до 30 мг/сут, если вес <60 кг или совместно применяется ингибитор P-гликопротеина ***- Доза снижается до 2,5 мг х 2, если присутствуют минимум 2 из следующих условий: возраст > 80 лет; вес < 60 кг; креатинин ≥ 133 мкмоль/л (1,5 мг/дл) & - эффективность эдоксабана может снижаться при CrCl> 95 мл/мин (этот эффект возможен также для ривароксабана и апиксабана) Приложение 3. Рекомендации по подготовке пациентов к плановому ангиографическому исследованию/ЧКВ Профилактика контраст-индуцированного ОПП у больных очень высокого риска (см.рекомендации) Прием прямых пероральных антикоагулянтов (ПОАК) прекращается не позднее, чем за 24 часа до процедуры, или ранее, в зависимости от функции почек (табл. 5). Прием варфарина, если МНО в целевом диапазоне (2,0-3,0), можно продолжать; У больных сахарным диабетом – отмена метформина за 48 ч до вмешательства (возобновление через48 ч, если не развилась ОПП). Инсулинотерапия плановая, вечерняя доза инсулина длительного действия обычно не требует коррекции. Утром в день операции инсулин или другие сахароснижающие препараты не принимают, необходим контроль уровня гликемии в 08-08:30; Препараты плановой терапии, обязательные к приему утром перед вмешательством: бета-адреноблокаторы, антиаритмические средства, L-тироксин, кортикостероиды, десмопрессин, противосудорожные средства; отменяют за 48 ч: ингибиторы АПФ и блокаторы рецепторов ангиотензина, диуретики, НПВП. Перед плановой реваскуляризацией - вечером накануне вмешательства прием нагрузочной дозы клопидогрела – 600 мг (у отдельных пациентов – тикагрелора 180 мг). Утром в день операции, не позднее, чем за 2 часа до ее начала – прием очередной дозы аспирина (75-100 мг) и 75 мг клопидогрела. У отдельных пациентов вместо клопидогрела используют - 90 мг тикагрелора (после нагрузочной дозы 180 мг, принятой накануне) или, если коронарная анатомия известна, прием нагрузочной дозы прасугрела - 60 мг перед процедурой. Предшествующий прием антикоагулянтов не заменяет двойную дезагрегантную терапию. В день процедуры – голод (прием пищи твердой пищи прекращают не позже, чем за 6 часов до ее начала, питье прозрачной жидкости – за 2 ч до операции). Таблетки запивают 1-2 глотками воды Украшения – кольца, цепочки, серьги, нательные крестики – оставить на отделении. Слуховые аппараты не снимать. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
