Рак желудка
 Скачать 445.12 Kb. Скачать 445.12 Kb.
|
|
Первый Санкт-Петербургский Государственный медицинский Университет имени акад. И.П.Павлова Кафедра онкологии Заведующий кафедрой д.м.н. Семиглазов В.В. Реферат на тему : «Рак желудка». Выполнила студентка 627 группы лечебного факультета Серебренникова А.В. Проверил: профессор Клименко В.Н. Санкт-Петербург 2016 год Содержание: 1.Введение 3стр 2.Этиология 3стр 3.Патогенез 5стр 4.Классификация 6стр 5.Клиническая картина 9стр 6.Диагностика 13 стр 7.Лечение 16стр 8.Прогноз 18стр 9. Заключение 19 10. Список использованной литературы 20стр Введение. Рак желудка – злокачественная опухоль, развивающаяся из эпителия слизистой оболочки желудка. Рак желудка (РЖ) в нашей и многих других странах характеризуется высокими распространенностью и смертностью, отсутствием своевременной диагностики и низкой эффективностью лечения.Является одной из самых распространенных злокачественных опухолей человека, уступая лишь раку легких у мужчин и раку молочной железы у женщин. Ежегодно в РФ регистрируют около 39 тыс. новых случаев рака желудка и более 34 тыс. больных умирает от этого заболевания. Необходимо отметить, что наиболее высокий уровень заболеваемости раком желудка характерен для мужчин в возрасте 70 лет и старше (307,2), что в 68,2 раза больше, чем у 30летних, у женщин отмечена та же тенденция, но на меньших в 2 раза показателях. Этиология. Помимо возраста и пола, общепризнанным и факторами риска возникновения рака желудка являются: - высокое содержание солей натрия (NaCl) и различных консервантов в продуктах питания; - экзогенные источники нитратов и нитритов; - высокое потребление нерафинированных жиров ; - низкое содержание в рационе молока и молочных продуктов; - курение и употребление крепких алкогольных напитков ; - употребление горячей пищи; - нерегулярное питание.. Определенное значение в развитии рака желудка имеют эндогенные факторы. Первичные и вторичные иммунодефициты повышают риск возникновения злокачественных новообразований. Рак желудка в этих случаях наблюдается у лиц в более молодом возрасте. Существует ряд фоновых заболеваний и состояний, при которых рак желудка развивается чаще, чем в обычной популяции . Хронический атрофический гастрит является важным фоновым заболеванием, сопутствующим раку желудка. В Японии хронический атрофический гастрит выявляется у 94,8 % больных с ранним раком желудка. У пациентов, страдающих ахлоргидрией, рак желудка развивается в 4-5 раз чаще, чем у ли ц того же возраста с нормальной секрецией желудочного сока. У лиц с пернициозной анемией риск повышается в 18 раз. Аденоматозные полипы встречаются не так часто и их участие в раз витии рака не столь велико. Тем не менее, риск развития рака на фоне аденоматозного полипа колеблется от 10 до 20 % и наиболее велик при размере полипа более 2 см. - 6 - Малигнизация плоских аденом наблюдается в 6-21 % наблюдений, а папиллярные аденомы малигнизируются чаще : в 20-75 % случаев. Частота озлокачествления прямо коррелируе т со степенью исходной дисплазии. Длительное время существовала концепция о частой малигнизации хронической язвы желудка. Однако, исследования последних лет опровергают эту точку зрения. Скрининговые исследования показали, что лишь в 1-2% случаев имелась связь рака желудка с предшествовавшей хронической язвой. В то же время нередко наблюдается изъязвление раковой опухоли. В настоящее время связь между хронической язвой желудка и раком не рассматривается как достоверная. Однако, длительно существующие , часто рецидивирующие и резистентные к медикаментозной терапии язвы желудка должны в обязательном порядке подвергаться биопсии с целью исключения развития рака, Болезнь Менетрие (гипертрофический гастрит) - редкое идиопатическое заболевание, характеризующееся гипертрофией слизистой оболочки желудка с образованием дополнительных крупных складок, снижением кислотопродуцирующей функции, энтеропатией с потерей белка. По данным 200 публикаций в 5-10% случаев болезнь Менетрие трансформируется в рак желудка. Это подтверждено рядом хорошо документированных исследований, в которых проанализированы случаи возникновения дисплазии, аденомы и рака желудка у больных с данным заболеванием в отдаленные сроки после первично установленного диагноза. Имеются четкие доказательства, что хирургические вмешательства на желудке, выполненные по поводу различных неопухолевых заболеваний (чаще всего по поводу осложненных гастродуоденальных язв), увеличивают частоту развития рака в 2-6 раз. В большинстве случаев опухоль появляется через 15-20 лет после резекции желудка по способу Бильрот-П. Наиболее вероятным механизмом этого является удаление основного пула париетальных клеток, продуцирующих соляную кислоту, денервация желудка и заброс желчи в культю желудка. Все это приводит к развитию метаплазии желудочного эпителия, что представляет из себя потенциально предраковое состояние . Инфекционный фактор Роль HP в этиологии язвенной болезни желудка была доказана, включение антибиотиков в схемы противоязвенной терапии было настолько успешным, что в развитых странах практически полностью отказались от хирургического лечения язвенной болезни. Инфицированность HP происходит в детском возрасте, коррелирует с возрастом и выше среди развивающихся стран. Возможно реинфицирование после успешной эрадикации. За последнее десятилетие проведено множество работ по изучению инфицированности населения, однако отсутствие четких критериев исследования, разные методы (дыхательный тест, наличие антител в сыворотке крови, гастроскопия с биопсией слизистой желудка) обусловливают широкий разброс в показателях инфицированности. Тем не менее, метаанализ 10 проспективных когортных исследований, где изучались образцы крови, взятые у здоровых людей, у которых впоследствии развился РЖ, и контрольной группы, которая также представляла членов когорты, выявил, что у инфицированных статистически достоверно повышен риск развития РЖ (относительный риск равен 2,5) . Ассоциация наиболее выражена для рака дистального отдела желудка. Международным Агентством по изучению рака HP признан канцерогеном первого порядка, то есть связь с развитием РЖ считается доказанной. Длительность воздействия HP (более 20 лет), влияние других факторов (характер питания, употребление спиртных напитков, курение) оказывают усиливающий эффект. Большинство исследователей считают, что HP вызывает РЖ не непосредственно, а через развитие гастрита, развитие кишечной метаплазии, дисплазии и т.д. Другим инфекционным агентом, обнаруженном при РЖ, является вирус Эпштейна–Барр (EBV). EBV инфицированы более 90% населения. Веским доказательством патогенетической роли EBV в возникновении определенных морфологических форм РЖ стало обнаружение вирусных маркеров (m РНК EBER–1) в 80–100% опухолевых клеток этих больных, а также демонстрация моноклональной интеграции генома в клетках опухоли . Генетические факторы Роль генетического фактора в развитии РЖ была заподозрена в связи с тем, что у лиц с группой крови A(II) заболеваемость выше на 20%, чем у лиц с группой O(I) и B(III) [1,10]. Основной вклад в исследование генетического фактора внес анализ наследственного РЖ. В случаях семейного РЖ выявлен мутантный ген Е–кадхерин (CDH–1). Наследственные и спорадические опухоли желудочно–кишечного тракта довольно часто ассоциированы с мутациями в генах Е–кадхерина, b–катенина или гена полипоза толстой кишки. Е–кадхерин является представителем семейства трансмембранных гликопротеинов, осуществляющих адгезионные межклеточные контакты типа «зона слипания» (zona adhaerence). Наглядным примером внедрения генодиагностики в клиническую практику могут служить случаи гастрэктомий в семьях у родственников больных раком желудка, носителей мутантного гена Е–кадхерина. Несмотря на отрицательные данные гастробиопсий в подавляющем большинстве случаев в удаленных образцах находили перстневидноклеточный рак. Таким образом, «профилактические» гастрэктомии являлись по сути «лечебными». Патогенез Патогенез рака желудка(РЖ) сложен и во многом не изучен. При дифференцированных формах РЖ основные генетические нарушения обнаружены в изменении экспрессии следующих генов: p53 (40%), k–ras (10%), c–erb B2 (20%), c–met (11%), APC, E–cadherin. При низкодифференцированных аденокарциномах – k–sam, E–cadherin. Надо признать, что по мере открытия новых онкогенов представленный список будет непрерывно пополняться и будет отражать разные стадии развития опухолевой клетки. Большинство исследователей признают, что гистогенез рака желудка может развиваться по двум направлениям. Первый путь схематично можно представить следующим образом. Длительное воздействие (более 20 лет) на нормальную слизистую факторов окружающей среды, питания, и прежде всего Helicobacter pylori, приводит к атрофическому гастриту. Атрофический гастрит либо через кишечную метаплазию, дисплазию/аденому, дифференцированную карциному, либо через неметапластическую атрофию слизистой и низкодифференцированную аденокарциному приводит к инвазивному раку и метастазированию. Данный тип гистогенеза чаще наблюдается у пожилых и не связан с наследственным фактором. Второй тип гистогенеза предполагает наличие мультипотентной пролиферативной клетки шеечной зоны. Мультипотентная пролиферативная клетка развивается либо в карциноид, либо через дифференцированную аденокарциному в ряд злокачественных новообразований: муцинозная («слизистая») аденокарцинома, низкодифференцированная аденокарцинома, перстневидноклеточный рак, эндокриноклеточная карцинома, AFP (a–фетопродуцирующий) рак. Данный тип гистогенеза чаще развивается без предшествующего гастрита у молодых пациентов. Иммунофенотипические изменения прежде всего заключаются в снижении экспрессии молекул главного комплекса гистосовместимости HLA–I и HLA–II класса, в изменении экспрессии рецептора трансферрина (CD71), молекул адгезии ICAM (CD54). Особо надо отметить изучение экспрессии карбогидратных (углеводных) антигенов на клетках РЖ , таких как Lewis–x, Lewis–a, Lewis–y, Lewis–b, Lewis–Tn и их сиалированных форм (sialyl–Lewis), как фактора более злокачественного течения рака желудка. Так, было показано, что сиалированные формы Lewis– антигенов участвуют в метастатическом процессе посредством связывания с E и Р–селектинами эндотелия сосудов, мезотелия брюшины. Имеются данные об участии карбогидратных антигенов в прокаогулянтной активности (Lewis–y), апоптозе, клеточно–матриксном взаимодействии. Показано прогностическое значение экспрессии Lewis–антигенов при I, II, III стадии рака желудка японскими исследователями . Классификация рака желудка Международная гистологическая классификация (ВОЗ 2010) Папиллярная аденокарцинома. Тубулярная аденокарцинома: o высокодифференцированная; o умеренно дифференцированная. Низкодифференцированная аденокарцинома. Муцинозная аденокарцинома. Перстневидноклеточная аденокарцинома. Железистоплоскоклеточный рак. Плоскоклеточный рак. Карциносаркома Хориокарцинома . Недифференцированный рак. Другие формы рака. Гистологическая классификация рака желудка по Lauren (1965) Кишечный тип: строение опухоли сходно с раком кишки. Характерны отчетливые железистые структуры, состоящие из высокодифференцированного цилиндрического эпителия с развитой щёточной каёмкой. Диффузный тип: опухоль представлена слабо организованными группами или одиночными клетками с большим содержанием муцина (перстневидные клетки). Характерен диффузный инфильтративный рост. Смешанный тип: в опухоли присутствуют участки и кишечного, и диффузного типа. Макроскопическая классификация рака желудка Ранний рак желудка (T1N0-3M0) Тип 0 – поверхностные плоские опухоли - Тип 0-I — возвышенный (высота опухоли в два и более раза превышает толщину слизистой оболочки). - Тип 0-II — поверхностный: 0-IIa — приподнятый тип; 0-IIb — плоский тип; 0-IIc — углублённый. - Тип 0-III — изъязвлённый (язвенный дефект слизистой оболочки). Распространенный рак желудка Тип 1 – грибовидный или полиповидный. Тип 2 – язвенный с чётко очерченными краями (блюдцеобразный). Тип 3 – язвенно-инфильтративный. Тип 4 – диффузно-инфильтративный (linitis plastica). Тип 5 – неклассифицируемые опухоли Японская классификация регионарных лимфатических узлов желудка. Объемы лимфодиссекции. Стандартную анатомическую номенклатуру лимфатической системы желудка редко используют при лечении больных раком желудка, поскольку она не отражает последовательность лимфооттока и прогностическую роль метастатического поражения той или иной группы лимфатических узлов в зависимости от локализации опухоли в желудке. Кроме того, возникла необходимость систематизации объёмов вмешательства на лимфатической системе. Наиболее удачной с практической точки зрения является классификация Японской ассоциации по изучению рака желудка (Japanese Gastric Cancer Association, 1995). В настоящее время обозначение групп лимфатических узлов по номерам принято большинством хирургов-онкологов и рекомендовано международным сообществом для классификации объемов лимфодиссекции при раке желудка . Принадлежность той или иной группы лимфатических узлов к 1; 2 или 3 этапу лимфооттока может меняться в зависимости от локализации опухоли в желудке. 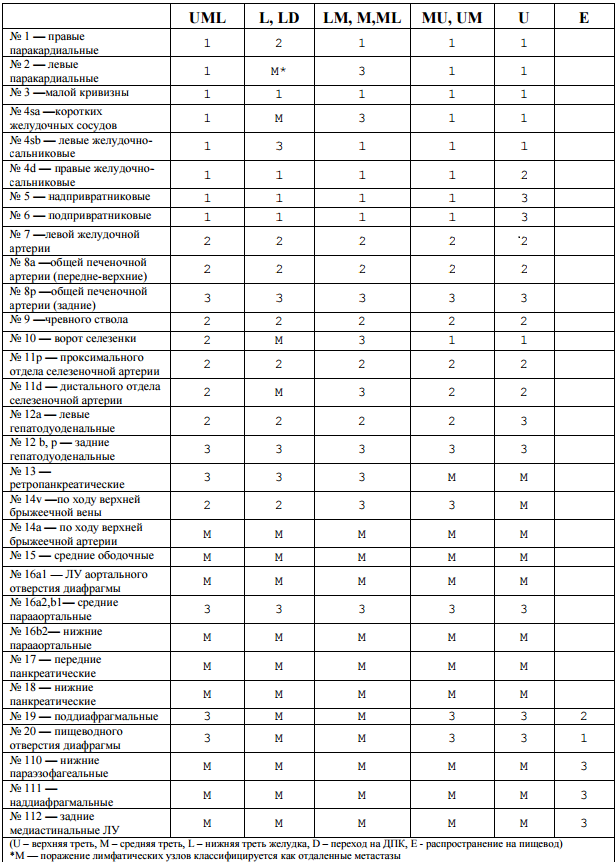 Принадлежность регионарных лимфатических узлов желудка к 1; 2 или 3 этапу лимфооттока в зависимости от локализации опухоли В соответствие с вышеописанной классификацией определяют объемы лимфодиссекции при раке желудка: D0 – отсутствие лимфодиссекции либо неполное удаление лимфатических узлов 1 этапа D1 (стандартная лимфодиссекция) – удаление лимфатических узлов 1 этапа (группы 1-6) D2 (расширенная лимфодиссекция) – удаление лимфатических узлов 1 и 2 этапов (перигастральные, лимфатические узлы по ходу ветвей чревного ствола и гепатодуоденальной связки, группы 1-11, 12а, 14v) * D3 (парааортальная лимфодиссекция) – удаление лимфатических узлов 1; 2 и 3 этапов Примечание * - объем D2 лимфодиссекции варьирует в зависимости от локализации опухоли в желудке и типа хирургического вмешательства (дистальная или проксимальная субтотальная резекция, гастрэктомия); - при раннем раке желудка допускается неполное удаление лимфатических узлов 2 этапа, так называемая лимфодиссекция D1+ (см. хирургическое лечение раннего рака желудка). ** - удаление 13; 14а; 15 групп ЛУ не входит в объем D3-лимфодиссекции в связи с крайне неблагоприятным прогнозом при их метастатическом поражении - согласно TNM-классификации UICC поражение лимфатических узлов 3 порядка классифицируется как M1. Стадирование рака желудка по системе TNM (2009) Опухоли, распространяющиеся на пищевод, центр которых расположен не более 5 см от кардио-эзофагеального перехода, классифицируются и стадируются по системе TNM, используя схему для рака пищевода. Для опухолей остальных локализаций действует следующая классификация. T –первичная опухоль (глубина инвазии стенки желудка) 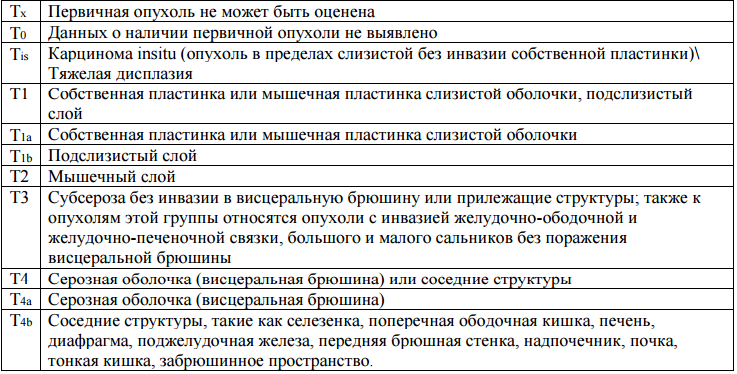 N –лимфатические узлы, пораженные метастазами  N3a Метастазы в 7-15 регионарных ЛУ N3b Метастазы в 16 и более регионарных ЛУ Для определения символа N необходимо исследовать не менее 16 удаленных лимфатических узлов! M - отдаленные метастазы Группировка по стадиям. 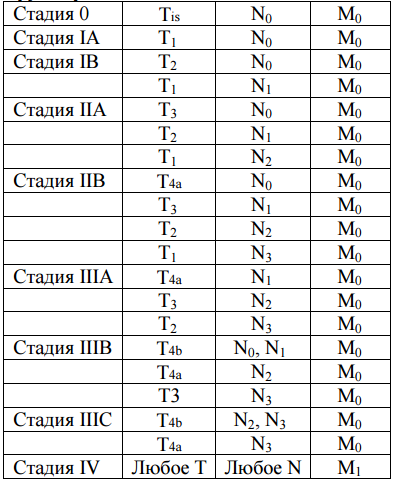 Клиника рака желудка. Условно выделяют: 1) ранний (или начальный) период болезни 2) период явных клинических проявлений болезни 3) терминальный период В ранней стадии заболевания больные отмечают следующие симптомы рака желудка: немотивированную слабость, апатию, быструю утомляемость, снижение аппетита, нередко — отвращение к мясной пище, иногда — неприятный вкус во рту, частую отрыжку, нередко с тухлым запахом, ощущение тяжести в подложечной области и другие нерезко выраженные симптомы желудочного дискомфорта, беспричинное похудание — так называемый синдром малых признаков (А. И. Савицкий), позволяющий заподозрить данное заболевание и целенаправленно провести обследование больных. Рак желудка в период явных клинических проявлений основные симптомы: 1) боли в эпигастральной области сосущего или ноющего характера, постоянные или без определенной связи с временем приема пищи, иногда напоминающие язвенные; 2) анорексия, в редких случаях отмечается чрезмерный аппетит (булимия); 3) прогрессирующее похудание; 4) прогрессирующая дисфагия (при раке кардиального отдела желудка, распространяющемся в пищевод), преимущественно с задержкой при проглатывании плохо разжеванной и сухой пищи; 5) тошнота и рвота, нередко с примесью крови в рвотных массах (часто при локализации рака в пилороантральном отделе желудка); ощущение быстрой насыщаемости и переполнения желудка — вследствие стенозирования привратника и нарушения пассажа желудочного содержимого в двенадцатиперстную кишку; 6) хронические желудочные кровотечения (с периодическим выделением стула типа мелены или скрытое кровотечение), приводящие к анемизации; 7) беспричинная длительная лихорадка (вначале обычно субфебрилитет). Перечисленные симптомы с преобладанием тех или иных из них в зависимости от локализации размеров, морфологического строения опухоли наблюдаются в определенной стадии болезни у большинства больных. |
