инфекционные заболевания на слизистой. реферат 2. Реферат инфекционные заболевания слизистой оболочки полости рта
 Скачать 0.96 Mb. Скачать 0.96 Mb.
|
|
Федеральное агентство по здравоохранению и социальному развитию РФ ФГБОУ ВОМГМСУ им. И. М. Евдокимова Министерства здравоохранения Российской Федерации  Стоматологический факультет Реферат «ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА»ВЫПОЛНИЛ: Студент 5 курса 27 группы Глушков Даниил Сергеевич Москва 2022 ГЕРПЕТИЧЕСКАЯ ИНФЕКЦИЯ Вирус простого (обычного) герпеса (ВПГ) - облигатный внутриклеточный паразит, принадлежит к подсемейству альфа-вирусов в семействе вирусов герпеса. Зрелая вирусная частица - вирион - состоит из нуклеиновой кислоты, несущей всю генетическую информацию для репликации, и защитного покрова (капсида). Вирион имеет диаметр 120-200 нм и сложное строение. Внутренний компонент вириона представлен сердцевиной, которая содержит линейную двунитчатую молекулу ДНК. Сердцевина заключена в белковый капсид, окруженный липопротеидной мембраной. Капсид стабилизирует вирус вне клетки и помогает его адсорбции на клетке хозяина. Вирус не способен к размножению вне живой клетки. Процесс размножения состоит из распознавания вирусом восприимчивой клетки и прилипания к ней, проникновения в клетку хозяина, удаления липопротеидной мембраны вириона и транспортировки белкового капсида к ядру, встраивания ДНК вируса в ДНК инфицированной клетки, синтеза вирусных белков, репликации вирусной ДНК, выхода сформированного вируса из клетки. Все это сопровождается гибелью клетки-хозяина. Имеется два типа ВПГ: ВПГ-1 поражает слизистую оболочку полости рта, ВПГ-2 - слизистую оболочку и кожные покровы гениталий. ВПГ-1 и ВПГ-2 имеют разный антигенный состав и содержат общий гликопротеин, обеспечивающий перекрестные реакции. По данным литературы, большинство людей (почти 90%) инфицированы ВПГ и являются пожизненными вирусоносителями. Считается, что латентная герпетическая инфекция персистирует в лимфоидной ткани, в нейронах чувствительных ганглиев тройничного нерва (ВПГ-1) и ганглиях крестцового сплетения (ВПГ-2). Возможно, что переход вируса в латентное состояние и поддержание этого состояния регулируются не самим вирусом, а генным аппаратом клетки-хозяина. Вирус герпеса способен переходить с клетки на клетку, но не попадает в соединительную ткань, где бы он мог вызвать воспаление, а остается в эпителиальных клетках. Оба типа вируса размножаются в клетках многослойного плоского эпителия в шиповатом слое и вызывают их гидроскопическое перерождение (спонгиоз, баллонирующая дистрофия, акантолиз), в результате чего образуется пузырек. 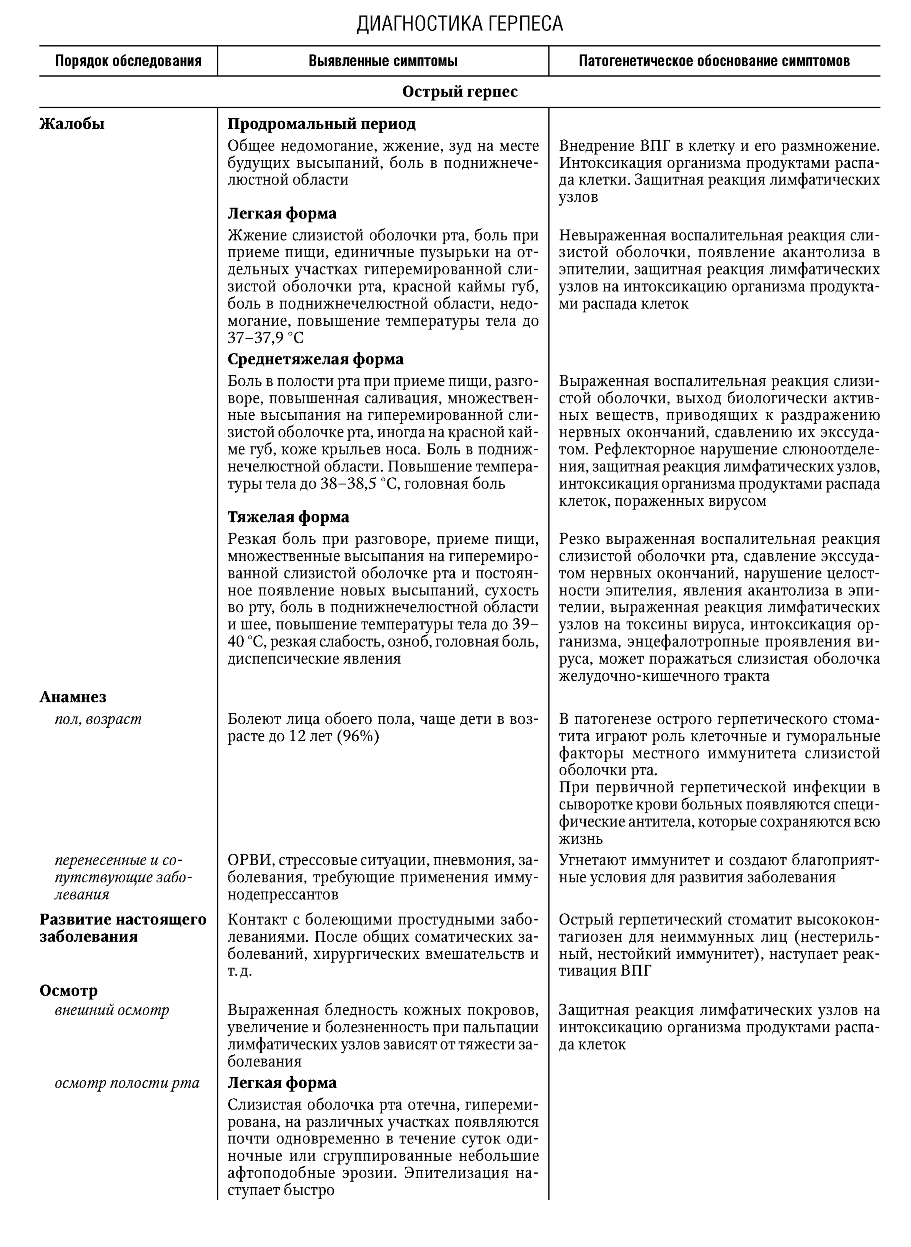 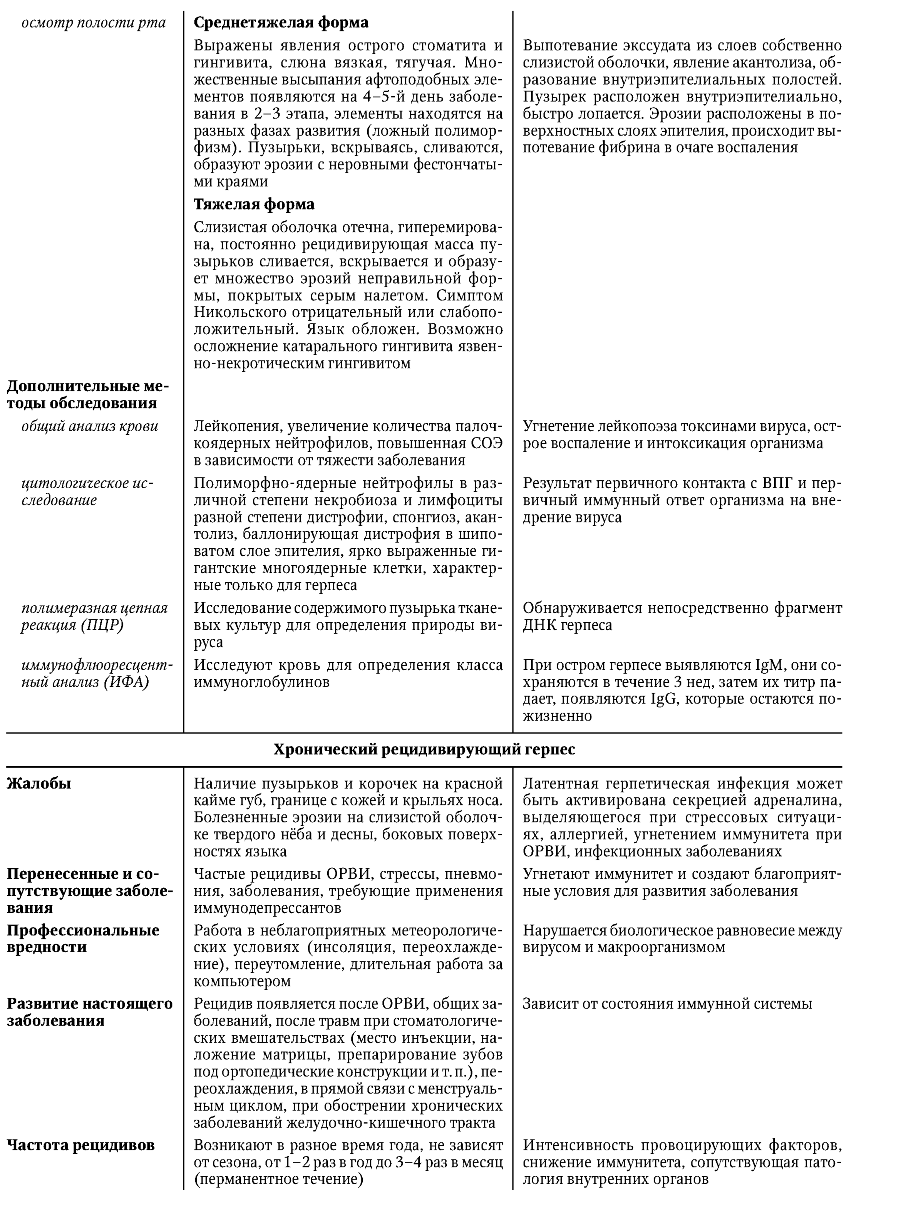  Лечение рецидивирующего герпеса должно быть направлено на предотвращение рецидивов. Для этого необходимо устранить местные очаги инфекции (хронический тонзиллит, кариес зубов и его осложнения, хронические воспалительные заболевания тканей пародонта, хронические хейлиты и трещины губ). При перманентном течении проводится общее обследование больного для исключения соматической патологии. ВИЧ-ИНФЕКЦИЯ ВИЧ-инфекция - поражение иммунной системы, приводящее к развитию синдрома приобретенного иммунодефицита (СПИД) и смерти. Вирус иммунодефицита человека (ВИЧ) относится к семейству ретровирусов и подсемейству медленных вирусов. Единственный источник вируса - человек, зараженный на любой стадии. ВИЧ локализуется в крови, сперме, вагинальном секрете, спинно-мозговой жидкости, грудном молоке, слюне, моче, поте. Заражение может происходить естественным (половой и вертикальный) и искусственным (парентеральный) путями. возникновению различных оппортунистических инфекций. Клиническая картина ВИЧ-инфекции. Первичная ВИЧ-инфекция проявляется острым ретровирусным синдромом, как правило, в виде мононуклеозоподобного заболевания с лихорадкой, фарингитом, лимфаденопатией и сыпью. У части инфицированных клинические проявления сначала могут отсутствовать. В дальнейшем у одних больных процесс приобретает длительное непрогрессирующее течение, у других быстро развертывается картина тяжелейшей болезни со смертельным исходом. Цитомегаловирусная инфекция относится к самым тяжелым суперинфекциям при ВИЧ/СПИДе, наблюдается у 20-40% больных и часто становится непосредственной причиной смерти. Заражение происходит от больного человека или вирусоносителя. Цитомегаловирус (ЦМВ) выделяется в окружающую среду со слюной, материнским молоком, спермой, обнаружен в слезной жидкости, крови, вагинальном секрете. ЦМВ внедряется в организм через верхние дыхательные пути и слюнные железы, обладает тропизмом к клеткам слюнных желез и обнаруживается в них. Проникнув в организм, ЦМВ сохраняется в нем на протяжении всей жизни, выделяясь с мочой и слюной. Клиническая диагностика цитомегаловирусной инфекции представляет большие трудности, так как выделение ЦМВ еще не говорит о его активности. В диагностике у ВИЧ-инфицированных наиболее информативно присутствие в крови ДНК ЦМВ в высокой или средней концентрации, обязательно в сочетании с длительной, более 3 мес, персистенцией цитомегаловирусных антител IgM и обнаружением ЦМВ в моче. ЦМВ, как и ВИЧ, приводит к нарушениям иммунного статуса, стимулирует оппортунистические инфекции. Практически все бессимптомные носители ВИЧ переносят цитомегаловирусную инфекцию, а сочетание ВИЧ/ЦМВ приводит к диссеминации микроорганизмов и генерализации цитомегаловирусной инфекции, часто с летальным исходом. При подозрении на цитомегаловирусную инфекцию или установленном диагнозе проверка на ВИЧ-инфекцию обязательна. Диагностика ВИЧ-инфекции Ранняя диагностика ВИЧ-инфекции обеспечивает своевременное начало лечения больного и развертывание профилактических мероприятий. Ранняя диагностика позволяет провести диспансеризацию, социальную реабилитацию, оказать психологическую помощь, продлить жизнь больным. Сложность ранней диагностики по клинической картине заключается в неспецифичности и полиморфности симптоматики на стадии первичных проявлений и при отсутствии клинических проявлений на стадии инкубации и в латентном периоде. На стадии первичных проявлений, когда присоединяются оппортунистические заболевания, и на стадии вторичных заболеваний важна диагностика оппортунистических и СПИД-ассоциированных заболеваний. Лабораторная диагностика ВИЧ-инфекции основана на идентификации ВИЧ и его компонентов, выявлении антител к ВИЧ, определении степени нарушения иммунной системы. Выявление ВИЧ и его элементов возможно в культуре клеток. ВИЧ выделяют из мононуклеарных клеток крови, сыворотки крови, спинномозговой жидкости. ПЦР позволяет определить провирусную ДНК и геномную РНК вируса. Для выявления антител при ВИЧ-инфекции в основном используют ИФА и ИБ. В первом случае выявляют суммарные антитела ко всем белкам ВИЧ, во втором - к отдельным белкам. Специфичность ИФА составляет 99%, чувствительность - 93-99%, что позволяет выявить вирусспецифические антитела у 95% зараженных. У 5% ВИЧ-инфицированных результат может быть отрицательным в начале заболевания, когда антител еще мало, или в терминальной стадии, когда организм уже не в состоянии синтезировать антитела. Для установления степени и характера иммунодефицита определяют абсолютное и относительное количество лейкоцитов и лимфоцитов в периферической крови и абсолютное и относительное количество Т-лимфоцитов CD4+ Т-хелперов. ЛЕЧЕНИЕ ВИЧ-ИНФЕКЦИИ/СПИДА При ВИЧ-инфекции/СПИДе проводят этиотропную и патогенетическую терапию и лечение оппортунистических и СПИД-ассоциированных заболеваний. Поскольку до настоящего времени не существует средств, полностью излечивающих ВИЧ-инфекцию, стараются максимально продлить жизнь больного и сохранить ее качество. Прежде всего необходимо сократить вирусемию и в результате ослабить клинические проявления, обусловленные ВИЧ. Важно также отсрочить возникновение оппортунистических и СПИД-ассоциированных заболеваний. Противоретровирусная этиотропная терапия позволяет увеличить продолжительность жизни и отсрочить развитие СПИДа. Основу современной противоретровирусной терапии ВИЧ-инфекции составляют препараты, ингибирующие действие обратной транскриптазы. В результате блокируется синтез вирусной ДНК и нарушается процесс репликации вируса и его выхода из клетки. Другие препараты ингибируют вирусные протеазы на заключительном этапе репродукции вируса. Ингибиторы протеаз наиболее эффективны в терапии ВИЧ-инфекции. Противоретровирусное лечение (химиотерапия) показано на стадии первичных проявлений 2Б и 2В и на стадии вторичных заболеваний (4Б и 4В), в фазе клинического прогрессирования. На терминальной стадии противовирусная терапия не показана. Перед началом лечения необходимо определить количество РНК ВИЧ в плазме и СD4+-клеток в крови. Для проведения химиотерапии необходимо согласие больного. Патогенетическая терапия направлена на восстановление иммунного статуса. Ведущая роль отводится эндогенным иммуномодуляторам (интерлейкинам, интерферонам), которые способствуют размножению и активации иммунокомпетентных клеток. При лечении и профилактике оппортунистических и СПИД-ассоциированных заболеваний учитывают распространенность тех или иных инфекций на данной территории, выраженность иммунодефицита у больных, переносимость лекарственных средств. Наиболее часто назначают антибиотики широкого спектра действия, противогрибковые, противотуберкулезные, противопневмоцистные препараты, а также средства, подавляющие анаэробную микрофлору, ингибирующие развитие злокачественных заболеваний. ПРОФИЛАКТИКА ВИЧ-ИНФЕКЦИИ Профилактика ВИЧ-инфекции включает в себя предупреждение передачи ВИЧ половым путем, от матери плоду, при переливании донорской крови и ее компонентов, в результате использования инфицированного медицинского инструментария. Важна также профилактика профессионального заражения при работе с кровью и другими биологическими жидкостями. Для медицинских работников и пациентов, которым проводят инвазивные процедуры с нарушением целостности кожных покровов и слизистых оболочек, большую опасность представляет контакт с любым возбудителем, передающимся через кровь. Риск инфицирования зависит от частоты и вида контактов, концентрации вируса в материале, количества крови, попавшей к реципиенту. Передача ВИЧ возможна при контакте инфицированной крови с поврежденной кожей и слизистыми оболочками. Риск заражения наиболее высок при уколе инъекционной иглой, содержащей инфицированную кровь. Стоматологические вмешательства часто сопровождаются травмированием мягких тканей полости рта и кровотечением. Стоматолог при работе может повредить собственные кожные покровы. Все это создает возможность перекрестной передачи вируса от пациента врачу и наоборот. При работе высокоскоростных стоматологических установок и ультразвуковой аппаратуры инфицированный материал может распространяться в виде аэрозолей. Большой риск ВИЧ-инфицирования существует при недостаточной предстерилизационной и стерилизационной обработке стоматологического инструментария. В принципе, любой пациент, обратившийся к стоматологу, может быть носителем ВИЧ-инфекции, поэтому все манипуляции нужно проводить в перчатках, масках, очках или за защитными экранами. Если пациент инфицирован ВИЧ, необходимо работать в хирургическом халате и шапочке, а все манипуляции проводить в двойных резиновых перчатках. Снятые перчатки повторно не используют. Перчатку, разорвавшуюся без повреждения кожи рук, необходимо немедленно снять, тщательно вымыть руки и надеть новую перчатку. Если перчатка разорвалась с одновременным повреждением кожи рук, перчатку необходимо сразу снять, из ранки выдавить кровь, вымыть руки водой с мылом, обработать их 70% спиртом и смазать поврежденный участок 5% раствором йода. При попадании крови на руки их следует как можно быстрее обработать каким-либо кожным антисептиком (70% спирт, 3% раствор хлорамина, раствор хлоргексидина), дважды вымыть теплой проточной водой с мылом и насухо вытереть. При попадании крови или других биологических жидкостей на слизистую оболочку глаз их сразу нужно промыть водой, при попадании на слизистую оболочку носа - закапать в нос 1% раствор протаргола, при попадании на слизистую оболочку полости рта - прополоскать рот 70% спиртом или раствором перманганата калия. Врач, имеющий повреждения кожи рук, не допускается к работе до их полного заживления. В случае необходимости приступить к работе все поврежденные участки должны быть заклеены лейкопластырем, защищены напалечниками и т. д. В стоматологическом кабинете должна быть аптечка первой помощи при подозрении на ВИЧинфицирование. В аптечку входит 70% спирт, 5% спиртовой раствор йода, навески перманганата калия по 50 мг, дистиллированная вода 400 мл, 1% раствор протаргола, бактерицидный пластырь, перевязочные средства, глазные пипетки. При стоматологическом лечении и обследовании ВИЧ-инфицированных обязательна антисептическая обработка их полости рта. В процессе работы не следует использовать турбинные и ультразвуковые установки. КАНДИДОЗ СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА Кандидоз - грибковое заболевание, вызываемое условно-патогенными дрожжеподобными грибами рода Candida (С. albicans, krusei, tropicalis, pseudotropicalis и др.). Грибы Candida, в норме являющиеся сапрофитами, обнаруживаются в неактивном состоянии на коже и слизистых оболочках здорового человека. Кандидоз в полости рта развивается тогда, когда грибы Candida становятся патогенными в результате снижения защитных сил организма как под воздействием экзо- и эндогенных факторов, так и вследствие нарушения барьерных факторов защиты (специфических и неспецифических). ДИАГНОСТИКА КАНДИДОЗА СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА  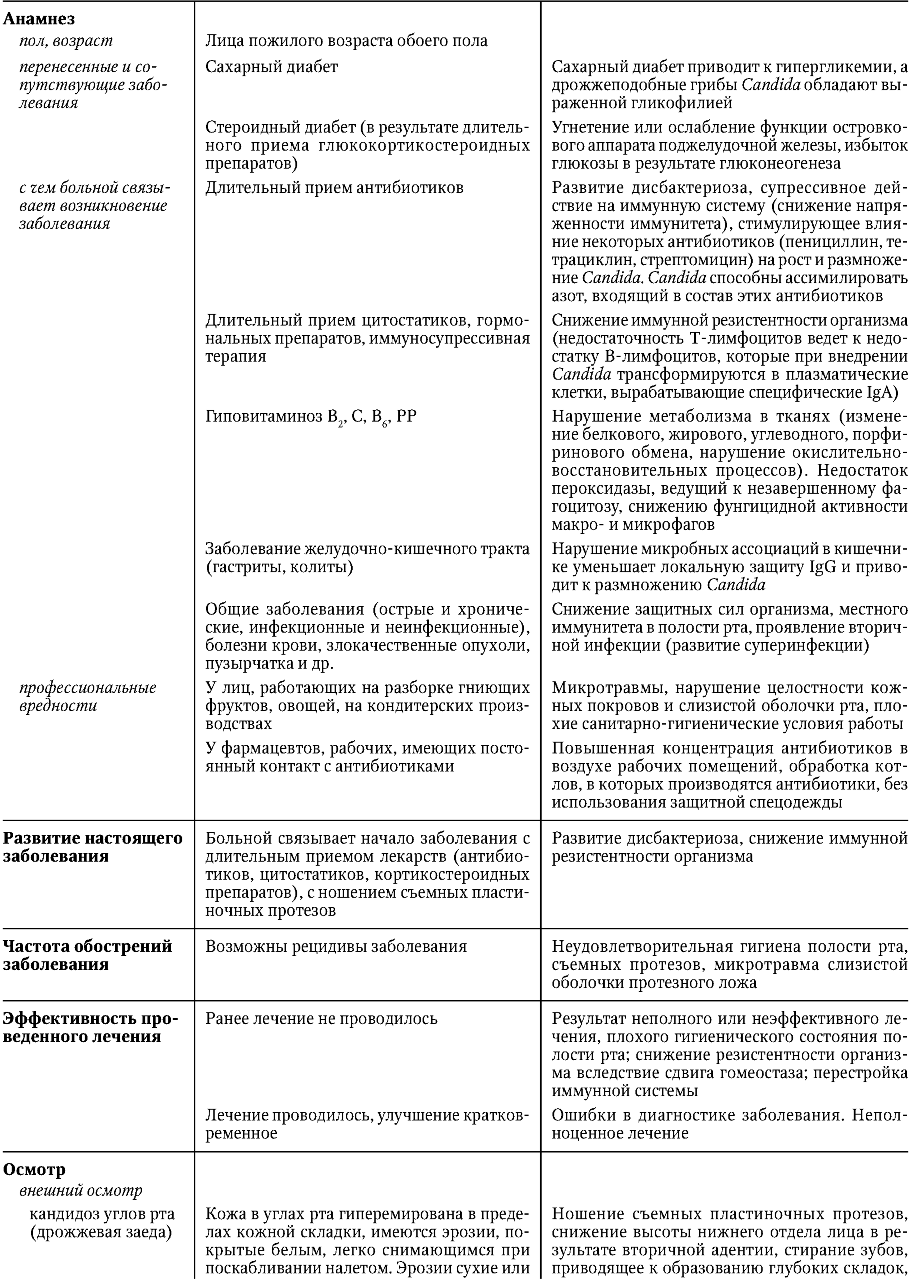 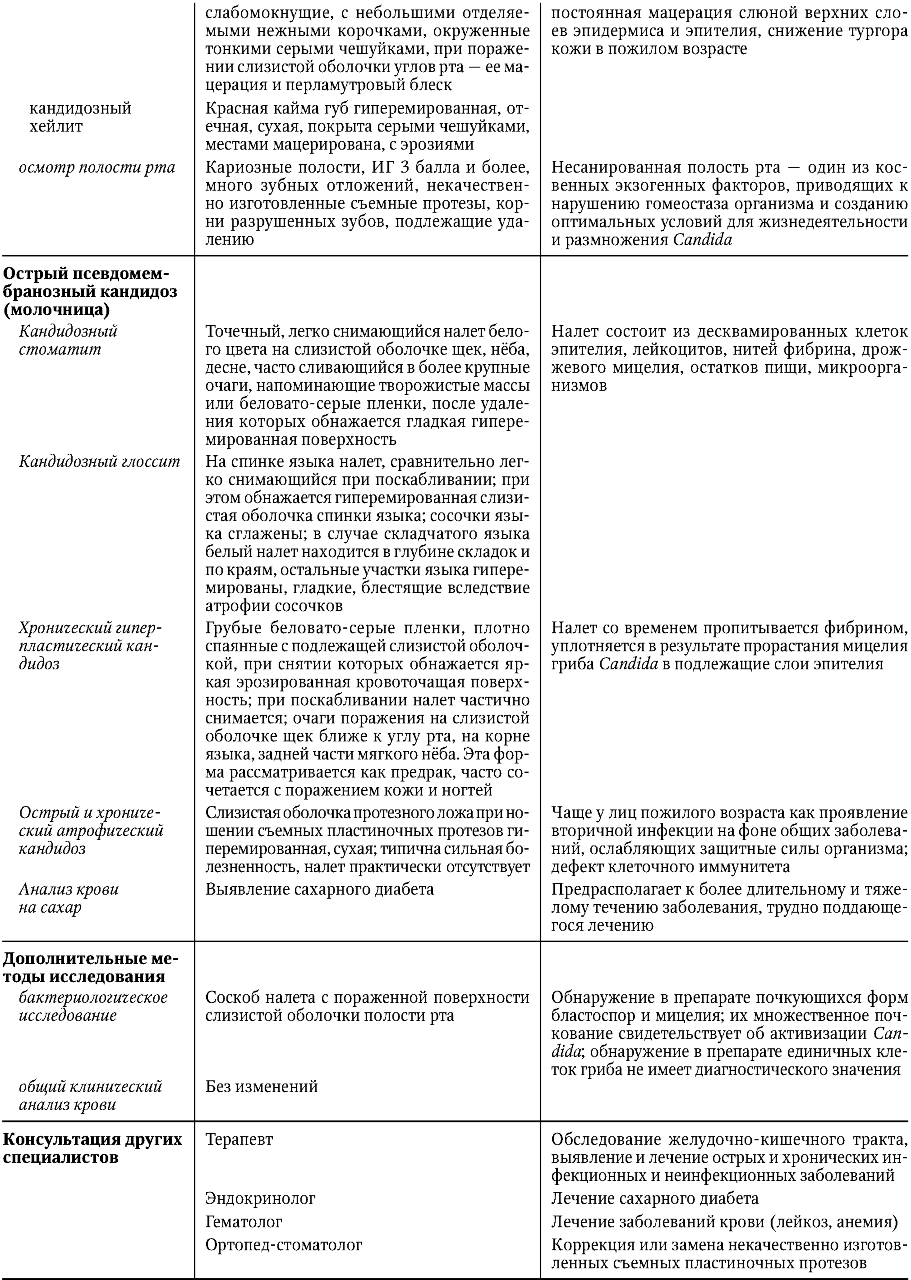 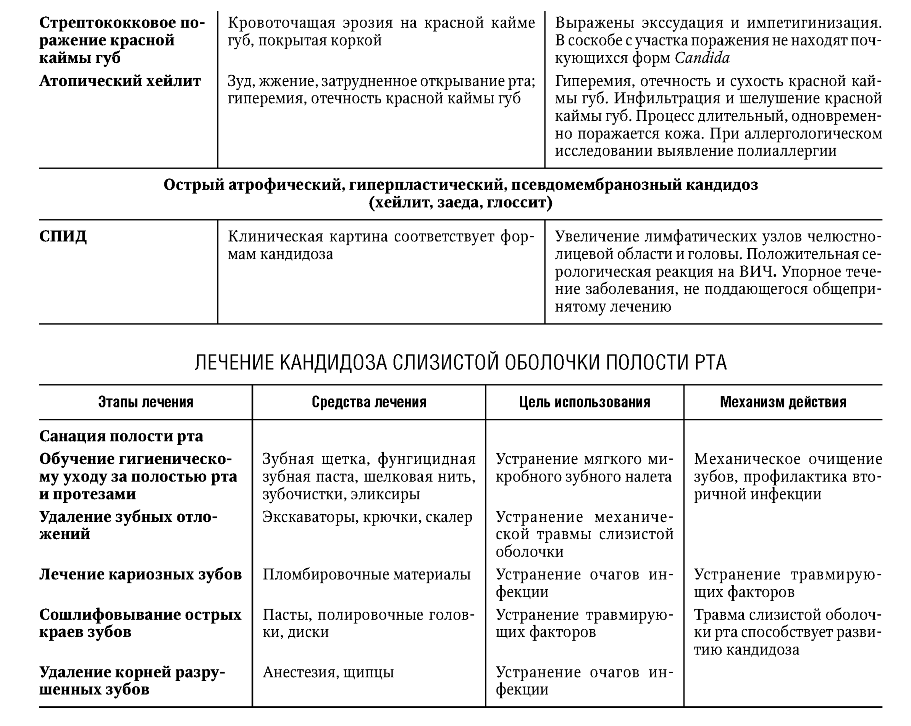  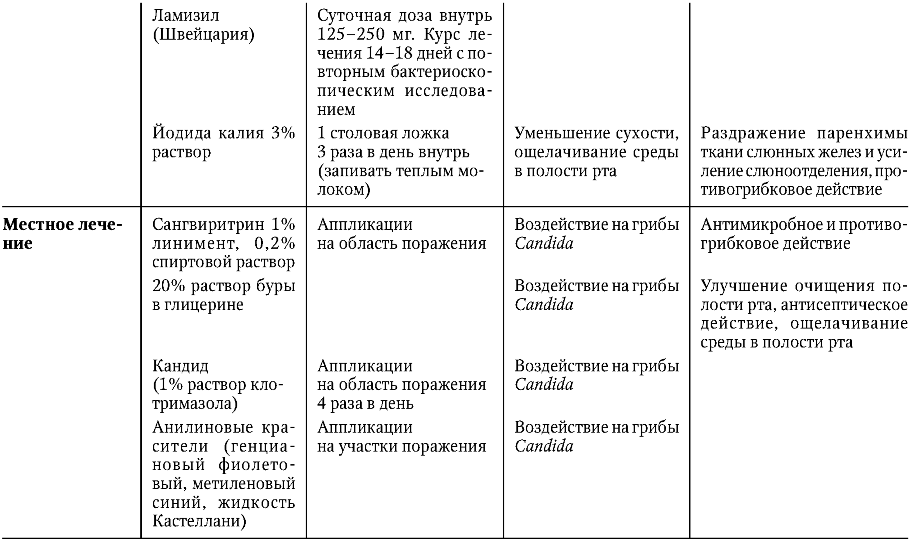 |
