Ревматические болезни
 Скачать 464.18 Kb. Скачать 464.18 Kb.
|
|
Ревматические болезни. Неревматические эндокардиты. РЕВМАТИЧЕСКИЕ БОЛЕЗНИ В понятие «ревматические болезни» включают разнообразные по происхождению заболевания преимущественно системного, реже – локального характера, протекающие поражением всей системы соединительной ткани и сосудов в связи с нарушением иммунологического гомеостаза (болезни соединительной ткани с иммунными нарушениями). В настоящее время в группу ревматических болезней входят: ревматизм; ревматоидный артрит (РА); системная красная волчанка (СКВ); системная склеродермия (ССД); узелковый периартериит (УП) и другие системные васкулиты; дерматомиозит (ДМ); болезнь (синдром) Шегрена; болезнь Бехтерева. Общие черты ревматических болезней: 1. Преимущественное поражение соединительной ткани, как плотной, к которой относят дерму, сухожильно-связочный аппарат, хрящевую, костную ткань, так и ее специальных типов (синовиальные и серозные оболочки, базальные мембраны сосудов и эпителия и др.); 2. Иммунный характер воспаления; 3. Системность; 4. Стадийность. Включает 4 вида изменений: Ø Мукоидное набухание – поверхностная дезорганизация соединительной ткани с повреждением аморфного межуточного вещества и коллагеновых волокон. Процесс начинается с повреждения сосудов микрогемоциркуляторного русла, вследствие чего развивается тканевая гипоксия, активирующая тканевую гиалуронидазу, которая инициирует процесс отщепления гликозаминогликанов (ГАГ) от белка. Одновременно рН среды понижается в кислую сторону, вследствие чего развивается гидрофильность ГАГ, они притягивают к себе воду, и происходит набухание компонентов соединительной ткани. В норме аморфная межуточная субстанция окрашивается эозином в розовый цвет, при мукоидном набухании она слегка прокрашивается гематоксилином и приобретает голубоватый отенок (базофилия). Мукоидное, или слизеподобное, набухание выявляется гистохимическими методиками с помощью альцианового или толуидинового синего. При этом в очагах поражения развивается реакция метахромазии (вместо голубого окрашивания в норме наблюдается различной интенсивности сиреневое). По ван Гизону, как и в норме, коллагеновые волокна окрашиваются в красный цвет. Мукоидное набухание – процесс обратимый при условии прекращения патогенного воздействия; если же оно продолжается, то развивается следующая стадия повреждения соединительной ткани. Ø Фибриноидные изменения, которые включают в себя фибриноидное набухание и фибриноидный некроз. Фибриноидное набухание характеризуется дальнейшим повышением сосудистой проницаемости с выходом из сосудистого русла не только электролитов и воды, но и плазменных белков, которые связываются с ГАГ в очагах мукоидного набухания. Спектр выходящих из плазмы крови белков варьирует в зависимости от интенсивности процесса: при умеренной степени – это альбумины и глобулины, при сильной – фибриноген. При появлении плазменных белков среда ощелачивается и в очагах повреждения отмечается выраженная эозинофилия. В коллагеновых волокнах связь белков и ГАГ окончательно разрушается, кроме того, плазменные белки соединяются с кислотными радикалами ГАГ, покрывая коллагеновые волокна как бы футляром. Метахромазия при окрашивании альциановым или толуидиновым синим исчезает, при окраске по ван Гизону коллагеновые волокна приобретают желтый цвет, окрашиваясь пикриновой кислотой. Фибриноидное набухание – процесс необратимый. Если вследствие прекращения действия патогенного фактора сосудисто-тканевая проницаемости уменьшается, то в поврежденных волокнах происходит дегидратация, уплотнение и развивается гиалиноз. Если действие патогенного фактора нарастает, то развивается фибриноидный некроз. Ø Развитие воспалительных реакций заключается в появлении клеточных инфильтратов, характер которых определяется степенью сосудисто-тканевой проницаемости и составом фибриноида. В одних случаях клеточные реакции носят преимущественно экссудативный характер, в других – в них участвуют главным образом лимфоциты и макрофаги. Может наблюдаться сочетание этих реакций в различных соотношениях в зависимости от характера иммунного воспаления (острое, подострое, хроническое). При преобладании продуктивных клеточных реакций и наличии фибриноида могут формироваться гранулемы. Наиболее характерны они при ревматизме в периваскулярной соединительной ткани сердца, где их называют Ашофф-Талалаевскими гранулемами. Морфологически представляют собой очаги фибриноидной дистрофии, окруженные лимфоцитами (преимущественно Т-клетками), отдельными плазмоцитами и крупными макрофагами (клетки Аничкова), которые являются патогномоничными для острой атаки ревматизма. Эти характерные клетки имеют избыточную цитоплазму и центрально расположенное округло-овальное ядро, в котором хроматин расположен в центре в виде волнистой линии (“клетки-гусеницы”). Ø Склероз. Особо следует подчеркнуть, что, если при большинстве патологических процессов развитие склероза – это их финал, то при ревматических болезнях в сформировавшихся рубцах все стадии (мукоидное набухание, фибриноидные изменения, клеточные реакции) могут снова повториться, причем гораздо более “охотно”, чем в неизмененной соединительной ткани, что приводит к расширению зоны рубцевания. Вследствие этого ревматические болезни являются как бы эквивалентом прогрессирующего склероза. Характеристика ревматических болезней: 1. Аутоиммунный характер заболевания: под воздействием токсинов, вирусов микробов и т.д. меняется антигенный состав тканей, что вызывает выработку антител, и приводит к воспалению с нарушением иммунологической толерантности, т.е. отмечается иммунная реакция на собственные антигены организма. Возможно наличие перекрёстных антигенов (чужеродный антиген похож на антиген организма). 2. Дезорганизация соединительной ткани. 3. Клеточная реакция. 4. Поражение сосудов микроциркулятроного русла – васкулиты. 5. Разрастание соединительной ткани. 6. Хроническое течение. СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА (СКВ) – хроническое полисиндромное заболевание преимущественно молодых женщин и девушек (ж/м=8/1), развивающееся на фоне генетически обусловленного несовершенства иммунорегуляторных процессов, приводящего к неконтролируемой продукции антител к собственным тканям и их компонентам с развитием аутоиммунного и иммунокомплексного хронического воспаления. Преимущественное поражение: кожа, сосуды, почки. Этиология и патогенез окончательно не установлены. Ø Среди факторов внешней среды, провоцирующих выявление СКВ, общепризнанным является избыточная инсоляция, а также переохлаждение, стрессовые ситуации, физические перегрузки и др. Ø Имеется наследственная предрасположенность – встречается более часто при наличии определенных типов HLA – DR2, DR3, В9, B18. Ø Гормональный фактор: чаще у молодых женщин (высокий уровень эстрогенов). Ø Могут играть роль некоторые лекарственные препараты. Ø Имеются косвенные данные о роли хронической вирусной инфекции (повышение титров к ряду РНК- и ДНК-содержащих вирусов). Ø Решающую роль в патогенезе играют иммунные нарушения в виде недостатка Т-супрессоров, преобладания среди Т-лимфоцитов Т-хелперов и повышения активности В-лимфоцитов. Для СКВ характерно развитие иммунного ответа по отношению к компонентам ядер и цитоплазмы клеток – антинуклеарных антител (АНА), особенно к нативной (двуспиральной) ДНК, которые обнаруживаются у 50-60% больных. Патогенетическое значение АНА состоит в их способности формировать ЦИК, которые, откладываясь в структурах различных органов, могут вызывать их повреждение. Патоморфология, как и клиника, отличается многообразием проявлений и полиморфизмом симптомов. Изменения локализуются в соединительной ткани кожи, межмышечной, околосуставной, стенках сосудов, сердце, почках, иммунокомпетентных органах, ЦНС, ЖКТ. Особенности морфологии: 1. Выраженная патология ядер клеток, особенно мезенхимальных, которая проявляется их деформацией, обеднением содержания хроматин, кариопикнозом, кариолизисом, кариорексисом. Скопление хроматинового материала в тканях и просвете сосудов, образование гематоксилиновых телец и «волчаночных» (LE)-клеток считается патогномоничным для СКВ. Гематоксилиновые тельца имеют примерно размер ядра, округло-овальной формы, бесструктурны, плотность их меньше, чем у обычного ядра, при окраске гематоксилином и эозином они имеют цвет от пурпурного до розовато-голубого, дают положительную реакцию при окраске по Фельгену. По данным ЭМ они являются продуктом деградации клеточных ядер. Волчаночные клетки образуются в результате фагоцитирования нейтрофилами и макрофагами клеток с поврежденными ядрами. 2. При СКВ наблюдается системная дезорганизация СТ с преобладанием фибриноидных изменений и генерализованное поражение МГЦР. Примесь хроматинового материала к фибриноиду придает ему базофильный оттенок при окрашивании гематоксилином и эозином. 3. Клеточные реакции: включают инфильтрацию сосудов и стромы органов лимфоцитами, гистиоцитами, плазматическими клетками. Исход: склероз. Сочетание со свежими проявлениями свидетельствует об обострении. Поражение селезенки и лимфатических узлов – отмечается генерализованная лимфаденопатия, увеличение селезенки и печени, (микро - гиперплазия, плазматизация, усиление фагоцитарной активности макрофагов). Патогномоничны изменения в селезенке, выражающиеся в атрофии лимфоидных фолликулов, выраженной плазматизации, развитии концентрических периваскулярных склерозов (феномен «луковичной шелухи») и отложении иногда гомогенных белковых преципитатов, не дающих положительной реакции на амилоид. Классическая диагностическая триада – дерматит, артрит, полисерозит: 1. Поражение кожи. Наиболее типичны при СКВ эритематозные высыпания на лице в области скуловых дуг и спинки носа («бабочка»). Гистологически отмечается некоторая атрофия эпидермиса, явления гиперкератоза с формированием кератотических пробок. Гиперкератоз в области волосяных сумок ведет к атрофии и выпадению волос. В дерме дезорганизация СТ с фибриноидными изменениями, единичные гематоксилиновые тельца, продуктивные и продуктивно-деструктивные изменения, выраженная патология ядер в клетках инфильтратов, эндотелия сосудов. Отложение Ig G и Ig М в области дермо-эпидермального соединения имеет не только диагностическое, но и прогностическое значение, потому что коррелирует с клинико-лабораторной активностью процесса и наличием поражения почек. 2. Поражение суставов – артрит (синовиит) – наблюдается у 80-90% больных, обычно в виде мигрирующих артралгий или артритов, реже – стойкого болевого синдрома с болевыми контрактурами. Поражаются преимущественно мелкие суставы кистей, лучезапястные, голеностопные. При биопсии синовиальной оболочки выявляется острый или подострый синовит с бедной клеточной реакцией, выраженной патологией ядер и гематоксилиновыми тельцами. В суставном хряще и костной ткани эпифизов отмечаются изменения тинкториальных свойств основного вещества, дистрофические изменения хондроцитов и остеоцитов, вплоть до некроза, однако без пышной и активной грануляционной ткани, разрушающей хрящ. У ряда больных может развиться деформация мелких суставов, сопровождаемая мышечной атрофией. Суставному синдрому обычно сопутствуют упорная миалгия, миозит. 3. Поражение серозных оболочек – наблюдается у 90% больных. Особенно часто поражаются плевра, перикард, реже – брюшина. Клинические проявления – боли, шум трения перикарда, плевры, брюшины над областью селезенки и печени. Поражение почек (волчаночный нефрит, люпус-нефрит) – наиболее частое и имеющее важное значение явление. Возможна картина банального гломерулонефрита. Классический иммунокомплексный экстра- и интракапиллярный гломерулонефрит, наблюдается в 50% случаев. Клинически встречаются различные варианты поражения почек – изолированный мочевой синдром, нефритический и нефротический; у больных, леченных кортикостероидами и цитостатиками – пиелонефритический. Типичный волчаночный нефрит характеризуется феноменом «проволочных петель» - отложение ИК, содержащих комплемент, субэндотелиально в капиллярах клубочков, отложением фибриноида в петлях клубочков, до некроза, гиалиновыми тромбами и преципитатами белка в просвете капилляров, формированием гематоксилиновых телец. Неспецифическими признаками являются утолщение и расщепление базальных мембран капилляров клубочка, пролиферация гломерулярных клеток, склероз капиллярных петель, образование спаек (синехий) между капиллярами и капсулой клубочка. Характерна очаговость, неравномерность процесса в клубочках. Рецидивирующий характер СКВ придает почкам пестрый вид с наличием острых и хронических изменений. В канальцах, особенно извитых, выделяют различную степень дистрофии, в просвете – цилиндры с базофильным оттенком, в строме - лимфоидно-клеточные и плазмоклеточные инфильтраты (ТИК). Исход: склероз и сморщивание почек с развитием уремии. Наибольшее значение в распознавании волчаночной природы гломерулонефрита имеет биопсия почек.  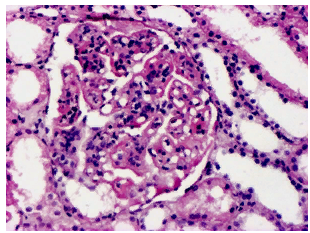 Волчаночный нефрит, ×130 Поражение сердечно-сосудистой системы весьма характерно для СКВ (около 50% больных). При люпус-кардите поражаются все оболочки сердца (редко одновременно); обычно регистрируется воспаление отдельных оболочек или их последовательное вовлечение в процесс. 1. Атипичный бородавчатый эндокардит Либмана-Сакса является характернейшим патоморфологическим признаком СКВ и относится к категории признаков высокой активности болезни. Характеризуется наложением тромботических масс не только по краю клапана, но и на его поверхности, а также в местах перехода клапанного эндокарда в пристеночный (у основания). Микроскопическая картина эндокардита при СКВ характеризуется дистрофией и гибелью эндотелия и образованием на поверхности розовой бесструктурной массы с примесью ядерного детрита, либо наличием тромботических масс, содержащих большое количество фибрина. Отмечается та или иная степень склероза пристеночного и клапанного эндокарда, иногда с формированием недостаточности митрального клапана, диагностируемой в клинике. 2. Перикардит – наиболее частый признак СКВ. Массивный выпот при этом наблюдается редко. 3. Миокардит при СКВ обычно носит очаговый характер, в инфильтратах содержатся гистиоциты, мононуклеары, плазматические клетки, иногда лейкоциты. Поражение легких. Макроскопически легкие уплотнены, поверхность разреза имеет зеркальный блеск, в области корней отмечается тяжистость и сетчатость легочной ткани. Микроскопически отмечается диффузное утолщение альвеолярных перегородок за счет фибриноидного набухания, инфильтрации их лимфоцитами, пролиферации септальных клеток. На внутренней поверхности альвеол определяются гиалиновые мембраны (фибриноидный материал). В системе МГЦР деструктивно-продуктивные васкулиты. Сочетание изменений обусловливает развитие альвеолярно-капиллярного блока и дыхательной недостаточности. Часто присоединяется вторичная инфекция, вплоть до формирования абсцессов. Поражения ЦНС и периферической НС в виде альтеративно-экссудативного менингоэнцефаломиелита и альтеративно-продуктивного радикулита, неврита, плексита обусловлены преимущественно васкулитами в системе МГЦР. Для СКВ характерны рассеянные очажки микронекрозов с локализацией в подкорковых ядрах. Клинически проявляется астено-вегетативным синдромом, полиневритами, лабильностью эмоциональной сферы, иногда бредовыми состояниями, слуховыми или зрительными галлюцинациями, эпилептиформными припадками и др. Печень может вовлекаться в патологический процесс как орган РЭС, что выражается инфильтрацией стромы лимфоидными, плазматическими клетками, макрофагами. Часто выявляется жировая дистрофия печени, а также коагуляционный некроз гепатоцитов. Осложнения. Наиболее опасные из них связаны с поражением почек – развитием их недостаточности на почве люпус-нефрита. Осложнениями стероидной и цитостатической терапии являются гнойные инфекции, «стероидный» туберкулез, гормональные нарушения. Смерть наступает чаще всего от почечной недостаточности (уремии) или инфекции (сепсис, туберкулез). РЕВМАТОИДНЫЙ АРТРИТ – хроническое ревматическое заболевание с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу эрозивно-деструктивного полиартрита. РА регистрируется во всех странах мира и всех климатогеографических зонах с частотой от 0.6 до 1.3%. Повсеместно чаще болеют женщины (3-4:1). Этиология и патогенез. Поражение СТ (преимущественно суставов) является следствием иммунопатологических процессов (аутоагрессии). 1. Обращают внимание на роль вирусной инфекции, особенно вируса Эпштейна-Барра, обладающего способностью нарушать синтез иммуноглобулинов. 2. Роль генетических факторов подтверждается повышением частоты заболевания РА у родственников больных и монозиготных близнецов, более частым обнаружением у больных РА антигенов HLA локусов D и DR4. Причиной иммунокомплексного поражения при РА считают нарушение регуляции иммунного ответа вследствие дисбаланса функции Т- и В-лимфоцитов (дефицит системы Т-лимфоцитов, приводящий к активации В-лимфоцитов и неконтролируемому синтезу плазматическими клетками антител – Ig G). Ig G при РА измененный, обладающий аутореактивностью, вследствие чего против него вырабатываются антитела классов Ig G и Ig M (ревматоидные факторы). При взаимодействии ревматоидных факторов и IgG образуются иммунные комплексы, которые запускают ряд цепных реакций (активацию системы свертывания, системы комплемента, выделение лимфокинов и т.д.) Клинико-иммунологические исследования показали, что, чем сложнее иммунные комплексы, тем тяжелее протекают васкулит и внесуставные процессы. 3. Нарушение Т-иммунитета: в инфильтрате 70-95% Т-лимфоцитов, Тх/Тс=14/1 (норма – 2/1). Локализация: чаще и вначале – мелкие суставы рук и ног, обычно симметрично, затем крупные (чаще – коленные) суставы. Патоморфология. Патологический процесс развивается преимущественно в суставах и околосуставных тканях. В околосуставной соединительной ткани вначале развивается мукоид, артериолиты, артерииты, затем фибриноид с клеточными реакциями вокруг: лимфоциты, плазмоциды, скопления крупных гистиоцитов, гигантских клеток – «ревматоидный узел». Макро: плотные округлые образования до размеров лесного ореха. Через 3-5 мес. – рубец. Воспалительный процесс в синовиальной оболочке приобретает хронический характер и сопровождается разрушением хряща с последующим развитием фиброзного и костного анкилоза. Процесс имеет стадийный характер. 1. Полнокровие синовиальной оболочки, в полости сустава мутноватый экссудат (нейтрофилы, в них ревматоидный фактор). Микро: ворсины набухшие, в строме мукоид, но преобладает фибриноид, ткань ворсинок инфильтрирована плазматическими клетками и лимфоцитами, цитоплазма которых богата рибонуклеопротеидами (образование Ig). Некоторые ворсинки могут подвергаться некрозу и отторгаться в полость сустава, образуя плотные белесоватые слепки – «рисовые тельца». В стенках сосудов ворсин дезорганизация и клеточная реакция: макрофаги, нейтрофилы, плазматические клетки. Возможна пролиферация синовиоцитов. Хрящ сохранён до нескольких лет. 2. Следующая стадия характеризуется разрастанием грануляционной ткани в субсиновиальном слое, богатом сосудами, лимфоидными и плазматическими клетками. Отмечается очаговое, чаще периваскулярное, расположение лимфоцитов, формирующих лимфоидные фолликулы со светлыми центрами и плазмоклеточной реакцией по периферии. Грануляционная ткань, растущая со стороны краев синовиальной оболочки, наползает на хрящ в виде паннуса. Хрящ разрушается с образованием узур, трещин и секвестров, погружающихся в субхондральную кость. Хрящ истончается, в нём появляются бесклеточные участки, метахромазия, врастают сосуды. Макроскопически отмечается сухость, зернистость хрящевой поверхности, желтизна, иногда полное разрушение суставных поверхностей, в мелких суставах подвывих в ульнарную сторону («плавники моржа»), в крупных – ограничение подвижности, сужение суставной щели, остеопороз эпифизов. 3. В конечной стадии созревание грануляционной ткани приводит к тому, что поврежденные суставные поверхности покрываются фиброзной тканью (созревший паннус), сближаются, суставная щель суживается, образуются фиброзные спайки. Одновременное разрастание костных балок с переходом их с одного конца сустава на другой приводит к образованию фиброзно-костного анкилоза. Внесуставные поражения. Характерные для РА ревматоидные узелки представляют собой ограниченные или сливающиеся очаги фибриноидного некроза, окруженные крупными гистиоцитами с пиронинофильной цитоплазмой; иногда наблюдается примесь гигантских многоядерных клеток. Далее к периферии узелка располагаются лимфоидные и плазматические клетки, фибробласты, нейтрофилы. Вокруг узелка формируется фиброзная капсула с новообразованными сосудами. Формирование узелка заканчивается склерозом, часто с отложением солей кальция. Васкулиты при РА, как и при других РБ, имеют генерализованный характер и полиморфны: от умеренной пролиферации эндотелия и инфильтрации наружной оболочки до некроза средней оболочки сосуда. Поражаются сосуды всех калибров, но чаще мелкие сосуды кожи, скелетной мускулатуры, внутренних органов. Наиболее часты продуктивные васкулиты и тромбоваскулиты. Поражение сердца (ревматоидный кардит) с развитием в соединительной ткани очагов фибриноида, неспецифических экссудативно-пролиферативных реакций, характерных ревматоидных узелков, поражения мышечных волокон дистрофического характера, изменений сосудов и склероза как возможного исхода всех процессов. По частоте поражения на первом месте стоит перикард, затем миокард и эндокард. Поражение легких и плевры чаще всего проявляется сухим плевритом с незначительным фибринозным выпотом. Организация фибрина ведет к образованию спаек. В легочной ткани процесс развивается по типу хронической межуточной пневмонии, очагового или диффузного пневмосклероза, сопровождается наличием ревматоидных узелков. Почки при РА поражаются в 60% случаев. Поражения разнообразны: амилоидоз, гломерулонефрит (мембранозный или мембранозно-пролиферативный), нефроангиосклероз, хронический интерстициальный нефрит, острый и подострый пиелит, ангиит. Наиболее частое проявление – амилоидоз, развитие которого обусловлено появлением клона амилоидобластов под действием длительной антигенной стимуляции в условиях угнетения клеточного иммунитета. Амилоидоз может поражать также печень, желудочно-кишечный тракт и другие внутренние органы. Осложнения. Подвывихи и вывихи мелких суставов, ограничение подвижности, фиброзные и костные анкилозы, остеопороз, амилоидоз почек. Смерть часто наступает от почечной недостаточности в связи с амилоидозом или от сопутствующих заболеваний – пневмонии, туберкулеза и др. СИСТЕМНАЯ СКЛЕРОДЕРМИЯ – это системное заболевание соединительной ткани и мелких сосудов, характеризующееся распространёнными фиброзно-склеротическими изменениями кожи, стромы внутренних органов и симптоматикой облитерирующего эндартериита в форме распространенного синдрома Рейно. Заболеваемость – 12-27 случаев на 1 млн. населения в год (2е место после СКВ), женщины болеют в 3-7 раз чаще, возрастной пик – 30-60 лет. Этиология: неизвестна. В развитии ССД играют роль: 1. Работа, связанная с длительным охлаждением, вибрацией, контактом с Si, хлорвинилом, парафином, силиконом, органически растворимыми лекарственными препаратами. 2. Наследственная предрасположенность (ассоциируется с известными иммуногенетическими маркерами: А9, В8 и В27, В40, DR5 (подострое течение) и DR3 (хроническое течение)). 3. Не исключена роль вирусной инфекции (ретровирусы, герпес, гепатит В, вирус Эпштейн-Барра), генетических факторов. Отмечается снижение Т-лимфоцитов (ос. супрессоров)при нормальном количестве В-лимфоцитов, гиперGглобулинемия, антинуклеарные антитела, ЦИК. Патогенез: нарушение синтеза коллагена (аномальный фибриллогенез). Избыточная продукция неполноценного коллагена ведёт к его распаду и развитию фиброза. Центральным звеном фиброзирующего процесса являются фибробласт и другие коллагенообразующие клетки (гладкомышечные клетки сосудистой стенки) с повышением продукции ими коллагена І и ІІІ типа, фибронектина, биополимеров соединительной ткани (протеогликанов и гликопротеинов). Важным фактором патогенеза ССД является нарушение микроциркуляции, обусловленное поражением сосудистой стенки и изменением внутрисосудистых, плазменных и клеточных свойств крови. В результате отмечается избыточный синтез растворимых форм коллагена, повреждение эндотелия и замещение его гладкомышечными коллагенсинтезирующими клетками, повышение способности к спазму и гиперплазия внутренней оболочки сосудов. Повреждение эндотелия ведет к адгезии и агрегации клеточных элементов крови – лейкоцитов, эритроцитов и тромбоцитов, стазу, внутрисосудистой коагуляции, микротромбозу. Все это реализуется в клинической картине генерализованным синдромом Рейно (трехфазная вазоспастическая реакция после охлаждения, волнений, переутомления – бледность цианоз, гиперемия). Основу патогенеза составляют безудержное коллагенообразование и сосудистые процессы в сочетании со своеобразным, почти бесклеточным, воспалением. В коже и внутренних органах происходит дезорганизация соединительной ткани со слабыми клеточными реакциями, заканчивающаяся грубым склерозом и гиалинозом. Синдром Рейно (трехфазная вазоспастическая реакция после охлаждения, волнений, переутомления – бледность цианоз, гиперемия) – до гангрены пальцев. Патоморфология. Поражение кожи: является частыми, но необязательными для ССД (м.б. поражение внутренних органов без поражения кожи). Макро: кожа плотная, малоподвижная (амимическое лицо, «муляжные» пальцы). Обычно протекает стадийно: 1. Стадия плотного отека микроскопически характеризуется периваскулярной кругло клеточной и плазмоклеточной инфильтрацией, вокруг сальных и потовых желез набухание и гомогенизация коллагеновых волокон, утолщение дермы с признаками мукоидного (слабо) и фибриноидного набухания. 2. Стадия индурации (склероза), в которой меняется окраска кожи (чередование депигментации и гиперпигментации), становится отчетливым сосудистый рисунок, появляются телеангиоэктазии на лице и груди. Микро: атрофия сосочкового слоя, вакуолизация ядер эпидермиса, обеднение их хроматином, сглаженность сосочков, атрофия придатков кожи, склероз и гиалиноз сетчатого слоя дермы, редукция сосудистого русла со склерозом и облитерацией просвета сосуда за счёт склероза интимы, концентрического, луковицеобразного. 3. Стадия атрофии сопровождается характерным натяжением кожи, ее блеском, заострением носа, появлением кисетообразных складок вокруг рта с затруднением его полного открывания. На пальцах и кистях рук развиваются сгибательные контрактуры, в дальнейшем склеродактилия и акросклероз, а также укорочение пальцев за счет остеолиза отдельных фаланг. Микро: атрофия эпидермиса, сосочкового слоя дермы, выраженный прогрессирующий склероз кожи за счёт слияния и гомогенизации коллагеновых пучков без участия клеток, своеобразные сосудистые изменения. Суставной синдром – один из наиболее частых и ранних признаков ССД. Макро: отмечается уменьшение количества синовиальной жидкости, синовиальная оболочка плотная, с бледной блестящей поверхностью. На ранних стадиях отмечается васкулиты и множественный тромбоз поверхностной капиллярной сети. Диагностически информативный признак – полоса фибрина на поверхности синовии, под ней – плотная гиалинизированная соединительная ткань, среди которой очаги фибриноида. В сосудах – набухание внутренней оболочки сосудов с концентрическим сужением просвета. Околосуставной остеопороз. Поражение сердца – основной признак висцеральной патологии при ССД, отмечается у 2/3 больных. «Склеродермическое сердце»: Макро: отмечается та или иная степень гипертрофии, расширение полостей (иногда с формированием аневризмы), утолщение и белесоватость пристеночного эндокарда, краевой склероз клапанов, преимущественно митрального, в миокарде: кардиосклероз разнообразного характера: мелкоочаговый, в виде крупных белесоватых тяжей, субэндокардиальных рубчиков; на эпикарде встречаются белесоватые очажки уплотнения, напоминающие глазурь (соединительная ткань из области фиброзного кольца проникает в миокард). Микро: мукоидное и фибриноидное набухание преимущественно в эндокарде, слабая клеточная реакция. Коронарные артерии не изменены! Клиническую симптоматику обусловливают атрофия, дистрофия, мелкие очаги некроза кардиомиоцитов и склеротические процессы (периваскулярный, диффузный интерстициальный, очаговый кардиосклероз). Поражение сосудов: поражаются капилляры, артериолы и мелкие артерии. Микро: мукоидное набухание в интиме, склероз. Поражение легких – основное проявление – пневмосклероз, занимающий обычно базальные отделы легких и сопровождающийся развитием бронхоэктазов и участков эмфиземы. Макро: легкие плотны на ощупь, тяжелы, с хорошо заметным тяжистым рисунком. Два вида склероза: кистовидный (с образованием субплевральных полостей) и компактный (обширные поля склероза и гиалиноза). Поражение почек. Имеются два типа изменений: 1. Малосимптомная (бессимптомная) форма: морфологически определяют склероз и гиалиноз стенок сосудов, разрастание соединительной ткани, гиалиноз клубочков, утолщение базальной мембраны капилляров. 2. Быстро прогрессирующая форма (истинно склеродермическая почка): морфологически в корковом веществе отмечаются изменения атрофического и некротического характера, вплоть до образования массивных участков некроза, в междольковых артериях – мукоидное набухание, разволокнение стенки, пролиферация с резким утолщением интимы и слущивание в просвет клеток эндотелия, внутрисосудистая коагуляция. Приносящие артериолы, как правило, в состоянии фибриноидного некроза. В клубочках: гомогенизация и набухание отдельных петель, фибриноидные изменения, частичный склероз и гиалиноз. Может протекать по типу мембранозного ГН («проволочные петли»). При обоих вариантах отмечаются дистрофические и атрофические изменения канальцев, белок в просвете канальцев, утолщение и склероз стромы мозгового слоя. Аналогичные морфологические изменения обнаруживаются в желудочно-кишечном тракте: склеродермическое поражение пищевода (сужение и склероз в нижних отделах), кишечника с синдромом нарушения всасывания. Неврологическая симптоматика связана с развитием склеродермической ангиопатии, фиброзированием и дистрофическими изменениями. Осложнения. Недостаточность тех органов или систем, в которых наиболее развиты склеротические изменения. НОДОЗНЫЙ (УЗЕЛКОВЫЙ) ПЕРИАРТЕРИИТ – системный некротизирующий васкулит по типу сегментарного поражения артерий мелкого и среднего калибра с образованием аневризматических выпячиваний. Болеют преимущественно мужчины молодого возраста, заболеваемость составляет 2-3 случая на 1 млн. населения в год. Этиология. УП развивается после перенесенных острых респираторных (включая стрептококковые) инфекций, введения вакцин и сывороток, лекарственной непереносимости и др. Придают значение вирусу гепатита В, поскольку у 30% больных обнаруживается высокий титр HBs-антиген и антитела к нему. Сочетание УП с волосатоклеточным лейкозом позволило считать, что в развитии УП могут играть роль опухолевые антигены в составе ЦИК. В патогенезе УП основную роль играют процессы иммунокомплексного воспаления, выраженные гемореологические нарушения с развитием ДВС-синдрома. УП большей частью начинается остро, реже постепенно с симптомов общего характера – повышение температуры, тахикардия, мышечные боли и быстро нарастающее похудание, отсутствие аппетита, потливость. Патоморфология. Наиболее характерным морфологическим признаком УП является поражение артерий мышечного типа мелкого и среднего калибров в области их разветвления. Особенность УП – одновременное поражение эндотелия сосудов (отложение иммунных комплексов), внутренней эластической мембраны (полиморфно-клеточное воспаление – лимфоидные клетки, макрофаги, эпителиоидные клетки, нейтрофилы, фибробласты) и периваскулярной ткани (клеточная инфильтрация и рубцевание). Чаще – альтеративно-экссудативный васкулит. Эти изменения в конечном итоге приводят к облитерации сосуда и развитию инфарктов. Характерной морфологической особенностью УП являются четкообразные утолщения пораженных артерий (они обусловили название болезни), обнаруживаемые чаще всего в сосудах почек, сердца, ЦНС, органов брюшной полости. Поражение сосудов различных внутренних органов определяет клинику. Наиболее частым признаком УП является поражение почек (80-90% больных). В почках часто наблюдается гломерулонефрит (острый и хронический мезангиальный, под острый экстракапиллярный), а также инфаркты почек, разрывы аневризм. Поражение почек является наиболее частой причиной смерти больных УП. Поражение нервной системы у 50% больных проявляется множественными несимметричными чувствительными и двигательными невритами. Это связано с наличием патологических процессов в сосудах, питающих тот или иной нерв. Вовлечение в процесс ЦНС наблюдается у 25% больных УП. Клинически проявляется симптомами менингоэнцефалита, а также очаговыми поражениями мозга в связи с тромбозами внутричерепных сосудов, разрывами аневризм. Поражение глаз (аневризмы артерий глазного дна, периваскулярные инфильтраты, тромбоз центральной артерии сетчатки) может быть одним из ранних симптомов болезни. Абдоминальный синдром наблюдается примерно у 50% больных УП. Характерны остро возникающие боли в животе, связанные с патологией брыжеечных артерий, обусловливающей развитие ишемии или некрозов кишечника. Может развиться картина острого аппендицита, холецистита, панкреатита. Перфорация того или иного отдела кишки приводит к развитию перитонита. Поражение сердца наблюдается у 30-40% больных. Наиболее часто поражаются коронарные сосуды, что сопровождается приступами стенокардии, инфарктом миокарда. Изредка развивается гемоперикард вследствие разрыва аневризмы или экссудативный перикардит при поражении мелких сосудов.    Узелковый периартериит: а) артерия среднего калибра, б) артерия мелкого калибра. а) ×30, б) ×150 ДЕРМАТОМИОЗИТ – системное заболевание, ведущим проявлением которого является системное поражение поперечно полосатой, реже – гладкой, мускулатуры и кожи. Чаще у женщин, в любом возрасте. Этиология и патогенез: вирусы (предположительно, как пусковой механизм), генетическая предрасположенность (описаны семейные случаи). Развитие связывают с нарушением иммунологического статуса и аутоиммунизацией. Связь с опухолями (опухолевые антигены могут перекрёстно реагировать с мышечными, состояние улучшается после удаления опухоли). Морфологические изменения развиваются в скелетной мускулатуре, мышцах глотки, гортани, глаз, диафрагме. В ПЖК и мышцах появляются очаги кальциноза. Микро: дистрофические и некротические изменения мышечных волокон с очагами кальциноза; в строме отёк и воспалительная инфильтрация (лимфоциты, макрофаги, плазматические клетки). Накопление лимфоцитов и макрофагов находят, в основном, в сосудах МГЦР, пролиферация и десквамация эндотелия капилляров. Со стороны внутренних органов – воспаление, дистрофические и склеротические процессы в сердце, лёгких, ЖКТ. Опасна пневмония, которая в детском возрасте может быть причиной смерти. |
