Гипертоническая болезнь
 Скачать 442.54 Kb. Скачать 442.54 Kb.
|
|
Медицинский институт. Кафедра внутренних болезней РЕФЕРАТ На тему : «Гипертоническая болезнь.» Выполнила: студентка 4 курса, группы 3 Иванова Мария Игоревна Содержание: Введение 3 Этиология 3 Клиническая картина 5 Диагностика 11 Лечение 15 Введение Под термином "артериальная гипертензия" подразумевают синдром повышения АД при "гипертонической болезни" и "симптоматических артериальных гипертензиях". Термин "гипертоническая болезнь" (ГБ), предложенный Г.Ф. Лангом в 1948г, соответствует употребляемому в других странах понятию "эссенциальная гипертензия". Под ГБ принято понимать хронически протекающее заболевание, основным проявлением которого является АГ, не связанная с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устраняемыми причинами (симптоматические АГ) В зависимости от этиологии все случаи АГ делят на две группы: 1. Первичная (эссенциальная или идиопатическая) АГ (гипертоническая болезнь — ГБ). 2. Вторичные (симптоматические) АГ. Симптоматические (вторичные) АГ не являются самостоятельными заболеваниями. Их рассматривают лишь как одно из проявлений другой патологии, например, заболеваний почек (пиелонефрита, гломерулонефрита, стеноза почечных артерий и др.), эндокринной системы (гипертиреоза и др.), заболеваний ЦНС (посттравматической энцефалопатии и др.), сосудистой патологии (коарктации аорты, атеросклероза аорты и т.п.). Таким образом, в случае симптоматических АГ причина повышения АД всегда известна. К эссенциальной (первичной) АГ относят те случаи заболевания, когда невозможно установить связь между повышением АД и той или иной органной или эндокринной патологией, предшествующей возникновению АГ. На долю эссенциальной АГ приходится около 90–95% случаев хронического повышения уровня АД. В России для обозначения первичной АГ неизвестной этиологии традиционно употребляют другой термин — ―гипертоническая болезнь, который является синонимом термина ―эссенциальная АГ‖. Диагноз гипертонической болезни (ГБ) ставят фактически после исключения того или иного варианта симптоматических АГ. Этиология Хотя этиология эссенциальной АГ (ГБ) остается неизвестной, в настоящее время уже хорошо изучены некоторые неблагоприятные факторы (факторы риска), предрасполагающие к развитию ГБ. К числу наиболее значимых из них относятся следующие: 1. Наследственная предрасположенность играет важную роль в происхождении ГБ. Доказано, что лица, родители которых страдали ГБ, имеют более высокий риск развития этого заболевания и более высокую смертность от сердечно-сосудистых болезней. Причем имеет значение характер и тяжесть течения заболевания, возраст, в котором впервые было отмечено повышение АД, а также наличие у родственников тяжелых сосудистых осложнений ГБ. Все же следует иметь в виду, что имеющаяся генетическая предрасположенность к возникновению АГ, как правило, реализуется только под действием некоторых неблагоприятных факторов окружающей среды и изменения образа жизни современного человека 2. Ограничение физической активности (гиподинамия). Эта важнейшая особенность современного образа жизни большинства жителей экономически развитых стран приводит, как известно, к детренированности организма и резкому снижению адаптационных возможностей не только мышечной системы, но и систем кровообращения, дыхания. 3. Ожирение способствует, как известно, существенному (в 2–6 раз) увеличению риска развития АГ. Существует линейная зависимость уровня АД от массы тела, что объясняется, прежде всего, частотой выявления при ожирении так называемого 3 метаболического синдрома, лежащего в основе выраженных нарушений эндотелиальной функции, когда в местной регуляции сосудистого тонуса начинают преобладать прессорные стимулы, что и приводит к прогрессирующему повышению АД. 4. Избыточное потребление поваренной соли (NаСl) в некоторых случаях имеет решающее значение в генезе ГБ (например, ―солевой‖ формы АГ). Доказано, что для взрослого человека адекватное поступление NаCl составляет 3,5–4,0 г соли в сутки (или около 60–70 мэкв натрия). Однако в экономически развитых странах, для которых характерна высокая заболеваемость АГ, реальное потребление соли в настоящее время составляет 6–18 г в сутки. В противоположность этому, у представителей некоторых народностей и племен, до сих пор ведущих изолированный от внешнего мира образ жизни (аборигены Новой Гвинеи и Полинезийских островов, эскимосы Аляски, индейцы Венесуэлы, сельское население Кении и др.), потребление соли не превышает 4 г в сутки, а повышение АД встречается крайне редко. 5. Дефицит кальция и магния также способствует развитию АГ. Было показано, например, что у жителей, которые пользуются мягкой водой с низким содержанием солей, заболеваемость АГ и ИБС оказывается более высокой. Наоборот, при употреблении высокоминерализованной (жесткой) воды частота возникновения АГ уменьшается. 6. Чрезмерное потребление алкоголя приводит прежде всего к уменьшению чувствительности барорецепторов аорты и синокаротидной зоны, в связи с чем нарушается центральная регуляция АД. 7. Гиперлипидемия способствует структурно-функциональным изменениям артерий большого круга кровообращения (атеросклероз) и стабилизации повышенных цифр АД. 8. Курение благодаря повреждению функции эндотелия и активации вазоконстрикторных эндотелиальных факторов (тканевой АII, эндотелин и др.). 9. Возраст относится к числу важнейших немодифицируемых факторов риска АГ. С возрастом снижается функциональная активность большинства регуляторных систем, обеспечивающих оптимальный уровень АД. Клиническая картина Жалобы Начальные стадии ГБ у значительной части больных могут не сопровождаться субъективными симптомами, связанными с повышением АД. В этих случаях диагноз ГБ может быть поставлен лишь на основании данных физикального и инструментального исследования. Головные боли Головная боль часто является первым, а при дальнейшем прогрессировании болезни — одним из главных субъективных признаков ГБ. При этом следует помнить, что характер головных болей у разных больных и на разных стадиях заболевания, а также механизмы их возникновения различны. 1. ―Типичные головные боли возникают в результате нарушения венозного оттока и венозной внутримозговой гипертензии. Они появляются по утрам в виде неинтенсивной тяжести, распирания в голове, усиливаются при кашле, натуживании и проходят через несколько часов самостоятельно. Типичная головная боль не всегда ассоциируется с повышением АД. 2. ―Ликворные боли связаны с повышением внутричерепного давления и обусловлены сочетанием нарушения венозного оттока и недостаточным компенсаторным сопротивлением мозговых артерий притоку крови при повышении АД (относительная гипотония мозговых артерий). Характерна интенсивная пульсирующая головная боль, сопровождающаяся общемозговыми симптомами (тошнота, рвота, расстройства зрения). 3. ―Ишемическая боль возникает в результате чрезмерного повышения тонуса мозговых артерий в ответ на повышение АД, недостаточное кровоснабжение головного мозга, ишемию мозга, периваскулярный отек. Характерно сочетание тупой ломящей боли, общемозговой и очаговой неврологической симптоматики. 4. ―Мышечная боль обусловлена напряжением мышц мягких покровов головы. Возникает при психоэмоциональном или физическом напряжении и характеризуется ощущением сдавления головы (―повязкой, ―обручем). Может сопровождаться тошнотой, рвотой, несистемным головокружением. Боли в области сердца Боли в области сердца у больных ГБ часто носят функциональный характер (кардиалгии) и связаны, вероятно, с понижением порога восприятия афферентных импульсов, поступающих в ЦНС от интерорецепторов, расположенных в сердечной мышце, стенке аорты и т.п. Чаще всего боли отличаются от типичных приступов стенокардии: локализуются в области верхушки сердца или слева от грудины; возникают в покое, при эмоциональном напряжении или повышении АД; обычно не провоцируются физической нагрузкой; в некоторых случаях длятся достаточно долго (минуты, часы); не купируются нитроглицерином. Вместе с тем у многих больных ГБ на определенном этапе развития заболевания могут появиться типичные приступы стенокардии, связанные с наличием сопутствующего коронарного атеросклероза, а также выраженной гипертрофии миокарда ЛЖ, которая обусловливает возникновение относительной коронарной недостаточности. Одышка Одышка, возникающая у больных ГБ, вначале при физической нагрузке, а затем и в покое, указывает, как правило, на значительное поражение сердечной мышцы и развитие левожелудочковой недостаточности. Вместе с тем следует помнить, что повышение КДД, давления наполнения ЛЖ и умеренный застой крови в легких, объясняющий появление одышки, могут быть связаны не только с нарушением сократительной способности сердечной мышцы, но и с наличием выраженной диастолической дисфункции гипертрофированного миокарда ЛЖ. Отеки Отеки на ногах могут указывать на наличие бивентрикулярной сердечной недостаточности и застоя крови в венах большого круга кровообращения. Однако очень важно помнить, что умеренно выраженные периферические отеки у больных ГБ нередко могут быть связаны с задержкой Nа+ и воды, обусловленной нарушением экскреторной функции почек, гиперактивацией РААС или приемом некоторых лекарственных средств Нарушения зрения Нарушения зрения также весьма характерны для больных ГБ. Нередко при повышении АД у больных появляется туман, пелена или мелькание ―мушек перед глазами. Эти жалобы связаны, главным образом, с функциональными нарушениями кровообращения в сетчатке. Грубые органические изменения сетчатки (тромбозы сосудов, кровоизлияния, дегенеративные изменения или отслойка сетчатки) сопровождаются значительным снижением зрения, диплопией и даже полной потерей зрения (например, при тромбозе центральной артерии сетчатки). Жалобы, связанные с поражением почек Эта группа жалоб обычно появляется в поздних стадиях болезни, при формировании первично сморщенной почки и развитии хронической почечной недостаточности (ХПН), клиническая картина которых подробно описана в последующих главах. Анамнез Анамнестические сведения, полученные при расспросе больного эссенциальной АГ, позволяют, по крайней мере ориентировочно, решить следующие диагностические проблемы. 1. Уточнить генез АГ, в частности исключить возможность вторичных симптоматических гипертензий: появление первых клинических признаков повышения АД в возрасте старше 40–50 лет чаще указывает на наличие ГБ, тогда как начало заболевания в молодом возрасте (20–30 лет) почти наверняка свидетельствует о вторичном генезе АГ; семейный анамнез, отягощенный наличием у ближайших родственников больного АГ, ИБС, ИМ, сахарного диабета, гиперлипидемий, инсульта и т.п., больше характерен для пациентов с ГБ; наличие в анамнезе больного с АГ перенесенной скарлатины или частых обострений хронического тонзиллита, выявляемые в прошлом изменения в анализах мочи, признаки почечной колики, дизурия, клинические признаки обострений хронического пиелонефрита с определенной вероятностью указывают на наличие у больного заболеваний почек и вторичной (почечной) АГ; анамнестические указания на заболевания щитовидной железы, надпочечников, черепно-мозговые травмы или травматические повреждения почек также с определенной вероятностью указывают на наличие симптоматической АГ; некоторые особенности течения АГ, также указывающие на вторичный характер заболевания. 2. Оценить состояние органов-мишеней (стенокардия, ИМ и инсульт в анамнезе, признаки дисциркуляторной энцефалопатии, нарушения зрения, признаки ХПН и т.п.). 3. Оценить наличие факторов риска АГ: чрезмерного потребления соли; ожирения; курения; злоупотребления алкоголя; гиподинамии; сахарного диабета или снижения толерантности к углеводам и др. 4. Оценить эффективность предыдущего антигипертензивного лечения. 5. Оценить наличие осложнений АГ (инсультов, ИМ, ХПН, сердечной недостаточности и т.п.). Классификация АГ 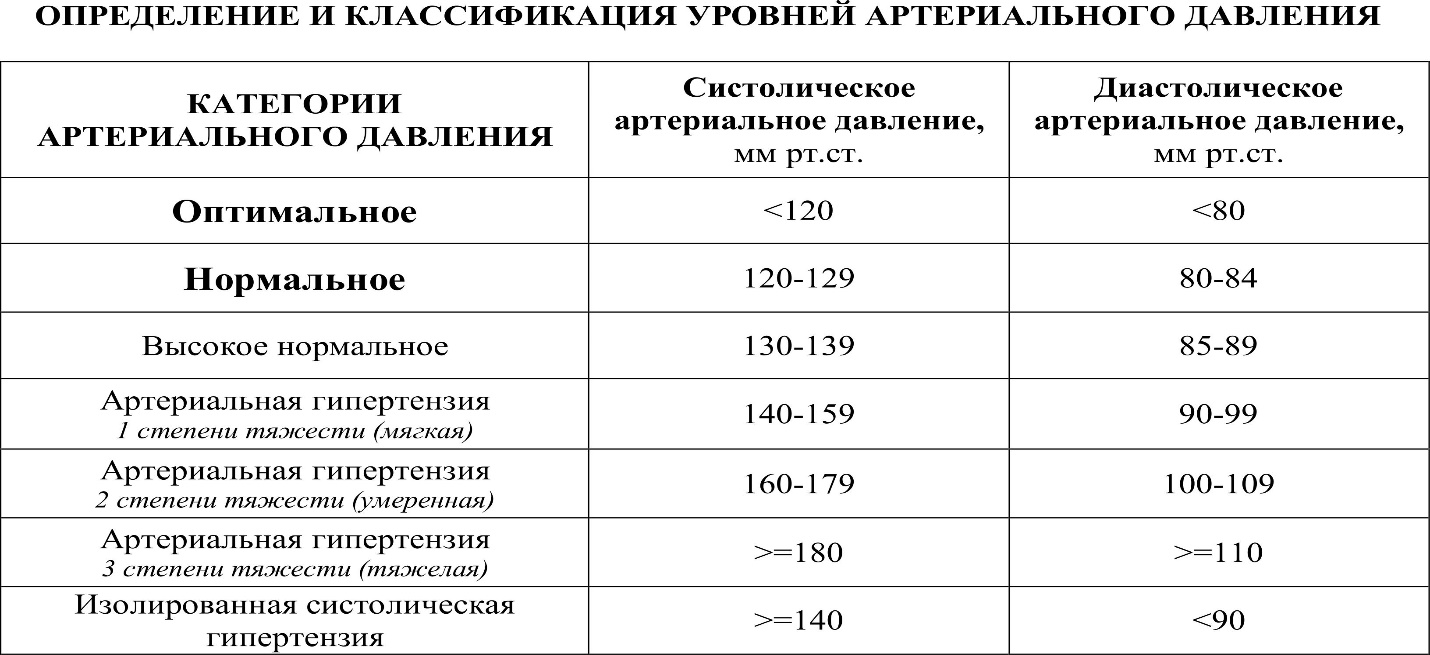 Если значения систолического АД (САД) и диастолического АД (ДАД) попадают в разные категории, то степень тяжести АГ оценивается по более высокой категории. Наиболее точно степень АГ может быть определена только у пациентов с впервые диагностированной АГ и у больных, не принимающих АГП. Результаты суточного мониторирования АД (СМАД) и самостоятельных измерений АД больными на дому могут помочь в диагностике АГ, но не заменяют повторные измерения АД в лечебном учреждении. Критерии диагностики АГ по результатам СМАД, измерений АД, сделанных врачом и самим пациентом в домашних условиях, различны. О наличии АГ при оценке результатов СМАД свидетельствует среднесуточное АД >130/80 ммрт.ст., при самостоятельном измерении АД пациентом в домашних условиях >135/85 ммрт.ст. и при измерении медицинским работником >140/90 мм рт.ст 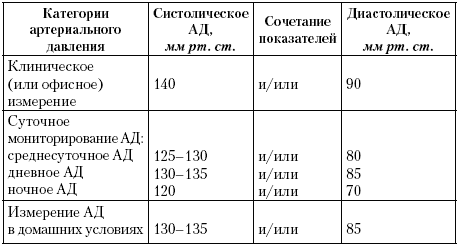 Факторы, влияющие на прогноз; оценка общего (суммарного) сердечнососудистого риска Величина АД является важнейшим, но далеко не единственным фактором, определяющим тяжесть АГ, ее прогноз и тактику лечения. Большое значение имеет оценка общего сердечно-сосудистого риска, степень которого зависит от величины АД, а также наличия или отсутствия сопутствующих ФР, поражения органов-мишеней (ПОМ) и ассоциированных клинических состояний (АКС) 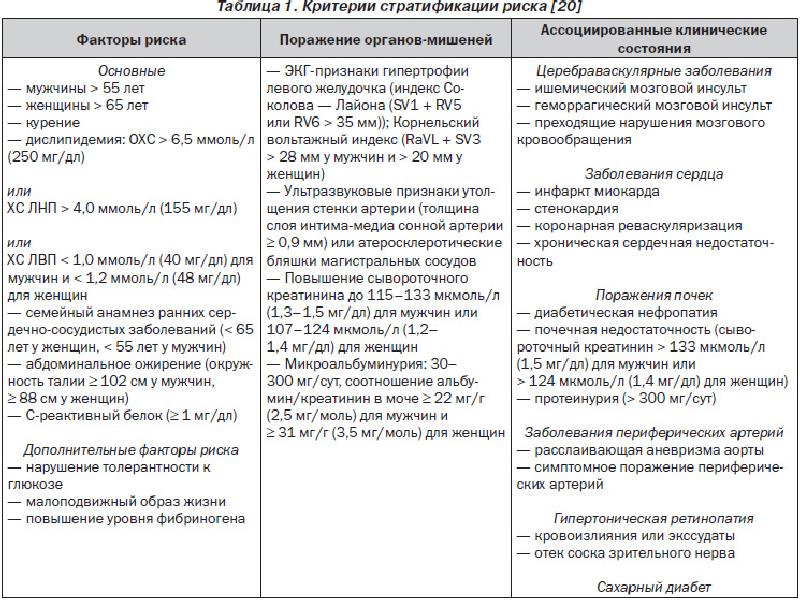 В зависимости от степени повышения АД, наличия ФР, ПОМ и АКС все больные АГ могут быть отнесены к одной из четырех групп риска: низкого, среднего, высокого и очень высокого дополнительного риска. Термин "дополнительный риск" используется, чтобы подчеркнуть, что риск ССО и смерти от них у пациентов с АГ всегда больше, чем средний риск в популяции. Эта система стратификации риска, учитывающая собственно ФР, ПОМ, СД, МС и АКС разработана на основании результатов Фремингемского исследования ("Фремингемская модель"). Она достаточно проста, удобна в использовании и имеет большое значение при выборе тактики лечения больных (стартовая терапия АГ, определение целевого уровня АД и конечных целей лечения, необходимость назначения комбинированной терапии, потребность встатинах и других негипотензивных препаратах), которая зависит от начального общего сердечнососудистого риска. По этой системе стратификации риск ССО определяется врачом после завершения полного обследования пациента.  Диагностика Обследование пациентов с АГ проводится в соответствии со следующими задачами: определение степени и стабильности повышения АД ; исключение вторичной (симптоматической) АГ или идентификация ее формы; оценка общего сердечно-сосудистого риска: выявление других ФР ССЗ, диагностика ПОМ и АКС, которые могут повлиять на прогноз и эффективность лечения; Диагностика АГ и последующее обследование включает следующие этапы: повторные измерения АД; выяснение жалоб и сбор анамнеза; физикальное обследование; лабораторно-инструментальные методы исследования: более простые на первом этапе и более сложные - на втором этапе обследования. Исследование состояния органов-мишеней Обследование с целью выявления ПОМ чрезвычайно важно, т. к. оно позволяет не только определить риск развития ССО, но и проследить за состоянием больных в динамике, оценить эффективность и безопасность АГТ. Для выявления ПОМ используют дополнительные методы исследования сердца, магистральных артерий, почек, головного мозга. Выполнение этих исследований показано в тех случаях, когда они могут повлиять на оценку уровня риска и тактику ведения пациента. Сердце. Для оценки состояния сердца выполняются ЭКГ и ЭхоКГ. Электрокардиографическими признаками гипертрофии левого желудочка являются: 1. Увеличение амплитуды зубца R в левых грудных отведениях (V5, V6) и амплитуды зубца S — в правых грудных отведениях (V1, V2). Меняется соотношение зубцов RV4 2. Признаки поворота сердца вокруг продольной оси против часовой стрелки: а) смещение переходной зоны вправо — в отведение V2; б) углубление зубца QV5, 6; в) исчезновение или резкое уменьшение амплитуды зубцов S в левых грудных отведениях (V5, V6). 3. Смещение электрической оси сердца влево. 4. Смещение сегмента R–ST в отведениях V5, V6, I, aVL ниже изоэлектрической линии и формирование отрицательного или двухфазного (–+) зубца Т в отведениях I, aVL, V5 и V6. 5. Увеличение длительности интервала внутреннего отклонения QRS в левых грудных отведениях (V5, V6) более 0,05 с. Наиболее чувствительные ЭКГ критерии ГЛЖ: Индекс Соколова-Лайона (SV1+RV5,RV6)≥35 мм - чувствительность (количество ложноотрицательных результатов) По сравнению с ЭхоКГ, по разным данным составляют от 22 до 43%; - специфичность (количество ложноположительных результатов) – 100%, критерий действителен для лиц старше 40 лет. Более чувствительным и специфичным методом оценки поражения сердца при АГ является расчет индекса массы миокарда левого желудочка (ИММЛЖ) с помощью ЭхоКГ. Верхнее значение нормы для этого показателя составляет 124 г/м2 для мужчин и 109 г/м2 для женщин. Сосуды. Для диагностики поражения магистральных артериальных сосудов при АГ проводится УЗИ общей сонной артерии, что позволяет выявить признаки ремоделирования (гипертрофии) ее стенки по увеличению ТИМ более 0,9 мм. Увеличение ТИМ более 1,3 мм или локальное утолщение на 0,5 мм или на 50% относительно соседних участков в области бифуркации или внутренней сонной артерии расценивается как признак ее атеросклеротического поражения. С помощью допплерографии на сосудах лодыжки и плеча или измерения на них АД можно рассчитать лодыжечно-плечевой индекс. Снижение его величины менее 0,9 28 свидетельствует об облитерирующем поражении артерий нижних конечностей и может расцениваться как косвенный признак выраженного атеросклероза. Существует высокая степень корреляции между вероятностью развития ССО и жесткостью крупных (эластических) артерий, оцениваемой по величине скорости распространения пульсовой волны на участке между сонной и бедренной артериями. Наибольшая вероятность осложнений наблюдается при повышении скорости пульсовой волны более 12 м/с. Почки. Для диагностики патологии почек и уточнения их функционального состояния исследуют уровень креатинина в сыворотке крови и экскрецию белка с мочой. Обязательно рассчитывают клиренс креатинина по формуле / крофта-Гаулта и СКФ по формуле MDRD. Снижение клиренса креатинина < 60 мл/мин или СКФ < 60 мл/мин/1,73м2 свидетельствует о начальных изменениях функции почек даже при нормальном уровне креатинина крови. Исследование мочи на наличие белка с помощью тест-полосок проводится всем пациентам. При отрицательном результате рекомендуется использовать специальные методы для выявления микроальбуминурии (МАУ 30-300 мг/сут). МАУ подтверждает наличие у пациента нефропатии, которая является важным предиктором ССО. Показано определение концентрации мочевой кислоты в крови, т. к. гиперурикемия часто наблюдается при нелеченной АГ, особенно в рамках МС, и может коррелировать с наличием нефроангиосклероза. Исследование сосудов глазного дна целесообразно у молодых пациентов и больных с тяжелой АГ, т. к. небольшие изменения сосудов сетчатки часто являются неспецифичными и присутствуют без связи с АГ. Выраженные изменения - кровоизлияния, экссудаты и отек соска зрительного нерва - у больных с тяжелой АГ ассоциируются с повышенным сердечно-сосудистым риском. Головной мозг. Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) позволяют уточнить наличие, характер и локализацию патологических изменений, выявить зоны лейкоареоза и бессимптомно перенесенные МИ. Эти методы относятся к дорогостоящим и не являются повсеместно доступными, но их высокая информативность служит основанием для широкого применения в клинической практике. У пожилых пациентов с АГ часто необходимо выполнение специальных тестов с использованием опросников для раннего выявления нарушения когнитивных функций. Суточное мониторирование АД Клиническое АД является основным методом определения величины АД и стратификации риска, но СМАД имеет ряд определенных достоинств: дает информацию об АД в течение "повседневной" дневной активности и в ночные часы; позволяет уточнить прогноз ССО; более тесно связано с изменениями в органах мишенях исходно и с наблюдаемой динамикой в процессе лечения; более точно оценивает антигипертензивный эффект терапии, т. к. позволяет уменьшить эффект "белого халата" и плацебо. СМАД предоставляет важную информацию о состоянии механизмов сердечнососудистой регуляции, в частности, позволяет определять суточный ритм АД, ночную гипотензию и гипертензию, динамику АД во времени и равномерность антигипертензивного эффекта препаратов Для СМАД могут быть рекомендованы только аппараты, успешно прошедшие строгие клинические испытания по международным протоколам для подтверждения точности измерений. При интерпретации данных СМАД основное внимание должно быть уделено средним значениям АД за день, ночь и сутки (и их соотношениям). Остальные показатели представляют несомненный интерес, но требуют дальнейшего накопления доказательной базы. Генетический анализ у больных АГ У больных АГ часто прослеживается отягощенный семейный анамнез по ССЗ, что служит основанием предполагать ее наследственный характер. В клинической практике важно обнаружить или исключить редкие, моногенные формы наследственной АГ. Генетическое исследование и обнаружение мутантного гена позволяет в таких случаях выявить причину АГ и иногда провести патогенетическую терапию. Лечение Основной целью лечения больных АГ является максимальное снижение риска развития осложнений АГ и смертности больных. Это достигается путем длительной пожизненной терапии, направленной на: - снижение АД до оптимальных значений; - защиту органов-мишеней и предупреждение их дальнейшее повреждение; - активное воздействие на неблагоприятные факторы риска. Немедикаментозное лечение: Немедикаментозное лечение направлено на устранение или уменьшение действия многих модифицируемых факторов риска, способствующих прогрессированию заболевания и развития осложнений. Прорамма немедикаментозного лечения больных ГБ должна включать: - уменьшение избыточной массы тела; - коррекция гиперлипидемии; - ограничение потребления поваренной соли; - диета с богатым содержанием ионов калия и магния; - отказ от курения; - увеличение физической активности. Медикаментозное лечение. Медикаментозная терапия назначается больным ГБ с учетом стадии заболевания, уровня АД, наличия факторов риска и сопутствующих заболеваний, а также поражения органов-мишеней. Определяющим критерием для назначения медикаментозной терапии является принадлежность больных к определенной группе риска развития осложнений АГ. Основные принципы медикаментозной терапии больных ГБ: 1. Начинать медикаментозное лечение следует с минимальных доз любого класса антигипертензивных препаратов, постепенно увеличивая дозу до достижения хорошего терапевтического эффекта. 2. Выбор лекарственного средства должен быть патофизиологически обоснован; антигипертензивный препарат должен обеспечивать стабильный эффект в течение суток и хорошо переноситься больным. 3. Наиболее целесообразно использование препаратов длительного действия для достижения 24-часового эффекта при однократном приеме. Применение таких препаратов обеспечивает более мягкое и длительное антигипертензивное действие с более интенсивной защитой органов-мишеней, а также значительно удобнее для пациентов. 4. При малой эффективности монотерапии целесообразно использование оптимальных сочетаний препаратов для достижения максимального антигипертензивного действия и минимальных побочных эффектов. 5. Следует ориентировать больного на длительный (практически пожизненный) прием лекарственных средств с целью поддержания оптимального уровня АД и предотвращения осложнений АГ. Все антигипертензивные препараты, используемые в настоящее время в клинической практике разделены на несколько групп: 1. β-адреноблокаторы. – рекомендованы при изолированной АГ и сочетании АГ со стенокардией,инфарктом миокарда, тахиаритмиями, сердечной недостаточностью. Противопоказания: обструктивные заболевания легких (ХОБЛ, БА), заболевания периферических сосудов, а-V блокада 2-3 ст., дислипидемия. Атенолол и (табл. 50 мг) по 25-100 мг 1-2 р/сут. Бетаксолол (локрен) (табл. 5 мг) по 10-20 мг 1 р/сут. Бисопролол (конкор) (табл. 5 мг) по 2,5-5 мг 1 р/сут. 2. Диуретики (сальуретики). Диуретики – рекомендуют применять у пожилых людей, больных изолированной систолической гипертонией, наличии сердечной недостаточности. Противопоказания: подагра, дислипидемия. Гидрохлортиазид (гипотиазид) (табл. 25 мг) по 12,5-25 мг ежедневно, при необходимости увеличить дозу до 50 мг/сут. 1 р/сут. утром до еды Индапамид МВ (табл. 1,5 мг) по 1 табл. однократно утром 3. Блокаторы медленных кальциевых каналов (антагонисты кальция). Показания: АГ в сочетании с ИБС, АГ у пожилых, систолическая АГ, АГ с поражением периферических сосудов, АГ+ХОБЛ. Противопоказания: aV блокада 2-3 ст., тяжелая сердечная недостаточность. Нифедипин-адалат (табл. 30 и 60 мг) по 30-120 мг 3 р/сут. Амлодипин (амлотоп) (табл. 2,5, 5 и 10 мг) по 2,5-10 мг 1 р/сут. Верапамил (табл. 40 и 80 мг) по 120-480 мг/сут. в 3 приема 4. Ингибиторы АПФ. Ингибиторы АПФ – назначают больным с изолированной АГ и в сочетании с сердечной недостаточностью, перенесенным инфарктом миокарда, наличием диабета и нефропатии. Титрование дозы, начиная с минимальной каждые 1-2 недели – решение вопроса о повышении дозы, контроль. Противопоказания:беременность,гиперкалиемия,двусторонний стеноз почечных артерий (стеноз артери единственной почки). Эналаприл (рениприл табл. 10 и 20 мг, рениприл ГТ 10/12,5 мг, ренитек) (табл. 5,10 и 20 мг) по 5-40 мг/сут. 1-2 р/сут. Лизиноприл (диротон) (табл. 2,5, 5, 10 и 20 мг) по 5-20 мг 1 р/сут. 5. Блокаторы рецепторов ангиотензина II. Показания: АГ с СН или дисфункцией левого желудочка, АГ у больных, перенесших ИМ, при непереносимости ингибиторов АПФ, АГ сопутствующей диабетической нефропатией. Противопоказания: беременность,лактация,повышенная чувствительность к компонентам препарата. Вальсартан (диован) (табл. 80 и 160 мг) по 80-320 мг 1р/сут. Кандесартан (атаканд) (табл. 4, 8 и 16 мг) по 8-16 мг 1 р/сут. 6. α-адреноблокаторы. Показания: АГ при феохромоцитоме, нарушенной толерантности к глюкозе, на фоне доброкачественной гиперплазии предстательной железы, у больных с дислипидемией, а также при резистентных АГ в комбинации с другими препаратами |
