СРОП 1 Виды шовного материала и периоперационный период Жаугашти. Шовный материал и хирургическая игла
 Скачать 378.25 Kb. Скачать 378.25 Kb.
|
|
СРОП 1 Жаугаштинова Камиля, 202 ЛД ШОВНЫЙ МАТЕРИАЛ И ХИРУРГИЧЕСКАЯ ИГЛА Хирургические шовные материалы – это нити, предназначенные для перевязки трубчатых структур (сосудов, протоков) или сшивания повреждённых тканей. Попытки соединения рассечённых тканей нитями и жилами животных предпринимали ещё в 2000 году до нашей эры. В последующие столетия использовали шёлк, лён, хлопок, конский волос, сухожилия животных, металлическая проволока. Тем не менее процедура мало изменилась до сегодняшнего дня. Врач, при помощи хирургической иглы проводит нить через ткани, формируя узел и оставляя нить в тканях в виде хирургического шва. Хирургические нити классифицируют по нескольким параметрам. Первое – по количеству волокон, из которых они составлены. Монофиламентные нити состоят из одного волокна. При прохождении через ткани они встречают меньшее сопротивление, чем мультифиламентные нити и в меньшей степени склонны становиться резервуаром для развития микрооргаинизмов. Монофиламентные нити легко завязываются, но достаточно хрупки, поэтому перерастяжение или перегиб может приводить к их разрыву. Мультифиламентные нити состоят из нескольких переплетённых или скрученных между собой волокон. Это увеличивает прочность. Дополнительное покрытие улучшает скольжение в мосент прохождения через ткани. — крученая нить изготавливается путем скручивания нескольких филамент по оси; — плетеная нить получается путем плетения многих филамент по типу каната; — комплексная нить — это плетеная нить, пропитанная и(или) покрытая полимерными материалами.  Второе – по способности рассасываться. Рассасывающиеся нити изготовлены из коллагена тканей млекопитающих или из синтетических полимеров. Их используют для временного соединения тканей, пока в результате заживления рана не приобретёт достаточной прочности. Процесс рассасывание занимает, как правило, несколько недель, после чего в ране в результате гидролиза или переваривания ферментами бесследно исчезает инороднее тело – шовный материал. С другой стороны, прочность этих нитей ниже, а в процессе рассасывания коллагена возможна аллергическая реакция и асептическое воспаление. При повышенной чувствительности организма пациента возможно образование келлоидных и гипертрофических рубцов. К рассасывающимся нитям относят: Кетгут простой и хромированный, состоящий из коллагена. Кетгут производят из обработанных лент подслизистого слоя кишечника овец или серозного слоя кишечника крупного рогатого скота. Нить имеет равномерный диаметр на всём своём протяжении. Прочность кетгута в тканях сохраняется на протяжении 7-10 дней, полное рассасывание наступает через 70 дней. Хромированный кетгут обработан раствором хромистых солей для придания резистентности к ферментам и продления сроков рассасывания до 90 дней. Синтетические рассасывающиеся нити, которые обладают меньшими антигенными свойствами и вызывают меньшую тканевую реакцию. К ним относят викрил, полидиаксанон, монокрил. Нерассасывающиеся нити состоят из одиночных или множественных волокон металла, синтетических или органических веществ. После операции через некоторое время они инкапсулируются и остаются в тканях пожизненно, либо отторгаются в просвет полого органа (желудок, кишечник). Наружные швы, наложенные на кожу, удаляют после заживления раны. К нерассасывающимся нитям относят: Хирургический шёлк, представляющий из себя волокно, созданное личинкой тутового шелкопряда при образовании кокона. В процессе обработки из него удаляют воск и смолы, выделенные червём в процессе строительства кокона. Хотя шёлк и относят к не рассасывающимся материалам, его не удаётся обнаружить в тканях через 2 года после имплантации, то есть в организме он ведёт себя как медленно рассасывающийся материал. Хирургическая нить из нержавеющей стали. Для неё характерны отсутствие токсичности, гибкость, прочность. Сталь применяют для фиксации металлических протезов, восстановления грудины после стернотомии, в ортопедических и нейрохирургических операциях. К недостаткам относят возможное закручивание, опасность деформации, возможность повреждения перчаток и кожи хирурга. Нейлон – это полимер, получаемый химическим синтезом. Основные достоинства – эластичность, высокая прочность, низкая реактивность. Широко применяют в офтальмологии и нейрохирургии. Нити из полиэфирных волокон прочнее природных и вызывают лишь минимальную реакцию тканей. Нити из полипропилена исключительно удобны, гибки, ареактивны и держат узел значительно лучше, чем монофиламентные синтетические материалы. Лигатура – это хирургическая нить, завязываемая вокруг сосуда для перекрытия его просвета. Процесс её наложения называют лигированием или перевязкой, что необходимо для обеспечения гемостаза или закрытия просвета трубчатой структуры для предупреждения истечения её содержимого наружу. Различают два вида лигатур: Свободная или простая лигатура – одиночная нить, используемая для перевязки сосуда. Простая лигатура Прошивная или фиксированная лигатура. Порцию ткани или сосуд до перевязки прошивают иглой с нитью. Прошивная лигатура. Хирургическая игла предназначена для проведения шовного материала через ткани. Иглы изготавливают из нержавеющей стали высокого качества. Основные свойства игл: Прочность – способность сопротивляться деформации при прохождении через ткани. Ковкость – способность иглы не подвергаться излому при сгибании. Острота – важна для минимизации травмы сшиваемых тканей. Устойчивость в иглодержателе – способность не вращаться, не отклоняться в сторону и не смещаться каким-либо образом в процессе прошивания тканей. Любая хирургическая игла имеет три основные части: место прикрепления нити (обжатый конец или ушко), тело и острие. Строение хирургической иглы Место присоединения нити к игле может быть обжатым вокруг нити (атравматичная или безушная игла), может иметь закрытое или открытое («французское») ушко. Варианты прикрепления нити к игле. В настоящее время практически повсеместно используют исключительно атравматические одноразовые иглы с нитью по диаметру равные друг другу. Иглу с ушком необходимо заряжать каждый раз нитью, но главный недостаток состоит в том, что в момент прошивания двойная нить протягивается через ткань, что дополнительно травмирует её, оставляя шовный канал двойного диаметра. Кроме того, всегда сохраняется опасность выпадения нити из иглы в момент прошивания. По форме различают несколько разновидностей игл Различные формы игл Прямая – допускает шитьё пальцами без помощи иглодержателя. Предназначена для сшивания сухожилий и наложения некоторых анастомозов на органах желудочно-кишечного тракта. Лыжеобразная – применяется для сшивания кожи. Изогнутая – наиболее распространённая в хирургии. Игла может составлять ¼, 3/8, ½ и 5/8 окружности. По типу различают режущие и колющие иглы. Режущие иглы имеют две или три режущие кромки. Предназначены для прошивания плотных тканей. Колющие, или круглые конические иглы раздвигают ткани без рассечения. Их применяют для прошивания легко прокалываемых тканей – брюшина, мышцы, стенка кишки. Колюще-режущие сочетают качества двух предыдущих групп. ПЕРИОПЕРАЦИОННЫЙ ПЕРИОД Периоперативный период — это время с момента принятия решения об операции до восстановления трудоспособности или ее стойкой утраты. Он включает в себя следующие периоды: - предоперационный, - интраоперационный (сама операция), - послеоперационный. Предоперационный период. Предоперационный период — это время пребывания больного в стационаре от момента, когда закончено диагностическое обследование, установлен клинический диагноз заболевания и принято решение оперировать больного, до начала операции. Цель этого периода — максимально снизить возможные осложнения и уменьшить опасность для жизни больного как во время операции, так и после нее. Основными задачами предоперационного периода являются: точная постановка диагноза заболевания; определение показаний к операции; выбор способа вмешательства и метода обезболивания; выявление имеющихся сопутствующих заболеваний органов и систем организма и проведение комплекса мероприятий для улучшения нарушенных функций органов и систем больного; проведение мероприятий, уменьшающих опасность эндогенной инфекции; психологическая подготовка больного к предстоящему оперативному вмешательству. Предоперационный период делится на два этапа — диагностический и предоперационной подготовки. Подготовка больного к операции заключается в нормализации функции жизненно важных органов: сердечно-сосудистой и дыхательной систем, желудочно-кишечного тракта, печени и почек. Перед операцией больного необходимо научить правильно дышать и откашливаться, чему должна способствовать дыхательная гимнастика ежедневно по 10— 15 мин. Как можно раньше больной должен отказаться от курения. Подготовка к плановой операции. Плановые больные поступают в стационар частично или полностью обследованными, с установленным или предположительным диагнозом. Полноценное обследование в поликлинике значительно укорачивает диагностический этап в стационаре и сокращает предоперационный период и общую длительность пребывания больного в больнице, чем снижает частоту возникновения госпитальной инфекции. Проводится подготовка кишечника: вечером накануне операции и утром за 3 ч до операции выполняются очистительные клизмы. Накануне операции разрешается легкий ужин в 17.00—18.00. В день операции категорически запрещается пить и есть, так как возникает угроза аспирации при проведении наркоза и развития серьезных легочных осложнений. За 1 ч перед операцией больному назначается гигиеническая ванна, меняют нательное и постельное белье. Непосредственно перед операцией пациент должен провести все гигиенические мероприятия: прополоскать полость рта и почистить зубы, снять съемные зубные протезы и контактные линзы, лак для ногтей и украшения, опорожнить мочевой пузырь. Как правило, накануне операции проводят вечернюю и утреннюю премедикацию за 30 мин до операции (2 % раствор промедола — 1 мл, атропина сульфат — 0,01 мг/кг массы тела, димедрол — 0,3 мг/кг массы тела). Подготовка к экстренной операции. Если больной принимал пищу или жидкость перед операцией, то необходимо поставить желудочный зонд и эвакуировать желудочное содержимое. Очистительные клизмы при большинстве острых хирургических заболеваний противопоказаны. Перед операцией больной должен опорожнить мочевой пузырь или по показаниям проводят катетеризацию мочевого пузыря мягким катетером. Премедикация, как правило, выполняется за 30 — 40 мин до операции или на операционном столе в зависимости от ее экстренности. Интраоперационный период. При поступлении пациента в операционную заканчивается предоперационный период и начинается интраоперационный период. Он состоит из: укладывания пациента на операционный стол; выполнения местного или общего обезболивания; подготовка операционного поля; собственно хирургической операции: оперативного доступа оперативного приема завершающих манипуляций выведения больного из наркоза; завершения операции. Положение пациента на операционном столе: на спине горизонтально – при операциях на лице, шее, груди, органах брюшной полости, на мочевом пузыре, на наружных мужских половых органах, конечностях; положение на спине с головой, откинутой назад - при операциях на щитовидной железе, гортани; положение на спине – валик на спине положен под нижние ребра для лучшего доступа и осмотра органов верхнего отдела живота – при операциях на желчном пузыре, селезенке; положение на боку с почечным валиком – при операциях на почках; положение на спине с нижними конечностями, согнутыми в тазобедренных и коленных суставах - при проведении гинекологических операций и при операциях в области прямой кишки; положение Транделенбурга– с опущенным головным концом стола – при операциях на органах малого таза; положениес опущенным нижним концом стола – при операциях на головном мозге; положение лежа на животе – при операциях на затылочной области головы, на позвоночнике, в крестцовой области. Оперативный доступ обеспечивает подход к патологическому очагу и возможность манипуляций с минимальным повреждением окружающих тканей. Выбор оперативного доступа определяется характером и локализацией патологического процесса, особенностями телосложения больного и др. Оперативный прием является основным этапом хирургической операции и может быть как простым (удаление атеромы и др.), так и чрезвычайно сложным (экстирпация пищевода, легкого, пересадка сердца и др.). По виду производимого хирургического воздействия выделяют несколько типов приёмов: инцизия – разрез мягких тканей при вскрытии гнойника; эксцизия – иссечение образования с окружающими тканями (фиброма, липома); эктомия – удаление органа (аппендэктомия, нефрэктомия); эксцирпация – удаление органов вместе с окружающими тканями и лимфатическими узлами (эксцирпация матки, желудка по поводу рака); резекция – удаление части органов с последующим воссоединением оставшихся частей (резекция кишки, резекция желудка); восстановление нарушенных взаимоотношений (протезирование и шунтирование сосудов, пластика пахового канала при грыже); трепанация – рассечение мягких тканей и образование отверстия в кости; ампутация – отсечение конечности или её части; экзартикуляция – вычленение конечности или её части в суставе; стомия – наложение искусственного свища (трахеостомия, гастростомия, наложение желудочно-кишечного анастомоза); иссечение (ганглия, липомы); выскабливание (полости матки при аборте); выжигание (папиллом, кондилом). Завершение хирургической операции необходимо для восстановления целостности органов и тканей, закрытия операционной раны путем зашивания ее наглухо или наложения первичных отсроченных швов. В случаях возможного нагноения или наличия гнойного процесса осуществляют дренирование раны. Операционная сестра после окончания операции и наложения швов накладывает повязку. Необходимые мероприятия послеоперационного периода. Здесь указывается, на какие сутки снимаются швы, удаляются дренажи. Так, после большинства общих хирургических вмешательств кожные швы снимаются на 7-8 сутки. Послеоперационный период Ранний послеоперационный период может быть неосложнённым и осложнённым. Неосложнённый послеоперационный период При неосложнённом послеоперационном периоде в организме происходит ряд изменений в функционировании основных органов и систем. Это связано с воздействием таких факторов, как психологический стресс, наркоз, боли в области операционной раны, наличие некрозов и травмированных тканей в зоне операции, вынужденное положение пациента, переохлаждение, нарушение характера питания. При нормальном, неосложнённом течении послеоперационного периода реактивные изменения, возникающие в организме, обычно выражены умеренно и длятся 2-3 дня. При этом отмечают лихорадку до 37,0-37,5 ?С. Наблюдают торможение процессов в ЦНС. Изменяется состав периферической крови: умеренные лейкоцитоз, анемия и тромбоцитопения, повышается вязкость крови. Основные задачи при неосложнённом послеоперационном периоде: коррекция изменений в организме, контроль функционального состояния основных органов и систем; проведение мероприятий, направленных на профилактику возможных осложнений. Интенсивная терапия при неосложнённом послеоперационном периоде заключается в следующем: • борьба с болью; • восстановление функций сердечно-сосудистой системы и микроциркуляции; • предупреждение и лечение дыхательной недостаточности; • коррекция водно-электролитного баланса; • дезинтоксикационная терапия; • сбалансированное питание; • контроль функций выделительной системы. Подробно остановимся на способах борьбы с болью, так как другие мероприятия - удел анестезиологов-реаниматологов.
Для уменьшения болевого синдрома применяют как весьма простые, так и достаточно сложные процедуры. Придание правильного положения в постели Необходимо максимально расслабить мышцы в области операционной раны. После операций на органах брюшной и грудной полос- тей для этого используют полусидячее положение Фовлера: приподнятый на 50 см головной конец кровати, согнутые в тазобедренном и коленном суставах нижние конечности (угол около 120?). Ношение бандажа Ношение бандажа значительно уменьшает боли в ране, особенно при движении и кашле. Применение наркотических анальгетиков Необходимо в первые 2-3 сут после обширных полостных операций. Используют тримеперидин, морфин + наркотин + папаверин + кодеин + тебаин, морфин. Применение ненаркотических анальгетиков Необходимо в первые 2-3 сут после небольших операций и начиная с 3-х сут после травматичных вмешательств. Используют инъекции метамизола натрия. Возможно применение таблетированных препаратов. Применение седативных средств Позволяет повысить порог болевой чувствительности. Используют диазепам и др. Перидуральная анестезия Важный метод обезболивания в раннем послеоперационном периоде при операциях на органах брюшной полости, так как, кроме способа снятия боли, служит мощным средством профилактики и лечения послеоперационного пареза кишечника. Осложнённый послеоперационный период Осложнения, способные возникнуть в раннем послеоперационном периоде, разделяют по органам и системам, в которых они возникают. Часто осложнения обусловлены наличием у больного сопутствующей патологии. На схеме (рис. 9-7) представлены наиболее частые из осложнений раннего послеоперационного периода. Развитию осложнений способствуют три основных фактора: • наличие послеоперационной раны;
• вынужденное положение; • влияние операционной травмы и наркоза. 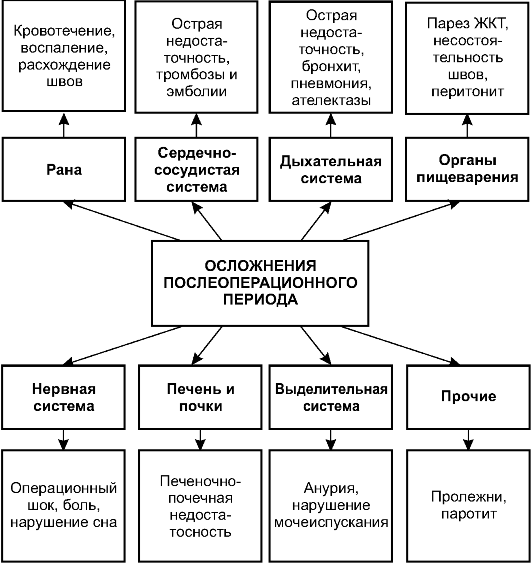 |
