пропеды реферат. Синдром ВольфаПаркинсонаУайта(wpw)
 Скачать 271.37 Kb. Скачать 271.37 Kb.
|
|
Министерство Здравоохранения Республики Беларусь Учреждение образования «Гомельский государственный медицинский университет» Кафедра пропедевтики внутренних болезней Реферат На тему: «Синдром Вольфа-Паркинсона-Уайта(WPW)» Подготовил студент группы л-311: Макарчук Н.Н. Проверил ассистент кафедры: Куликова И.А. Гомель,2022 Содержание Введение……………………………………………………………………….3 Анатомия………………………………………………………………………3-5 Электрофизиология…………………………………………………………….5 Механизмы…………………………………………………………………….5-6 Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW..7 Тахикардия с признаками предвозбуждения……………………………..…..8 Фибрилляция и трепетание предсердий при синдроме WPW…………….…8 Классификация синдрома WPW………………………………………………8-9 Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В.9-11 Диагностика синдрома WPW………………………………………………….12 Лечение приступа тахиаритмии при синдроме WPW………………………….13 Лечение синдрома WPW……………………………………………………..13-14 РЧА ДПЖС……………………………………………………………………….14 Список использованной литературы……………………………………………15 Введение Синдром Вольфа-Паркинсона-Уайта является одной из наиболее частых причин нарушений ритма сердца, особенно в молодом возрасте. Операции деструкции добавочных атриовентрикулярных соединений в настоящее время составляют более половины всех катетерной процедур во многих центрах мира. Остановимся на некоторых аспектах диагностики и лечения этой патологии. Если быть объективным, что правильнее было бы сказать «синдром White-Wolf-Parkinson». Именно к Paul Dudley White 2 апреля 1928 года пришел 35 летний преподаватель с жалобами на сердцебиения. Ассистент White – Louis Wolf выполнил электрокардиографию, при которой были отмечены изменения комплекса QRS и укорочение интервала P-R. При нагрузке и после введения раствора атропина ЭКГ приняла обычный вид. В 1930 году White и Wolf вместе с John Parkinson из Лондона обобщили 11 случаев, представив их как синдром, представляющий собой «комбинацию блокады ножки, аномально короткого интервала P-R и пароксизмов тахикардии у молодых, здоровых пациентов с нормальными сердцами». Анатомия В настоящее время термином «синдром WPW» обозначают целый ряд аномалий АВ проведения. Причина синдрома WPW до конца остается неясной. Имеются данные о наследуемом характере синдрома WPW, в сочетании гипертрофической кардиомиопатией, связанные с хромосомами 7q3 или 19. По мнению большинства анатомов, добавочные АВС являются результатом неполной регрессии мышечных волокон на этапе формирования фиброзных колец митрального и трикуспидального клапанов. Завершение этого процесса в первые годы жизни является причиной исчезновения предвозбуждения у некоторых младенцев. Согласно классификации Anderson и Ho, выделяют следующие анатомические варианты синдрома WPW (Anderson R.H. and Ho S.Y. 1999): Субстрат синдрома Вольфа-Паркинсона-Уайта Добавочные мышечные АВ волокна: – через левое париетальное АВ соединение – через аортально-митральное фиброзное соединение – от ушка левого предсердия – нижние парасептальные – верхние парасептальные – через правое париетальное АВ соединение – связанные с аневризмой коронарного синуса или средней вены сердца – от ушка правого предсердия Специализированные мышечные АВ волокна, происходящие из рудиментарной, подобной структуре АВ узла, ткани («узлы Кента»): – входящие в правую ножку пучка Гиса (атрио-фасцикулярные) – входящие в миокард правого желудочка. Следует пояснить господина Anderson, который назвал атриофасцикулярные волокна «узлами Кента», а не трактами Магейма, как часто их называют. В данном случае автор воздал должное исторической правде, поскольку структуры, описанные Albert Frank Stanley Kent в 1913 году, в свете современных представлений, следует отнести к специализированным мышечным волокнам, обладающим декрементными свойствами, подобно АВ узлу. Параспецифические волокна, описанные Mahaim и Winston в 1941 году являются субстратом редко встречающихся нодо-фасцикулярных и нодо-вентрикулярных добавочных путей проведения. Наиболее часто синдром WPW связан с добавочными АВ соединениями, похожими по структуре на рабочий миокард и не обладающими декрементными свойствами, то есть работающими по принципу «все или ничего». По данным Beсker и Anderson большинство левосторонних аномальных соединений располагаются под эпикардом, при нормальном развитии фиброзного кольца. Напротив, при правосторонней локализации эндокардиальное и эпикардиальное расположение наблюдается одинаково часто и сочетается с дефектами строения фиброзного кольца. В большинстве случаев добавочные АВС пересекают предсердно-желудочковую борозду по диагонали, имеется несоответствие между желудочковой и предсердной частями. Это необходимо учитывать при выборе точки воздействия во время катетерной деструкции. Если посмотреть на схему, отражающую левое и правое фиброзные кольца в левой косой проекции (Рис. 1), то можно отметить «центробежный» характер направленности аномальных соединений. Для правосторонних ДАВС это правило справедливо при движении по часовой стрелке, для левосторонних – против часовой стрелки. 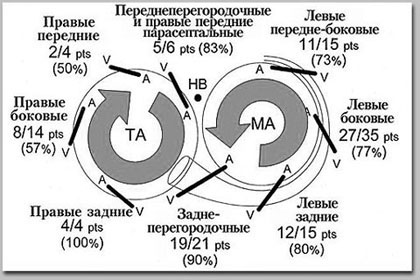 Рис.1 Электрофизиология 60–76% всех ДАВС имеют двунаправленную проводимость, лишь 17–35% проводят только ретроградно и 5–27% – только антероградно. Причина этих особенностей неясна. Характер проведения может изменяться: у 12–80% двунаправленных путей при длительном наблюдении отмечается потеря способности антероградной проводимости. Утрата ретроградной проводимости, напротив, наблюдается редко. Наконец, у небольшого числа больных с документированными «скрытыми» ДАВС может возникать дельта–волна. 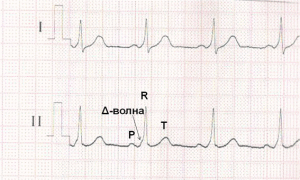 Механизмы В основе синдромов предвозбуждения лежит участие дополнительных проводящих структур, являющихся коленом макрориентри атриовентрикулярной тахикардии. При синдроме WPW субстратом патологии является дополнительное предсердно-желу-дочковое соединение (ДПЖС), представляющее, как правило, мышечную полоску миокарда, соединяющую предсердие и желудочек в области предсердно-желудочковой борозды. Дополнительные предсердно-желудочковые соединения (ДПЖС) можно классифицировать по: 1. Расположению относительно фиброзных колец митрального или трикуспидального клапанов. 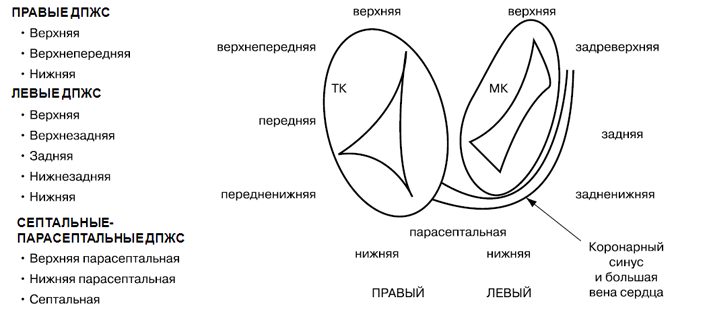 Анатомическая классификация локализации дополнительных предсердно-желудочковых соединений (ДПЖС) при синдроме WPW по F.Cosio, 1999 год. В правой части рисунка представлено схематичное расположение трехстворчатого и митрального клапанов (вид со стороны желудочков) и их соотношение с областью локализации ДПЖС. Сокращения: ТК — трикуспидальный клапан, МК — митральный клапан. 2. Типа проводимости: – декрементное – нарастающее замедление проведения по дополнительному пути в ответ на увеличение частоты стимуляции, – не декрементное. 3. Способности на антеградное, ретроградное проведение или их сочетание. ДПЖС, способные только на ретроградное проведение, считаются «скрытыми», а те ДПЖС, которые функционируют антеградно – «манифестирующими», с возникновением предвозбуждения желудочков на ЭКГ в стандартных отведениях регистрируется Δ-волна (дельта- волна). «Манифестирующие» ДПЖС обычно могут проводить импульсы в обоих направлениях – антероградном и ретроградном. Дополнительные пути только с антероградной проводимостью встречаются редко, а с ретроградной – наоборот, часто. Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW Атриовентрикулярная тахикардия при синдроме WPW по механизму re-entry подразделяется на ортодромную и антидромную. Во время ортодромной АВРТ импульсы проводятся антероградно по АВ узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно – из желудочков на предсердия по ДПЖС. Во время антидромной АВРТ импульсы идут в обратном направлении, с антероградным проведением из предсердий в желудочки через ДПЖС, и ретроградным проведением – через АВ узел или второй ДПЖС. Антидромная АВРТ встречается лишь у 5-10% пациентов с синдромом WPW. 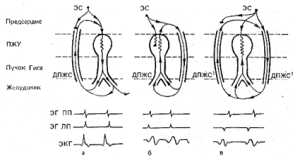 Схема механизмов формирования антидромной и ортодромной атриовентрику-лярной тахикардии при синдроме WPW. А – механизм формирования ортодромной атриовентрикулярной тахикардии при антеградной блокаде предсердной экстрасистолы (ЭС) в правостороннем дополнительном предсердно-желудочковом соединении. Возбуждение антеградно распространяется через предсердно-желудочковый узел (ПЖУ) и ретроградно активирует предсердия через дополнительный аномальный путь (ДПЖС); Б – формирование антидромной атриовентрикулярной тахикардии при блокаде предсердной экстрасистолы в ПЖУ и антеградным проведением импульса по левостороннему дополнительному аномальному пути. Ретроградно импульс активирует предсердия через ПЖУ; В – антидромная атриовентрикулярная тахикардия с участием двух дополнительных контралатеральных аномальных путей (правостороннего – ДПЖС1, левостороннего -ДПЖС2). Внизу представлены схемы электрограмм правого (ЭГ ПП) и левого (ЭГ ЛП) предсердий и ЭКГ во II стандартном отведении во время тахикардии. Тахикардия с признаками предвозбуждения Тахикардия с признаками предвозбуждения наблюдается при антероградном проведении через ДАВС. При этом обычно выявляется максимальная степень предвозбуждения. Тахикардии с признаками предвозбуждения часто наблюдаются при множественных путях проведения, особенно при наличии аномалии Эбштейна. Возможны различные варианты тахикардии. Из них верхняя панель отражает механизм, когда аномальное соединение является необходимой частью цепи риентри. Например, в случае антероградного проведения по ДАВС, а ретроградного – через систему Гиса-Пуркинье. Это пример истинной антидромной тахикардии. Во втором случае ретроградным звеном тахикардии является второе ДАВС. Тахикардия с предвозбуждением наблюдается и в случаях, когда ДАВС является только «сторонним наблюдателем», – при предсердных нарушениях ритма или АВ узловой тахикардии, как представлено в нижней части схемы. Дифференцировать антидромную тахикардию и АВ узловую с антероградным проведением по ДАВС возможно сравнивая интервалы H-A во время тахикардии и при стимуляции правого желудочка. При непосредственном участии аномального соединения в цепи риентри – во время стимуляции интервал H-A короче, а при АВ узловой – длиннее, чем во время тахикардии. По мнению M. Josephson интервал H-A менее 70 мсек. практически не наблюдается при истинной антидромной тахикардии. Фибрилляция и трепетание предсердий при синдроме WPW Трепетание или фибрилляция предсердий регистрируется у каждого третьего пациента с синдромом WPW и могут быть причиной фибрилляции желудочков. Патогенез возникновения фибрилляции предсердий до конца не ясен, но в подавляющем большинстве случаев устранение аномального проведения приводит к купированию пароксизмов фибрилляции предсердий. Классификация синдрома WPW Манифестирующий синдром WPW устанавливается пациентам при наличии сочетания синдрома предвозбуждения желудочков (дельта волна на ЭКГ) и тахиаритмии. Среди пациентов с синдромом WPW самая распространенная аритмия атриовентрикулярная реципрокная тахикардия (АВРТ). Термин «реципрокная» является синонимом термина «re-entry» – механизма данной тахикардии. Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС). Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ. Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ. Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW). Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась. Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры. Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В Тип А синдрома Вольфа-Паркинсона-Уайта (WPW) При синдроме Вольфа-Паркинсона-Уайта (WPW) типа А дельта-волна в отведениях V1 и V2 положительная (см. рис. 14.2). Комплекс QRS при типе А имеет конфигурацию, характерную для блокады ПНПГ. Так, часто отмечается М-образное расщепление комплекса QRS в виде rsR' или R с дельта-волной в отведении V1. Иногда комплекс QRS принимает конфигурацию, характерную для гипертрофии ПЖ. В отведении V1 отмечается только широкий зубец R с дельта-волной. Гольцманн называет изменения типа А положительными стернальными. В целом ЭКГ при типе А часто напоминает полную блокаду ПНПГ или выраженную гипертрофию ПЖ, что может стать причиной ошибочного диагноза. 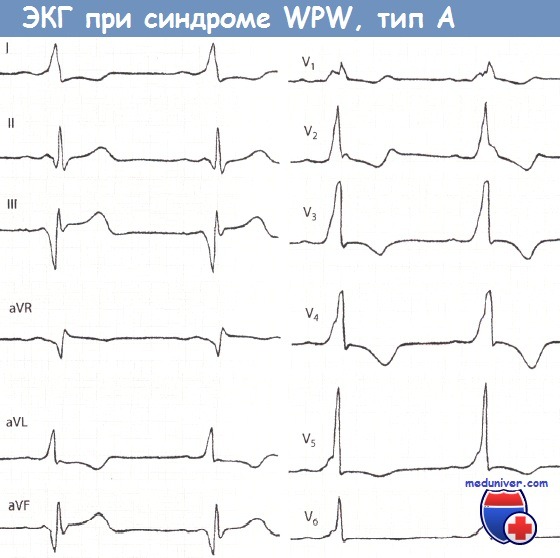 Синдром WPW, тип А. Больной 28 лет с пароксизмальной тахикардией в анамнезе. Интервал PQ укорочен и равен 0,11 с. Положительная дельта-волна в отведениях I, aVL, V,-V6. Маленький зубец Q во II отведении, большой зубец Q в отведениях III и aVF. Комплекс QRS уширен и деформирован, как при блокаде ПНПГ, напоминая в отведении V1 букву «М». Высокий зубец R в отведении V5. Явное нарушение возбудимости миокарда. Тип В синдрома Вольфа-Паркинсона-Уайта (WPW) Дельта-волна в отведениях V1 и V2 бывает преимущественно или полностью отрицательной, что проявляется широким и глубоким зубцом Q или зубцом rS. Фактически в указанных отведениях отмечается либо отсутствие зубца R, либо этот зубец маленький. Дельта-волна в левых грудных отведениях V5 и V6 положительная. Часто в этих отведениях регистрируется высокий зубец R. Из-за отрицательной дельта-волны в отведениях V1 и V2 изменения типа В по Гольцманну называются отрицательными стернальными. В целом ЭКГ при типе В напоминает полную блокаду ЛНПГ или выраженную гипертрофию ЛЖ. 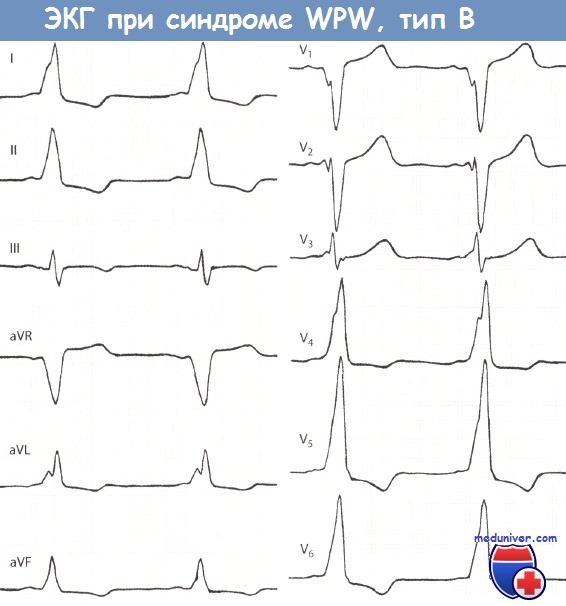 Синдром Вольфа-Паркинсона-Уайта (WPW), тип В. Больной 44 лет. Интервал PQ укорочен и равен 0,10 с. В отведении V1 регистрируется большая отрицательная дельта-волна. Дельта-волна в отведениях I, II, aVL, aVF и V3 положительная. Комплекс QRS уширен и равен 0,13 с. В отведении V1 регистрируется глубокий и уширенный зубец Q, в отведениях V4-V6 - высокий зубец R. Нарушено восстановление возбудимости миокарда. Часто устанавливаемые ошибочные диагнозы: ИМ передней стенки (в связи с большим зубцом Q в отведении V1); блокада ЛНПГ (в связи с уширенным комплексом QRS, большим зубцом Q в отведении V1 и нарушением восстановления возбудимости миокарда); гипертрофия ЛЖ (в связи с высоким зубцом R и депрессией сегмента ST и отрицательным зубцом Т в отведении V5). Диагностика синдрома WPW Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW. ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС. При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться: 1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма. 2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW. 3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ. ЭхоКГ Трансторакальную ЭхоКГ выполняют у пациентов с синдромом WPW с целью исключения врожденных аномалий и пороков развития сердца (синдром соедини-тельнотканной дисплазии, пролапс митрального клапана, дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, Аномалия Эбштейна). Электрофизиологическое исследование (ЭФИ) Перед катетерной абляцией ДПЖС выполняется ЭФИ, целью которого является подтверждение наличия дополнительного пути, определение его электрофизиологических характеристик и роли в формировании тахиаритмии. После определения локализации дополнительного пути выполняется РЧА ДПЖС с использованием управляемого абляционного катетера. Лечение приступа тахиаритмии при синдроме WPW Начальная помощь при эпизоде ортодромной АВРТ состоит из вагусных приемов. Вагусные пробы: проба Вальсальвы (натуживание на высоте вдоха), массаж каротидного синуса (односторонне нажатие в области сонного треугольника продолжительностью не более 10 с), кашлевой и рвотный рефлексы, обкладывание лица кусочками льда. Эффективность вагусных проб при наджелудочковой тахикардии достигает 50%. Если известно, что у пациента имеется синдром WPW, врач может предпочесть не использовать аденозин, поскольку он способен индуцировать ФП. Вместо этого можно использовать в/в пропафенон или прокаинамид. В качестве альтернативы возможно выполнить сразу наружную электрическую кардиоверсию. При гемодинамически значимой симптоматики на фоне АВРТ (синкопэ, пресинкопэ, стенокардия, гипотензия, нарастание признаков сердечной недостаточности) показана незамедлительная наружной электрическая кардиоверсия (100 Дж). Если не имеется ассоциированных факторов риска системной эмболизации электрическая кардиоверсия не требует антикоагуляции. У пациентов при тахикардии с синдромом WPW не следует использовать препараты, действующие на АВ-узел! Использование β-адреноблокаторов, блокаторов кальциевых каналов и сердечных гликозидов противопоказано из-за того, что они замедляют проведение по АВУ и не влияют на проведение по ДПЖС антероградное или даже усиливают его. В конечном итоге это является потенциально опасным в отношении трансформации АВРТ в желудочковую тахикардию и/или ФЖ. Лечение синдромa WPW Методом выбора в профилактике рецидивов тахикардии у пациентов с WPW является катетерная абляция. До проведения указанной процедуры или в случаях отказа от проведения операции могут использоваться препараты IC класса (флекаинид и пропафенон), амиодарон, соталол. На фоне их приема у 35% пациентов в течение года АВРТ не рецидивирует. Медикаментозная терапия данной патологии не всегда может помочь этим больным, кроме того, резистентность к антиаритмическим препаратам развивается у 56—70% пациентов с синдромом WPW в течение 1—5 лет после начала терапии. РЧА ДПЖС Эпоха интервенционного устранения ДПЖС началась в 1982 году. В большинстве наблюдений первичная эффективность катетерной абляции ДПЖС составила приблизительно 95%. Эффективность при катетерной абляции ДПЖС, локализованных в боковой стенке левого желудочка, немного выше, чем при катетерной абляции дополнительных путей другой локализации. Рецидивы проведения по ДПЖС возникают приблизительно в 5% случаев, что связано с уменьшением отека и воспалительных изменений, обусловленных повреждающим действием РЧ энергии. Повторная РЧА, как правило, полностью устраняет проведение по ДПЖС. Осложнения при проведении эндо-ЭФИ и РЧА дополнительных путей можно разделить на 4 группы: 1) осложнения, обусловленные лучевой нагрузкой; 2) осложнения, связанные с пункцией и катетеризацией сосудов (гематома, тромбоз глубоких вен, перфорация артерий, артериовенозная фистула, пневмоторакс); 3) осложнения при катетерных манипуляциях (повреждение клапанов сердца, микроэмболия, перфорация коронарного синуса или стенки миокарда, диссекция коронарных артерий, тромбоз); 4) осложнения, обусловленные РЧ воздействием (артериовентрикулярная блокада, перфорация миокарда, спазм или окклюзия коронарных артерий, транзиторное нарушение мозгового кровообращения, цереброваскулярные осложнения). Летальность, связанная с процедурой абляции дополнительных путей, не превышает 0,2%. Более «частыми» серьезными осложнениями являются полная АВ блокада и тампонада сердца. Частота возникновения необратимой полной АВ блокады колеблется от 0,17% до 1,0%. Частота тампонады сердца варьирует от 0,13% до 1,1%. Список использованной литературы 1.Карпман В.Л. Кровообращение и физическая работоспособность у спортсменов с синдромом вольф-паркинсон-уайт'а / Карпман В.Л., Степанова С.В. // Юбилейный сборник трудов ученых РГАФК, посвященный 80-летию академии. – М., 1998. – Т. 5. – С. 176–178 |
