ПЗ1. У новорожденного относительно мал полости недоразвиты
 Скачать 1.34 Mb. Скачать 1.34 Mb.
|
|
Острый обструктивный ларингит (круп) (острый стенозирующий ларинготрахеит) осиплость голоса звонкий «лающий» кашель шумное дыхание наиболее частая причина острой обструкции ВДП у детей в возрасте от 6 месяцев до 6 лет! обычно это быстрокупирующееся острое заболевание, в 60% случаев разрешение симптомов наступает в течение 48 часов от начала адекватной терапии, однако приблизительно 5% детей с крупом требуется госпитализация в стационар (1 - 3% из госпитализированных может понадобиться ИВЛ). 4 степени стеноза гортани I степень (компенсированная) умеренная инспираторная одышка при беспокойстве ребенка грубый, навязчивый, «лающий» сухой кашель, осиплость аускультативно - единичные проводные свистящие хрипы в легких. II степень (субкомпенсированная) шумное дыхание выраженная инспираторная одышка в покое с втяжением межреберий и яремной ямки осиплость голоса, грубый навязчивый «лающий» кашель в легких - рассеянные проводные сухие хрипы, в основном на вдохе периоральный цианоз, тахикардия ребенок возбужден, отмечают двигательное беспокойство, нарушение сна. III степень стеноза гортани (декомпенсированная) грубый «лающий» кашель дисфония беспокойство, страх, м.б. апатия выраженная инспираторная одышка втяжение межреберий, яремной ямки и эпигастральной области при дыхании тахикардия, частый нитевидный пульс, общий цианоз, спутанность сознания аускультативно - разнокалиберные влажные и сухие хрипы на вдохе и выдохе, приглушение тонов сердца. IV степень (терминальная) спутанность сознания или отсутствует, развитие гипоксической комы резкая бледность и цианоз могут быть судороги дыхание поверхностное, аритмичное, частое грубый «лающий» кашель исчезает нарастает брадикардия, снижается АД эта стадия предшествует остановке дыхания и сердца. Лечение При остром ларингите и ларинготрахеите без стеноза гортани госпитализации не требуется. При стенозирующем ларингите – вызов СМП, оказание неотложной помощи, решение вопроса о госпитализации. Показания к госпитализации: стеноз гортани 2-3 степени; невозможность проведения адекватной терапии в домашних условиях; прогрессирующее ухудшение состояния. Немедикаментозное лечение 1).При остром ларингите необходимо поить больного ребенка теплым щелочным питьем, организация щадящего режима с удлиненным сном, щадящий голосовой режим. 2).При стенозирующем остром ларингите на догоспитальном этапе необходимо успокоить ребенка и соблюдать обстановку, исключающую отрицательные эмоции. До приезда машины «скорой помощи»*: -доступ свежего воздуха, температура 18–20 °С -увлажнить воздух в комнате, где находится ребенок (влажные простыни, бытовой увлажнитель воздуха), или поместить ребенка в ванную комнату, наполнив ее водяным паром. Дать больному теплое щелочное питье (молоко с содой — 1/2 чайной ложки соды на 1 стакан молока, минеральная вода). *Педиатрия. Национальное руководство. Краткое издание / под ред. А. А. Баранова Медикаментозное лечение 1) при аллергическом анамнезе у ребенка или атопии показаны антигистаминные ЛС. 2) из симптоматических средств по показаниям: сосудосуживающие капли в нос, жаропонижающие, противокашлевые препараты обволакивающего действия и муколитики (лучше через небулайзер). 3) основа лечения вирусных стенозов гортани –ингаляционные и системные глюкокортикостероиды (ГКС) будесонид суспензия (500-1000 мкг на 1 ингаляцию) – небулайзерный ИГКС дексаметазон (0,15 – 0,6 мг/кг ) в/м (в/в) вводится: детям со стенозом 2 -4 степени или при неэффективности будесонида, детям младшего возраста при невозможности адекватного проведения ингаляции или чрезмерном беспокойстве ребенка при попытке ингаляции при отсутствии дексаметазона - преднизолон 4) при гипоксии - увлажненный кислород. 5) при вирусных крупах в тяжелых случаях показан виферон (ректально). 6) антибиотики не показаны, м.б.назначены только при бактериальной этиологии стенозирующего ларингита, слизисто-гнойной мокроте, затяжном течении заболевания и его рецидивировании (цефалоспорины III и IV поколений, карбапенемы, макролиды). 7) при асфиксии показаны интубация трахеи, трахеостомия. Ребенок может быть выписан из стационара после купирования стеноза и нормализации температуры тела. Прогноз При остром ларингите, ларинготрахеите - благоприятный При стенозирующем ларингите при рано начатом лечении - благоприятный При стенозирующем ларингите при поздно начатом лечении - возможен неблагоприятный исход острый БРОНХИТ, острый БРОНХИолит у детей БРОНХИТ – воспаление слизистой оболочки бронхов при отсутствии инфильтративных изменений в паренхиме легких (инфильтративных или очаговых теней на рентгенограмме) Этиология Инфекционные факторы: Вирусы (РС-вирусы, риновирусы, аденовирусы, метапневмовирусы, вирусы парагриппа, гриппа, цитомегаловирусы, энтеровирусы и др.) Бактерии (стрептококк, гемофильная палочка, коклюшная палочка, внутриклеточные возбудители (хламидии, микоплазмы, легионеллы) и др.) Хроническая аспирация пищи у детей грудного и раннего возраста (аспирационные бронхиты): агрессивное физико-химическое действие аспирата, а также грамположительной флоры ротоглотки и грамотрицательной кишечной флоры Этиология острого бронхита в зависимости от возраста* Факторы, способствующие развитию бронхита Влажные, холодные климатические условия, переохлаждения Неблагоприятная экологическая обстановка Пищевая, лекарственная, бытовая аллергия Очаги хронической инфекции Снижение иммунитета Пассивное курение АФО органов дыхания Классификация бронхитов острый бронхит (J20.0 – J20.9) рецидивирующий бронхит (J40.0) хронический бронхит (J41) Острый бронхит-острое воспаление слизистой оболочки бронхов, вызываемое различными инфекционными, реже физическими или химическими факторами. заболеваемость в России - в среднем 75—250 на 1000 детей в год. Критерии диагностики: Клинические: субфебрильная температура, кашель, диффузные сухие и разнокалиберные влажные хрипы в легких. Рентгенологические: изменение легочного рисунка (возможно 2-х стороннее усиление легочного рисунка и повышение прозрачности) при отсутствии инфильтративных и очаговых теней в легких. Рецидивирующий бронхит– повторные эпизоды острых бронхитов 2-3 раза и более в течение года на фоне респираторных вирусных инфекций. Критерии диагностики острого эпизода соответствуют клиническим и рентгенологическим признакам острого бронхита. Встречается, как правило, у детей первых 4-5 лет жизни. Хронический бронхит- хроническое распространенное воспалительное поражение бронхов. Критерии диагностики: 1) Клинические: продуктивный кашель, разнокалиберные влажные хрипы в легких при наличии не менее 2-3-х обострений заболевания в год на протяжении 2-х и более лет подряд. 2) Рентгенологические: усиление и деформация бронхолегочного рисунка без локального пневмосклероза. Диагностируется крайне редко Основные клинические проявления острого бронхита (вирусного) 1) чащу детей дошкольного и школьного возраста 2) острое начало с субфебрильной (реже фебрильной) температурой, катаральными симптомами (кашлем, ринитом) 3) обычно отсутствуют признаки интоксикации, кашель может появляться со 2-3 дня болезни, длится обычно 5-7 дней, может сохраняться до 2 недель (при РС и аденовирусной инфекции). Кашель длительностью ≥2 недель у школьников – коклюш? 4) рассеянные сухие и влажные хрипы (крупно- и среднепузырчатые), меняющиеся при кашле 5) отсутствуют клинические признаки бронхиальной обструкции (экспираторная одышка, свистящие хрипы, свистящее дыхание) 6) число лейкоцитов в ОАК <15∙10⁹/л. ОСТРЫЙ БРОНХИТ с синдромом бронхиальной обструкции-бронхит, протекающий с выраженными признаками обструкции бронхов в результате скопления большого количества слизи, отека слизистой и бронхоспазма. Основные клинические проявления острое начало, подъем температуры до субфебрильной, реже - фебрильной температуры сухой, затем влажный кашель шумное дыхание, одышка до 50–70 в минуту, экспираторного типа, удлиненный свистящий выдох с хрипами, слышными на расстоянии в акте дыхания участвует вспомогательная мускулатура перкуторно – коробочный оттенок звука при аускультации – жесткое дыхание, сухие свистящие и разнокалиберные влажные (крупные и среднепузырчатые) хрипы с обеих сторон, на фазе выдоха, изменчивые при кашле на рентгенограмме – усиление легочного рисунка, вздутие легких, локальных инфильтратов нет. Основные принципы ухода и лечения острого бронхита 1. Обычно не требует госпитализации. 2. Режим полупостельный до нормализации температуры. Диета общая, обильное теплое питье. 4. Постуральный дренаж грудной клетки, вибрационный массаж (при обстр.), стимуляция кашлевого рефлекса при его снижении, в периоде реконвалесценции - дыхательная гимнастика. 5. По назначению врача – коротким курсом противокашлевые средства центрального действия – в начальной фазе бронхита, при непродуктивном сухом мучительном болезненном кашле при отсутствии хрипов в легких и других признаков бронхообструкции: бутамират (синекод, Коделак Нео) Подавлять кашель при наличии мокроты нельзя, кашель – защитная реакция! Противокашлевые препараты препятствуют эффективному отхождению мокроты, повышая риск бактериальных осложнений! 6. Муколитические и отхаркивающие средства - при вязкой, трудно отделяемой мокроте - амброксол (табл., раствор, сироп, ингаляции). 7. Секретолитики и стимуляторы моторной функции дыхательных путей: ацетилцистеин (табл.), карбоцистеин (сироп) При сохранении температуры ≥38° более 3 суток решается вопрос о необходимости дообследования (ОАК, рентгенография органов грудной клетки) и антибактериальной терапии. Антибактериальная терапия - при затяжном и рецидивирующем течении бронхитов, осложнениях и детям раннего возраста. Противовирусные препараты (ингибиторы нейраминидаз - осельтамивир, занамивир) при гриппе. Не найдено доказательств эффективности при бронхитах антигистаминных препаратов, электропроцедур, а применение горчичников, жгучих пластырей, банок недопустимо! Острый бронхит с синдромом бронхиальной обструкции Ингаляции с β2-агонистами или комбинированными препаратами через небулайзер с соответствующей лицевой маской или мундштуком до 3 раз в день: Сальбутамол 0,15мл/кг, максимально 2,5мл до 6 лет, 5 мл старше 6 лет или 1-2 ингаляции ДАИ через спейсер коротким курсом до 3-5 дней или Фенотерол+ипратропия бромид (Беродуал) на прием 2 капли/кг, максимально 10 капель (0,5мл) детям ≤6 лет и 1мл старше 6 лет либо 1-2 ингаляции ДАИ через спейсер коротким курсом не более 5 дней Будесонид (пульмикорт) - по показаниям Бронходилататоры Возможные побочные эффекты бронходилататоров — тахикардия, тремор, головная боль, повышенная возбудимость. При отсутствии признаков бронхообструктивного синдрома назначение препаратов для лечения обструктивных заболеваний дыхательных путей не обосновано. Оценку эффективности ингаляций проводят через 30 – 60 минут При отсутствии эффекта – повторная ингаляция. При сохранении симптомов дыхательной недостаточности назначают дексаметазон или преднизолон в/м, в/в. Контроль сатурации О2, при снижении сатурации -увлажненный кислород. Профилактика Профилактики ОРВИ, активная иммунизация. Борьба с пассивным курением. Закаливание и занятия лечебной физкультурой. Для жителей крупных городов длительное (2–3 мес) проживание за городом на свежем воздухе. ОСТРЫЙ БРОНХИОЛИТ-воспалительное заболевание нижних дыхательных путей с преимущественным поражением мелких бронхов и бронхиол, развивающиеся у детей в возрасте до 2 лет (наиболее часто - у детей в возрасте до 1 года). ЭПИДЕМИОЛОГИЯ Наиболее часто встречается у детей в возрасте до 9 месяцев в (90% случаев) Ежегодно в мире регистрируется 150 миллионов случаев бронхиолита Сезонный пик заболеваемости бронхиолитом в наших географических широтах продолжается с ноября по апрель. ЭТИОПАТОГЕНЕЗ респираторно-синцитиальные (РС) вирусы риновирусы вирусы гриппа А и В вирусы парагриппа аденовирусы коронавирусы метапневмовирусы бокавирусы Факторы риска развития бронхиолита 1. Наличие старших детей в семье. 2. Возраст до 6 месяцев. 3. Большая семья (≥ 4 человек). 4. Грудное вскармливание ≤ 2 месяцев. 5. Посещение детского сада. 6. Дети от многоплодной беременности. Клиника острого бронхиолита на фоне ОРВИ – ухудшение состояния: нарастание интоксикации, кашля (сухой приступообразный, затем влажный), беспокойство, бледность кожи, температура субфебрильная, признаки дыхательной недостаточности: одышка (до 70-80), шумное, кряхтящее дыхание, затруднен выдох, цианоз, участие в акте дыхания вспомогательной мускулатуры (втяжение межреберных промежутков на вдохе, раздyвание крыльев носа) вздутие грудной клетки, перкуторно коробочный оттенок звука множественные влажные мелкопузырчатые хрипы в легких с обеих сторон на выдохе и вдохе, мало меняющиеся при кашле, м.б. крепитация, сухие свистящие хрипы м.развиться дегидратация на рентгенограмме - усиление лёгочного рисунка. Для оценки тяжести течения бронхиолита ориентироваться на признаки дыхательной недостаточности Симптомы дыхательной недостаточности в зависимости от степени 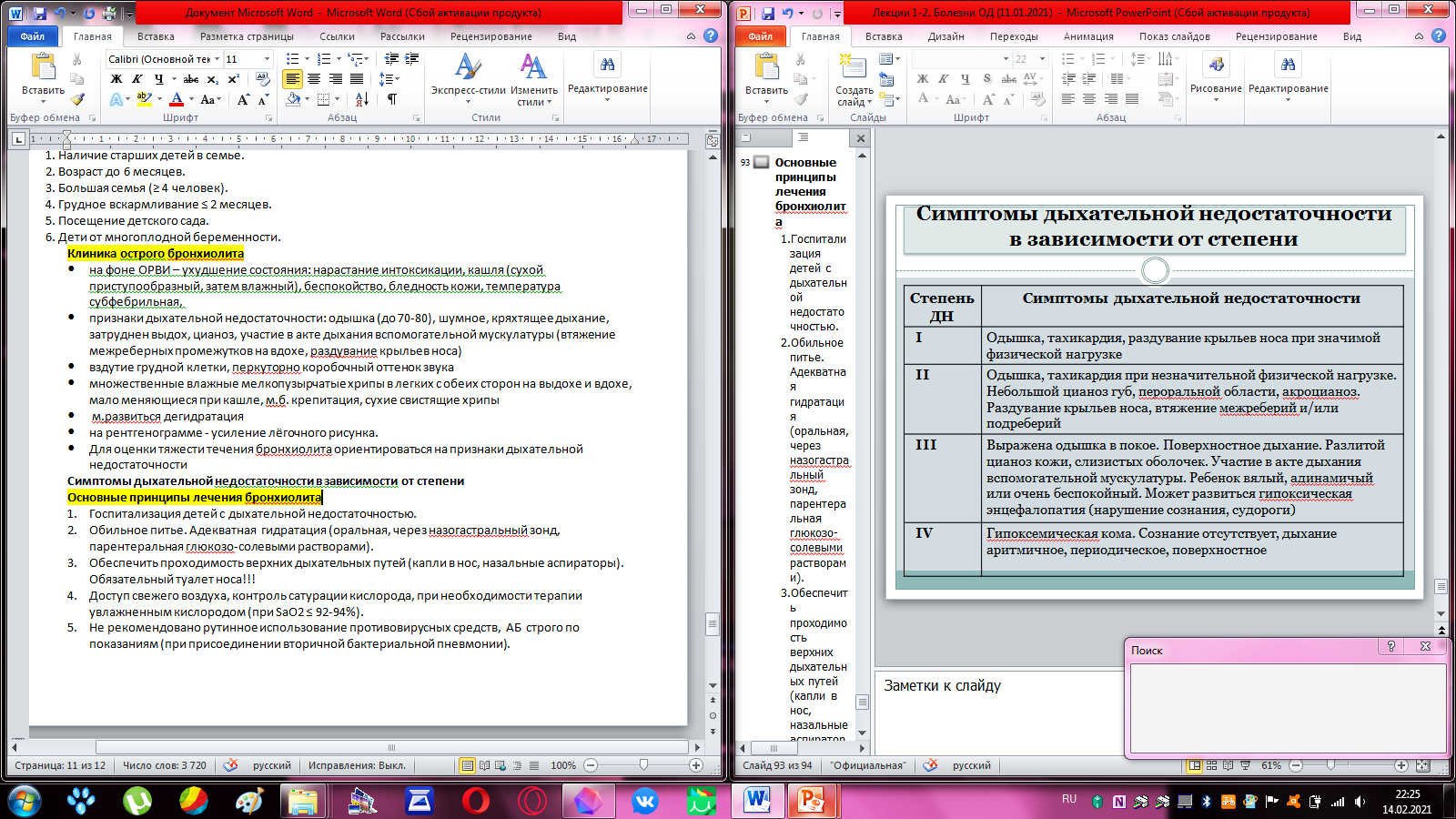 Основные принципы лечения бронхиолита Госпитализация детей с дыхательной недостаточностью. Обильное питье. Адекватная гидратация (оральная, через назогастральный зонд, парентеральная глюкозо-солевыми растворами). Обеспечить проходимость верхних дыхательных путей (капли в нос, назальные аспираторы). Обязательный туалет носа!!! Доступ свежего воздуха, контроль сатурации кислорода, при необходимости терапии увлажненным кислородом (при SаО2 ≤ 92-94%). Не рекомендовано рутинное использование противовирусных средств, АБ строго по показаниям (при присоединении вторичной бактериальной пневмонии). По показаниям - ингаляции с β2-агонистами короткого действия или комбинированными препаратами через небулайзер. ПРОФИЛАКТИКА Профилактика респираторных инфекций. Грудное вскармливание как минимум в течение первых 6 месяцев жизни. Профилактику пассивного курения. У детей групп риска в период РС-вирусного сезона (с ноября по март) проводится пассивная иммунизация (инъекции антител к РС-вирусу – Паливизумаба – в дозировке 15 мг/кг, от 3 до 5 введений, ежемесячно). Острая пневмония-это острое инфекционное воспаление легочной ткани (респираторных альвеол, участвующих в газообмене), преимущественно бактериальной природы, характеризующееся интоксикацией, дыхательными расстройствами, локальными физикальными и инфильтративными изменениями на рентгенограмме. Предрасполагающие факторы развития пневмонии у детей раннего возраста перинатальная патология аспирационный синдром (из-за рвоты и срыгивания) врожденные пороки сердца, пороки развития легкого гиповитаминозы, фоновые заболевания рецидивирующий бронхит иммунодефициты охлаждение хронические очаги инфекции ЛОР-органов повторные ОРВИ искусственное вскармливание нарушение режима дня пассивное курение |
