С Н Попова Физ.реабилитация. Учебник для студентов высших учебных заведений
 Скачать 2.45 Mb. Скачать 2.45 Mb.
|
|
Экологическая обстановка. Неблагоприятное воздействие на органы дыхания оказывают промышленные загрязнения воздушной среды (особенно окислы серы и азота, постепенно превращающиеся в кислоты). Отмечено увеличение числа детей с бронхитами, рецидивирующими заболеваниями органов дыхания в наиболее неблагоприятных экологических районах. Одним из сильнейших элементов загрязнения воздуха является курение. Установлено, что при систематическом вдыхании дыма происходит раздражение бронхов, повышается их реактивность. Наличие на таком фоне легкой вирусной инфекции приводит к бронхоспазмам. Дети у курящих родителей являются пассивными курильщиками и болеют рецидивирующим бронхитом в 2—3 раза чаще своих сверстников. При этом негативное воздействие табачного дыма усиливается с увеличением числа курящих в помещении. Аллергены. Ингаляционных аллергенов (вызывающих аллергическую реакцию) множество: пыльца растений, бытовые аллергены (пух, перья, пыль со штор и т. д.), запахи. Ингаляционные аллергены опасны для детей, имеющих повышенную чувствительность к ним. Профилактика поступления аллергенов в организм состоит в устранении провоцирующих факторов (проветривание, влажная уборка и т. д.). Наследственность. Наследуется предрасположенность к аллергическим реакциям (бронхиальная астма). По утверждению В.К. Таточенко, дети, у которых один из родителей стра- 479 дает аллергическими заболеваниями, имеют относительно небольшой (5—15%) риск развития астмы, но этот риск повышается при наличии аллергических заболеваний по линии обоих родителей. Основные заболевания органов дыхания у детей: ОРЗ, бронхит, пневмония, бронхиальная астма. 8.5.1. ЛФК при бронхите у детей У детей различают 3 формы острого бронхита: простой, обструктивный и бронхиолит. Для большинства детей воспалительный процесс разрешается бесследно, однако у некоторых сохраняется повышенная реактивность бронхов, которая к 2—3 годам проходит. Клиническая картина: повышение температуры тела до 38—39°С в течение 2—4 дней, кашель, который при простом бронхите быстро становится влажным и через 7—10 дней проходит, хотя у некоторых детей может сохраняться 2— 3 недели (слизь продолжает отделяться). При второй и третьей формах бронхита на фоне невысокой температуры на 1—3-й день развивается одышка (50—70 дыхательных движений в мин), выдох изменяется и становится свистящим. Дыхательная недостаточность сохраняется при разных формах бронхита от 2 до 12 дней. Бронхит редко осложняется пневмонией даже у маленьких детей. Различные средства ЛФК можно применять со 2—3-го дня начала болезненного процесса. Субфибрильная температура не является противопоказанием к назначению ЛФК. Задачи ЛФК при остром бронхите сводятся к усилению крово- и лимфообращения, уменьшению и ликвидации воспалительных изменений в бронхах, восстановлению дренажной функции бронхов, профилактике рецидивирующего бронхита и повышению общей сопротивляемости организма. Средства: лечение положением, физические упражнения, массаж, закаливание. Лечение положением используется со 2—3-го дня при первых признаках улучшения состояния и снижения температуры. Постуральный дренаж (рис. 34) с вибромассажем грудной клетки выводит вязкую мокроту, которая не удаляется при кашле. Занятия ЛГ начинают в эти же сроки. Противопоказаниями к началу занятий могут служить сохраняющаяся высокая тем- пература, общее тяжелое состояние и одышка. Занятия проводятся ежедневно, лучше в утренние часы. Для дошкольников и школьников занятия Л Г надо начинать в первый же день выхода ребенка в детский сад или школу после заболевания. Холодный воздух улучшает дыхательную функцию. Прогулки разрешаются через 1—2 дня после падения температуры. Детей второго возрастного периода выносят на улицу 1—2 раза на 10—15 мин, постепенно увеличивая продолжительность прогулки до 1—1,5 ч (2—3 раза в день). Дети дошкольного и школьного возраста гуляют с родителями. Рекомендуется также закаливание — обливание водой с постепенным снижением температур с 22 до 16—13°С. Зимние виды спорта, плавание, бег на открытом воздухе способствуют повышению неспецифической сопротивляемости детского организма. 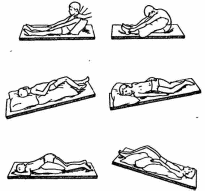 Рис. 34. Положение больного для проведения постурального дренажа для удаления мокроты из разных сегментов легких 480 481 8.5.2. Хронический (рецидивирующий) бронхит Это неспецифическое заболевание органов дыхания наблюдается преимущественно у дошкольников, болеющих острым бронхитом 3 и более раз в году. Чаще обострение возникает на фоне ОРВИ в период между обострениями здоровья. Задачи ЛФК в период ремиссии хронического бронхита: нормализация крово- и лимфообращения бронхолегочной системы, улучшение дренажной функции бронхов, предупреждение развития бронхоспазма, устранение отставания в психомоторном развитии, профилактика нарушений осанки. Средства: физические упражнения, массаж, закаливание. В комплекс ЛГ включаются упражнения для мышц грудной клетки и верхнего плечевого пояса (ликвидация воспалительного процесса), специальные дренажные упражнения (эвакуация содержимого бронхов), упражнения на расслабление (предупреждение брон-хоспазмов) и общеразвивающие упражнения (повышение сопротивляемости организма, снижение вероятности простудных заболеваний). Дошкольники занимаются в яслях или детсаду, школьники — в поликлинике или в ВФД. Массаж спины и грудной клетки выполняется в дренажных исходных положениях, сочетаясь с дыхательными упражнениями. Дошкольникам можно рекомендовать сочетания локальных приемов закаливания водой и воздухом после дневного сна. Выполнив упражнения в постели, дети ходят в трусиках по массажному коврику, затем переходят в емкость с водой температурой 20—22°С на 1—2 мин и продолжают ходьбу по обычному ковру до полного высыхания ножек. 8.5.3. ЛФК при пневмонии Частота острых пневмоний составляет 5—15 случаев на 1000 детей, чаще болеют дети в возрасте от 1 до 3 лет. Методика ЛГ зависит от возраста ребенка. Задачи ЛГ при пневмонии у детей в I—III периоды жизни, в подостром периоде: компенсация дыхательной недостаточности, улучшение психоэмоционального состояния ребенка, улучшение деятельности желудочно-кишечного тракта. Для решения поставленных задач используются массаж и физические упражнения. Общий массаж выполняется в медленном темпе в сочетании с пассивными движениями конеч- 482 ностей, основной прием — поглаживание. Длительность занятий — 5—8 мин. В период обратного развития воспалительного процесса к вышеперечисленным задачам ЛГ присоединяются задачи ускорения рассасывания патологического очага. Средствами являются активные, пассивные и рефлекторные упражнения, длительность занятий — 10—12 мин. По мере ликвидации остаточных явлений пневмонии решаются задачи полного восстановления дыхательной функции и психомоторного состояния ребенка, предупреждение рецидивов и осложнений. Средства остаются те же, но увеличивается общая нагрузка, широко используются игры (длительность занятий 15—20 мин). Широкое распространение в практике Л Г при работе с бронхолегочной патологией получила звуковая гимнастика. Для этого предлагается использовать трехфазовое дыхание, которое не перегружает легкие излишним напряжением и соответствует фазам дыхания спящего человека: выдох-пауза-вдох. Различные звуковые сочетания произносятся на выдохе, создавая определенные условия для тренировки органов дыхания, так как артикуляционные органы оказывают сопротивление выдыхаемой струе воздуха. Принципиальная отличительная черта такого дыхания — фиксация внимания на паузе, которая наступает после выдоха и предваряет последующий вдох: первая фаза — выдох, выполняется через рот. Выдох длинный, ровный и дозированный, не выполняется до предела. вторая фаза — пауза — определяет оптимальность газо обмена при различных состояниях организма. Она дол жна быть естественной и приятной. третья фаза — вдох, производится автоматически носом, почти бесшумно. При обучении начинают выполнять дыхательные упражнения с выдоха, затем ждут, когда появится естественное желание вдохнуть. И тогда воздух за счет движения ребер и диафрагмы поступает в легкие и заполняет их насколько требуется. В звуковой гимнастике используются не только буквы, но и слоги (мо, ме, му и т. д.). После освоения приемов звуковой гимнастики, ее применяют в сочетании с физическими упражнениями. Например, стоя, ноги шире плеч, пальцы рук сцеплены в замок, поднять руки вверх, потянуться — вдох, интен- 483 сивный наклон вперед, руки вниз со звуком «уух» (упражнение «дровосек»). В реабилитации детей с бронхолегочной патологией приемы звуковой динамической гимнастики включаются в основную часть занятия — 3—4 упражнения, которые выполняются в игровой форме на основе подражаний («поезд едет», подуть на свечу и т. д.). 8.5.4. Бронхиальная астма у детей Чаще всего у детей встречается инфекционно-аллергичес-кая форма бронхиальной астмы. Частота распространенности бронхиальной астмы в России — 1 %, по данным американских специалистов, дети с астматическими проявлениями составляют от 2—3 до 4—7%. Клиническая картина: у больного ребенка периодически отмечаются приступы удушья, связанные с резким сужением просвета бронха (рис. 35). Приступу предшествуют повышенная возбудимость, раздражительность и состояние угнетенности, неприятное ощущение в груди, свистящие хрипы. При ин-фекционно-аллергической форме предвестником становится инфекция дыхательных путей. Во время приступа грудная клетка расширена и приподнята, мышцы надплечий напряжены, голова втянута, дыхание шумное, сухой затрудненный изнурительный кашель. Невозможно осуществить выдох, расширены зрачки и учащен пульс. У детей с многолетней бронхиальной астмой изменяется форма грудной клетки, приобретая бочкообразный вид. 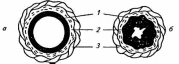 Рис. 35. Бронх в разрезе: а — нормальный просвет бронха; б — сужение просвета бронха при бронхоспазме и утолщении слизистой оболочки дыхательных путей; / — слизистая оболочка; 2 — подслизистый слой; 3 — мускулатура, сжимающая бронх Задачи ЛФК при бронхиальной астме: уравновешивание процессов возбуждения и торможения в ЦНС; нормализация бронхиальной проходимости; улучшение эвакуаторной функции бронхов; укрепление дыхательной мускулатуры и нормализация внешнего дыхания; профилактика нарушений осанки и деформации грудной клетки, повышение неспецифической сопротивляемости организма. Средства: физические упражнения — ОРУ и дыхательные, упражнение на расслабление, массаж. Широкий спектр дыхательных упражнений включает: звуковую гимнастику с произношением шипящих, свистящих, которые вызывают дрожание голосовой щели и вибрацию бронхиального дерева, снижающие тонус гладкой мускулатуры; упражнения с удлиненным выдохом, с задержкой дыхания на выдохе; дренажные упражнения. В межприступный период предлагается использовать метод волевого управления дыханием (модифицированный метод К.П. Бутейко), направленный на устранение психоэмоционального напряжения, подавление навязчивого покашливания. Постепенно увеличивается время задержки дыхания от 4—5 до 15—30 с, кроме этого используется велоэргометрия: 1—2 раза в день из расчета 1,5 Вт/кг при скорости вращения педалей 60 об/мин, по 10—20 мин. Курс лечения 2 недели. Рекомендуется вдыхание газовых смесей с пониженным содержанием кислорода до 12—15%. Такой подход при легкой и средне-тяжелой формах бронхиальной астмы позволяет существенно уменьшить или полностью отменить лекарственное лечение. Комплексное использование традиционной методики ЛГ с включением элементов релаксации, дренажной гимнастики Б. С. Толкачева, йоготерапии вызывает улучшение функции внешнего дыхания. По мнению Т.Л. Васильевой с соавт., методики волевой ликвидации глубокого дыхания, респиратор-но-звуковая ритмическая гимнастика с элементами аутогенной тренировки повышают эффективность восстановительного лечения до 87 %. Помимо традиционных методик Л Г при бронхиальной астме у детей в практике физической реабилитации используют методику К.П. Бутейко и парадоксальную гимнастику А.Н. Стрельниковой. Принципиальное отличие парадоксальной гимнастики заключается в том, что вдох делается в мо- 484 485 мент, когда грудная клетка сжата, дыхательные мышцы получают наибольшую нагрузку. В традиционной же методике лечебной гимнастики вдох выполняется в момент наибольшего раскрытия грудной клетки. По А.Н. Стрельниковой, вдох должен быть коротким и активным с большим количеством повторений в высоком темпе. Выдох является результатом вдоха и выполняется самопроизвольно. По мнению К.П. Бутейко, главным лечебным действием физических упражнений является не «вымывание» глубоким вдохом и выдохом углекислоты из легких, а наоборот, ее сохранение при выполнении упражнений с уменьшением глубины дыхания. 8.6. РЕАБИЛИТАЦИЯ ДЕТЕЙ ПРИ ЗАБОЛЕВАНИЯХ И ПОВРЕЖДЕНИЯХ НЕРВНОЙ СИСТЕМЫ Лечебная физкультура используется при различных заболеваниях нервной системы ребенка на всех этапах реабилитации. Особенности методик лечебной гимнастики для детей с неврологической патологией сводятся к более широкому применению игрового метода и различного оборудования. Из многообразия заболеваний нервной системы в настоящей главе рассмотрены особенности методик при неврозах, ДЦП и мио-патии у детей. Неврозы — функциональные заболевания, вызванные расстройством высшей нервной деятельности, чаще всего развиваются у ослабленных детей на фоне психических травм, длительного перенапряжения эмоциональной и интеллектуальной сферы, конфликтов. Клиническая картина неврозов у детей стертая. В комплексном лечении детей ЛФК решает следующие задачи: оказать общеукрепляющее воздействие на организм, нормализовать психоэмоциональное состояние ребенка, повысить физическую работоспособность, укрепить волевые качества. Поставленные задачи решаются всеми средствами ЛФК — разнообразными физическими упражнениями, играми, аутогенной тренировкой. Целесообразно проводить занятия малогрупповым способом. Сложность занятий постепенно повышается в течение курса ЛФК. 486 8.6.1. Детский церебральный паралич (ДЦП) ДЦП — заболевание, связанное с поражением формирующегося головного мозга в период внутриутробного развития, в родах, в ранний постнатальный период. Заболеваемость ДЦП имеет тенденцию к увеличению и составляет 1,88 случая на 1000 детей. Этиология данного заболевания многообразна — на сегодняшний день известно свыше 400 вредных факторов. Особенно неблагоприятными считаются: гипоксия, вирусные, соматические заболевания в первой трети беременности, стремительные роды, стимуляция родовой деятельности, высокая масса новорожденного, возраст мамы старше 35 лет (особенно при первой беременности), инфекции или травмы в ранний постнатальный период. ДЦП изучается с 1853 г. (хирург-ортопед Литтл). За это время предложено несколько классификаций данного заболевания. В нашей стране наиболее широко используется классификация К. А. Семеновой (1978). В соответствии с данной классификацией выделяют 5 клинических форм детского церебрального паралича: двойная геииплегия, спастическая дипле-гия, гемипаретическая форма, гиперкинетическая, атонически-астатическая форма. Для всех форм характерны двигательные нарушения рефлекторного характера. Движения возможны, но они не управляются ребенком: присутствуют компенсаторные движения и порочный двигательный стереотип, нарушена координация, повышен тонус мышц. Детский церебральный паралич не прогрессирует. По мере роста и развития ребенка могут отмечаться уменьшения клинических симптомов болезни. С.А. Бортфельд, Е.С. Ульрих в течении всех форм ДЦП различают 4 периода восстановления двигательной сферы и социальной ориентации больного ребенка. 1. Острый период длительностью 7—14 дней. Отмечается прогрессирующее течение заболевания, выраженные двигательные расстройства, в ряде случаев — наличие периодических судорожных приступов. 2—3. Восстановительный период (ранний — до 2 месяцев, поздний — до 1—2 лет) характеризуется выраженным ранним тоническим рефлексом, который сохраняется дольше нормаль- 487 ных сроков, сдерживая своевременное появление установочных рефлексов и развитие движений. Страдают или отсутствуют врожденные рефлексы. 4. Период остаточных явлений начинается с двухлетнего возраста и продолжается в детстве и юношестве, а при тяжелых формах — пожизненно. Качество восстановительных мероприятий в этом периоде во многом зависит от предшествующего систематического лечения. Отсутствие раннего лечения вызывает формирование порочных поз и движений, затрудняя нормализацию двигательной сферы ребенка. Лечение детей с ДЦП комплексное и включает медикаментозное, физиотерапевтическое, ортопедическое, логопедическое лечение, гидрокинезотерапию, электростимуляцию мышц в покое и ходьбе. Особое значение в физической реабилитации таких детей имеет лечебная физическая культура и массаж. В настоящее время разработано много методов моторного переобучения детей с данным заболеванием (методы Бобат, Кэбот, Фелис, Темпи—Фэй, Семеновой и др.). Массаж является незаменимым средством восстановительного лечения детей с ДЦП. Релаксирующий массаж снижает мышечный тонус, противодействует развитию контрактур. Нормализация мышечного тонуса является обязательным фоном для занятий ЛФК. Для стимуляции развития движений применяется как общий, так и точечный массаж по тормозному методу. Трудотерапия необходима ребенку для развития основных приемов самообслуживания, приобретения определенных трудовых навыков, необходимых для социализации личности. Для получения положительного реабилитационного эффекта у детей с ДЦП необходима продолжительная и упорная работа. Задачи ЛФК в период остаточных явлений: снижение гипертонуса приводящих мышц и мышц сги бателей, укрепление ослабленных мышц; улучшение подвижности в суставах, коррекция порочных установок ОДА; улучшение координации движений и равновесия; стабилизация правильного положения тела, закрепление навыка самостоятельного стояния, ходьбы; расширение общей двигательной активности ребенка, тре нировка возрастных двигательных навыков; 488 — обучение совместно с воспитателями и родителями са мообслуживанию, усвоению основных видов бытовой де ятельности с учетом умственного развития ребенка. Для решения поставленных задач используются следующие группы упражнений: упражнения на расслабление, ритмичное пассивное по тряхивание конечностей, маховые движения, динамичес кие упражнения; пассивно-активные и активные упражнения из облегчен ных исходных положений (сидя, лежа), упражнения на мяче большого диаметра; упражнения с предметами под музыку, переключение на новые условия деятельности, развитие выразительности движений; упражнения в различных видах ходьбы: вы соко, низко, «скользко», «жестко», с подталкиванием; уп ражнения для головы в и.п. сидя, стоя; принятие правильной осанки у опоры со зрительным кон тролем; упражнения в различных исходных положениях перед зеркалом; упражнения для развития и тренировки основных возра стных двигательных навыков: ползание, лазание (по ска мейке), бег, прыжки (вначале на мини-батуте), метания; упражнения в движении с частой сменой исходного по ложения; игровые упражнения: «как я одеваюсь», «как я причесы ваюсь» и т. д. Формирование движений должно производиться в строго определенной последовательности, а именно: начиная с головы, затем идут руки—туловище, руки— туловище—ноги и совместные двигательные действия. При этом движения руками и ногами должны выполняться сначала в крупных суставах (плечевом и тазобедренном), затем постепенно захватывать средние суставы (локтевой и коленный) и далее смещаться к лучезапястному и голеностопному. При наличии сопутствующих деформаций ОДА (контрактуры, укорочение конечностей, остеохондропатия, сколиозы, остеохондрозы), соматических заболеваний спектр задач расширяется с учетом имеющейся патологии. 489 В период остаточных явлений расширяется комплекс средств лечебной физкультуры. В программу физической реабилитации включены массаж, прикладные виды физических упражнений, трудотерапия, гидрокинезотерапия, физиотерапия (теплолечение, электрофорез, УВЧ), иппотерапия, ортопедия (ходьба в лонгетах, ортопедических ботинках, космическом костюме «Адели»). Объем суточной двигательной активности детей по мере роста и развития постепенно возрастает. Двухлетний ребенок должен использовать различные формы двигательной активности в объеме 2 ч 30 мин в день, а в возрасте 3—7 лет — 6 ч, при этом объем недельной нагрузки составляет соответственно 19 и 43 ч. Физическая реабилитация детей с ДЦП в условиях детского сада в период остаточных явлений. Дети 4—7 лет с сохраненным интеллектом посещают детские дошкольные учреждения с логопедическими группами, так как двигательные дефекты сочетаются с нарушением речи (дизартрия, аламия и т. д.). Посещая детский сад, ребенок с ДЦП получает необходимое общение со сверстниками, расширяется его естественная потребность в движении, возрастают речевые контакты со взрослыми и детьми, прививая маленькому человеку опыт социального взаимодействия, повышая уровень самооценки. Физическая реабилитация детей с ДЦП в детском саду включает: занятия лечебной гимнастикой, массаж, упражнения в воде, занятия физической культурой, игры. Лечебная гимнастика проводится в течение всего года, исключение составляют вынужденные перерывы, вызванные сезонными заболеваниями ОРВИ. Занятия с методистом ЛФК проводятся через день, в остальные дни недели ребенок занимается с родителями. Занятия лечебной гимнастикой проводятся в любое время дня. Достаточно эффективны занятия после дневного сна, на фоне относительного снижения мышечного тонуса, хорошего настроения. Преимущественные исходные положения: стоя на четвереньках, лежа на спине, животе, боку, в ходьбе. Каждое упражнение повторяется не меньше 8—12 раз. Темп — медленный и средний, общая длительность занятия 30—45 мин. На занятиях лечебной гимнастикой используется весь арсенал предметов, особенно распространенного в последнее время 490 крупного оборудования: мячи, физиоролы, следы, дорожки разной жесткости и т. д. Массаж проводит медсестра ежедневно или через день курсами по 15—20 процедур с перерывами в 1 месяц. Занятия физической культурой и плавание используются по 2 раза в неделю, круглогодично. В воде ребенок выполняет специальные упражнения. Воспитатель осуществляет контроль за правильной осанкой в режиме дня, тренирует мелкую моторику ребенка, используя метод Монтессори. Игры. Наиболее подходящими являются спартианские игры, в которых ребенок раскрывает свои двигательные, интеллектуальные и художественные возможности вместе со здоровыми сверстниками. В более старшем, школьном возрасте детям рекомендуют занятия доступными видами спорта с учетом степени дефекта. 8.6.2. Лечебная физкультура при миопатии |
