Реферат на тему острый аппендицит. Острый аппендицит. Валентина Ягутян Тема Острый аппендицит 2021 Содержание
 Скачать 345.95 Kb. Скачать 345.95 Kb.
|
 Реферат Северо-западный государственный медицинский университет им. И. И. Мечникова Кафедра общей хирургии. Клинический ординатор I года Валентина Ягутян Тема – Острый аппендицит 2021 Содержание Актуальность 3 Этиология, патогенез ОА 3 Патологическая анатомия 8 Классификация 8 Клиническая картина 9 Диагностика 11 Дифференциальная диагностика 12 Лечение 18 Список использованной литературы 28 Актуальность. Острый аппендицит (ОА) является наиболее распространенным хирургическим заболеванием. Заболеваемость ОА достигает 4-5 случаев на 1000 лиц населения, а больные на ОА составляют 20-50% всех больных хирургических стационаров. Аппендэктомия составляет 70-80% всех хирургических вмешательств выполняемых в ургентном порядке. Заболевания чаще всего встречается в возрасте 10-40 лет. Женщины почти вдвое чаще болеют ОА, чем мужчины Уровень послеоперационной летальности 0,2-0,3% - небольшой, но учитывая, что за год в Украине выполняется около 300 000 аппендэктомий, общее количество умерших большое. Анализируя причины смертности от ОА установлено, что на первом месте есть позднее обращение больных за помощью, на втором месте - ошибки в диагностике. Среди врачебных ошибок в диагностике ОА, которые предопределяют позднюю диагностику, на судьбу участковых терапевтов приходится 55%, врачей скорой помощи - 35%, хирургов - 10%. Этиология, патогенез ОА. ОА - острое полиэтиологическое воспаление червеобразного отростка слепой кишки. Основным фактором развития заболевания является инфекционный. Реализация его патогенного влияния может произойти лишь при наличии способствующих местных факторов, которыми являются: 1. Обструкция просвета червеобразного отростка, вызывающая застой содержимого или образование замкнутой полости. Эти состояния могут быть обусловлены копролитами, лимфоидной гипертрофией, инородными телами, гельминтами, слизистыми пробками, деформациями отростка. 2. Сосудистые нарушения, приводящие к развитию сосудистого застоя, тромбоза сосудов, появлению сегментарных некрозов. 3. Нейрогенные нарушения, сопровождающиеся усилением перистальтики, перерастяжением отростка, повышенным слизеобразованием, нарушениями микроциркуляции. Существуют также общие факторы, способствующие развитию острого аппендицита: 1. Алиментарный фактор. 2. Существование в организме очага инфекции с ее гематогенным распространением. 3. Состояния иммунодефицита. 4. Аллергизация организма. Под влиянием перечисленных этиологических факторов начинается серозное воспаление. При этом еще больше нарушается микроциркуляция, развивается некробиоз. На этом фоне усиливается размножение микроорганизмов. Повышается концентрация бактериальных токсинов. В результате серозное воспаление сменяется деструктивными формами, развиваются осложнения. Наиболее серьезным из них является перитонит, так как именно он причина самых серьезных негативных последствий заболевания, в том числе летальных исходов. Несмотря на то, что перитонит при остром аппендиците носит вторичный характер и развивается на фоне уже развернутого патогенеза каузального заболевания, он вносит существенные изменения в течение заболевания и характеризуется более масштабными нарушениями гомеостаза. Реактивная фаза перитонита начинается с раздражения брюшины микрофлорой и бактериальными токсинами, которые распространяются с воспалительным экссудатом. При перфорации отростка более мощным фактором является кишечное содержимое. В результате развиваются серозно-фибринозное воспаление брюшины, нарушения микроциркуляции в виде гиперемии, стаза, формирования эритроцитных агрегатов и тромбов в сосудах микроциркуляторного русла. Прогрессивно повышается проницаемость сосудистой стенки, что усиливает экссудацию и приводит к выходу клеточных элементов крови за пределы сосудов. Макроскопически определяются отек брюшины, образование фибринозных пленок и наложений. При микроскопическом исследовании - незначительная лейкоцитарная инфильтрация с присутствием небольшого количества макрофагов и лимфоцитов. Фагоцитоз не очень выражен. Иногда в экссудате выявляются спущенные мезотелиальные клетки с включенными бактериальными телами. Как известно, мезотелиальные клетки не способны к фагоцитозу, но считается, что слущивание клеток с включенной бактерией является своеобразной местной защитной реакцией брюшины. Системные изменения, по крайней мере, клинически значимые, в реактивную фазу аппендикулярного перитонита носят в основном рефлекторный характер. Наиболее известные из них - напряжение мышц передней брюшной стенки, расстройства гемодинамики. Тахикардия на этом этапе может носить характер реакции на болевой раздражитель. Гипотония может рассматриваться, как следствие рефлекторного расширения периферического сосудистого русла, в том числе самой брюшины. Не следует забывать, что эти же изменения связаны с уже имеющимися изменениями отростка. На этом же этапе развития заболевания начинают проявляться нарушения моторики желудочно-кишечного тракта, которые на первых порах носят рефлекторный характер. В реактивную фазу начинают формироваться патологические изменения органов, которые затем обусловливают полиорганную недостаточность: зернистая дистрофия и очаговые повреждения кардиомиоцитов, мелкокапельная дистрофия печени, изменения холинэргических нервных волокон в стенке кишки. При благоприятных анатомических условиях выпадающий фибрин может способствовать переходу перитонита в ограниченную форму с образованием воспалительного инфильтрата, который впоследствии может рассосаться или абсцедировать. В таких случаях нельзя говорить о последовательной смене всех стадий развития перитонита. Процесс застывает на реактивной стадии с преобладанием местных и рефлекторных реакций. Хотя при этом и существует эндотоксикоз, но он носит компенсированный характер. Эндотоксикоз нарастает при абсцедировании инфильтрата, и особенно при прорыве абсцесса в брюшную полость. При таком развитии токсическая фаза протекает особенно тяжело, так как накладывается на уже текущий эндотоксикоз. При отсутствии условий к отграничению перитонит распространяется, принимая характер фибринозно-гнойного. Усиливается лейкоцитарно-макрофагальная инфильтрация брюшины, причем появляется большое число дистрофически измененных нейтрофильных лейкоцитов. Снижается фагоцитарная способность нейтрофилов и макрофагов. Нарастает количество микробных клеток в перитонеальном экссудате. Прогрессируют нарушения микроциркуляции в брюшине. Бурно и неуклонно нарастают явления, которые в обиходе объединяют названием "интоксикация". Перитонит переходит в токсическую фазу. Ее патогенетическую основу составляют четыре синдрома: 1. Синдром водно-электролитных расстройств и расстройств кислотно-щелочного равновесия (кислотно-основного состояния, КОС); 2. Синдром нарушений белкового обмена; 3. Синдром эндогенной интоксикации (эндотоксикоз); 4. Синдром энтеральной недостаточности. Синдром эндогенной интоксикации начинает формироваться еще до развития перитонита, когда имеется воспаление лишь червеобразного отростка. Вначале происходит накопление токсических продуктов в очаге воспаления. Затем они проникают в транспортные среды и накапливаются в биологических жидкостях. Но мощным источником эндотоксикоза все же является развивающийся перитонит. В качестве основных факторов эндотоксикоза выступают: бактериальные токсины, вещества низкой и средней молекулярной массы, протеолитические ферменты, продукты перекисного окисления липидов, иммунные комплексы, биологически активные вещества и медиаторы. Источниками бактериемии и бактериальной токсинемии являются воспаленный червеобразный отросток, воспаленная брюшина и просвет кишки. Основным бактериальным фактором токсемии являются эндотоксин кишечной палочки, ферменты стафилококков (гиалуронидаза и коагулаза) и анаэробы, способные за счет высокой ферментной активности повреждать клеточные мембраны. Синдром энтеральной недостаточности характеризуется нарушениями моторной, секреторной и всасывательной функций кишечника. Он является важным звеном патогенеза перитонита аппендикулярного происхождения. Основой этого синдрома является острая динамическая паралитическая кишечная непроходимость. В первую очередь, буквально в первые часы заболевания, страдает двигательная активность кишечника. Вероятно, в этот период причиной нарушений перистальтики является формирование патологических энтеро-гастральных и энтеро-энтеральных рефлексов, связанных с очагом воспаления в илеоцекальной зоне, и затем - с раздражением брюшины. Не исключается прямое воздействие микробных токсинов на гладкую мускулатуру кишки. Дальнейшие дисциркуляторные электролитные нарушения и эндотоксикоз усиливают угнетение моторики желудочно-кишечного тракта. Патогенез ОА, осложненного перитонитом, очень сложен и многогранен. Важную часть его составляют изменения на уровне всего организма. Процессы, начавшиеся в маленьком по объему и значению червеобразном отростке, инициируют и поддерживают тяжелые системные патологические нарушения. Операционная травма еще больше усугубляет их. К тому же операция не излечивает заболевание, а только устраняет источник системных метаболических нарушений, создает условия для эффективной коррекции нарушений всех видов гомеостаза. Лечебные мероприятия должны планироваться с учетом патогенеза. Патологическая анатомия По мере нарастания морфологических изменений в червеобразном отростке выделяют следующие формы ОА: 1. Аппендикулярная колика, как функциональная фаза ОА, когда еще не наступили морфологические изменения в аппендиксе; 2. Простой (поверхностный) - отек, гиперемия всего отростка, микроскопически некротическое поражение ограниченное слизистой оболочкой; 3. Флегмонозный - больше выражен отек, фибринный налет на поверхности отростка, а морфологически: деструктивные изменения распространяются на все слои аппендикса; 4. Гангренозный - аппендикс макроскопически темно-багряный, черный или темно-зеленый с гнойными наслоениями; 5. Перфоративный – от микроперфорации к самоампутации аппендикса; 6. Аппендикулярный инфильтрат - это локальный перитонит, конгломерат воспалительно отекших органов (слепой кишки, петель тонкой кишки, сальника, париетальной брюшины), в центре которого расположен деструктивно измененный аппендикс. Эволюция аппендикулярного инфильтрата может быть двоякой – либо рассасывание, либо нагноение с последующими осложнениями. Классификация ОА Среди классификаций наиболее распространенная предложенная В.И.Колесовым, согласно которой выделяют: І. Острый аппендицит 1. Аппендикулярная колика 2. Острый простой (поверхностный) аппендицит 3. Острый деструктивный аппендицит а) флегмонозный, б) гангренозный, в) перфоративный, г) эмпиема червеобразного отростка. 4. Осложненный острый аппендицит а) аппендикулярный инфильтрат, б) аппендикулярный абсцесс, в) перитонит аппендикулярного происхождения, г) другие осложнения (пилефлебит, сепсис и другие). II. Хронический аппендицит 1. Первично-хронический аппендицит. 2. Резидуальный хронический аппендицит. 3. Рецидивный хронический аппендицит. Клиническая картина ОА Общая симптоматика Приступ острого аппендицита начинается, как правило, с боли в животе. В 20-40% случаев боль возникает сначала в эпигастральной области, потом перемещается в правую подвздошную область (с-м Волковича-Кохера), но может с самого начала локализоваться в правой подвздошной области. Для ОА характерно постепенное нарастание боли, постоянного характера, отсутствие иррадиации, умеренная интенсивность. Резкое усиление боли свидетельствует о перфорации аппендикса. Через 2-3 часа от начала заболевания в 50% случаев больных беспокоит тошнота, рвота, чаще одноразовая, задержка стула, газов. У детей при токсичных формах ОА можно наблюдать понос. В то же время с развитием воспалительного процесса в аппендиксе отмечается повышение температуры тела до 38°С. Нередко при расспросе больных оказывается, что аналогичные приступы у них имели место в прошлом. При объективном исследовании больных имеет место тахикардия, которая сначала отвечает температуре, а при перитоните превышает ее. В клиническом анализе крови отмечается умеренный лейкоцитоз к 10-12•109/л, нейтрофилез, сдвиг нейтрофилов влево. Спустя сутки от начала заболевания повышается СОЭ. Местная симптоматика При объективном исследовании органов брюшной полости определяется много болевых симптомов, которых описано более 200. Наиболее информативные из них следующие: 1. Триада Дьелофуа (классическая триада ОА): - спонтанная боль в правой подвздошной ямке; - напряжение мышц правой подвздошной области при пальпации живота; - гиперестезия кожи правой подвздошной области. 2. Симптом Ровзинга - боль в правой подвздошной ямке при толчкообразных движениях в проекции нисходящего отдела толстой кишки при зажатии сигмообразной. 3. Симптом Образцова - усиление боли при нажатии в правой подвздошной ямке во время сгибания правой ноги в тазобедренном суставе. 4. Симптом Иванова - сокращения расстояния от пупка до правой верхней передней ости подвздошной кости в сравнении с левой стороной. 5. Симптом Воскресенского 1 - усиление боли в правой подвздошной ямке во время скользящей пальпации через натянутую рубашку от эпигастрия к правой подвздошной области (симптом рубашки). 6. Симптом Ситковского - появление тянущей боли в правой подвздошной ямке, если больной лежит на левом боку. 7. Симптом Бартомье-Михельсона - боль при пальпации в правой подвздошной ямке более выражена, если больной лежит на левом боку, чем на спине. 8. Симптом Яуре-Розанова - боль при пальпации в области петитова треугольника с правой стороны (при ретроцекальном ОА). 9. Симптом Коупа 1 - боль в правой подвздошной ямке при пассивном переразгибании правой ноги в тазобедренном суставе. Поскольку при ОА воспалительный процесс быстро переходит на висцеральную и париетальную брюшину рано определяются местные перитонеальные симптомы - симптомы раздражения брюшины в правой подвздошной ямке. К этим симптомам принадлежат: - напряжение брюшных мышц; - с-м Щеткина-Блюмберга - резкая боль при внезапной декомпрессии при пальпации живота; - с-м Роздольского - боль при перкуссии живота; - выявление участков тупости при перкуссии живота; - отсутствие перистальтики при аускультации. При исследовании больного необходимо провести пальцевое исследование прямой кишки, а у женщин кроме этого – бимануальное исследование. При этом обращается особое внимание на выявление симптомов тазового перитонита: - болезненное нависание передней стенки прямой кишки (дугласов карман), или заднего свода влагалища у женщин. Диагностика ОА базируется на выявлении характерных жалоб на боль постоянного характера в правой подвздошной ямке, или симптома Волковича-Кохера, тошноту, повышение температуры тела, при объективном исследовании - выявление тахикардии, положительных симптомов Ровзинга, Воскресенского, Образцова, Ситковского, Бартомъе-Михельсона, также симптомов раздражения брюшины в правой подвздошной области, напряжения мышц, Щеткина-Блюмберга, Раздольского. Для подтверждения диагноза делают клинический анализ крови и мочи. В анализе крови выявляют при этом лейкоцитоз, нейтрофилез, нейтрофильный сдвиг влево. Но нередко клиническая картина бывает нетипичной и приходится расширять объем дополнительных исследований, проводя дифференциальную диагностику с тем или другим ургентным заболеванием. В таких случаях дополнительно применяют инструментальные исследования, которые применяются для диагностики заболеваний почек, желчных путей, гениталий у женщин, включая пункцию заднего свода влагалища. Иногда, в особенно сложных для диагностики случаях, выполняют лапароскопию или диагностическую лапаротомию. Дифференциальная диагностика. ОА - прободная язва желудка и 12-перстной кишки. Общими для ОА и прободной язвы является острое начало заболевания с боли в эпигастральной области, и особенно позже, когда при перфорации содержимое желудка, 12-пперстной кишки опускается по правому боковому флангу и накапливается в правой подвздошной ямке. В случае прикрытой перфорации симптомы раздражения брюшины в верхнем этаже живота утихают, а доминируют в правой подвздошной ямке, как при ОА. Оба заболевания предопределяют инфицирование брюшной полости и поэтому сопровождаются повышением температуры тела, тахикардией, лейкоцитозом, симптомами интоксикации. Разным для ОА и прободной язвы, что позволяет дифференцировать их, является: - из анамнеза - боль при перфорации возникает внезапно "как удар кинжала", резкая жгучая, нестерпимая, временами с иррадиацией в надключичные области; - при ОА отображена боль в первое время в эпигастрии (солнечное сплетение) тупая, менее интенсивная, без иррадиации, начинается постепенно. Из анамнеза у больных с ОА - были приступы боли в правой половине живота, а у вторых - в анамнезе язвенная болезнь. При объективном исследовании у больных перфоративной язвой оказывается значительное напряжение мышц во всех отделах живота (доскообразный живот), а при ОА напряжение мышц лишь в области правой подвздошной ямки. Перкуторно - исчезновение печеночной тупости (симптом Спижарного). Из дополнительных методов исследования решающей является обзорная рентгенография, или -скопия органов брюшной полости в фас и профиль, на которых выявляют наличие в ней свободного газа (пневмоперитонеум), а в случаях, когда газ отсутствует выполняют гастрографию 30% водорастворимым раствором йода, или пневмогастрографию. Для диагностики применяют лапароцентез, лапароскопию. ОА - острый холецистит. Общим для них является острое начало заболевания с появлением боли в правой половине живота, которая сопровождается тошнотой, рвотой, повышением температуры тела, лейкоцитозом. Особенно похожая симптоматика ОА на острый холецистит бывает у больных с подпеченочным расположением аппендикса. Несмотря на это, можно констатировать разницу: - в анамнезе - боли при ОА часто перемещаются с эпигастрия в правую подвздошную ямку, менее интенсивные, постоянного характера, без иррадиации, тогда как боли при остром холецистите достаточно интенсивные, периодические (приступообразные) с иррадиацией гад правую лопатку, в правую надключичную область, рвота при ОА одноразовая, а при остром холецистите часто повторяется, с примесью желчи, не приносит облегчения, в анамнезе больных острым холециститом – приступы печеночных колик, которые нередко сопровождались желтухой; - при объективном исследовании в случаях острого холецистита выявляют характерные симптомы Мерфи, Мюсси-Георгиевского, Боаса, а при ОА - с-мы Ровзинга, Ситковского, Бартомъе-Михельсона; - инструментальные методы исследования особенно информативные при остром холецистите - на УЗИ выявляют камни желчных путей, увеличение размера желчного пузыря, двойной контур его стенок, в случаях исключительно затруднительных для диагностики сомнения решаются на операционном столе, а операционный доступ при этом должен быть правосторонним параректальным (Леннандера) из которого можно выполнить операцию и на желчных путях, продолжив вверх, и аппендэкто-мию, в случае ОА. ОА - острый панкреатит. Общим для них есть то, что в первые часы заболевания и в первом и во втором случаях возникает постоянная боль в эпигастральной области, которая сопровождается тошнотой, рвотой, вздутием живота. А более позднее по мере накопление панкреатического выпота в правом боковом фланге и правой подвздошной ямке брюшной полости, острый панкреатит может симулировать ОА. При более внимательном и детальном исследовании больных можно выявить разницу: - в анамнезе заболевания больных острым панкреатитом - желчно-каменная болезнь, чаще начало заболевания больные связывают с употреблением жирной, острой еды, спиртных напитков; - при объективном исследовании при остром панкреати-те температура тела нормальная, а при ОА - повышена, при исследовании живота выявляют характерные симптомы для острого панкреатита: Воскресенского II, Керте, Мейо-Робсона, Чухриенко, Мондора, при ОА - Ровзинга, Ситковского, Бартомъе-Михельсона, Образцова и другие; - дополнительные лабораторные методы исследования: клинический анализ крови - при остром панкреатите характерный гиперлейкоцитоз (до 20x109/л и больше), при ОА - умеренный лейкоцитоз, при остром панкреатите - гиперамилаземия, гиперамилазурия (диастаза мочи – выше 128 ед.); - инструментальные методы исследования: в тяжелых для диагностики случаях более информативные - ультразвуковое исследование, при остром панкреатите выявит увеличение размеров поджелудочной железы, повышение и эхогенности, гидрофильности, формирование жидкостных накоплений в сальниковой сумке, а при ОА - жидкостные накопления в правой подвздошной ямке и дугласовом кармане. Особенно информативна лапароскопия - при остром панкреатите можно выявить геморрагическое содержимое в брюшной полости, геморрагические петехи в брюшине, особенно большом сальнике (при геморрагическом панкреонекрозе) или стеариновые бляшки (при жировом панкреонекрозе). ОА - острая кишечная непроходимость. К отдельным формам острой кишечной непроходимости, которые могут быть похожими на ОА, принадлежат илеоцекальная инвагинация кишечника, заворот слепой кишки. При этих заболеваниях, как и при ОА, главными симптомами являются приступы боли в правой подвздошной области, что сопровождается тошнотой, рвотой, задержкой стула и газов, а в анализах крови наблюдается лейкоцитоз. Еще труднее распознать эти заболевания в поздних стадиях, когда наступает перфорация, которая предопределяет диффузный перитонит. Тогда на первый план выступают симптомы тяжелого перитонеального эндотоксикоза, симптомы раздражения брюшины. А на обзорной рентгенограмме органов брюшной полости во всех случаях оказываются чаши Клойбера. Однако при более внимательном обследовании больных илеоцекальной инвагинацией можно выявить разницу: - из анамнеза - боль при острой кишечной непроходимости очень интенсивная, часто сопровождается "илеусным криком" больных, носит приступообразный характер, а рвоты очень частая, доминируют в общей симптоматике, сначала содержимое желудка, а позже кишечника с неприятным запахом, чего не бывает при ОА, при инвагинации больные жалуются на жидкий стул с примесью слизи и крови в кале, тогда как при ОА чаще бывают запоры; - при объективном исследовании больных илеоцекальной инвагинацией можно выявить симптом Данса - отсутствие при пальпации слепой кишки, а правая подвздошная ямка пустая, запавшая, симптом Руша – при пальпации живота выявления инвагината, а при пальцевом исследовании прямой кишки симптом Обуховской больницы, или иногда пропальпировать головку инвагината, кровь в кале; - окончательным и наиболее информативным для диференциальной диагностики илеоцекальной инвагинации от ОА являются инструментальные методы исследования - ирригоскопия (контрастная бариевая клизма), или фиброколоноскопия, посредством которых можно не только констатировать инвагинацию кишок, но и выполнить дезинвагинацию, не прибегая к хирургическому вмешательству в первые часы заболевания. Значительно сложнее проводить дифференциальную диагностику между заворотом слепой кишки и ОА. К счастью заворот слепой кишки наблюдается очень редко. Клиническая характеристика типична для странгуляционной кишечной непроходимости, однако нередко заворот слепой кишки распознается лишь на операции по поводу ОА. ОА - правосторонний аднексит и внематочная беременность. При тазовом расположении червеобразного отростка ОА можно перепутать с острыми воспалительными процессами придатков матки, перекрутом кисты яичника, прерыванием внематочной беременности. Как в одном, так и в других случаях заболевания сопровождаются болью внизу живота, повышением температуры тела, тошнотой, рвотой, лейкоцитозом. При более внимательном исследовании женщин при аднексите можно выявить: - в анамнезе боль с иррадиацией в крестец, промежность, сопровождается гнойными выделениями из влагалища, в прошлом искусственные аборты, воспаление придатков матки; - при объективном, особенно при бимануальном вагинальном исследовании, констатируют при пальпации нижних отделов живота усиления боли при нажатии книзу при аднексите и кверху - при ОА, при аднексите положительные симптомы Жендринского, Поснера, Промптова, при ОА - Ровзинга, Ситковского, Бартомъе-Михельсона. Определенную помощь можно получить от УЗТ и пункции заднего свода влагалища. При внематочной беременности определенную помощь могут оказать ряд особенностей: - из анамнеза - начало приступа с обморока, сильная боль внизу живота с иррадиацией в прямую кишку, поясницу, задержка месячных, темные кровянистые выделения из влагалища, общая слабость, жажда, сонливость; - объективно: бледность кожный покровов, тахикардия, низкое артериальное давление, снижение гемоглобина, гематокрита; - при пункции заднего свода влагалища получают кровь из дугласового кармана. ОА - правосторонняя почечная колика. При ретроцекальном расположении аппендикса боль, как и при правосторонней почечной колике, при обоих заболеваниях могут наблюдаться тошнота, рвота, запоры, более того, при распространении воспалительного процесса из аппендикса на мочеточник или на мочевой пузырь, в анализах мочи можно выявить гематурию, пиурию. Разница между правосторонней почечной коликой и ОА будет: - в анамнезе - боль при почечной колике приступообразная, а при ОА постоянная и менее интенсивная, больной при почечной колике постоянно меняет позу, при ОА - старается меньше двигаться, чаще лежать на правой стороне с приведенными к животу бедрами, при почечной колике наблюдается типичная иррадиация боли по внутренней поверхности правого бедра, мочеиспускательный канал, частое, болезненное мочеиспускание, чего не бывает при ОА; - при объективном исследовании для ОА более типично выявляется повышение температуры тела, тахикардия, хоть и менее выражены болевые ощущения при пальпации в правой подвздошной ямке, положительные симптомы Ровзинга, Яуре-Розанова, Коупа, Образцова. При правосторонней почечной колике - положительный симптом Пастернацкого, болевые ощущения при нажатии по ходу правого мочеточника; - из дополнительных методов исследования - при ОА в клиническом анализе крови лейкоцитоз, гематурия при почечной колике тоже может наблюдаться, но при ней эритроциты изменены, выщелочены, особенно информативными в тяжелых случаях инструментальные методы - УЗТ, хромоцистоскопия, экскреторная урография. Лечение Поскольку единственным методом лечения ОА является немедленная операция аппендэктомия, врачебная тактика на догоспитальном этапе заключается в более скорой транспортировке больного в ургентный хирургический стационар. При оказании первой медицинской помощи больным с подозрением на ОА нельзя назначать наркотические обезболивающие средства, слабительные, промывание желудка, грелки на живот. Хирургическая тактика заключается в том, что все больные ОА, кроме случаев аппендикулярной колики и четко отграниченных аппендикулярных инфильтратов, подвергаются немедленной операции – аппендэктомии. Обезболивание как метод выбора должен быть эндотрахеальный наркоз. Местная инфильтрационная анестезия 0,25% раствором новокаина применяется в случаях при отсутствии условий применения наркоза. Операционные доступы применяются разные: Волковича-Дьяконова (Мак-Бурнея) - косой в правой подвздошной ямке, параллельно паховой связке, центром которого является точка Мак-Бурнея; Лексера - через точку Мак-Бурнея, как и предыдущий, но избегая травмы мышц - через спигелиевую линию; Леннандера - правосторонний параректальный в случаях сомнения в диагнозах ОА - холецистит, ОА - неотложное заболевание придатков матки; нижняя срединная лапаротомия - в случаях распространенного перитонита аппендикулярного происхождения. При доступе Волковича-Дьяконова, который применяется чаще всего, последовательно вскрываются кожа, подкожная жировая клетчатка, поверхностная фасция живота, апоневроз наружной косой мышцы живота, тупо расслаиваются волокна внутренней косой и поперечной мышц живота, поперечная фасция живота, брюшина. Слепая кишка с червеобразным отростком выводится в операционную рану. Брыжейка отростка пересекается между зажимами, прошивается и перевязывается. Основание отростка перевязывается кетгутовой лигатурой, дистально которой отросток пересекается, оставляя культю 3-4 мм. Последняя погружается в кисетный серозно-мышечный шов с дополнительным Z-образным швом. Лигатурный метод обработки культи аппендикса, когда культя остается длиной до 5-7 мм, и перевязывается капроновой нитью, применяется редко - в случаях выраженного тифлита, когда погрузить культю аппендикса технически невозможно, и у детей первых лет жизни. При невозможности выведения аппендикса в рану применяют ретроградную аппендэктомию: через брыжейку аппендикса возле его основание подводят две лигатуры: проксимальная - кетгутовая, дистальная – капроновая. Завязывают лигатуры и между ними пересекают аппендикс. Культю погружают обычным кисетным способом, потягивая за капроновую нить порционно пересекают и перевязывают брыжейку до полной мобилизации отростка и его удаляют. При деструктивных формах аппендицита, наличия большого количества выпота, или фибринозных наслоений на брюшине, брюшная полость дренируется полосками перчаточной резины, или силиконовыми трубками. Лапароскопическая аппендэктомия. После создания карбоксиперитонеума в брюшную полость необходимо ввести рабочие троакары. Первым вводится 10 мм троакар под пупком строго по средней линии. Лучше применять троакар с треугольной формой дистального конца, который легче проходит слои передней брюшной стенки. Троакар вводится легким сверлящим движением, используя в качестве ограничителя указательный палец. Через первый троакар вводится лапароскоп и осуществляется ревизия брюшной полости. При установлении показаний к аппендэктомии вводятся еще два троакара. Перед этим больной должен быть переведен в положение с опущенным головным концом на 30 градусов и с поворотом стола влево на 45 градусов. Второй троакар 5 мм вводится в точке Мак-Бурнея. Если при ревизии установлено, что слепая кишка расположена выше или имеется ретроцекальное положение червеобразного отростка, то этот троакар вводится на 3-4 см выше точки Мак-Бурнея. Третий рабочий троакар 10 или 12 мм вводится по средней линии на 5-6 см над лоном. Технология лапароскопической аппендэктомии - это целый ряд действий и приемов, последовательность которых зависит от анатомических условий, характера воспалительных изменений, возможных осложнений. Суть ее, конечно, та же, что и при традиционной операции. Так же используются две основные методики: антеградная и ретроградная аппендэктомия. Антеградная аппендэктомия выполняется чаще. При этом червеобразный отросток захватывается у верхушки вблизи брыжеечного края эластичными щипцами, введенными в правой подвздошной области. Отросток подтягивается кверху и вправо. 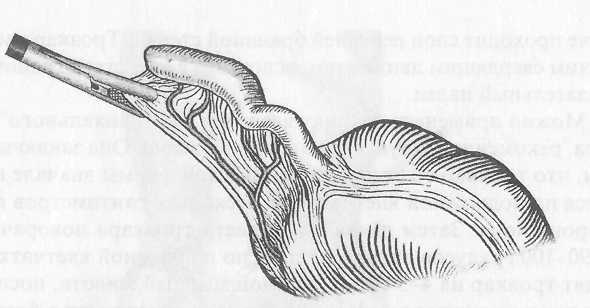 Рис. 1. Лапароскопическая аппендэктомия. Верхушка червеобразного отростка захвачена щипцами. В результате становится доступной для манипуляций брыжеечка отростка на всем протяжении вплоть до основания. Производится фенестрация брыжеечки диссектором. Затем с помощью клипс-аппликатора брыжеечка клипируется специальными клипсами 8-10 мм (рис. 2), количество которых зависит от длины брыжеечки. Их может быть от 3 до 8. 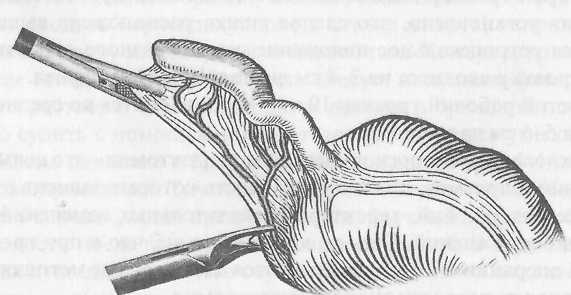 Рис. 2. Лапароскопическая аппендэктомия. Клипироваиие брыжеечки с помощью клипс-аппликатора.  Рис. 3. Лапароскопическая аппендэктомия. Брыжеечка рассекается между клипсами. Клипсы могут накладываться только на культю брыжейки; в этом случае гемостаз на удаляемой части осуществляется с помощью электрокоагуляции монополярным электродом. Брыжеечка порционно пересекается ножницами (рис. 3), что завершает мобилизацию отростка. 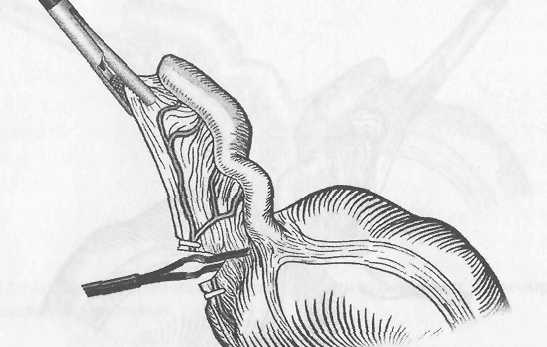 Возможна обработка брыжеечки с помощью электрокоагуляции биполярными щипцами (рис. 4). Рис.4. Лапароскопическая аппендэктомия. Электр о коагуляция брыжеечки. При этом брыжейка захватывается браншами щипцов и в течение 20 секунд проводится электровоздействие. По линии электрокоагуляции брыжеечка рассекается ножницами (рис. 5).  Рис.5 Лапароскопическая аппендэктомия. Пересечение брыжеечки после электрокоагуляции. При деформациях отростка и его атипичной локализации, а также в условиях рыхлого инфильтрата и в связи с уже обсуждавшимися трудностями, следует прибегать к ретроградной аппендэктомии. В лапароскопическом исполнении эта методика более сложна и требует особенной тщательности и методичности. Мобилизация червеобразного отростка при ретроградной аппендэктомии начинается у его основания. Диссектором фенестрируется брыжеечка и на основание отростка накладываются титановые клипсы (рис. 6). После этого отросток отсекается от слепой кишки между последовательно наложенными на его брыжеечку клипсами (рис. 7). В ряде случаев брыжеечка может быть перевязана с использованием эндопетли. При использовании этой методики отросток захватывается щипцами и перемещается кверху. Если в результате брыжеечка натягивается, удается ее перевязать с помощью предварительно сформированного самозатягивающегося узла (рис. 8).  Рис. 6. Лапароскопическая ретроградная аппендэктомия. Фенестрация брыжеечки с помощью диссектора. На основание отростка накладываются клипсы. 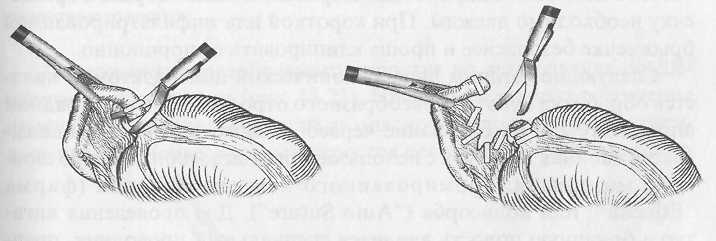 Pиc. 7. Лапароскопическая ретроградная аппендэктомия. Пересекаются ипированный отросток и его брыжеечка.  Рис. 8. Лапароскопическая ретроградная аппендэктомия. Лигирование брыжеечки эндолигатурой с последующим ее пересечением. Узел формируется вне брюшной полости с образованием петли, которую проводят в брюшную полость с помощью специального направителя через рабочий 10-12 мм троакар. В брюшной полости петля набрасывается на брыжейку через отросток и затягивается с помощью направителя. Перевязать таким образом брыжеечку необходимо дважды. При короткой или инфильтрированной брыжеечке безопаснее и проще клипировать ее порционно. Следующим этапом лапароскопической аппендэктомии является обработка культи червеобразного отростка. При антеградной аппендэктомии на основание червеобразного отростка накладывается двойная лигатура с использованием эндоскопического шовного материала: хромированного кетгута, викрила (фирма "Ethicon") или полисорба ("Auto Suture")- Для проведения лигатур в брюшную полость вводится специальный проводник, представляющий собой трубку с внутренним каналом для нити. Лигатура проводится через проводник, и в его дистальной части создается петля для последующего интракорпорального узла. Петля через рабочий троакар вводится в брюшную полость. В просвет петли вводится зажим, которым затем захватывается верхушка червеобразного отростка. Петля спускается до основания отростка, и эндолигатура завязывается на 2-3 см от уровня стенки слепой кишки (рис. 9). 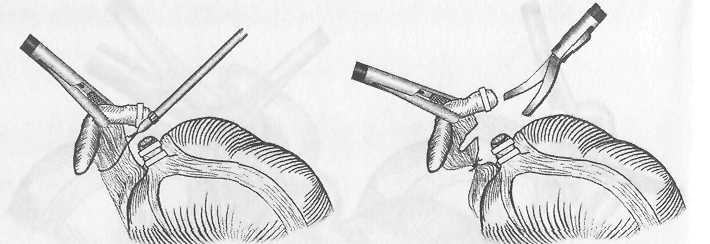 Рис. 9. Лапароскопическая аплендэктомия. Подведение эндолигатуры к основанию отростка. Направитель извлекается, и нить пересекается на расстоянии 5 мм от завязанного узла. Таким же способом проводится вторая петля, которая завязывается на 1-2 мм дистальнее первой. Третьей петлей перевязывается удаляемая часть отростка. Эта нить не отсекается и используется для извлечения отростка из брюшной полости. Пересечение червеобразного отростка во всех случаях осуществляется ножницами (рис. 10).  Рис. 10. Лапароскопическая аппендэктомия. Пересечение отростка между рндолигатурами. При этом в момент рассечения коагуляция не используется из-за опасности прожигания наложенных лигатур. Червеобразный отросток целесообразно вначале пересечь на 5/6 окружности, после чего становится доступной для обработки его слизистая оболочка. Обработка состоит в точечной коагуляции кончиком ножниц или специальным пуговчатым коагулятором (рис. 11). После этого отросток окончательно отсекается. 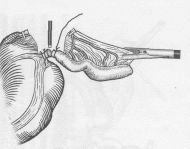 Рис.11. Лапароскопическая аппендэктомия. Коагуляция слизистой оболочки отростка. В тех случаях, когда производится ретроградная аппендэктомия, последовательность действий меняется и состоит в следующем. После фенестрации брыжеечки на основание отростка накладывается клипса или, что предпочтительнее, клипса и эндолигатура. Параллельно первой клипсе накладываются еще две, причем, третья - на расстоянии 6-8 мм от второй (рис. 12).  Рис.12. Лапароскопическая аппендэктомия. Культя отростка клипирована тремя клипсами. Червеобразный отросток пересекается между второй и третьей клипсами с последующей когуляцией слизистой оболочки культи. Все шире распространяющийся в эндовидеохирургии механический шов нашел свое применение и при лапароскопической аппендэктомии. После прошивания отростка с его использованием нет необходимости в дополнительной перитонизации. Аппарат может использоваться при любом способе аппендэктомии (рис 13.). Его применение существенно упрощает технику операции.  Рис. 13. Лапароскопическая аппендэктомия. Прошивание и пересечение брыжеечки червеобразного отростка с использованием хирургического степлера. После удаления отростка необходимо аспирировать сгустки крови и скопившийся экссудат. Зона операции промывается антисептиком с одновременной его эвакуацией. Во всех случаях следует считать необходимым дренировать брюшную полость с применением специального клапанного дренажа. Операция заканчивается эвакуацией газа из брюшной полости и контролем эффективности гемостаза, в том числе - из троакарных ран. В послеоперационном периоде, как правило, для купирования болей достаточно двукратное применение анальгетиков с интервалом в 6 часов. Больным с деструктивными формами острого аппендицита в течение первых трех суток после операции следует назначить антибиотики широкого спектра действия. При благоприятном течении послеоперационного периода прием жидкости per os возможен со 2-х суток, а пищи - с 3-го дня. Дренажи из брюшной полости обычно извлекают на 2-3 день после операции. Перед извлечением дренажей целесообразно произвести ректальное и вагинальное исследования для исключения скопления жидкости в малом тазу. Выписка больных из стационара осуществляется на 4-5 сутки после операции. При благоприятном послеоперационном течении возврат к обычной трудовой деятельности у наших больных имел место через две недели после операции. В послеоперационном периоде в первые 12 часов больному необходим строгий постельный режим. На исходе первых суток больному позволяют подняться с кровати, пить воду, принимать жидкую еду, чай, кефир, сырые яйца, со 2-3 суток щадящая диета - бульоны, протертые супы, каши, отварное мясо. При возобновлении кишечного пассажа с 7-10 дня больных переводят на общий стол. После операции больным с деструктивными формами ОА назначается антибиотикотерапия – цефалоспорины II-III поколений в оптимальных дозах. При осложнениях инфекционного характера комбинируемая антибактериальная терапия с применением метронидазола и других антибактериальных препаратов. В последние годы приобрели широкое распространение безповязочный метод лечения в стационаре у больных без осложнений и укороченной хирурги, когда больных выписывают на амбулаторное лечение на 4-5 сутки с целью предотвратить внутригоспитальную инфекцию раны. Поликлинический этап лечения и реабилитация больных продолжается 20-25 дней, после чего больных выписывают на работу, но на 1-2 недели ему выдается справка ЛКК о необходимости перевода на легкую работу. Непосредственные результаты лечения ОА хорошие. Осложнения после операций наблюдаются в 2,5-3% случаев, а летальность составляет 0,2%. Первые сутки возможно осложнение – кровотечение. Наиболее тяжелые осложнения это перитонит, инфильтраты, абсцессы брюшной полости, свищи кишечника, спаечная кишечная непроходимость, пилефлебит, сепсис, а также осложнения со стороны легких, сердечно-сосудистой системы, почек, печени. В отдаленные сроки, как последствия операционного лечения, возможны спаечная болезнь кишечника, послеоперационные вентральные грыжи, кишечные свищи. Список используемой литературы 50 лекций по хирургии /Под ред. В.С.Савельева - М.: Триада-Х, 2004. - 752с. Астафуров В.Н. Диагностический справочник хирурга. – Ростов-на-Дону: Феникс, 2003. Атлас хірургічних операцій і маніпуляцій / Під ред. Л.Я. Ковальчука, В.М. Поліщука, В.І. Цимбалюка та ін. – Тернопіль-Рівне: Вертекс, 1997. – 428 с. Бисенков Л.Н. Неотложная хирургия груди и живота. – СПб: Гиппократ, 2002. – 512 с. Большаков О.П., Семенов Г.М. Лекции по оперативной хирургии и клинической анатомии. – СПб: Питер, 2000. Григорян Р.А. Абдоминальная хирургия: В 2 т. – М.: ООО «Медицинское информационное агентство», 2006. –608 с., 672 с. Клинические рекомендации для врачей по вопросам организации и оказания медицинской помощи больным с острыми хирургическими заболеваниями органов живота (ведомственная инструкция) /Я.С.Березницкий, В.В.Бойко М.Е.Ничитайло и др. – К.: “Дніпро- VAL”, 2004. – 353 с. Ковальчук Л.Я., Дзюбановський І.Я. Атлас оперативних втручань на органах шлунково-кишкового тракту і передній черевній стінці. – Тернопіль: “Укрмедкнига”, 2004. Кованов В.В. Оперативная хирургия и топографическая анатомия. – М.: Медицина, 2001. – 408 с. Кузин М.И. Хирургические болезни. – М.: Медицина, 2005. – 784 с. Майстренко Н.А., Мовчан К.Н., Волков В.Г. Неотложная абдоминальная хирургия. Практикум. – СПб: Питер, 2002. – 304 с. Малярчук В.И., Пауткин Ю.Ф. Хирургические болезни. Курс факультетской хирургии. –Из-во Российского Университета дружбы народов, 2002 – 480 с. Невідкладна хірургія /За ред. Л.Я.Ковальчука. – Тернопіль: “Укрмедкнига”, 2000. Руководство по неотложной хирургии органов брюшной полости /Под редакцией B.C. Савельева. — М., Издательство, 2005, — 640 с. Факультетська хірургія /За ред. В.О.Шідловського, М.П.Захараша. – Тернопіль: “Укрмедкнига”, 2002. Хоронько Ю.В., Савченко С.В. Справочник по неотложной хирургии. –М.: МЕДпресс-информ, 2002. – 464 с. |
