Затяжной субфебрилитет и лихорадочный синдром в практике терапев. Затяжной субфебрилитет и лихорадочный синдром в практике терапевта поликлиники
 Скачать 1.67 Mb. Скачать 1.67 Mb.
|
|
«Затяжной субфебрилитет и лихорадочный синдром в практике терапевта поликлиники» Субфебрилите́т (лат. sub под, немного + febris лихорадка) повышение температуры тела в пределах 37—37,9°, выявляемое постоянно или в какое-либо время суток на протяжении нескольких недель либо месяцев, иногда лет. Длительность существования С. отличает его от кратковременно наблюдаемой при острых заболеваниях субфебрильной лихорадки (Лихорадка). Повышение температуры тела в пределах 37,0—37,9 °С обозначают как субфебрилитет, который в практической деятельности врача встречается наиболее часто. Под затяжным субфебрилитетом понимают повышение температуры тела длительностью более двух недель, часто являющееся единственной жалобой больного. Субфебрилитет продолжительностью до трех недель обозначают как длительный, который бывает двоякого происхождения: пирогензависимый, и тогда это субфебрильная лихорадка, и непирогензависи- мый, имеющий самостоятельное клиническое значение. Заболевания, характеризующиеся субфебрилитетом, целесообразно сгруппировать следующим образом. 1. Заболевания, сопровождающиеся воспалительными изменениями инфекционно-воспалительный субфебрилитет: а) малосимптомные (асимптомные) очаги хронической ин- фекции: — тонзиллогенные, — одонтогенные, — отогенные, — локализованные в носоглотке, — урогенитальные, — локализованные в желчном пузыре, — бронхогенные, — эндокардиальные и др.; б) трудновыявляемые формы туберкулеза: — в мезентериальных лимфоузлах, — в бронхопульмональных лимфоузлах, — другие внелегочные формы туберкулеза (урогенитальные, костные); в) трудновыявляемые формы более редких, специфических ин- фекций: — некоторые формы бруцеллеза, — некоторые формы токсоплазмоза, — некоторые формы инфекционного мононуклеоза; субфебрилитет патоиммуновоспалительной природы (имеет место при заболеваниях, временно манифестирующих только субфебрилитетом с четким патоиммунным компонентом пато- генеза): — хронический гепатит любой природы, — воспалительные заболевания кишечника (неспецифический язвенный колит (НЯК), болезнь Крона), — системные заболевания соединительной ткани, — ювенильная форма ревматоидного артрита, болезнь Бехте- рева; субфебрилитет как паранеопластическая реакция: — при лимфогранулематозе и неходжкинских лимфомах, — при злокачественных новообразованиях любой неустановлен- ной локализации (почки, кишечник, гениталии и др.). 2. Заболевания, как правило, не сопровождающиеся изменением в крови показателей воспаления скорости оседания эритроцитов (СОЭ), фибриногена, α2-глобулинов, С-реактивного белка (СРБ): нейроциркуляторная дистония (НЦД); термоневроз постинфекционный; гипоталамический синдром с нарушением терморегуляции; гипертиреоз; субфебрилитет неинфекционного происхождения при некоторых внутренних заболеваниях: хронических железодефицитных анемиях, В12-дефицитной анемии; язвенной болезни желудка и двенадцатиперстной кишки. 3. Физиологический субфебрилитет: предменструальный; конституционный.  Вопросы, которые необходимо уточнить у больного с субфебрилитетом. 1. Сопровождалось ли повышение температуры тела симптомами интоксикации? 2. Длительность повышения температуры тела. 3. Эпидемиологический анамнез: • окружение пациента, контакт с инфекционными больными; • пребывание за границей, возвращение из путешествий; • контакты с животными. 5. Вредные привычки. 6. Фоновые заболевания. 7. Травмы и оперативные вмешательства. 8. Предшествующий прием медикаментов. 9. Профессиональные вредности. Как и любая лихорадка, С. обусловлен перенастройкой процессов теплообразования и теплоотдачи в организме, что может быть вызвано первичным усилением обмена веществ либо дисфункцией центров терморегуляции (Терморегуляция) или их раздражением пирогенными субстанциями инфекционной, аллергической или иной природы. При этом возрастание интенсивности обмена веществ в организме проявляется не только лихорадкой, но и усилением функции систем дыхания и кровообращения, в частности учащением пульса, пропорциональным повышению температуры тела (см. Пульс). Клиническое значение С. в случаях, когда известны его причины, ограничивается тем, что выраженность С. отражает степень активности обусловливающего его заболевания. Однако С. часто имеет самостоятельное диагностическое значение, что особенно важно, когда он является практически единственным объективным симптомом еще не распознанной патологии, а объективные признаки болезни неспецифичны (жалобы на слабость, утомляемость, плохой аппетит и т.д.) или отсутствуют. В подобных случаях перед врачом стоит одна из наиболее сложных диагностических задач, т.к. круг заболеваний для дифференциальной диагностики достаточно велик и включает среди прочих прогностически тяжелые заболевания, обязательно требующие их исключения или как можно более ранней диагностики. Поэтому даже у кажущихся практически здоровыми молодых лиц недопустимо без должного обследования сразу ориентироваться на функциональную природу С. (расстройства терморегуляции) и ограничивать по этой причине объем необходимых диагностических обследований. При обследовании больного с неясным С. необходимо иметь в виду, что в его основе чаще лежит заболевание одной из следующих 5 групп: 1) хронические болезни инфекционной этиологии, в т.ч. туберкулез (Туберкулёз), бруцеллез (Бруцеллёз), инфекционный Эндокардит и другие формы хронического Сепсиса (при ослабленной иммунореактивности), хронические тонзиллит (Тонзиллит хронический), синусит (см. Придаточные пазухи носа), Пиелонефрит, аднексит (см. Сальпингоофорит) и любая другая очаговая хроническая инфекция; 2) болезни с иммунопатологической (аллергической) основой, в т.ч. Ревматизм, Ревматоидный артрит и другие Диффузные заболевания соединительной ткани, Саркоидоз, васкулиты (Васкулиты кожи), Постинфарктный синдром, Язвенный неспецифический колит, Лекарственная аллергия; 3) злокачественные новообразования, в частности аденокарцинома почки (см. Почки), злокачественные лимфомы (см. Лимфогранулематоз, Лимфосаркомы, Парапротеинемические гемобластозы и др.), гепатома, Лейкозы; 4) болезни эндокринной системы, особенно сопровождающиеся возрастанием интенсивности обмена веществ, прежде всего Тиреотоксикоз, патологический климакс (см. Климактерический синдром), феохромоцитома (см. Хромаффинома); 5) органические заболевания ц.н.с., в том числе в исходе черепно-мозговой травмы (Черепно-мозговая травма) или нейроинфекции (особенно осложненные гипоталамическими синдромами (Гипоталамические синдромы)), а также функциональные расстройства деятельности центров терморегуляции при неврозах и наблюдаемые иногда в течение нескольких месяцев после перенесенных тяжелых, в частности инфекционных (особенно вирусных), заболеваний. Связь С. с воздействием на температурный центр эндогенных пирогенных веществ отмечается только при заболеваниях, относящихся к первым трем из перечисленных групп патологии. Последовательность диагностических исследований при неясном С. определяется характером жалоб больного, данными анамнеза (перенесенное инфекционное заболевание, контакт с больным туберкулезом, отклонения в менструальном цикле и т.д.) и результатами первичного обследования больного, позволяющими предположить возможные причины субфебрилитета. Если появление С. четко связано с перенесенным острым заболеванием инфекционной этиологии, то в первую очередь исключают затяжное его течение или переход в хроническую форму (например, пневмонии) либо осложнение воспалительными процессами той же этиологии или вследствие вторичной бактериальной инфекции на фоне вирусной (в т.ч. обострение имевшихся очагов хронической инфекции). В случаях, когда между острым инфекционным заболеванием (например, ангиной) и появлением С. обнаруживается интервал в 2—3 нед., исключают ревматизм, васкулиты и другие заболевания, возникающие вследствие сенсибилизации организма инфекционными аллергенами или продуктами повреждения тканей в острой фазе инфекционного заболевания. Лишь после тщательного исключения связи С. с текущим инфекционным или аллергическим процессом можно предположить функциональное расстройство терморегуляции в результате перенесенного острого (обычно вирусного) заболевания, но и в этих случаях необходимо наблюдение за динамикой состояния больного в течение 6—12 мес., за которые С. такого генеза обычно исчезает. В тех случаях, когда анализ обстоятельств возникновения С. не дает оснований для предпочтения определенных направлений диагностики, обследование больного целесообразно провести по нескольким направлениям в последовательности, предполагающей постепенное ограничение числа дифференцируемых причин С. и возможность конкретизации плана обследования в зависимости от получаемых результатов. На первом этапе обследования необходимо убедиться в истинности С., определить его характер и исключить связь с лекарственной аллергией у больных, уже получающих без достаточных обоснований лекарственные средства, особенно антибиотики. Термометрию (Термометрия) проводят проверенным градусником каждые 3 ч в течение 2 дней подряд на фоне отмены всех лекарственных средств. Если не исключена возможность симуляции (у истерических психопатов, призывников в армию и т.п.), о которой следует подумать в случаях, когда С., особенно высокий, не сочетается с учащением пульса, температуру измеряют в присутствии медперсонала. У лиц с лекарственной аллергией уже в первые 2 дня после отмены лекарственных средств С. в большинстве случаев значительно уменьшается или исчезает. По данным проведенной термометрии оценивают С. как низкий или высокий и определяют суточные колебания температуры тела с преимущественным ее повышением утром, днем или вечером, без связи или в связи с приемом пищи, физическою нагрузкой, эмоциями. Высокий С. возможен при системных инфекционных процессах (туберкулез, бактериальный эндокардит и др.), наличии гнойных очагов хронической инфекции, обострении диффузных заболеваний соединительной ткани, лимфопролиферативных заболеваниях (особенно при лимфогранулематозе), аденокарциноме почки, выраженном тиреотоксикозе. Суточные колебания температуры свыше 1° наиболее характерны для инфекционных процессов (особенно при максимальных значениях температуры в вечерние часы), но возможны и при других формах патологии, однако чем меньше диапазон суточных колебаний температуры, тем меньше вероятность инфекционной этиологии С. Следует учитывать также, что С., особенно высокий, обычно намного легче переносится больными с неинфекционной природой лихорадки, чем инфекционной, а С. при туберкулезе часто переносится легче, чем при неспецифических бактериальных инфекциях. Термометрию дополняют данными внимательного осмотра всего тела больного и подробного обследования (см. Обследование больного), что может способствовать конкретизации дальнейших диагностических исследований. При осмотре кожи и слизистых оболочек могут быть обнаружены признаки анемии (при опухолях, септических состояниях), желтушность (при холангите, гемолитической анемии, некоторых опухолях), пигментация (при недостаточности надпочечников у больных туберкулезом), аллергическая сыпь, пурпура при васкулите, глоссит, хейлит и стоматит при кандидамикозе, изменения миндалин при обострении хронического тонзиллита, увеличение щитовидной железы и т.д. Необходимо тщательно пальпировать все группы лимфатических узлов, увеличение которых возможно при туберкулезе, саркоидозе, лимфогранулематозе и других вариантах злокачественной лимфомы, метастазах опухолей и т.д. Пальпация внутренних органов может дать основания к целенаправленному исключению аденокарциномы почки, пиелонефрита (увеличение почки, болезненность), болезней крови (увеличение селезенки), внутрибрюшных опухолей. При перкуссии легких особое внимание уделяют изменениям перкуторного звука над верхушками и корнями легких, выслушивание их проводят по сегментам и обязательно непосредственно над диафрагмой по всему ее периметру. При аускультации сердца имеют в виду возможность выявления признаков миокардита (приглушение сердечных тонов, нарушения ритма), эндокардита (появление сердечных шумов) и обязательно оценивают соответствие темпа сердечных сокращений высоте лихорадки. Особое внимание уделяют состоянию вегетативных функций и характеру выявляемых отклонений. Так, сочетание выраженной тахикардии, систолической артериальной гипертензии, обильной подмышечной потливости, тремора кистей (обычно теплых и влажных) даже при отсутствии глазных симптомов тиреотоксикоза обязывают его исключить (в крови исследуют концентрацию трийодтиронина и тироксина). Сходные симптомы при умеренной тахикардии, холодных кистях и стопах, выраженных кожных вазомоторных реакциях более характерны для нейрогенной вегетативной дисфункции и вегетативной дисфункции, развивающейся при патологическом климаксе. Диагностическое значение имеет и выявление сегментарной потливости, например ночной потливости затылочной части головы, шеи и верхней половины туловища (характерна для инфекционного процесса в легких, например хронической пневмонии), потливости поясничной области (при пиелонефрите), резкой потливости ладоней (при нейрогенной вегетативной дисфункции). Независимо от результатов первичного обследования больного во всех случаях проводят клинические анализы крови и мочи, рентгенографию грудной клетки, пробу Манту, электрокардиографию, а при появлении в связи с первичным обследованием какой-либо диагностической версии назначают соответствующие специальные исследования (урологическое, гинекологическое и т.д.), необходимость которых на этом этапе обследования может потребовать госпитализации больного. Если результаты проведенных исследований недостаточны для суждения о возможной природе С. даже в категориях общей патологии (является он инфекционным, аллергическим или иным), то следующий этап диагностики включает проведение амидопириновой (пирамидоновой) пробы, одновременное измерение температуры тела в обеих подмышечных впадинах и в прямой кишке (так называемая термометрия в трех точках), исследование в крови так называемых белков острой фазы воспаления (α2 и γ-rлoбулины, С-реактивный протеин и др.). В условиях стационара лабораторные исследования крови могут быть значительно шире и включать так называемые ревматические пробы, исследование ферментов (например, альдолазы, щелочной фосфатазы), парапротеинов, фетопротеина, фракций Т- и В-лимфоцитов, титра антител к различным аллергенам и др. Амидопириновая проба основана на свойстве жаропонижающих средств, в частности амидопирина, подавлять влияние на температурный центр эндогенных пирогенных веществ, в то время как на лихорадку, обусловленную иными причинами (например, при тиреотоксикозе, нейрогенной вегетативной дисфункции), они не влияют. Проба проводится в течение 3 дней в условиях одинакового режима питания и физической активности. Температуру тела измеряют в течение дня каждый час с 6 до 18 ч, не используя в первый и третий дни никаких лекарственных средств, а в течение второго дня — на фоне приема 0,5% раствора амидопирина, который в 6 ч утра принимают в дозе 60 мл, а затем каждый час (одновременно с измерением температуры) по 20 мл (всего 300 мл или 1,5 г амидопирина в день). Исчезновение С. в день приема амидопирина (положительная проба) свидетельствует о наибольшей вероятности инфекционной этиологии лихорадки, хотя при этом не исключаются аденокарцинома почки, лимфогранулематоз и другие неинфекционные заболевания, при которых образуются эндогенные пирогены. Положительная амидопириновая проба при отсутствии диагностической версии требует привлечения к участию в диагностическом процессе разных специалистов, в т.ч. фтизиатра, инфекциониста, оториноларинголога, стоматолога, уролога, гинеколога, гематолога: нередко необходим их консилиум. При отрицательной амидопириновой пробе круг дифференцируемых заболеваний на этом этапе обследования ограничивают неинфекционной патологией, исключая прежде всего опухоли, тиреотоксикоз и аллергические заболевания. Заключение о связи С. с первичным расстройством терморегуляции обосновывается как исключением других его причин, так и наличием хотя бы 2 из следующих 5 признаков: заболевание или травма ц.н.с. в анамнезе: наличие других проявлений вегетативной дисфункции (особенно соответствующих гипоталамическому синдрому); связь повышения температуры тела с приемом пищи, физической и эмоциональной нагрузками; патологические результаты измерения температуры в трех точках — асимметрия в подмышечных впадинах (разница более 0,3°) и тенденция к подмышечноректальной изотермии (разница менее 0,5°); значительное уменьшение или исчезновение С. на фоне применения сибазона (диазепама, седуксена). Лечение собственно субфебрилитета (применение жаропонижающих средств) противопоказано. Во всех случаях проводится лечение только основного заболевания или лежащего в основе С. патологического процесса (например, воспаления). В случаях, когда С. обусловлен первичными расстройствами терморегуляции и представляется одним из ведущих проявлений вегетативной дисфункции, в комплексную терапию целесообразно включать воздушные ванны и водные закаливающие процедуры (см. Закаливание), начиная с применения воды комнатной температуры короткими (до 1 мин) сеансами (риск простуды у больных с С. повышен!), которые постепенно удлиняют и очень постепенно на (1—2° в нед.) снижают температуру воды. Больные должны одеваться так, чтобы исключить перегревание тела с появлением потливости при ходьбе и в транспорте. Одежда, особенно нижнее белье, по возможности не должна содержать синтетических материалов. ЛИХОРАДКА НЕЯСНОГО ГЕНЕЗА Лихорадка неясного генеза — повышение температуры тела выше 38,3 °С как минимум 4 раза в течение 14 дней вследствие недиагностируемого заболевания. Возможные причины • Инфекционные и бактериальные заболевания • Абсцессы брюшной полости • Микобактериальные инфекции • Цитомегаловирус • Синуситы • ВИЧ-инфекция • Эндо- и перикардиты • Инфекции почек и мочевыводящих путей • Остеомиелиты • Инфекции, обусловленные длительно функционирующими катетерами • Амёбный гепатит • Раневые инфекции • Новообразования • Липома • Лейкоз • Солидные опухоли (гипернефрома) • Гепатома • Миксома предсердия • Рак толстой кишки • Коллагенозно-сосудистые заболевания • Гигантоклеточный артериит • Узелковый периартериит • Ревматоидная лихорадка • СКВ • Ревматоидный артрит • Ревматоидная полимиалгия • Другие причины • Гранулематозы • Эмболия лёгочной артерии • Приём лекарственных препаратов • Расстройства терморегуляции • Эндокринные заболевания • Факторы окружающей среды • Периодическая лихорадка • Нарушение мозгового кровообращения • Алкогольный гепатит. Клиническая картина • Повышение температуры тела -не единственное проявление заболевания • Тип и характер лихорадки обычно малоинформативны • Симптомы, сопутствующие повышению температуры тела, — головные и мышечные боли, общее недомогание. Лабораторные исследования • Общий и биохимический анализы крови(возможны лейкопения, анемия, тромбоцитопения или тромбоцитоз; повышение концентрации СРБ; увеличение СОЭ) • Функциональные тесты печени (особенно на ЩФ) указывают на воспаление, обструкцию или инфильтративные поражения органа • Бактериальный посев крови. Проводят несколько посевов венозной крови (не более 6) на наличие возможной бактериемии или септицемии • Общий анализ и бактериальный посев мочи. Специальные исследования • Комплексное обследование больного на туберкулёз • При энергической или острой инфекции туберкулиновый кожный тест практически всегда отрицателен (его следует повторить через 2 нед.) • Бактериальный посев мочи, мокроты и промывных вод желудка для выявления возбудителя туберкулёза • Серологические исследования проводят при инфекциях, вызванных вирусами Эпштейна-Барра, гепатитов, цитомегаловирусом, возбудителями сифилиса, лаймоборрелиоза, Q-лихорадки, амебиаза и кокцидиоидомикоза. Обязательно тестирование на ВИЧ-инфекцию • Электрофорез белков сыворотки при подозрении на патологию иммунной системы • Исследование функций щитовидной железы при подозрении на тиреоидит • Определение РФ и антиядерных AT при подозрении на коллагенозы и сосудистую патологию • Рентгенография органов грудной клетки, брюшной полости, придаточных пазух носа (по клиническим показаниям) • КТ/МРТ брюшной полости и таза, радиоизотопное сканирование (в сочетании с прямой биопсией по показаниям) при подозрении на инфекционный процесс и объёмное образование • УЗИ брюшной полости и тазовых органов (в сочетании с биопсией по показаниям) при подозрении на объёмное образование, обструктивные заболевания почек или патологию жёлчного пузыря и желчевыводящих путей • Эхокардиография при подозрении на поражение клапанов, миксому предсердий, перикардиальный выпот. Диагностические процедуры • Пункция костного мозга при подозрении на гранулематоз, злокачественные новообразования • Биопсия печени при подозрении на гранулематоз • Биопсия височной артерии при подозрении на Гигантоклеточный артериит • Биопсия лимфатических узлов, мышц и кожи (по показаниям) • Если проведённые диагностические процедуры оказались малоинформативными, проводят диагностическую лапаротомию. Лечение: Тактика ведения • Необходимо установить причину лихорадки с применением всех возможных методов. • Если этиология лихорадки остаётся неясной, повторяют сбор анамнеза, физикальный осмотр, скрининговые лабораторные исследования. Особое внимание следует уделить предшествующим туристическим поездкам, половым контактам, эндемичным факторам, воздействию ранее принятых ЛС • При повышении температуры тела увеличивают количество потребляемой жидкости. Лекарственная терапия. Препараты выбора назначают в зависимости от основного заболевания. Если причина лихорадки не установлена (у 20%), можно назначить следующие ЛС • Жаропонижающие средства (парацетамол или аспирин [ацетилсалициловая кислота]). Аспирин не назначают детям, т.к. возможно развитие синдрома Рея • Другие ингибиторы простагландин синтетазы (индометацин или напроксен) • Глюкокортикоиды (пробно). После применения глюкокортикоидов возможен рецидив или активация недиагностированных заболеваний (например, туберкулёза) • Антибиотики (пробно, на основании данных анамнеза). Течение и прогноз • Зависят от этиологии и возраста • Уровень одногодичной выживаемости составляет: 91 % для лиц младше 35 лет, 82% для лиц в возрасте 35-64 года и 67% возраст для лиц старше 64 лет. Возрастные особенности • Дети и подростки. Наиболее частые возможные причины — коллагенозно-сосудистые заболевания, инфекционные процессы, воспалительные заболевания кишечника • Пожилые • Возможные причины — острый лейкоз, болезнь Ходжкина, внутрибрюшные инфекции, туберкулёз и артериит височной артерии • Признаки и симптомы менее специфичны • Сопутствующие заболевания и приём различных препаратов могут маскировать лихорадку • Уровень смертности выше, чем в остальных возрастных группах. Беременность. Повышение температуры тела увеличивает риск развития дефектов формирования нервной трубки плода, вызывает преждевременные роды. См. также Артериит гигантоклеточный. Артрит ювенильный хронический, ВИЧ-инфекция и СПИД, Волчанка системная красная, Гепатома, Гранулематоз Вегенера, Инфекция цитомегаловирусная, Эндокардит инфекционный МКБ R50 Лихорадка неясного происхождения 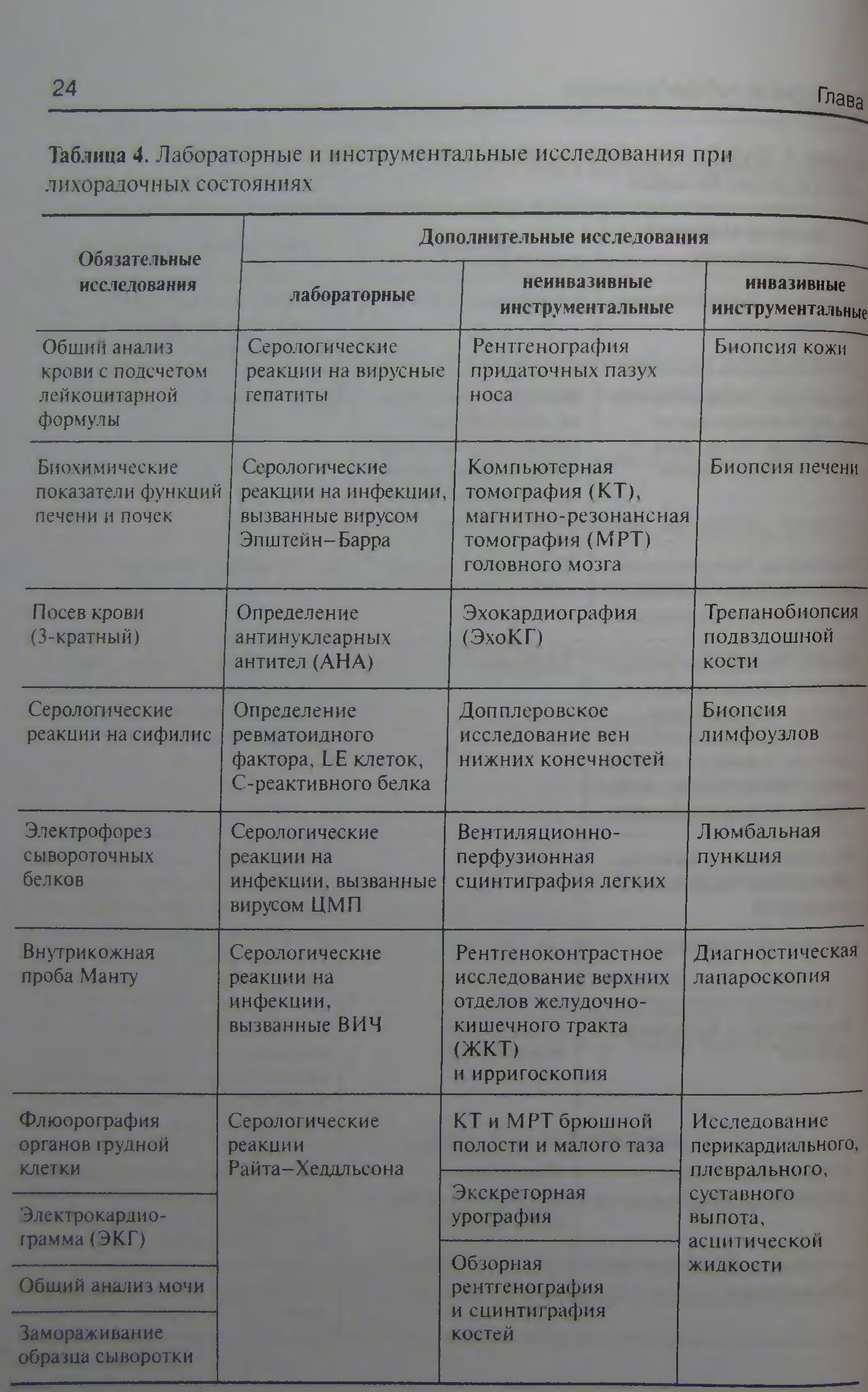 |
