Сахарный диабет и беременность. 3.10. Сахарный диабет и беременность. Цель и план лекции
 Скачать 228.43 Kb. Скачать 228.43 Kb.
|
|
3.10. Сахарный диабет и беременность Цель и план лекции.Цель Проанализировать материал лекции, литературу и изучить особенности течения и исхода беременности и родов при сахарном диабете и гестационном сахарном диабете, а также проанализировать влияния нарушений углеводного обмена на формирование плаценты и плода. План 1.Актуальность 2. Беременность и сахарный диабет 3. Ведение беременности при сахарном диабете 4. Гестационный сахарный диабет 5. Ведение беременности при гестационном сахарном диабете Актуальность Гестационный сахарный диабет (ГСД) является наиболее частым нарушением обмена веществ у беременных, с которым встречаются эндокринологи и акушеры-гинекологи и, следовательно, является важной междисциплинарной проблемой. Это обусловлено как увеличением числа беременных с данной патологией, связанного с резким ростом заболеваемости СД в популяции, так и улучшением качества диагностики ГСД. Несмотря на достижения в эндокринологии, общая частота осложнений беременности и заболеваемость новорожденных при ГСД не снижается ниже 80%. Течение беременности при ГСД осложняется развитием гестоза в 25%-65% случаев, а тяжелые его формы отмечаются в 2,9-3,7% наблюдений. Сохраняется высокая частота преждевременных родов, оперативного родоразрешения. Неуклонное возрастание заболеваемости сахарным диабетом в мире, повышение качества оказания эндокринологической помощи приводит к увеличению числа женщин детородного возраста среди больных сахарным диабетом. Сахарный диабет оказывает неблагоприятное воздействие на течение беременности на всем ее протяжении. В первом триместре гипергликемия при декомпенсированном сахарном диабете увеличивает риск возникновения врожденных пороков развития плода до 20-35%, частоту невынашивания - 13,4%. В более поздние сроки влияние сахарного диабета на развитие плода сводится к формированию симптомокомплекса диабетической фетопатии,. основными проявлениями которого являются макросомия, кардиомиопатия, незрелость легочной ткани, центральной нервной-системы, гипогликемические состояния, гипербилирубинемия, полицитемия. БЕРЕМЕННОСТЬ И САХАРНЫЙ ДИАБЕТКод МКБ-10 O24.0 Существовавший ранее сахарный диабет инсулинзависимый. Код МКБ-10 O24.1 Существовавший ранее сахарный диабет инсулиннезависимый. Код МКБ-10 O24.3 Существовавший ранее сахарный диабет неуточненный.
Планирование беременностиЗачатие нежелательно при: • уровне HbA1c > 7,0 %; • уровне креатинина плазмы > 120 мкмоль/л, СКФ < 60мл/мин/1,73 м2, суточной протеинурией ≥ 3,0 г, неконтролируемой артериальной гипертензией; • пролиферативной ретинопатии и макулопатии до проведения ЛКС; • ИБС; • неконтролируемая АГ (АД ≥ 130/80 мм рт ст на фоне разрешенной во время беременности гипотензивной терапии); • тяжелой гастро-энтеропатии: гастропарез, диарея – беременность возможно только при условии использования помповой инсулинотерапии; • наличии острых и обострении хронических инфекционно-воспалительных заболеваний. При СД беременность должна планироваться! Эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности: • обучение в «Школе диабета». • информирование пациентки с СД и членов ее семьи о возможном риске для матери и плода . • перевод на инсулинотерапию при СД 2 типа. • достижение целевых уровней гликемического контроля за 3–4 месяца до зачатия: - глюкоза плазмы натощак/перед едой/на ночь/ночью < 6,1 ммоль/л; - глюкоза плазмы через 2 ч после еды < 7,8 ммоль/л; - HbA1c < 6,0%. • контроль АД (не более 130/80 мм рт. ст.), при артериальной гипертензии – антигипертензивная терапия (отмена ингибиторов АПФ и БРА до наступления беременности). • определение уровня ТТГ и свободного Т4 + АТ к ТПО у пациенток с СД 1 типа (повышенный риск заболеваний щитовидной железы). • фолиевая кислота 400-800 мкг в сутки. • иодид калия 150 мкг в сутки – при отсутствии противопоказаний, использование йодированной соли. • консультация офтальмолога - оценка тяжести ретинопатии (осмотр глазного дна с расширенным зрачком). • оценка стадии ХБП, консультация нефролога при необходимости. • отмена пероральных сахароснижающих препаратов при наступлении беременности. • отказ от курения. • максимально точное подтверждение беременности (определение бета-ХГЧ, УЗИ органов малого таза), ранняя явка в женскую консультацию. Ведение беременностиВедение беременности 1. Рациональное сбалансированное питание для адекватного обеспечения потребностей матери и плода: питание с достаточным количеством углеводов (в среднем 175 г углеводов в сутки) для предупреждения «голодного» кетоза, исключение легко усваиваемых углеводов, дополнительный прием углеводов (≈12-15 г) перед сном или в ночное время при появлении кетонурии или повышении кетонемии. Равномерное распределение суточного объема пищи на 4–6 приемов. 2. Любые ПССП противопоказаны !!! 3. Разрешено использование препаратов инсулина человека короткого и средней продолжительности действия, аналогов инсулина ультракороткого (лизпро, аспарт) и длительного (детемир, гларгин 100 ЕД/мл) действия. Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования. · Ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 или 2 часа после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч. · Самоконтроль кетонурии или кетонемии утром натощак 1 раз в 2 недели, а также при интеркуррентных заболеваниях; при явлениях раннего токсикоза; при гипергликемии >11,0 ммоль/л. При выявлении манифестного СД – инициация базис-болюсной инсулинотерапии. Стартовая суточная доза инсулина 0,4 ЕД/кг массы тела (0,5 ЕД/кг при избыточной массе тела/ожирении), распределяется по 50% на базальный и болюсный инсулины. Базальный инсулин вводится 1 раз в сутки в 22.00-24.00 Болюсный инсулин распределяется на 3 введения за 15-20 минут (ИУКД) или 20-30 минут (ИКД) до основных приемов пищи в пропорциях: 40% перед завтраком и по 30% перед обедом и ужином. Титрация доз проводится под контролем гликемии каждые 3 дня по алгоритмам, представленным выше. При выявлении УЗ-признаков диабетической фетопатии рекомендуется немедленная коррекция питания, дополнительный контроль гликемии через 2 часа от начала приема пищи (целевой уровень менее 6,7 ммоль/л) с целью выявления возможного смещения пиков гипергликемии при употреблении большого количества жира и белка и рассмотрение вопроса о назначении прандиального инсулина при выявлении гипергликемии. Цели гликемического контроля во время беременности.Цели гликемического контроля: - глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,3 ммоль/л; - глюкоза плазмы через 1 час после еды < 7,8 ммоль/л или через 2 часа после еды <6,7 ммоль/л; - HbA1c < 6,0 %. Индивидуально могут быть определены другие целевые показатели гликемического контроля (при наличии сосудистых осложнений СД). • Контроль HbA1c – 1 раз в 6-8 недель. • Продолжение приема фолиевой кислоты согласно акушерским показаниям. • Осмотр офтальмолога (глазное дно с расширением зрачка, препараты, используемые для мидриаза не противопоказаны при беременности) – 1 раз в триместр, при развитии пролиферативной ДР или выраженном ухудшении препролиферативной ДР – безотлагательная лазеркоагуляция. • Наблюдение акушера-гинеколога, эндокринолога или терапевта (измерение массы тела, АД, оценка уровня гликемии, коррекция инсулинотерапии), мультидисциплинарный подход к ведению беременности. • Общий анализ мочи, анализ мочи на соотношение альбумин/креатинин, СКФ (проба Реберга) – не менее 1 раза в триместр. При развитии и прогрессировании осложнений СД и присоединении сопутствующих заболеваний вопрос о частоте наблюдения и обследований решается индивидуально (не менее 1 раза в 2-3 недели), при необходимости госпитализация в стационар. • Антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пенициллины или цефалоспорины – во II или III триместрах). • Антенатальная оценка состояния плода (УЗИ, кардиотокография по назначению акушера-гинеколога). Риск развития гипогликемических состояний увеличивается: • В I триместре беременности с 7-8 по 12-13 недели беременности • После 36 недели беременности • В послеродовом периоде Риск кетоацидоза во время беременности увеличивается в следующих ситуациях: • Ранний токсикоз тяжелой степени • Дефицит инсулина (пропуск инъекции инсулина, поломка инсулиновой помпы, неадекватное увеличение доз) • Инфекции • Интеркуррентные заболевания • Гастропарез • Введение глюкокортикостероидов с целью профилактики респираторного дистресс-синдрома плода • Токолиз β-адреномиметиками (гексопреналин, тербуталин, сальбутамол) • Стресс • Недостаточный самоконтроль гликемии • Отсутствие контроля гликемии через 1-2 часа после еды • Отсутствие контроля кетонемии • Кетоацидоз при беременности может развиться в течение 6-12 часов при гликемии > 11,0 ммоль/л Помповая инсулинотерапияПомповая инсулинотерапия Применение помповой инсулинотерапии во время беременности возможно только после обучения пациентки, перевод не позднее 12-13 недели беременности, при условии наличия персонала, имеющего опыт ведения больных с использованием данного метода лечения. Во время беременности ПРОТИВОПОКАЗАНЫ: • любые пероральные сахароснижающие препараты. • ингибиторы АПФ и БРА. • антибиотики (аминогликозиды, тетрациклины, макролиды и др.). • статины . Наступление беременности на фоне приема данных препаратов не является показанием к прерыванию беременности. Антигипертензивная терапия во время беременностиАнтигипертензивная терапия во время беременности • Препарат выбора – метилдопа. • При недостаточной эффективности метилдопы могут назначаться: - блокаторы кальциевых каналов (нифедипин). - β1-селективные адреноблокаторы (метопролол). - Диуретики – по жизненным показаниям (олигурия, отек легких, сердечная недостаточность). Грудное вскармливание • СД не является противопоказанием для лактации. При грудном вскармливании доза болюсного инсулина уменьшается на 30 – 50%. • При необходимости проведения терапии ингибиторами АПФ или БРА II лактация противопоказана (для прерывания лактации каберголин 0,5 мг, 1 таб. в день, в течение 2 дней). ГЕСТАЦИОННЫЙ САХАРНЫЙ ДИАБЕТГестационный сахарный диабет (ГСД) – это заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям «манифестного» СД. Код МКБ-10 O24.4 Сахарный диабет, развившийся во время беременности. Скрининг Факторы риска развития ГСД: • избыточная масса тела и ожирение (ИМТ >25 кг/м2); • прибавка массы тела более чем на 10 кг после 18 лет; • нарушенная толерантность к глюкозе; • глюкозурия во время предшествующей или данной беременности; • ГСД в анамнезе; • гидрамнион и/или рождение ребенка с массой тела более 4500 г или мертворождение в анамнезе; • быстрая прибавка массы тела во время данной беременности; • возраст женщины более 30 лет. • СД 2-го типа у близких родственников. Группы риска. • Высокий — НТГ или 3 и более других фактора риска. • Умеренный — нет НТГ, 1–2 фактора риска. • Низкий — нет факторов риска. Если имеется один или более факторов риска, пациентке показан ПГТТ. Пороговое значение уровня глюкозы для подтверждения НТГ — 7,8 ммоль/л, но во время беременности это является верификационным признаком ГСД . Нагрузочный тест с глюкозой рекомендуют всем беременным независимо от его результатов при предыдущей беременности. Тест на определение порогового уровня глюкозы натощак сопоставим по чувствительности с нагрузочным тестом, но обладает более высокой специфичностью (91 против 76%). Пороговый уровень глюкозы в плазме крови натощак для диагностики ГСД —5,1 ммоль/л в 24–28 нед беременности. Этиология и патогенез Физиологическая беременность характеризуется двумя главными изменениями в гомеостазе глюкозы. Во-первых, вследствие утилизации плодом и плацентой уровень глюкозы падает быстрее, чем у небеременных, липолиз и кетогенез активизированы. Во-вторых, со II триместра беременности отмечается снижение чувствительности тканей к инсулину, или инсулинорезистентность. Инсулинорезистентность ведет к постепенной компенсаторной стимуляции секреции инсулина β-клетками ПЖ. Именно поэтому во время нормально протекающей беременности повышены и уровень инсулина натощак (базальный), и уровень стимулированного с помощью внутривенного глюкозотолерантного теста инсулина (1-я и 2-я фазы инсулинового ответа). Выраженное, клинически значимое повышение инсулинорезистентности и развитие инсулиновой недостаточности отличают беременность при ГСД от нормальной (физиологической). Хотя уровень инсулина натощак у женщин с ГСД в пределах нормы или увеличен, секреция инсулина в ответ на глюкозу или прием пищи неадекватна степени инсулинорезистентности: особенно недостаточна 1-я фаза секреции при проведении ПГТТ или внутривенного глюкозотолерантного теста. Ответная секреция инсулина во 2-ю фазу не снижена, но иногда может быть и повышена. Кроме того, ГСД характеризуется увеличением концентрации проинсулина. Это говорит об ухудшении функции β-клеток. Повышенная инсулинорезистентность в какой-то степени может быть объяснена избыточной массой тела или ожирением (факторы риска ГСД), которые чаще встречаются у женщин с ГСД. Клиническая картина ГСД не имеет специфических проявлений, поэтому необходимо проводить лабораторный скрининг даже у лиц с низким риском. Диагностика нарушения углеводного обмена во время беременности проводится в 2 этапа: 1. При первом обращении беременной к врачу любой специальности на сроке с 6-7 недели до 24 недель рекомендуется определение глюкозы венозной плазмы натощак. 2. При подозрении на манифестный СД рекомендуется определение гликемии в любое время дня независимо от приема пищи или HbA1c. 3. Всем женщинам, у которых не было выявлено нарушение углеводного обмена на ранних сроках беременности, между 24 и 28 неделями рекомендуется проводить пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы ( тест может быть проведен вплоть до 32 недели беременности). Пороговые значения глюкозы венозной плазмы для диагностики ГСД
¹ Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется. ² По результатам ПГТТ для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третьего измерения не требуется. Пороговые значения глюкозы венозной плазмы и HbA1c для диагностики манифестного (впервые выявленного) СД во время беременности
¹ Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbA1c с использованием стандартизированных тестов. При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbA1c). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например, СД тип 1, СД тип 2 и т. д. ² Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study). Если глюкоза венозной плазмы натощак < 5,1 ммоль и через 1 ч в ходе перорального глюкозотолерантного теста < 10,0 ммоль, а через 2 ч ≥ 7,8 ммоль и < 8,5 ммоль, что соответствует нарушенной толерантности к глюкозе у небеременных, то для беременных это будет вариантом нормы. Алгоритм диагностики нарушений углеводного обмена во время беременностиАлгоритм диагностики нарушений углеводного обмена во время беременности 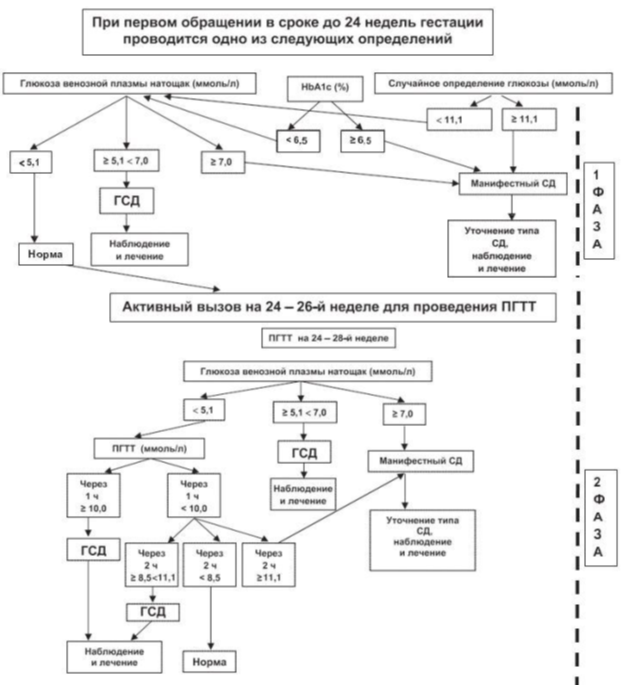 ЛЕЧЕНИЕ ГЕСТАЦИОННОГО САХАРНОГО ДИАБЕТА 1. Модификация образа жизни: • Питание с полным исключением легко усваиваемых углеводов и ограничением жиров. Рекомендованное количество углеводов - 175 г для адекватного обеспечения потребностей матери и плода или не менее 40% от расчетной суточной калорийности питания под контролем гликемии и кетоновых тел в моче. При появлении кетонурии увеличить количество разрешенных углеводов. Углеводы распределяются на 3 основных приема пищи и 2-3 перекуса в день. Каждый прием пищи должен содержать медленно усваиваемые углеводы, белки, моно- и полиненасыщенные жиры, пищевые волокна. Суточное количество пищевых волокон должно быть не менее 28 грамм суммарно из клетчатки, разрешенных овощей, фруктов, листовых салатов, злаковых и отрубей. Режим питания состоит из 3 основных приемов пищи и 3 перекусов. Необходимый суточный калораж рассчитывают по массе тела или по ИМТ до беременности. Снижение суточного калоража до 1600–1800 ккал/сут у женщин с ожирением уменьшает гипергликемию, не вызывая кетонурию. С другой стороны, не следует значительно снижать калорийность (более чем на 50%): калораж 1200 ккал/сут приводит к значительной кетонемии у женщин с ГСД. Контроль уровня кетонурии помогает выявить недостаток калорий и углеводов в диете. • Дозированные аэробные физические нагрузки в виде ходьбы не менее 150 минут в неделю, плавание в бассейне, аквааэробика и йога для беременных, скандинавская ходьба. 2. Ежедневный самоконтроль гликемии с помощью портативных приборов (глюкометров), калиброванных по плазме: натощак, через 1 час от начала основных приемов пищи, если пациентка находится только на диетотерапии. При назначении инсулинотерапии – ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч. 3. Цели гликемического контроля: • глюкоза плазмы натощак/перед едой/на ночь/ночь < 5,1 ммоль/л; • глюкоза плазмы через 1 час после еды < 7,0 ммоль/л; 4. Самоконтроль кетонурии 1 раз в 2 недели. 5. Таблетированные сахароснижающие препараты при ГСД противопоказаны! 6. Показания к инсулинотерапии: невозможность достижения целевых показателей гликемии (два и более нецелевых значений гликемии при соблюдении рекомендаций по диетотерапии) в течение 1–2 недель самоконтроля. Схема инсулинотерапии подбирается индивидуально. Стартовые дозы инсулинов При повышении гликемии выше целевого уровня через 1 час после начала приема пищи – инициация терапии ИУКД/ИКД). Стартовая доза ИУКД (ИКД): 1 ЕД на 10-12 г углеводов (1 ХЕ), вводится за 15-20/20-30 минут до приема пищи, сопровождавшегося постпрандиальной гипергликемией. Титрация дозы проводится каждые 3-4 дня с увеличением на 1-2 ЕД до достижения целевого значения постпрандиальной гликемии. С учетом инсулинорезистентности во второй половине беременности возможно введение ИУКД за 20-30 минут до еды, ИКД - за 40-60 минут до еды. При повышении гликемии натощак выше целевого уровня - инициация терапии инсулином длительного/средней продолжительности действия. Стартовая доза базального инсулина 0,1 ЕД/кг массы тела (0,16 - 0,2 ЕД/кг при избыточной массе тела/ожирении до беременности), вводится 1 раз в сутки в 22.00-24.00. Титрация дозы проводится каждые 3 дня с увеличением на 1-2 ЕД до достижения целевого значения гликемии натощак. При дозе базального инсулина > 40 ЕД/сутки целесообразно рассмотреть двукратный режим введения (30% дозы утром и 70% на ночь, если продолжительность действия препарата менее 20 часов). Ведение родов при ГСД • Плановая госпитализация в стационар. • Срок и метод родоразрешения – определяется акушерскими показаниями. • ГСД не является показанием для операции кесарева сечения. Рекомендуется руководствоваться общепринятыми в акушерстве показаниями к абдоминальному родоразрешению. Тактика после родов при ГСД • После родов у всех пациенток с ГСД отменяются инсулинотерапия и диета. • В течение первых 2 суток после родов обязательное измерение уровня глюкозы венозной плазмы натощак с целью выявления возможного нарушения углеводного обмена. • Через 4–12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (исследование глюкозы плазмы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена. • При нормальных значениях уровня гликемии — повторные обследования 1 раз в год. • При выявлении нарушения толерантности к глюкозе (НТГ) — повторные обследования 1 раз в 3 мес. • Диета, направленная на снижение массы при ее избытке. • Расширение физической активности. • Планирование последующих беременностей. Необходимо информирование педиатров о необходимости контроля за состоянием углеводного обмена и профилактики СД 2 типа у ребенка, мать которого перенесла ГСД. | ||||||||||||||||||||||||||||||
