Модуль 4. КОМПОНЕНТЫ, ПРЕПАРАТЫ КРОВИ И КРОВЕЗАМЕНИТЕЛИ (копия). Модуль Компоненты, препараты крови и кровезаменители
 Скачать 61.06 Kb. Скачать 61.06 Kb.
|
|
Модуль 4. Компоненты, препараты крови и кровезаменители Как показала клиническая практика, использование цельной крови имеет узкие показания и при многих патологических процессах, развивающихся в организме больного, не всегда обосновано с точки зрения получения оптимального лечебного эффекта, а в некоторых случаях может представлять определенную опасность для реципиента, поскольку при переливании цельной крови помимо эритроцитов больной получает небезразличные для него лейкоциты, тромбоциты, белки и изоантитела. Это приводит к изоиммунизации организма реципиента – образованию антител к клеточным элементам и антигенам белков плазмы крови. В последующей жизни больного (при беременности, необходимости повторного переливания крови) изоиммунизация может явиться причиной тяжелых посттрансфузионных реакций и не дать желаемого лечебного эффекта при переливании крови. Достижения современной трансфузиологии позволили производить фракционирование крови на ряд компонентов и препаратов (схема 2), при использовании которых удается получить более выраженный терапевтический эффект, чем при использовании цельной крови Лечебная эффективность компонентов крови зависит от полноценности выделенной из цельной крови клеток, обладающих различной чувствительностью к воздействиям внешней среды и времени (после заготовки крови) выделения. Схема 2 Фракционирование крови на компоненты и препараты   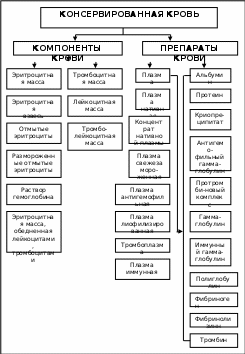 Для фракционирования крови и получения из нее клеточных элементов в больших количествах применяют методы плазмо-цитофереза. Возможности компонентной гемотерапии могут ограничить показания к использованию цельной крови главным образом случаями острых кровопотерь с резким уменьшением объема циркулирующей крови и другими экстремальными состояниями. Таким образом, последние достижения в области фракционирования крови определили новую трансфузиологическую тактику – ограничение показаний к переливанию крови, дифференцированное использование отдельных компонентов и препаратов крови, что позволило значительно повысить лечебный эффект трансфузионной терапии, а также снизить риск развития опасных реакций и осложнений, связанных с гемотерапией и значительно увеличить ресурсы трансфузионных сред. В хирургической практике в качестве компонентов крови достаточно широко применяются: эритроцитная масса, тромбоцитная масса, лейкоцитная масса и плазма крови. Каждый врач должен четко знать показания к применению компонентов крови. Если у больного существует дефицит тех или иных клеток крови или белковых факторов плазмы, цель гемотерапии – возместить этот дефицит. Если необходима стимуляция той или иной функции крови больного, врач должен знать как и чем ее стимулировать. Эритроцитная масса (ЭМ) – основной компонент крови, который по своему составу, функциональным свойствам и лечебной эффективности при анемических состояниях превосходит цельную кровь. При этом в меньшем объеме ЭМ обычно содержится то же количество эритроцитов, при значительно меньшем количестве цитрата натрия, продуктов распада клеток, клеточных и белковых антигенов и антител, чем в цельной крови. Трансфузии ЭМ занимают ведущее место в гемотерапии, направленной на восполнение дефицитакрасных кровяных клеток (эритроцитов) при анемических состояниях. К последним относятся: 1) острые постгеморрагические анемии (кровопотеря после травмы, острых желудочно-кишечные кровотечений, хирургических операций, патологических родов и т.д.); 2) тяжелые формы железодефицитных анемий, особенно у пожилых людей при наличии выраженных изменений гемодинамики и у больных в порядке подготовки к срочным операциям с предполагаемой большой кровопотерей, а также у женщин во время подготовки к родам; 3) анемии, сопровождающие хронические заболевания желудочно-кишечного тракта и других органов и систем и интоксикации при отравлениях, ожогах, гнойной инфекции; 4) анемии, возникающие от депрессии эритропоэза (острые и хронические лейкозы, пластический синдром, миэломная болезнь). Для клинического применения готовят: 1) эритроцитную массу, 2) эритроцитную взвесь – в эритроцитную массу добавляют плазмозамещающий раствор ЦОЛИПК 8, а непосредственно перед трансфузией – 0,9% раствор хлорида натрия, лактосол или желатиноль; 3) отмытую эритроцитную. массу (отмывают 0,9% раствором хлорида натрия с повторным центрифугированием); 4) размороженную отмытую эритроцитную массу. Основными показаниями к переливанию ЭМ являются: 1) восполнение кровопотери при острых циркуляторных нарушениях, связанных с травмой, шоком, операцией, родами; 2) лечение постгеморрагических и других анемий; 3) гемотерапия у больных с повышенной реактивностью и сенсибилизацией, с наличием антилейкоцитарных, антитромбоцитарных антител; 4) гемотерапия у больных гипертонией, с сердечно-легочной недостаточностью, с повышенным внутричерепным давлением, предрасположенных к тромбозам и гиперкоагуляции крови, с печеночно-почечной недостаточностью. Трансфузия эритроцитной массы, восполняя недостаток эритроцитов в крови реципиента, снижает опасность циркуляторных перегрузок у анемизированных больных с сердечно-сосудистой и легочной недостаточностью, пожилых и ослабленных людей. Поскольку адаптация к снижению числа эритроцитов и гемоглобина в крови у разных больных широко варьирует (лица пожилого возраста хуже переносят анемический синдром, тогда как молодые, особенно женщины – лучше), а переливание эритроцитной массы относится к далеко небезразличной для больного операции, при выборе показаний к ней наряду со степенью анемизации больного (снижение количества эритроцитов и гемоглобина) следует ориентироваться и на появление циркуляторных нарушений, делающих показание к переливанию ЭМ абсолютным. Так, при острой кровопотере уровень гемоглобина (гематокрита) не может являться ориентиром для решения вопроса о назначении трансфузии ЭМ, поскольку в течение суток, даже при острой кровопотере, он может оставаться на удовлетворительных цифрах при крайне опасном уровне снижения ОЦК, но появление у больного одышки, сердцебиения на фоне бледности кожных покровов и слизистых оболочек является серьезным основанием для переливания ЭМ. С другой стороны при хронических кровопотерях и недостаточности и недостаточности кроветворения основанием для переливания ЭМ в большинстве случаев является падение гемоглобина ниже 80 г/л, а гематокрита – ниже 25. Эритроцитную массу получают из консервированной крови путем отделения плазмы. По внешнему виду ЭМ отличается от консервированной крови меньшим объемом плазмы над слоем выпавших в осадок эритроцитов. По клеточному составу ЭМ содержит в основном эритроциты, и лишь незначительное количество тромбоцитов и лейкоцитов, что обуславливает меньшую ее реактогенность. Она может применяться в комплексе с плазмозаменителями и препаратами плазмы. Ее сочетание с плазмозаменителями и свежезаморосвежезамороженной плазмой более эффективно, чем переливание цельной крови, поскольку ЭМ содержит меньшее количество цитрата натрия, аммиака, внеклеточного калия, а также микроагрегатов из разрушенных клеток и денатурированных белков плазмы, что особенно важно для профилактики «синдрома массивных трансфузий». Хранить ЭМ следует при температуре +40С. Сроки ее хранения определяются составом консервирующего раствора для крови или ресуспендирующего раствора для эритроцитной массы. Так ЭМ, полученную из крови, консервированной раствором глюгицир-цитроглюкофосфата, хранят 21 день; ЭМ, полученную из крови, заготовленной на растворе циглюфад – до 35 дней; ЭМ, ресуспендированную на растворе эритронаф, хранят до 35 дней. В процессе хранения в ЭМ происходит обратимая потеря эритроцитами функции переноса и отдачи кислорода тканям организма, которая восстанавливается в течение 12-24 ч циркуляции в организме реципиента. Из этого следует практический вывод: в случае анемии, развившейся в случае острой большой кровопотери и сопровождающейся выраженной гипоксией тканей, для быстрого восполнения кислородной емкости крови следует применять ЭМ малых сроков хранения, а при умеренной кровопотере, хронической анемии можно использовать ЭМ более длительных сроков хранения. При выраженном анемическом состоянии больного противопоказаний к переливанию ЭМ нет. Относительными противопоказаниями к переливанию ЭМ являются: острый и подострый септический эндокардит, прогрессирующее развитие диффузного гломерулонефрита, хроническая почечная, острая и хроническая печеночная недостаточность, декомпенсация кровообращения, пороки сердца в стадии декомпенсации, миокардит и миокардиосклерозы с нарушением кровообращения I-III степени, гипертоническая болезнь III стадии, выраженный атеросклероз сосудов головного мозга, кровоизлияния в мозг, нефросклероз, тромбоэмболическая болезнь, отек легких, выраженный общий амилоидоз, остротекущий и диссеминированный туберкулез, острый ревматизм. При тромбоэмболическом состоянии больного, острой почечной и печеночной недостаточности, когда есть показания к переливанию больному эритроцитов, более целесообразно переливать отмытые эритроциты. При переливании ЭМ больным с реологическими и микроциркуляторными нарушениями для уменьшения ее вязкости непосредственно перед трансфузией в каждую дозу ЭМ надо добавить 50-100 мл стерильного 0,9% раствора хлорида натрия. Отмытые эритроциты (ОЭ) – получают из цельной крови (после удаления плазмы), эритроцитной массы или замороженных эритроцитов путем их отмывания в изотоническом растворе или специальных отмывающих средах. В процессе отмывания удаляются белки плазмы, лейкоциты, тромбоциты, микроагрегаты клеток и стромы разрушенных при хранении клеточных компонентов крови. Отмытые эритроциты представляют собой ареактогенную трансфузионную среду и показаны для переливания больным, у которых в анамнезе имелись посттрансфузионные реакции негемолитического типа, а также больным, сенсибилизированным к антигенам белков плазмы, тканевым антигенам лейкоцитов и тромбоцитов. В связи с отсутствием в ОЭ стабилизаторов крови и продуктов метаболизма клеточных компонентов, оказывающих токсическое действие на организм реципиента, их трансфузии показаны при лечении выраженных анемий у больных с печеночной и почечной недостаточностью и при «синдроме массивных трансфузий». Преимуществом применения ОЭ является также меньший риск заражения реципиента вирусным гепатитом. Срок хранения отмытых эритроцитов при температуре +40С составляет 24 ч с момента их заготовки. Тромбоцитную массу (ТМ) - тромбоконцентрат получают из отдельных доз цельной крови центрифугированием и последующим отделением от плазмы, а также методом тромбоцитофереза с помощью автоматических фракционаторов, позволяющих заготавливать от одного донора за несколько часов большие количества тромбоцитов. Общими показаниями для переливания ТМ являются тромбоцитопенические кровотечения, которые могут быть обусловлены: а) недостаточным образованием тромбоцитов – амегакариоцитарная тромбоцитопения (лейкозы, апластическая анемия, депрессии костномозгового кроветворения в результате лучевой или цитостатической терапии, острая лучевая болезнь); б) повышенным потреблением тромбоцитов (синдром ДВС в фазе гипокоагуляции); в) функциональной неполноценностью тромбоцитов (различные тромбоцитопатии – синдром Вернера-Сулье, Ви-скетт-Олдрича, тромбоцитостения Гланцмана, анемия Фанкони). Современная заместительная терапия тромбоцитопенического геморрагического синдрома амегакариоцитарной этиологии невозможна без переливания донорских тромбоцитов, полученных, как правило, в терапевтической дозе от одного донора. Минимальная терапевтическая доза, необходимая для прекращения спонтанных тромбоцитопенических геморрагий или для предупреждения их развития при оперативных вмешательствах, в том числе полостных, выполняемых у больных с выраженной (менее 40 х 109/л) амегакариоцитарной тромбоцитопенией, составляет 2,8–3,0 х 1011 тромбоцитов. При отсутствии кровоточивости или кровотечений в случаях, когда у больных не предполагается каких-либо плановых оперативных вмешательств, сам по себе низкий уровень тромбоцитов (20 х 109/л) не является показанием к переливанию тромбоцитной массы. На фоне выраженной (5-15 х 109/л) тромбоцитопении абсолютным показанием к трансфузии ТМ является возникновение геморрагий (петехии, экхимозы) на коже лица, верхней половине туловища, локальных кровотечений (желудочно-кишечный тракт, нос, матка, мочевой пузырь). Показанием к экстренному переливанию ТМ служит появление геморрагий на глазном дне, указывающее на опасность развития церебральных кровотечений. Переливание ТМ не показано при иммунных (тромбоцитолитических) тромбоцитопениях (повышенное разрушение тромбоцитов). Поэтому в тех случаях, когда наблюдается только тромбоцитопения без анемии и лейкопении, необходимо исследование костного мозга. Нормальное или повышенное количество мегакариоцитов в костном мозге говорит в пользу тромбоцитолитической природы тромбоцитопении. Таким больным показана терапия гормонами, а не переливание тромбоцитов. Эффективность трансфузий тромбоцитов во многом определяется количеством перелитых клеток, их функциональной полноценностью и приживаемостью, методами их выделения и хранения, а также состоянием реципиента. Важнейшим показателем лечебной эффективности переливания ТМ, наряду с клиническими данными о прекращении спонтанной кровоточивости или кровотечений, является повышение числа тромбоцитов в 1 мкл через 1 час и 18-24 часа после трансфузии. Для обеспечения гемостатического эффекта число тромбоцитов у больного с тромбоцитопенической кровоточивостью в 1-й час после трансфузии ТМ должно быть увеличено до 50-60 х 1011 тромбоцитов на каждые 10 кг массы или на 1 м2 поверхности тела. Применяемая для переливания ТМ должна иметь такую же маркировку, как и другие трансфузионные среды (цельная кровь, эритроцитная масса). Кроме того, в паспортной части должно быть указано количество тромбоцитов в данном контейнере, посчитанное после окончания их получения. Подбор пары «донор-реципиент» осуществляется по системе АВ0 ирезус-фактору. Непосредственно перед переливанием тромбоцитной массы врач должен проверить маркировку контейнера, его герметичность, сверить идентичность групп крови донора и реципиента по системе АВ0 и резус- фактору. Пробу на биологическую совместимость ТМ и крови реципиента проводить не следует. При многократных переливаниях ТМ у некоторых больных может возникнуть проблема рефрактерности к повторным трансфузиям тромбоцитов, связанная с развитием у них состояния аллоиммунизации. Последняя вызывается сенсибилизацией реципиента аллоантителами донора(ов) и характеризуется появлением у реципиента антитромбоцитарных и анти-HLA антител. В этих случаях после переливания ТМ у реципиента наблюдается температурная реакция, отсутствие должного прироста тромбоцитов и гемостатического эффекта. Для снятия сенсибилизации и получения лечебного эффекта от переливания ТМ может быть применен лечебный плазмоферез и подбор пары «донор-реципиент» с учетом антигенов системы HLA. В тромбоцитной массе не исключено наличие примеси иммунокомпонентных и иммуноагрессивных Т- и В- лимфоцитов. Поэтому для профилактики реакции «трансплантат против хозяина» (РТПХ) у больных с иммунодефицитом при трансплантации костного мозга обязательно облучение ТМ в дозе 15 грей (1500 рад). При иммунодефиците, обусловленном цитостатической или лучевой терапией, при наличии соответствующих условий облучение ТМ желательно При использовании трансфузии ТМ больным с неотягощенным трансфузионным анамнезом и нуждающимся в долгосрочной поддерживающей терапии рекомендуется применять ТМ одноименную по группам крови АВ0 и резус-фактору. В случае появления клинических и иммунологических данных о рефрактерности последующие трансфузии ТМ осуществляются после специального подбора совместимых тромбоцитов по антигенам системы HLA, при этом в качествекачестве доноров рекомендуется использовать близких (кровных) родственников больного. Лейкоцитная масса (ЛМ) представляет собой трансфузионную среду с высокой концентрацией белых клеток периферической крови (гранулоциты, лимфоциты) и примесью тромбоцитов и эритроцитов. Для получения лейкоцитной массы наиболее эффективным и оптимальным следует считать метод цитофереза на фракционаторах непрерывного действия, который позволяет за 2-4 ч пропустить через аппарат большие объемы крови и получить от одного донора 1-2 х1010 лейкоцитов. В процессе центрифугирования донору возвращают эритроциты и плазму. В практике принято использовать лейкоцитную массу, выделенную из цельной крови, непосредственно после ее заготовки. Трансфузии лейкоцитной массы показаны главным образом при лечении больных с миелодепрессией после лучевой и химиотерапии, сопровождающейся прогрессирующими тяжелыми инфекционными осложнениями при неэффективности терапии антибиотиками (устойчивые штаммы микробов, грибки). При лечении гематологических заболеваний можно использовать кровь больных хроническим миелолейкозом для получения лейкоцитов. Дефицит лейкоцитов, необходимых больному для борьбы с гнойно-септическими осложнениями, может быть возмещен лишь переливанием большого количества лейкоцитов, обладающих фагоцитарной активностью. Терапевтической дозой считается трансфузия 12-40х109 клеток. Переливание ЛМ в терапевтически эффективных дозах позволяет избежать или уменьшить возможность развития инфекционных осложнений в период до восстановления у больного собственного костномозгового кроветворения. Профилактическое применение ЛМ целесообразно в период проведения интенсивной терапии цитостатиками, а также при гемобластозах. Абсолютным показанием для переливания ЛМ является отсутствие эффекта от интенсивной антибактериальной терапии инфекционного состояния больного (сепсис, пневмония, некротическая энтеропатия), развивающегося на фоне миелотоксического агранулоцитоза (уровень гранулоцитов менее 0,75х109 клеток). Трансфузии лейкоцитной массы производят капельным методом ежедневно до купирования инфекционных осложнений. Перед переливанием ее желательно подвергнуть предварительному облучению в дозе 15 грей (1500 рад.). Подбор пары «донор-реципиент» осуществляется по системе АВ0, резус (из-за значительной примеси эритроцитов), а также по реакции лейкоагглютинации или по лимфоцитотоксическому тесту. Резко повышает эффективность заместительной терапии лейкоцитами подбор их по гистолейкоцитарным антигенам. Как профилактическое, так и лечебное применение переливаний ЛМ эффективно при частоте трансфузий не менее трех раз в неделю. Переливание ЛМ не показано при агранулоцитозе иммунной этиологии. Плазма крови – жидкая часть крови, в состав которой входит большое количество биологически активных веществ: белки, липиды, ферменты, гормоны и пр. Наиболее эффективно применение плазмы свежезамороженной (ПСЗ), поскольку в ней наиболее полно сохраняются все биологические функции. Другие виды плазмы – нативная (жидкая), лиофилизованная (сухая), антигемофильная – в значительной мере теряют свои лечебные свойства в процессе изготовления и клиническое применение их мало эффективно и должно быть ограничено. Плазму сухую замороженную получают методом плазмофереза или центрифугирования цельной крови не позже 0,5-1ч с момента взятия ее от донора. Плазму немедленно замораживают и хранят при температуре -200С. При такой температуре ПСЗ может храниться до 1 года. В течение этого времени в ней сохраняются лабильные факторы системы гемостаза. Непосредственно перед переливанием емкость с ПСЗ помещают в воду с температурой +37-380 С. В оттаявшей плазме возможно появление хлопьев фибрина, что не препятствует переливанию ее через стандартные пластиковые системы, имеющие фильтры. Появление в плазме значительной мутности, массивных сгустков, свидетельствует и недоброкачественности плазмы. Такую плазму переливать нельзя. Переливаемая плазма должна быть одной группы с кровью реципиента по системе АВ0. В экстренных случаях допускается переливание плазмы группы А (II) и В (III) больному группы 0(I), и плазмы группы АВ (IV) – больному любой группы. При переливании плазмы проба на групповую совместимость плазмы и крови донора проводить не следует. Размороженная плазма до переливания может храниться не более 1 часа. Повторное замораживание недопустимо. Возможность длительного хранения ПСЗ позволяет накапливать ее от одного донора с целью реализации принципа «один донор - один больной». Показаниями к переливанию ПСЗявляются: 1) восполнение объема циркулирующей крови при массивных кровопотерях с целью нормализации гемодинамических показателей (при кровопотере свыше 25% объема крови переливание ПСЗ следует сочетать с переливанием эритроцитной массы – при этом лучше использовать отмытые эритроциты); 2) ожоговая болезнь во всех клинических фазах; 3) гнойно-септическое состояние больного; 4) коагулопатии с дефицитом II-IV-VII и XIII факторов свертывания крови, гемофилии А и В, тромболические состояния на фоне гепаринотерапии (доза не менее 300 мл 3-4 ра-за в сутки с интервалом 6-8 ч до полной остановки кровотечения); 5) синдром диссеминированного внутрисосудистого свертывания (в этом случае плазму переливают с реологически активными препаратами – реополиглюкин ). Плазму свежезамороженную переливают внутривенно капельно или струйно в зависимости от состояния больного. При синдроме ДВС показано струйное введение плазмы. Запрещается переливать плазму нескольким больным из одного пластикового пакета или бутылки, нельзя оставлять плазму для последующих переливаний после разгерметизации контейнера. Для профилактики развития посттрансфузионных реакций перед переливанием плазмы следует провести пробу на биологическую совместимость крови реципиента и плазмы донора. Трансфузии плазмы противопоказаны больным с тяжелыми нарушениями функции почек (при анурии). Современная трансфузиология разработала методы получения от донора не только цельной крови, но и плазмы – плазмаферез при котором собственные форменные элементы крови возвращаются донору через 45-50 мин. Доза эксфузии плазмы за одну процедуру 200-400 мл. Методом фракционирования из белков плазмы стали получать различные препараты, которые нашли широкое применение в клинической практике. Препараты крови. Разработка методов фракционирования белков плазмы крови позволила значительно сократить количество случаев применения цельной плазмы и внедрить в клиническую практику использование препаратов, получаемых из крови. По терапевтической направленности эти препараты можно разделить на группы комплексного (альбумин), иммунологического (гамма-глобулин и полиглобулин), гемостатического (фибриноген, антигемофильные препараты, тромбин и др.), антианемического (эригем, ферковен, гемостимулин) и стимулирующего (сыворотка Филатова, полиобиолин и др.) действия. В клинической практике наибольшее применение нашли препараты комплексного, иммунологического и гемостатического действия. Альбумин является одним из важнейших белков плазмы крови и составляет около 50% от их общего количества. Основная роль альбумина в организме человека состоит в поддержании коллоидно-осмотического равновесия в кровеносном русле. Он, активно связываясь с различными веществами, обеспечивает транспортную функцию плазмы, служит источником азота, осуществляя питание тканей. В настоящее время готовят 5, 10, 20 и 25% растворы очищенного альбумина. Наряду с препаратами чистого альбумина применяют также растворы, содержащие до 20% альфа- и бетта-глобулинов. В нашей стране таким препаратом является протеин. В России выпускается также альбуминад – препарат на основе альбумина, получаемый при фракционировании плазмы с помощью этакридина лактата. При добавлении стабилизаторов растворы альбумина выдерживают пастеризацию при +600 С. При этом в течении 6 часов в них инактивируются вирусы гепатита. Иммунологически активные препараты получают из выделяемой фракции глобулинов. Основным препаратом, получаемым из крови человека, является «неспецифический» гамма-глобулин, выпускаемый в нашей стране в большом количестве. Этот препарат эффективен для профилактики кори и вирусного гепатита. Однако при ряде других инфекций его отчетливое лечебное действие проявляется не всегда из-за низкого содержания в нем специфических антител. В связи с этим исключительно актуально получение гамма-глобулинов направленного или специфического действия, которые получают из плазмы доноров, активно иммунизированных соответствующими антителами. В настоящее время вместо ранее применяемого наименования «гамма-глобулин» принят общий термин «иммуноглобулины». Препарат, полученный из плазмы произвольно отобранных доноров, получил название «нормальный иммуноглобулин человека», гипериммунные препараты включают в свое название специфичность антител, например «иммуноглобулин человека антистафилококковый». Разработаны иммунные препараты крови направленного действия против коклюша, оспы, столбняка, ботулизма. Внедряются в лечебную практику иммуноглобулины антирезус, антистафилококковые плазма и иммуноглобулин. Последние применяются в тех случаях, когда медикаментозная антимикробная терапия исчерпала свои возможности. Введение иммуноглобулина антирезус препятствует появлению у резус-отрицательных женщин антител, которые могут образовываться вследствие иммунизации эритроцитами резус-положительного плода. Наблюдения показали, что введение иммуноглобулина через 30 мин после инъекции резус-положительных эритроцитов резус-отрицательным добровольцам вызывает гибель 50% введенных эритроцитов. Из препаратов гемостатического действия в хирургической практике нашли широкое применение фибриноген, тромбин и гемостатическая губка. Фибриноген представляет собой белую или слегка кремового цвета леофильно высушенную белковую фракцию плазмы. Пористая масса фибриногена легко растворима в дистиллированной воде. Его применяют при гипофибриногенемии и афибриногенемии, при активных кровотечениях, при операциях с аппаратом искусственного кровообращения. В профилактических целях фибриноген используют при подготовке к операции больных, у которых понижено содержание фибриногена в крови. Раствор фибриногена вводят через систему с фильтром внутривенно капельно. Доза вводимого препарата зависит от показаний и колеблется от 0,8 до 8 г и больше. Чаще вводят 2-4 г фибриногена. Выпускают фибриноген во флаконах емкостью 250 и 500 мм, в которых находится соответственно по 1 и 2 г препарата. Препарат растворяют непосредственно перед использованием растворителем, упакованным вместе с ним. Тромбин образуется из неактивного протромбина при его ферментативной активации тромбопластином. В высушенном виде он представляет собой белую или слегка розоватую рыхлую массу, хорошо растворимую в изотоническом растворе хлорида натрия. Тромбин способствует быстрому образованию тромба при кровотечениях из капиллярных сосудов и паренхиматозных органов. Раствор тромбина применяют только местно. Внутривенное введение тромбина недопустимо, так как при этом возникает угроза развития распространенного тромбоза. Для остановки поверхностного кровотечения раствором пропитывают стерильную фибринную губку или стерильный марлевый тампон, которые прикладывают к кровоточивому участку тканей с капиллярным кровотечением. Гемостатическая губка представляет собой леофилизированный белковый препарат, полученный из плазмы донорской крови путем ее обработки тромбопластином в присутствии солей кальция. Она представляет собой сухую пористую массу кремового цвета, хорошо впитывающую жидкость. После пропитывания губки тромбином гемостатический эффект ее увеличивается. Гемостатическая губка выпускается в специальных упаковках в высушенном виде. Препарат стерилен, сохраняет свои свойства в течение года. Его применяют при капиллярных кровотечениях из различных органов и тканей путем прикладывания и плотного прижатия к кровоточащему участку тканей после предварительного его осушивания. Для остановки кровотечения может быть использован биологический антисептический тампон (БАТ), который готовят из плазмы донорской крови с добавлением желатина, кровесвертывающих и противомикробных средств (пенициллин, фурациллин и др.). Препарат оказывает гемостатический эффект при капиллярных кровотечениях и способствует продлению действия введенного в его состав антимикробного препарата. Его применяют также для профилактики раневой инфекции (при лечении инфицированных ран) и для заполнения послеоперационных полостей. Кровезаменители. В клинической практике широкое применение получили растворы, которые при внутривенном введении могут в определенной мере заменить лечебные действия донорской крови. Эти растворы получили название кровезаменители или кровезамещающие среды. Они применяются для трансфузионной терапии при различных патологических состояниях и по своим функциональным действиям подразделяются на следующие группы (табл. 2): Таблица 2. Классификация кровезаменителей-гемокорректоров
- гемодинамические – заполняя кровеносное русло обеспечивают восстановление нарушенного в результате кровопотери или шока артериального давления до нормального уровня; - дезинтоксикационные – способствуют выведению то-ксинов из организма больного при различных отравлениях и интоксикациях; - восстанавливающие уровень белков; - регулирующие водно-солевое и кислотно-щелочное со-стояние в организме больного. Основными показаниями к применению кровезаменителей являются кровопотеря и шок различного происхождения, интоксикация организма и нарушение белкового обмена. Главными лечебными функциями кровезаменителей являются: 1) заполнение кровеносного русла, обеспечивающее восстановление до нормального уровня артериального давления, снизившегося в результате кровопотери; 2) освобождение организма от токсинов в случае отравления токсическими веществами; 3) обеспечение доставки питательных белковых веществ всем органам и тканям организма. Четкое понимание функций кровезаменителей позволит врачу успешно лечить больных, находящихся в тяжелом состоянии. |
