ответ на задачу. задачи. 1 Синдром дыхательной недостаточности
 Скачать 380.84 Kb. Скачать 380.84 Kb.
|
|
1 тема. 1) Синдром дыхательной недостаточности: раздувание крыльев носа, втяжение межреберий на вдохе. ЧД 64 в мин- одышка, акроцианоз, цианоз носогубного треугольника, экспираторные шумы 2)В ОАК можно увидеть лейкоцитоз Рентгенограмма ОГК – снижение воздушности легочной ткани, сетчатозернистый рисунок. Воздушная бронхограмма. 3)Дифференциальная диагностику можно провести с внутричерепной родовой травмой, постгеморрагической анемией. 4) Диагноз: РЕСПИРАТОРНЫЙ ДИСТРЕСС-СИНДРОМ НОВОРОЖДЕННЫХ, ДН III ст.. Недоношенность: гестационный возраст 27 недель, ЭНМТ ? 5) Исследования. Общий анализ крови и мочи, гематокрит, определение концентрации РаО2 РаСО2 в артериальной крови, показатели КОС, определение в крови уровней: общего белка, глюкозы, калия, натрия, кальция, мочевины, креатинина, магния, билирубина; показатели коагулограммы, рентгенография органов грудной клетки, ЭКГ, ЭхоКГ, НСГ. 6) Этиология: Внелегочные причины – асфиксия в родах, синдром персистирующих фетальных коммуникаций (персистирующая легочная гипертензия и др.), врождённые пороки сердца, шок (острая сердечно-сосудистая недостаточность), врождённые пороки развития ЦНС, травматические повреждения ЦНС, нейромышечные заболевания (миотоническая дистрофия, миастения), септицемия, анемия, полицитемия, побочное действие лекарственных препаратов (барбитуратов, наркотических анальгетиков и др.), гипогликемия, метаболический ацидоз, метаболический алкалоз, гипертермия, гипотермия. Патогенез: 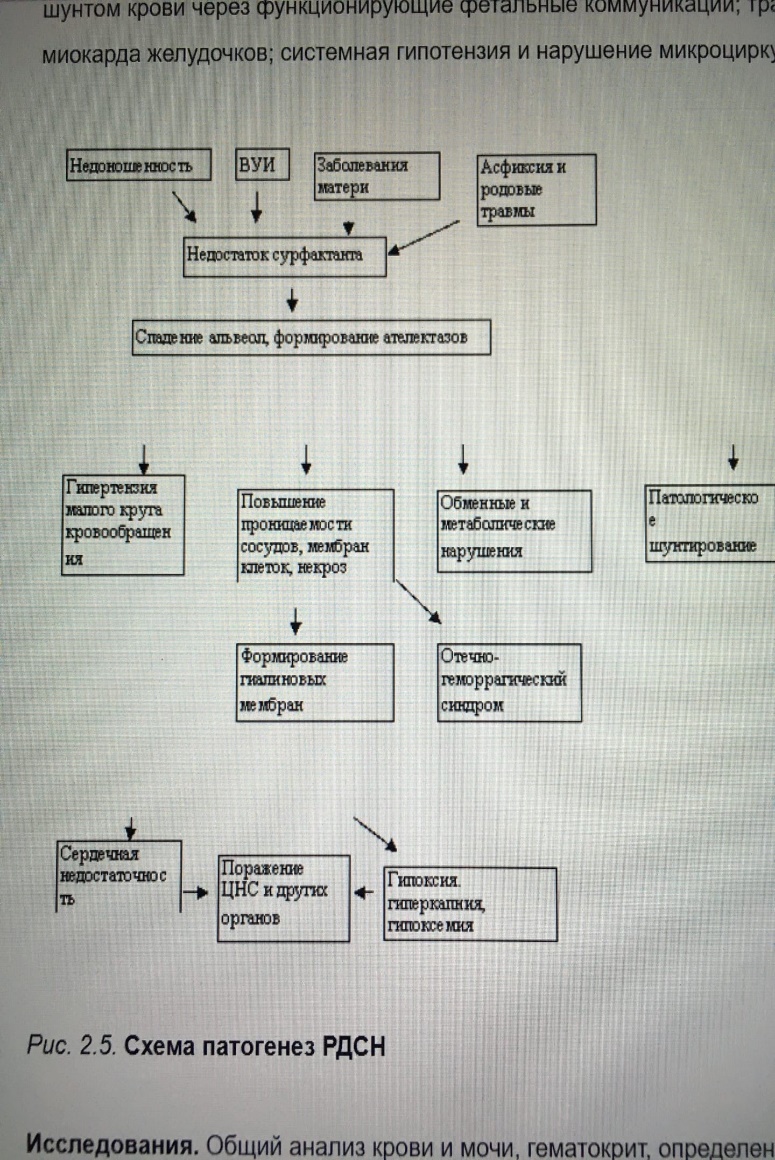 7) Осложнения. В значительном проценте случаев течение РДСН сопровождается развитием осложнений: пневмония, ВЖК, перивентрикулярная лейкомаляция, синдром «утечки воздуха», декомпенсированный ДВС-синдром, некротический энтероколит, электролитные нарушения, бронхолегочная дисплазия, ретинопатия недоношенных. Исходы. Случаи смерти при РДСН связаны с острым нарушением центральной гемодинамики или механической травмой лёгких в результате неадекватной ИВЛ. У 5-15% глубоконедоношенных детей с СДР может развиться хроническое заболевание лёгких – бронхолегочная дисплазия, у 10-70% неврологические нарушения. У детей после РДСН возможно развитие пневмонии. Прогноз при РДСН зависит от степени недоношенности, тяжести заболевания, характера и степени поражения внутренних органов и систем. При своевременном начале и высоком качестве интенсивной терапии прогноз благоприятный. 8) Схема лечения. Обязательное лечение: температурная защита, оксигенотерапия, ликвидация дефицита сурфактанта, ликвидация гиповолемии. Вспомогательное лечение: закрытие открытого артериального протока, антибиотикотерапия, витаминотерапия, борьба с анемией, гипотонией, инфузионная терапия и питание. Режим. Ребенок с РДСН должен находиться в кувезе (ОРС) с постоянным контролем температуры тела. Диета. Детей с РДСН в первые сутки энтерально не кормят. Кормление (грудное молоко, адаптированные смеси для недоношенных) начинают при уменьшении одышки менее 60 в минуту, отсутствии апноэ, срыгиваний. Вид кормления определяют исходя из срока гестации, способности удерживать питание, наличия сосательного и глотательного рефлексов. Принципы респираторной терапии включают: восстановление проходимости дыхательных путей; обеспечение адекватной оксигенации; обеспечение адекватной вентиляции; заместительную терапию экзогенными сурфактантами. Выбор метода дыхательной терапии зависит от степени выраженности дыхательных расстройств, массы тела при рождении и преморбидного фона. Применяются оксигенотерапия в кислородной палатке, неинвазивный СРАР (постоянное положительное давление в дыхательных путях), традиционная ИВЛ (управляемая, вспомогательная, респираторная поддержка), высокочастотная осцилляторная ИВЛ (ВЧО ИВЛ). Оксигенотерапия в кислородной палатке показана при легкой форме СДР. Показания к профилактическому или раннему (в течение первых 30 мин жизни) применению СРАР: всем новорожденным гестационного возраста 32 нед и менее при наличии у них самостоятельного дыхания. При отсутствии у недоношенного самостоятельного дыхания рекомендуется проведение масочной ИВЛ; после восстановления самостоятельного дыхания начинают СРАР. Терапевтическое использование СРАР показано во всех случаях, когда у ребенка развиваются первые признаки дыхательных расстройств и нарастает зависимость от кислорода. Создание постоянного повышенного давления (ППД) в дыхательных путях ребенка РДСН способствует улучшению оксигенации благодаря увеличению функциональной остаточной емкости легких за счет восстановления дыхательной способности спавших альвеол. Показания для перевода на ИВЛ детей c РДСН: чрезмерная работа дыхания (втяжения уступчивых мест грудной клетки, тахипноэ), даже при отсутствии гипоксемии и гиперкапнии; частые (более 4 в час) или повторяющиеся глубокие (необходимость в масочной ИВЛ) приступы апноэ на фоне CPAP, не поддающиеся лечению метилксантинами; острая сердечно-сосудистая недостаточность (стойкая гипотензия, шок); генерализованные судороги; респираторный или смешанный ацидоз (PaСO2 > 55 мм рт. ст. и рН < 7,25); рефрактерная гипоксемия (PaO2 < 40–50 мм рт. ст. (SpO2 < 86–88%), при СРАР +6 см вод. ст. и FiO2 > 0,4). Показания к ВЧО ИВЛ: неэффективность традиционной ИВЛ; тяжелые формы синдрома утечки воздуха из легких (пневмоторакс, интерстициальная легочная эмфизема). Для успешной экстубации у маловесных пациентов рекомендуется использовать метилксантины с целью стимуляции регулярного дыхания и предотвращения апноэ. Используются: - кофеин-бензоат натрия из расчета 20 мг/кг – нагрузочная доза и 5 мг/кг – поддерживающая; - эуфиллин 6-8 мг/кг – нагрузочная доза и 1,5-2 мг/кг – поддерживающая через 8-12 часов. Сурфактант. Заместительная терапия сурфактантом значительно улучшает оксигенацию и повышает податливость легких при проведении ИВЛ, тем самым улучшает течение и прогноз РДСН. Обязательным условием для применения сурфактанта является интубация, удаление мокроты. В России зарегистрированы 4 препарата сурфактанта: сурфактант HL, и BL, Куросурф и экзосурф неонатал. Коррекция КОС следует проводить при наличии патологического ацидоза (рН менее 7,25 и ВЕ более минус 10 ммоль/л), обязательно на фоне ИВЛ. Антибактериальная терапия при РДСН обязательна, препараты I ряда - ампициллин и гентамицин, в дальнейшем подбор антибиотиков осуществляют по результатам посевов мокроты и крови. Инфузионная терапия – 5-10% глюкоза из расчета 60-80 мл/кг в сутки - на начальном этапе. При тяжелом РДСН проводят парентеральное питание. По мере стабилизации состояния, после пробного введения воды через зонд подключают энтеральное питание грудным молоком или смесями, что уменьшает риск возникновения некротизирующего энтероколита. 2 тема. Задача 1. ОАГА. Источник стрептококковой инфекции скорее всего мама ребенка. 2. -ДВС синдром. -Синдром системной воспалительной реакции. -Синдром полиорганной недостаточности. -Синдром гемодинамических расстройств 3. Лабораторные данные - лейкопения, снижен белок, гипербилирубинемия, резко выраженная тромбоцитопения и кровь не сворачивается- это указывает в пользу ДВС-синдрома. По данным посева крови- сепсис стрептококковой этиологии 4. Диагноз: Ранний неонатальный сеспис стрептококковой этиологии, септицемия. ИТШ 2 ст. ДВС-синдром. 5.Тактика: 1)Перевод в Отделение РиТ 2)Выполнить доступ к центральной вене. 3)Обеспечить адекватную респираторную поддержку. 4) Этиотропная терапия: ампициллином + гентамицин 5)Инфузионная терапия: ГЭК либо свежезамороженная плазма NaCl 0,9%- 40 мл в/в капельно 5% глюкоза- 40 мл в/в капельно Допамин Гидрокортизон Пентаглобин |
