курсовая. 1. Теоретические основы функционирования современного медикосоциального комплекса в рф 4
 Скачать 0.89 Mb. Скачать 0.89 Mb.
|
2. Экономическая оценка состояния И ПЕРСПЕКТИВ РАЗВИТИЯ современного медико-социального комплекса в РФ2.1. Динамика и проблемы развития российского медико-социального комплекса в 2010-2012 гг.Результаты деятельности любой системы здравоохранения, как отмечает Г.Э. Улумбекова, оцениваются по показателям здоровья населения и демографическим показателям, в т.ч. по ожидаемой продолжительности жизни (ОПЖ) и общему коэффициенту смертности (ОКС).14 На рис. 3 представлена динамика общего коэффициента смертности в РФ в период с 1980 по 2011 г. и прогнозы до 2020 г. 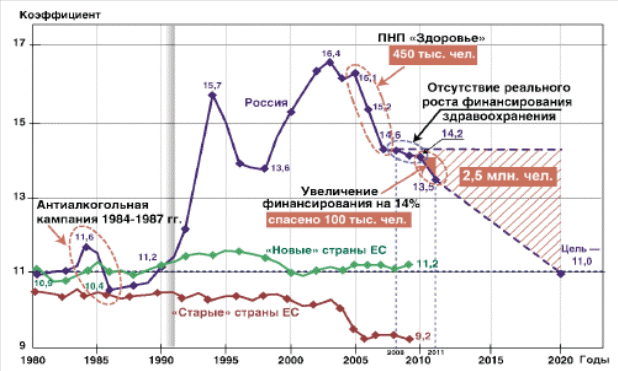 Рисунок 3 - Динамика ОКС в «старых» и «новых» странах Евросоюза и РФ, прогноз ОКС в РФ до 2020 г. На рисунке 3 наглядно видно, что реализация приоритетного национального проекта «Здоровье» в период 2005-2008 гг. и определенное улучшение социально-экономической обстановки в России снизили величину ОКС на 9%, что сохранило жизни 450 тыс. граждан нашей страны. Даже небольшие ежегодные вложения в этот проект (10% от общих государственных расходов на здравоохранение) за 4 года вызвали позитивные изменения в состоянии здоровья населения. В период с 2008 по 2010 г. величина ОКС практически не менялась, снижение составило всего 3%. Это связано с экономическим кризисом 2008-2009 гг. и стагнацией реального, очищенного от инфляции государственного финансирования здравоохранения в этот период. Однако в 2011 г. благодаря тому, что руководством страны было принято решение увеличить государственные расходы на здравоохранение на 14% (или 220 млрд руб. ежегодно за счет увеличения на 2% тарифов страховых взносов в систему ОМС), смертность населения в 2011 г. по сравнению с 2010 г. сократилась на 100 тыс. человек и ОКС снизился на 5% (с 14,2 до 13,5). То есть можно сделать вывод, что важнейший урок этих двух периодов – увеличение финансирования здравоохранения и политическая воля руководителей страны позволили добиться заметного улучшения демографических показателей в стране.15 Следует также отметить, что в результате реализации программ Минздравсоцразвития РФ в период с 2008 по 2011 г. были достигнуты следующие положительные результаты по другим демографическим показателям: ожидаемая продолжительность жизни граждан Российской Федерации достигла в 2011 г. 70 лет; впервые за многие годы был обеспечен рост численности россиян до 143 млн человек; смертность от болезней кровообращения снизилась на 6,2%, от туберкулеза - на 7,4%, от ДТП - на 5,6%, от новообразований - на 1%. также продолжает снижаться младенческая смертность, в 2011 г. этот показатель составил 7,3 на 1 тыс. родившихся живыми, а в 23 регионах страны младенческая смертность сопоставима с уровнем стран ЕС. На рисунке 3 также показана величина ОКС - 11,0, которая принята за целевую в Концепции долгосрочного социально-экономического развития РФ на период до 2020 г. Если ОКС будет снижаться по пунктирной линии, показанной на рисунке 3 (до уровня 11,0), то до 2020 г. будет спасено 2,5 млн жизней наших граждан. Однако для этого потребуется гораздо более интенсивное развитие системы здравоохранения и более существенное увеличение ее финансирования. Из таблицы 1, в свою очередь видно, что расходы бюджетной системы в 2012 г. по разделу «Здравоохранение» выросли в абсолютном выражении по сравнению с предыдущим годом на 18,1%, в том числе за счет прироста расходов на стационарную и скорую медицинскую помощь и сокращения расходов на статью «Медицинская помощь в дневных стационарах всех типов» (на 24,5%) и «Прикладные научные исследования в области здравоохранения» (на 14,5%).16 Таблица 1 - Кассовое исполнение федерального бюджета и консолидированного бюджета субъектов РФ в 2011-2012 гг. 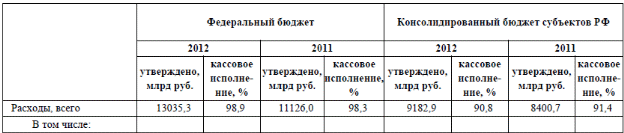 Тем не менее, в МКС РФ, несмотря на ряд позитивных отмеченных изменений сохраняются нерешенные проблемы. Эти проблемы могут по оценке экспертов препятствовать решению поставленных задач, направленных на улучшение здоровья населения, увеличение доступности и повышение качества медицинской помощи. Среди них главными являются:17 недофинансирование государственной системы здравоохранения как минимум в 1,5 раза. Нет достаточного финансирования - нет достойной оплаты труда медицинского персонала, нет достаточного обеспечения населения бесплатными лекарствами, нет возможности соблюдать современные стандарты лечения и обеспечивать больницы современным оборудованием и расходными материалами. Так, в Российской Федерации в государственные расходы на здравоохранение (включая расходы на программу государственных гарантий, образование, инвестиции в инфраструктуру и санитарно-эпидемиологическое благополучие) составили в 1,5 раза меньшую величину, чем в среднем в «новых» странах Евросоюза (6% ВВП). Следует отметить, что эти страны имеют близкий к РФ ВВП на душу населения в год - около 20 тыс. $, т.е. так же экономически развиты, как и Россия. Большее финансирование здравоохранения позволяет этим странам уже сегодня иметь ожидаемую продолжительность жизни 76 лет и ОКС, равный 11,0, т.е. даже лучшие показатели, чем те, которых мы хотим добиться к 2020 г. Из этого вытекает, что дальнейшее расширение объемов бесплатной медицинской помощи потребует увеличения финансирования в 1,5 раза, что составляет около 800 млрд руб. ежегодно; вторая важная проблема - это дефицит и неоптимальная структура медицинских кадров. Не будет врачей - не будет доступной медицинской помощи. Именно врач обеспечивает пропускную способность сети здравоохранения. Сегодня обеспеченность врачами в Российской Федерации на 1 тыс. населения без учета санитарно-эпидемиологических кадров и стоматологов составила в РФ 4,5, что в 1,5 раза выше, чем в среднем в странах ОЭСР4, где она составляет 3,1 врача на 1 тыс. населения. Однако в РФ заболеваемость и смертность населения на 40-50% выше, чем в странах ОЭСР в среднем (соответственно, выше и потребность в медицинской помощи). Более того, в ближайшие 5 лет в Российской Федерации прогнозируется существенный дефицит медицинских кадров, связанный с низкой оплатой их труда, - она на 22% ниже, чем в среднем заработная плата по Российской Федерации. Хотя нельзя не отметить, что позитивным фактором выступило повышение в 2012 г. средней заработной платы до 70-77% среднего по экономике уровня.18 Если сравнить уровень оплаты труда врача в РФ с аналогичным уровнем оплаты труда врача в «новых» странах ЕС, то в этих странах врач получает в 1,5-2,5 раза больше по сравнению со средней оплатой труда в этих странах. Дефицит также будет связан с высокой долей врачей пенсионного и предпенсионного возраста (около 50%) и демографическим провалом. Так, количество выпускников школ в 2011 г. по сравнению с 2003 г. снизилось в 2 раза и, как следствие, через 5-6 лет снизится в 2 раза число выпускников вузов. Следует также обратить внимание на крайне низкий уровень оплаты труда профессорско-преподавательского состава медицинских и фармацевтических вузов, что, естественно, не стимулирует повышение уровня обучения студентов. Так, заработные платы преподавателей этих вузов не превышают 15-20 тыс. руб. в месяц, в то время как даже секретари и водители в коммерческих фирмах имеют значительно более высокие заработки; третья важнейшая проблема - это неудовлетворительная квалификация медицинских кадров и, как следствие, низкое качество медицинской помощи. Нет врача - плохо, но нет квалифицированного врача - также плохо. Недостаточная квалификация медицинских кадров проявляется в неудовлетворительных показателях качества медицинской помощи по сравнению с развитыми странами. Например, выживаемость больных раком молочной железы, коэффициент внутрибольничной летальности, доля пациентов, получивших инфекционные осложнения в стационарах, в Российской Федерации в 2 раза выше, чем в среднем в странах ОЭСР; четвертая проблема - это отставание нормативов объемов медицинской помощи по Программе государственных гарантий (ПГГ) бесплатной медицинской помощи реальным потребностям населения Российской Федерации. Именно эта проблема вызывает очереди в поликлиниках, проблемы с доступностью лекарственных средств и высокотехнологичной медицинской помощи. Например, с 1999 по 2010 г. нормативы объемов медицинской помощи по ПГГ не изменились, а по ряду видов помощи даже уменьшились, вместе с тем заболеваемость населения (которая определяет потребность в медицинской помощи) в период с 1990 по 2010 г. увеличилась в 1,5 раза, а доля пожилого населения возросла на 4%. Наше население также недостаточно обеспечено бесплатными лекарственными средствами в амбулаторных условиях, по рецепту врача в поликлиниках. Так, в 2010 г. подушевые расходы на ЛС за счет государственных источников были в Российской Федерации в 5,6 раза ниже, чем в странах ОЭСР (соответственно, составили 45 и 250$), и в 3 раза ниже, чем в «новых» странах ЕС, и это при почти тех же ценах на лекарства у нас и у них. Более того, сегодня в Российской Федерации преимущественно инвалиды (около 13 млн. человек) и ряд других немногочисленных категорий граждан имеют право на бесплатные лекарства, в то время как в развитых странах все нуждающееся население за счет государственных средств полностью или частично обеспечивается бесплатными лекарствами; пятая проблема - это очень низкие объемы высокотехнологичной медицинской помощи. Например, число операций реваскуляризаций на сердце (т.е. восстановление проходимости сосудов сердца), которые составляют 25% в объемах квот по высокотехнологичной медицинской помощи, в РФ делается в 5 раз меньше, чем в «новых» странах ЕС; шестая проблема - это неэффективное управление отраслью на всех уровнях. Например, А.И. Шапошникова19 пишет, в данном контексте, что эффективным финансовым механизмом здравоохранения считается финансовый механизм, посредством которого при наименьшем уровне финансовых затрат на здравоохранение достигается наибольший экономический (путем сохранения капитала здоровья, увеличения продолжительности жизни людей трудоспособного возраста и, следовательно, увеличения объема ВВП) и социальный эффект (улучшение показателей рождаемости, смертности, заболеваемости и пр.). Однако в Российской Федерации отсутствует стратегическое планирование и ответственность руководителей всех уровней за достижение результатов (в т.ч. ежегодные отчеты) по показателям, принятым в развитых странах, например по показателям качества и безопасности медицинской помощи, эффективности деятельности. Неэффективное управление проявляется в нерациональном распределении государственных средств. Так, акцент в государственных программах делается на плохо контролируемые, имеющие высокий риск коррупционных платежей инвестиционные расходы (строительство и закупка дорогостоящего оборудования) вместо развития профилактики и кадрового потенциала. Имеет место неэффективное использование оборудования и коечного фонда. Также недостаточно используются экономически эффективные инструменты управления, такие как конкуренция по критерию качества при закупке медицинской помощи у поставщиков медицинских услуг, составление рейтингов ЛПУ, применение экономических стимулов для достижения запланированных результатов. В свою очередь, А. Лаврентьева выделяет, как ряд дополнительных, так и уже освещенных проблем. Она полагает, что существуют факторы, отраженные в таблице 2, которые обусловливают необходимость дальнейшего структурного и функционального реформирования финансового механизма системы здравоохранения:20 Таблица 2 – Оценка отечественного МСК в сравнении с развитыми и развивающимися странами 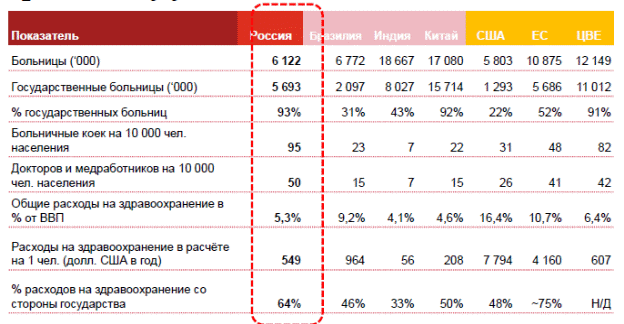 положения Концепции развития здравоохранения до 2020 года остаются дискуссионными; актуальной остается проблема сочетания бюджетно-налоговых (нерыночных), страховых и других рыночных механизмов финансирования расходов на здравоохранение; несовершенна система контроля использования финансовых ресурсов распорядителями и получателями бюджетных средств; продолжается практика многоканального финансирования медицинских учреждений; недостаточна мотивация коммерческих организаций и населения в оплате медицинских услуг, участии в добровольном медицинском страховании (ДМС); состояние финансового механизма системы здравоохранения не соответствует принципам экономической макро- и микроэффективности. Таким образом, оценка динамики и проблем развития российского медико-социального комплекса в 2010-2012 гг. показала, что важнейший урок периода развития отечественного МСК до 2011 г. – увеличение финансирования здравоохранения и политическая воля руководителей страны позволили добиться заметного улучшения демографических показателей в стране. В результате реализации программ Минздравсоцразвития РФ в период с 2008 по 2011 г. были достигнуты определенные положительные результаты развития всего МСК. В свою очередь, и расходы бюджетной системы в 2012 г. по разделу «Здравоохранение» выросли в абсолютном выражении по сравнению с предыдущим годом на 18,1%, в том числе за счет прироста расходов на стационарную и скорую медицинскую помощь и сокращения расходов на статью «Медицинская помощь в дневных стационарах всех типов» на 24,5% и «Прикладные научные исследования в области здравоохранения» на 14,5%. Тем не менее, в МКС РФ, несмотря на ряд позитивных отмеченных изменений сохраняются нерешенные проблемы. Эти проблемы могут по оценке экспертов препятствовать решению поставленных задач, направленных на улучшение здоровья населения, увеличение доступности и повышение качества медицинской помощи. Среди них главными являются: недофинансирование государственной системы здравоохранения как минимум в 1,5 раза, дефицит и неоптимальная структура медицинских кадров, неудовлетворительная квалификация медицинских кадров, низкое качество медицинской помощи, отставание нормативов объемов медицинской помощи, очень низкие объемы высокотехнологичной медицинской помощи, неэффективное управление отраслью на всех уровнях. Кроме того, ряд авторов отмечает, что существуют факторы, которые обусловливают необходимость дальнейшего структурного и функционального реформирования финансового механизма системы здравоохранения. Выявленные проблемы предполагают изучение перспектив их решения. |
