Тампонада сердца
связана с излиянием крови в перикард. 20-300 мл в перикарде и приве твмпонада. если 300-500 - сердечко мб остановится. сердце норм не сокр.
=>
синдром малого сердечного выброса(цианоз носогубки, набух. шейн. вен., бледная кож. АД резко снижается, пульс нитевидный)
|
диагносика:
рентген груд клетки(изм конфиг. сердца)
ЭхоКГ
|
Лечем: Хир леч. пункция перекарда.. либо открытая операция с ушиванием раны..
|
|
Признаки ранения сердца
|
Наиболее часто раны сердца и перикарда бывают колото-резаными и огнестрельными.
|
Клиническая картина и диагностика. Ранения сердца и перикарда характеризуются следующими признаками: кровотечением, симптомами тампонады сердца, шоком
|
Лечение. При ранениях сердца необходима немедленная операция. Выбор доступа зависит от локализации наружной раны. Наиболее часто применяют левостороннюю переднебоковую торакотомию в IV—V межреберье. При расположении наружной раны рядом с грудиной выполняют продольную стернотомию. Перикард вскрывают и быстро обнажают сердце
|
|
|
|
|
|
| желтуха |
Желтухой называют окрашивание кожи, слизистых оболочек и склер в желтый цвет вследствие накопления в тканях билирубина, уровень которого в крови при этом повышается. Желтуха является клиническим синдромом, характерным для ряда заболеваний внутренних органов. В зависимости от причины повышения уровня билирубина в крови выделяют три основных типа желтух: гемолитическую, обтурационную, паренхиматозную (печеночную).
|
Обтурационная, механическая или подпеченочная, желтуха развивается в результате частичной или полной непроходимости желчевыводящих путей, нарушения пассажа желчи в кишечник. Обтурационная желтуха чаще обусловлена холедохолитиазом, стриктурой протоков, стенозом большого сосочка двенадцатиперстной кишки, опухолью головки поджелудочной железы и желчевыводящих путей.
|
При обтурационной желтухе кожные покровы приобретают желтовато-зеленую окраску, а при обтурирующих желчевыводящие пути опухолях — характерный землистый оттенок. В случае длительного существования обтурационной желтухи кожные покровы становятся черновато-бронзовыми. При желчнокаменной болезни вначале возникают характерные приступообразные боли по типу печеночной колики, иногда желтуха появляется на фоне острого холецистита, при опухолях панкреатодуоденальной зоны без предшествующих болевых ощущений. Кожный зуд особенно выражен при желтухе, вызванной опухолью, при очень высоком уровне билирубине-мии. Печень в большинстве случаев не увеличена или увеличена незначительно. У половины больных с опухолями панкреатодуоденальной зоны выявляют положительный симптом Курвуазье. Селезенка при обтурационной желтухе не увеличена, не пальпируется, периферические лимфатические узлы также не увеличены. Испражнения имеют светлую окраску, а при полной непроходимости желчных путей (чаще вызванной опухолью) — ахолич-ные. Моча приобретает темную окраску цвета пива.
|
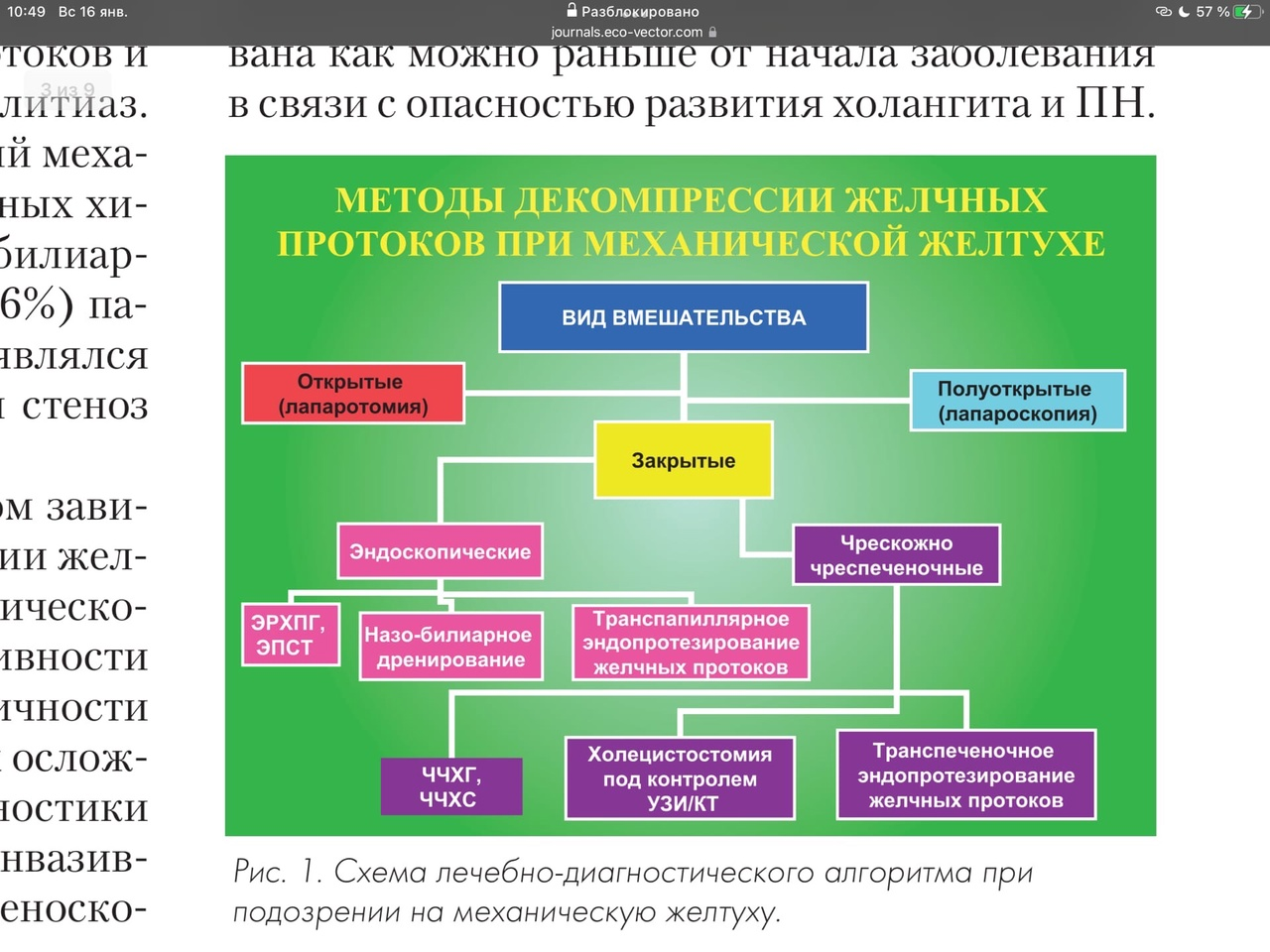
Обтурационная желтуха является абсолютным показанием к операции. Выжидание очень опасно, так как приводит к глубокому поражению паренхимы печени и нарушению ее функций, ухудшению прогноза после операции вследствие развития инфекции (гнойный холангит) и возможности появления кровотечения, обусловленного недостатком резорбции витамина К. Срочные показания к операции возникают при гнойном холангите. Даже при ранних хирургических вмешательствах летальность достигает 5—15% и более. Операции, применяемые при обтурационной желтухе, разнообразны и зависят от причины и уровня препятствия для оттока желчи
Холедохотомия с дренированием протока показана при желтухе, вызванной холедохолитиазом. При забытых конкрементах в холедохе чаще прибегают к их эндоскопическому ретроградному удалению. Используют также экстракцию конкрементов через Т-образный дренаж с помощью петли Дор-миа, промывание протока через дренаж растворами желчных кислот, гепарина и др. Трансдуоденальная папиллосфинктеротомия показана при стенозирую-щем папиллите, ущемившихся конкрементах в терминальном отделе общего желчного протока. В настоящее время обычно производят эндоскопическую папиллосфинктеротомию для извлечения конкрементов и восстановления проходимости протока.
| Острый панкреатит. Панкреонекроз. Панкреатогенный шок. Определение, классификация, клиническая картина, диагностика, лечение. |
Острый панкреатит — асептическое воспаление демаркационного типа, в основе которого лежат некробиоз панкреатитов и ферментная аутоагрессия с последующим подкапсульным прорывом панкреатического секрета, некрозом и дистрофией железы, дальнейшим распространением панкреатогенной агрессии на окружающие ткани и присоединением вторичной гнойной инфекции.
|
Основные причины: алкоголь и другие алиментарные воздействия, травмы поджелудочной железы, желчнокаменная болезнь и некоторые значительно более редкие причины (лекарственные воздействия, беременность, инфекции и т.п.).
|
|
общеклинические — исследование ЧСС (пульса), АД, определение температуры тела, ЭКГ (всем пациентам старше 40 лет, а также при наличии клиники сердечной патологии), рентгенографию легких (всем больным) верификация панкреонекроза и его осложнений: — УЗ исследование органов брюшной полости (диагностика воспалительно-инфильтративных изменений, выявление камней в протоковой системе и при любом подозрении на калькулезный панкреатит и холестаз), — КТ
|
Клинико-анатомические формы (В.С. Савельев, 2004): I. Острый (интерстициальный) панкреатит II. Стерильный панкреонекроз • по распространенности: ограниченный и распространенный • по характеру поражения: жировой, геморрагический, смешанный III. Инфицированный панкреонекроз По течению заболевания (Атланта, 1992; ACG*, 2013): • Умеренный острый панкреатит (mild acute pancreatitis) — нет локальных осложнений или органной недостаточности • Умеренно тяжелый острый панкреатит (moderately severe acute pancreatitis) — местные осложнения или транзиторная органная недостаточность** (< 48 часов) • Тяжелый острый панкреатит (severe acute pancreatitis) — персистирующая органная недостаточность (> 48 часов)
|
Этапность развития панкреонекроза:
Панкреатический шок (периоды гемодинамических нарушений и ферментной токсемии, В.С. Савельев), прорыв и распространение панкреатического секрета, местный отек и некробиоз тканей, резорбция активированных ферментов, токсинов и биологически активных веществ, острая полиорганная недостаточность.
Асептический некроз (период стихания первичной интоксикации и отграничения некрозов, стабилизация состояния пациента, мнимое благополучие). Основные пути эволюции асептического некроза: Обратное развитие Инфильтрат (асептический) Формирующаяся киста (панкреатогенная коллекция экссудата) Инфицирование. Однако факт инфицирования еще не означает неизбежности нагноения!
Инфицированный некроз (отек, некроз и инфильтрация тканей в зонах панкреатогенной агрессии, участки инфицированных и неинфицированных некрозов — ухудшается состояние больного, появляются клинико-лабораторные признаки инфицирования, возможно присоединение системной воспалительной реакции, сепсиса, рецидив полиорганной недостаточности).
|
ЛЕЧЕНИЕ Острый панкреатит, отечная форма (mild acute pancreatitis, Атланта 1992, ACG 2013) Хирургическое лечение нецелесообразно Голод Назогастральный зонд Холод на живот Ненаркотические анальгетики Спазмолитики Инфузионная терапия в объеме 20 — 30 мл/кг веса, препараты, снижающие панкреатическую секрецию (атропин, Н2 -блокаторы или блокаторы протонной помпы) и обладающие антипротеазным эффектом ( эпсилонаминокапроновая к-та) Критерий эффективности — выраженный положительный эффект через 6 — 8 часов и полное купирование всей симптоматики острого панкреатита в течение первых суток.
|
Панкреатогенный шок
1. Немедленное начало интенсивной терапии с момента поступления пациента в приемный покой. Госпитализация из приемного покоя сразу в ОРИТ (ПИТ), минуя хирургическое отделение.
2. Комплексная терапия шока и системных расстройств. Агрессивная инфузионная терапия (250 —
3. Катетеризация центральной вены, катетеризация мочевого пузыря, назогастральный зонд, обезболивание (лучше НПВС)
. Антисекреторная терапия: атропин, спазмолитики, Н2 -блокаторы или блокаторы водородной помпы, сандостатин или октреотид 100 — 250 мкг п/к 3 раза в день, пероральное назначение панкреатических ферментов.
5. Антибактериальная терапия (карбепенемы, хинолоны, метрагил при инфицированном некрозе способны снизить летальность и необходимость в хирургических вмешательствах).
6. Профилактика тромбоэмболических осложнений (см. приложения).
7. Возможна более ранняя нутритивная поддержка. Предпочтительна эндоскопическая установка зонда для энтерального питания.
8. Методы экстракорпоральной детоксикации — по показаниям.
| Грыжи |
Ущемленная паховая грыжа — паховая грыжа, которая не вправляется и проявляется симптомами странгуляции (сосудистые нарушения содержимого грыжевого мешка) и/или кишечной непроходимости
|
Пациенты предъявляют жалобы на припухлость в паховой области выше пупартовой связки, которая увеличивается при натуживании и кашле. Больные отмечают боли при натуживании и кашле. C грыжами больших размеров появляются жалобы на неудобства при ходьбе и диспептические нарушения.
При грыже с вовлечением в нее мочевого пузыря симптомы паховой грыжи очень специфичны: при мочеиспускании возникают дизурические расстройства.
При надавливании на грыжевое выпячивание появляется позыв к мочеиспусканию. Моча может содержать кровь. Инструментальные исследования подтверждают степень вовлечения в грыжу мочевого пузыря.
|
| Грыжи диафрагмы. Определение, классификация, клиническая картина, диагностика, лечение. |
Диафрагмальная грыжа — перемещение брюшных органов в грудную полость через врожденные или приобретенные дефекты.
|
Различают врожденные, приобретенные и травматические грыжи.
|
Ложные грыжи не имеют брюшинного грыжевого мешка. Их разделяют на врожденные и приобретенные.
Истинные грыжи имеют грыжевой мешок, покрывающий выпавшие органы. Они возникают при повышении внутрибрюшного давления и выхож-дении брюшных органов через существующие отверстия:
|
Лечение. В связи с возможностью ущемления грыжи показана операция
После разделения сращений, освобождения краев дефекта в диафрагме перемещенные органы низводят в брюшную полость и ушивают грыжевые ворота (дефект в диафрагме) отдельными узловыми швами с образованием дубликатуры. При больших размерах дефекта диафрагмы его закрывают синтетической сеткой (лавсан, тефлон и др.).
|
|
 Скачать 0.79 Mb.
Скачать 0.79 Mb.