научноисл работа. Анализ и изучение местных осложнений после удаления зубов мудрости
 Скачать 446.5 Kb. Скачать 446.5 Kb.
|
|
ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ОБРАЗОВАНИЯ «Башкирский государственный медицинский университет» МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ РОССИИ Кафедра хирургической стоматологии И.о зав. кафедрой хирургической стоматологии, к.м.н., доцент А.А. Изосимов РЕФЕРАТ Тема: «Анализ и изучение местных осложнений после удаления зубов мудрости » Выполнили: Студентки Стоматологического факультета Гафурова Аделина группы Ст402А Мазаева Эндже группы Ст407Б Проверила: Вузовский руководитель практики Халикова Лейсан Рифовна, Кафедра хирургической стоматологии Уфа – 2022 Введение Удаление зуба является одной из самых распространенных операций в поликлинической стоматологической практике. Так, по данным Кадырова И.Х. ,Ганиева Р.З на 2021 год в амбулаторном хирургическом приеме в их поликлинике операции удаления зубов составляют от 82,2 до 91,1% от всех выполняемых хирургических манипуляций из них операции удаления зубов мудрости составляет 36% . По данным Верхнеяркеевского ЦРБ, экстракции зубов мудрости проводятся зубов мудрости??, в среднем, у 40-45% первичных пациентов, обращающихся в Верхнеяркеевскую ЦРБ. Для проведения операции удаления зуба требуются знания последовательности технических приемов исполнения, навыки владения специальными инструментами. Как правило, это вмешательство производят, прилагая силу извне. Щипцы и элеваторы действуют как рычаг. При этом происходит нарушение целостности слизистой оболочки, покрывающей зубочелюстной сегмент, травмируется надкостница, пародонт и находящиеся в нем сосуды и нервы, а также повреждается надкостница и костная ткань альвеолы. Удаление зуба заключается в разрыве тканей, связывающих корень зуба со стенками лунки и десной, и выведении его из альвеолы. При выведении расходящихся и искривленных корней из лунки стенки ее во время вмешательства смещаются и вход в нее расширяется. Зуб удаляют специальными щипцами и элеваторами. В некоторых случаях удалить зуб ими не удается. Тогда используют бормашину для удаления кости, препятствующей извлечению корня (операция выпиливания корня). Целью исследования являлось изучение частоты и структуры осложнений, возникающих при удалении зубов мудрости в государственной поликлинике. Эпидемиология. Частота встречаемости осложнений, возникающих после операции удаления нижнего зуба мудрости, в государственной поликлинике достигает 25% случаев. Были изучены первичные медицинские документы (карта амбулаторного стоматологического больного форма №043/у за 3 месяца какие , срок 100 (57 мужчин и 43 женщин) пациентов в возрасте от 18 до 65 лет, которые проходили лечение в амбулаторном лечебно – профилактическом учреждении ( ГБУЗ РБ Верхнеяркеевская ЦРБ, стомтаологическое отделение) каких по поводу осложнений- альвеолит , перфорация дна ВЧ пазухи, луночковое кровотоечение? , возникших после удаления зубов мудрости верхней и нижней челюсти (рис. 1). Распределение пациентов по возрасту и полу представлено на рисунке 2. В ходе изучения ПМД (амбулаторная карта стоматологического больного, история болезни) анализировали методы и лекарственные формы, использованные врачами разных лечебно профилактических учреждений (ЛПУ) для лечения луночкового кровотечения, альвеолита, а также перфорации верхнечелюстной пазухи. Полученный в результате клинического исследования представлен на рис.3. 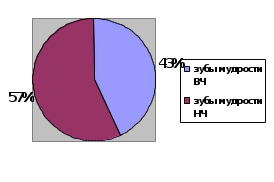  Рис.1. Осложнения в связи с локализацией «причинного» зуба мудрости Рис.1. Осложнения в связи с локализацией «причинного» зуба мудрости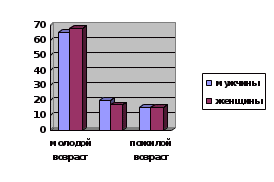 Рис. 2. Распределение пациентов по полу и возрасту  На ВЧ- 17, на НЧ-15. На ВЧ-25, на НЧ-0 На ВЧ-25, на НЧ-18 Рис. 3. Структура осложнений после удаления зубов мудрости верхних и нижних челюстей Уход за раной после удаления зуба для предупреждения осложнений. После удаления зуба врачу следует проверить все ли части зуба удалены. Необходимо острой хирургической ложкой удалить мелкие костные осколки, разросшиеся грануляции (об этом свидетельствуют размягченные участки), сгладить острые костные края и сблизить края альвеолы (репозиция фрактуированных краев лунки). Если при осмотре удаленного зуба или корня на его верхушке обнаруживается извлеченная гранулема (в виде мешочка размером от нескольких мм до 0,7-1,0 см), то выскабливание верхушечной части лунки проводить не нужно. В случае острого процесса выскабливание лунки не показано. При обнаружении случайных повреждений десны (отслоений, ран и др.) необходимо наложить швы. После удаления зуба мягкие ткани должны обязательно покрывать костные края гребня альвеолярного отростка. Когда этого не происходит, то нужно выступающие участки кости скусить и рану зашить. При атипичном удалении зубов послеоперационная рана обязательно зашивается. Острый гнойный воспалительный процесс в периодонте и челюсти является противопоказанием к ушиванию лунки. Обязательным условием благоприятного течения послеоперационного периода является заполнение лунки кровяным сгустком, когда этого не происходит, то появление крови вызывают путем кюретажа. Саму лунку после удаления зуба при нормальном послеоперационном течении не тампонируют. На лунку на 4-5 минут накладывают марлевый тампон и больной его прикусывает. Это делается для предупреждения попадания слюны в лунку и ее инфицирования, прижатия отслоенной десны к краям альвеолярного отростка, для создания условий к образованию в лунке кровяного сгустка, а также с той целью, чтобы больной не сплевывал (в коридоре или кабинете поликлиники, предоперационной и т.д.) слюну с кровью и поддерживалась чистота в лечебном учреждении. Правильно наложенный на лунку и не удерживаемый длительно (более 7-10 мин) марлевый тампон не вызывает развития альвеолита, как утверждают авторы. Небольшое кровотечение, которое возникает в результате разрыва сосудов десны или периодонта, обычно останавливается через 4-5 минут после удаления зуба. Кровяной сгусток необходим в лунке для защиты от проникновения в нее микроорганизмов, слюны, пищи. Если по каким либо причинам не происходит образования в лунке кровяного сгустка, необходимо рыхло ввести в лунку полоску йодоформной марли. Удаляют ее на 5-7 день, когда стенки лунки покрываются грануляционной тканью. Полоскать полость рта после удаления зубов не следует, чтобы сохранить в лунке кровяной сгусток. После удаления зуба больному не рекомендуется в течение дня принимать горячую и раздражающую пищу, тепловые процедуры, заниматься тяжелым физическим трудом. После приема пищи возможны неинтенсивные и однократные антисептические ванночки полости рта. Зубы рекомендуется чистить щеткой, при этом проявляя осторожность в области послеоперационной раны. Заживление раны после удаления зуба Постэкстракционная рана заживает вторичным натяжением. Эпителизация проходит в двух- или трехнедельный срок. Однако заживление лунок в молодом возрасте происходит несколько быстрее, чем в пожилом. Однокорневые зубы быстрее эпителизируются (16-18 дней), чем многокорневые (19-23 сутки). При наличии воспаления в однокорневых зубах задержка эпителизации наблюдается на 1 неделю, а во многокорневых зубах - на 2 недели позже. Задержка эпителизации также имеет прямую зависимость от травматичное операции удаления зуба. Чем тяжелее удаление, тем длительнее заживление. На 3-4 день после удаления зуба начинается развитие грануляционной ткани, а к 14 дню лунка полностью заполняется этой тканью. Через две недели после операции на дне и на боковых стенках лунки появляются остео-идные балочки, к концу первого месяца лунка начинает, а к 45 дню полностью заполняется мелкопетлистой губчатой костной тканью. К концу 3-го месяца новообразованная крупнопетлистая костная ткань выполняет всю альвеолу. Только в области устья лунки образуется не кость, а грубоволокнистая ткань. К концу 4-6 месяца, а при осложненном течении - к 8-10 месяцу, рентгенологически отличить лунку от окружающей кости не удается. У пожилых людей и при наличии сопутствующих заболеваний заживление постэкстракционных ран происходит медленнее. Изучение осложнений. 1.Альвеолит Этиология и патогенез. Альвеолит – воспаление лунки, развивающееся как осложнение после удаления зуба. В Международной классификации болезней пересмотра упоминаются 2 аналога термину «альвеолит» - «сухая лунка» и «альвеолярный остеит». Основная причина возникновения заболевания - отсутствие сформированного физиологического сгустка или его выпадение, что приводит к инфицированию лунки. Распаду кровяного сгустка содействует фибринолиз, происходящий за счет деятельности ряда бактерий, в частности, трепанем. Развитию альвеолита также способствуют следующие факторы: патогенная микрофлора, находящаяся в периодонтальных тканях, а также травма, связанная с атипичным, сложным удалением зуба. Наряду с этим определенное значение имеет механическое повреждение кровяного сгустка в результате нарушения больными лечебного режима, а также низкая общая резистентность организма пациента. По данным литературы, представлены несколько теорий на тему этиологических факторов альвеолита. Последние включают в себя бактериальные инфекции, травмы и биохимические факторы. Проведенные исследования доказали повышенную фибринолитическую активность и активацию превращения плазминогена в плазмин в присутствии тканевых активаторов в сухих лунках. Эта фибринолитическая активность, как полагают, влияет на целостность кровяного сгустка, образующегося в лунке после удаления зуба. Также отмечено, что усиление фибринолиза не приведет к растворению тромба до начала второго дня после операции, так как тромб содержит антиплазмин, который должен быть нейтрализован, перед тем как может произойти растворение сгустка. Исследователями указано, что повышение фибринолитической активности в сухой лунке вызвано увеличением высвобождения тканевых активаторов из костной ткани альвеолы вследствие травмы или инфекции. В экспериментальных работах показано, что эти тканевые активаторы могут выделять брадикинины и кининогены – ферменты, которые принимают активное участие в генерации боли. Также обнаружено, что плазмин-подобная активность в сухих лунках не встречалась в ситуациях с нормальным удалением. Самыми первыми из лунок при альвеолите выделяются Treponema denticola, которые обладают способностью размножаться и лизировать тромбы, не вызывая клинических симптомов, характерных для инфекционного процесса, таких как покраснение, отек или образование гноя. Анализ отечественной и зарубежной литературы позволил выделить следующие факторы риска возникновения альвеолита: 1. Пол. У женщин возникновения синдрома сухой лунки отмечено чаще, чем у мужчин. Среди женщин, принимающих оральные контрацептивы, сухая лунка встречалась в 3 раза чаще по сравнению с женщинами, которые их не принимали. 2. Травма. Травма может привести к сдавлению костной ткани, выстилающей лунки, а также возможному тромбозу нижележащих сосудов, резко снижая уровень кровоснабжения. Также происходит снижение резистентности тканей и инфицирование раны анаэробами. Обнаружена связь между повреждением клеток и альвеолярной кости с высвобождением тканевых активаторов и их фибринолитической активностью. 3. Курение. Частота возникновения альвеолита у курильщиков значительно выше, чем у некурящих (6,4% против 1,4% соответственно). 4. Перикоронариты. У 14,1% больных с ранее существовавшими перикоронаритами развился альвеолит по сравнению с 6,6% пациентов без этого состояния, со значительным снижением частоты в случаях, когда назначался профилактический курс лечения антибиотиками. 5. Оставшиеся фрагменты корня или костной ткани в лунке. Оставшиеся фрагменты корня или осколки костной ткани могут нарушать заживление лунки и способствовать возникновению альвеолита. КЛИНИЧЕСКАЯ КАРТИНА АЛЬВЕОЛИТА Альвеолит, как правило, начинается через 1-3 дня после удаления зуба и может продолжаться от 5 до 10 дней. Сроки течения альвеолита зависят от таких факторов, как своевременность обращения пациента за врачебной помощью, точное выполнение пациентом назначений и рекомендаций лечащего врача, наличие или отсутствие сопутствующих заболеваний, общая резистентность организма больного. Основным клиническим проявлением является сильная пульсирующая боль, которая развивается на 1-3 сутки после экстракции. Больные жалуются на неприятный привкус и запах изо рта. При внешнем осмотре конфигурация лица, как правило, не нарушена, кожа чистая. При пальпации регионарных лимфоузлов отмечается их увеличение, болезненность. Затрудненное и болезненное открывание рта встречается редко, преимущественно после сложного удаления нижних третьих моляров. При осмотре полости рта: лунка лишена кровяного сгустка, может быть заполнена остатками пищи, кость обнажена. Отмечается отечность окружающей десны, болезненность лунки при пальпации, гнойного отделяемого из лунки нет. Повышение температуры тела встречается редко. Болевой синдром может быть очень выраженным, плохо купируется анальгетиками, что приводит к потере сна и влияет на качество жизни пациента. 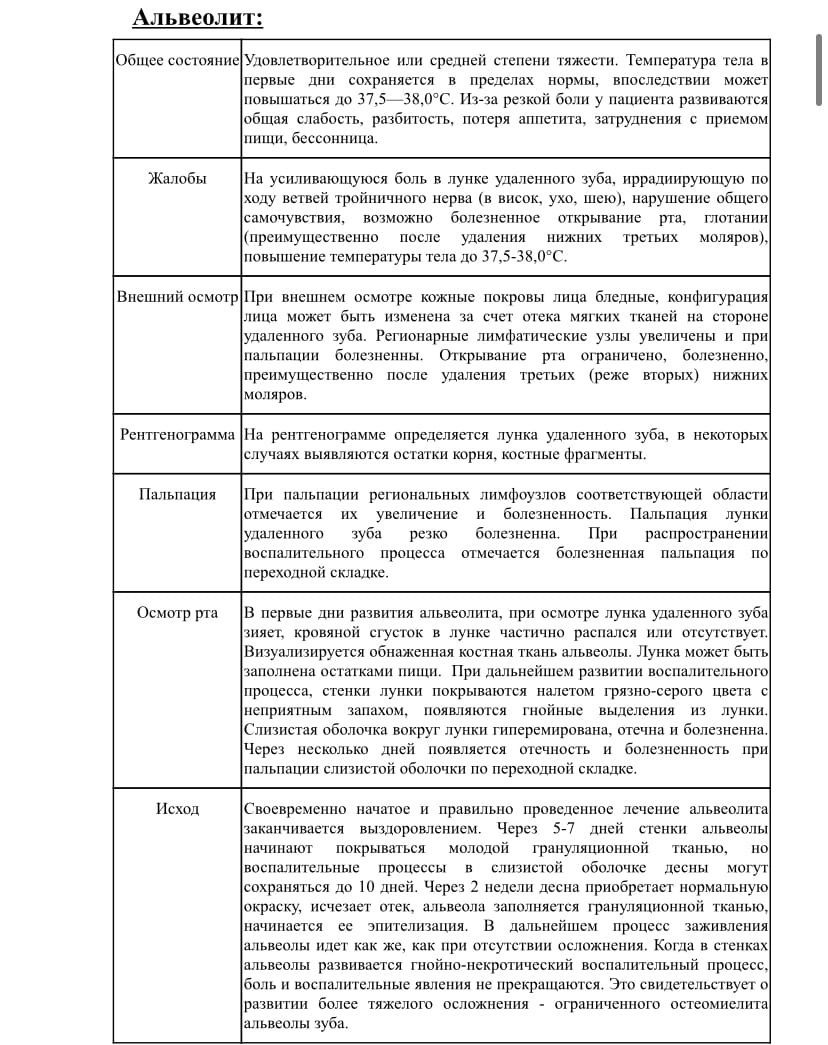 Признаки альвеолита у больных на приеме со статистикой: ⎯ не прекращающаяся резкая боль, возникающая после периода благополучия через 1-3 дня после операции в области альвеолы удаленного зуба, иррадиирующая в ухо, висок, шею у 25% больных. ⎯ лунка удаленного зуба зияет, покрыта серым налетом, кровяной сгусток частично или полностью некротизирован или отсутствует, слизистая оболочка гиперемирована, отечна, лунка болезненная при пальпации- у 15% больных. ⎯ интенсивная постоянная боль с иррадиацией по ходу ветвей тройничного нерва, гнилостный запах изо рта- у 5% больных. ⎯ увеличенные регионарные лимфатические узлы- почти у всех пациентов(85%) ⎯ возможное повышение температуры тела, слабость и недомогание-у 65% больных. ⎯ возможное изменение конфигурации лица за счет отека мягких тканей на стороне удаленного зуба-у 35% больных. ⎯ после удаления нижних третьих (реже вторых) моляров болезненное, ограниченное открывание рта- у 80% больных. КЛАССИФИКАЦИЯ АЛЬВЕОЛИТА В классификации ВОЗ (10-й пересмотр) альвеолит включен в рубрику К10.2 Воспалительные заболевания челюстей. К10.32 Альвеолит сухая лунка альвеолярный остеит. ОБЩИЕ ПОДХОДЫ К ЛЕЧЕНИЮ АЛЬВЕОЛИТА Принципы лечения больных с альвеолитом предусматривают одновременное решение нескольких задач: - устранение болевого фактора; - предупреждение дальнейшего развития патологического процесса; - сохранение и восстановление функциональной способности всей зубочелюстной системы; - предупреждение развития острых одонтогенных воспалительных патологических процессов в околозубных и околочелюстных тканях; - повышение качества жизни пациентов. Комплекс лечебных мероприятий проводят преимущественно в условиях первичной специализированной медико-санитарной помощи. В первую очередь необходимо ликвидировать острые воспалительные явления. При лечении альвеолита проводят комплексное лечение, включающее в себя ревизию и при необходимости кюретаж лунки, медикаментозную терапию (общую и местную), физиотерапию. После выполненного местного обезболивания переходят к обработке раны. Для местного обезболивания преимущественно используются местные анестетики либо без добавки эпинефрина гидрохлорида, либо с минимальным его количеством. Использование высоких доз вазоконстриктора приводит к нарастанию тканевой гипоксии с возможным усилением воспалительного компонента за счет активизации анаэробных патогенов. С помощью шприца с ирригационной иглой струей теплого раствора антисептика (перекись водорода, бетадин, хлоргексидин, этакридина лактат, перманганат калия) вымывают из альвеолы частицы распавшегося сгустка крови, остатки пищи. Затем острой хирургической ложечкой удаляют из нее остатки разложившегося сгустка крови, грануляционную ткань, осколки кости, зуба. Некоторые авторы научных публикаций утверждают, что в первые дни развития альвеолита можно ограничиться тщательным промыванием лунки антисептическими растворами и не проводить кюретаж лунки, который, по их мнению, усиливает болевой синдром из-за нанесения лунке дополнительной травмы. Возможно применение протеолитических ферментов для очистки лунки от некротизированных тканей. Далее добиваются по возможности формирования кровяного сгустка. При наличии «сухой лунки» в лунку вводят губку или турунду, пропитанную обезболивающими или антисептическими препаратами (например, йодоформная турунда, различные губки, пропитанные йод-содержащими препаратами и др.). Также применяют различные пасты с антибиотиками. При своевременном обращении пациента за врачебной помощью в первые дни развития альвеолита, после такого лечения боль в альвеоле не возобновляется и воспалительный процесс начинает стихать спустя 2-3 дня. При позднем обращении пациента к врачу или наличии сопутствующей общесоматической патологии воспаление лунки может длиться до 10 дней. Случай из практики: Больной М.Н.Н. 28 лет пришла после операции удаления зуба 3.8. с Болями в лунке зуба, температурой тела 37,5°С. Раньше при удалении зубов болей и кровотечений не было. Отмечается отек мягких тканей правой поднижнечелюстной области, пальпация болезненная, запах изо рта, лунка удаленного 38 покрыта некротическим сгустком, из-под которого выделяется кровь, пальпация слизистой оболочки альвеолярного гребня болезненная, незначительная инфильтрация. Лечение: Цель-устранение инфекции,сохранение интактных зубов. После проводникового обезболивания лунку промыли теплым раствором перекиси водорода, в смеси с протеолитическими ферментами. Острой костной ложечкой осторожно освобождили лунку от распавшегося кровяного сгустка и инородных тел, грануляций. Осуществили пенициллин-новокаиновую блокаду окружающих мягких тканей. После промывания раствором антисептика просушилт и плотно затампонировали турундой, пропитанной йодоформной жидкостью, начиная со дна и заполняя всю лунку Назначено:масло облепихи,местные аппликации анальгетиками. 2. Луночковое кровотечение. Статистика и причины. Патогенез. По статистике кровотечение после удаления зубного элемента возникает у 0,25% пациентов. Причиной осложнения в 70 % становится состояние окружающих лунку слизистых и другие местные факторы: Травмы мягких тканей, альвеолы или межкорневой перегородки. Прекращение эффекта от адреналина, в составе анестезии. Воспаление в поврежденном участке. Альвеолит, спровоцировавший гнойное расплавление тромба внутри единицы. Повреждение расположенных близко к удаленным элементам сосудов. Гемангиома. Повреждение тромба в лунке. Самым распространенным фактором развития патологии является повреждение пародонтальных тканей. 30% кровотечений вызвано системными нарушениями в организме: Геморрагический диатез. Гипертония. Заболевания стенок сосудов. Инфекционные заболевания. Климактерический фактор и другие гормональные сбои. Заболевания крови. Патогенез- При удалении зуба повреждаются дентальные кровеносные сосуды, а также кровеносные сосуды лунки и прилегающих мягких тканей, это может привести к послеоперационному луночковому кровотечению. Классификация Различают повреждения первичного и вторичного характера. Под первыми подразумевается кровотечение, спровоцированное удалением зуба и не останавливающееся. Вторичные патологии проявляются по истечении некоторого времени после экстракции. Они бывают ранними и поздними. Ранняя кровоточивость обусловлена прекращением действия вазоконстрикторов и начинается через час или два после экстракции. Поздние проявляются спустя несколько суток после процедуры вследствие расплавления тромба. Клиническая картина Симптоматика патологии – вытекание крови из-под кровяного сгустка и распространение ее на прилегающие ткани и зубы. При повреждении артерий или артериол слизистой оболочки поток крови пульсирует Продолжительный процесс сопровождается проявлениями кровопотери: ухудшения самочувствия, бледности кожных покровов, акроциноза, увеличение частоты сердечных сокращений, головокружение и гипотония. Перечисленные признаки несут угрозу для жизни. При их появлении требуется осмотр врача. Степени интенсивности луночковых кровотечений: • I степень — кровотечение продолжается более 20 мин, кровь окрашивает слюну и пропитывает марлевые тампоны; • II степень — кровотечение длится более 40 мин, кровь обильно смешивается со слюной; • III степень — выделение крови продолжается в течение 1 ч и более, в полости рта — свободная кровь Лечение . Определяется интенсивностью и локализацией кровотечения: При кровотечении из десны накладывают швы, давящие марлевые шарики, тампоны, пропитанные 3% раствором перекиси водорода, производят диатермокоагуляцию. При кровотечении со дна и стенки лунки в нее вводят гемостатическую губку, затем накладывают давящий марлевый шарик. При безуспешности данных мероприятий лунку туго тампонируют йодоформной турундой, пропитанной раствором тромбина или эпсилон аминокапроновой кислотой . Внутрь и внутривенно медикаментозные средства, повышающие свертываемость крови (хлорид кальция 10% 5 10 мл в/в на 10 мл физиологического раствора, аскорбиновая кислота 5% 5 10 мл в/в. При длительных и упорных кровотечениях следует исследовать свертывающую систему крови и проконсультировать больного у врача гематолога. Таких больных целесообразно госпитализировать в стационар. Больной П.А.Р. 40 лет поступил с кровотечением после удаления зуба. Выявлено, что несколько часов назад удален 36, дома открылось кровотечение, которое резко усиливалось, была вызвана скорая помощь. Заболеванием крови, гипертонической болезнью больной не страдает, раньше при удалении зуба кровотечения не было. В полости рта видны сгустки и свежая кровь, слизистая оболочка альвеолярного гребня не разорвана. После анестезии и удаления сгустка, а так же ревизии лунки установлено, что кровотечение исходит со дна лунки. Внешний осмотр: сознание ясное,конфигурация лица не изменена,общее состояние удовлетворительное,кожные покровы чистые без видимых патологических изменений. Объективно:кровотечение из лунки удаленного зуба Лечение: Цель-остановка кровотечения Лунку очистили от тромба и осколков кости хирургической ложкой, а после промыли раствором антисептика просушили и плотно затампонировали турундой, пропитанной йодоформной жидкостью, начиная со дна и заполняя всю лунку. Назначено : Викасол внутрь.Даны рекомендации по уходу за лункой 3. Перфорация дна верхнечелюстной пазухи. Образование дефекта гайморовой пазухи – это осложнение при проведении манипуляций на верхней челюсти. Образуется отверстие между полостью рта и основной пазухой. Это может произойти при удалении коренных зубов верхней челюсти (моляров и премоляров) или при протезировании. А также при сложном эндодонтическом лечении корня зуба и удалении кистозных образований. Дефект формируется в месте лунки зуба. Этиология - анатомо топографические особенности верхнечелюстной пазухи. При пневматическом типе пазухи корни премоляров и моляров верхней челюсти расположены от 2 до 7 мм от нижней стенки пазухи, что и создает условия для возникновения перфорации. Перфорация пазухи может быть при деструкции костной ткани в области верхушки корня пораженного зуба (гранулирующий или гранулематозный периодонтит). При та ких неблагоприятных условиях возникновение перфорации нельзя считать врачеб ной ошибкой. Однако, может иметь место и ятрогенная причина возникновения осложнения (неосторожное выскабливание грануляций со дна лунки удаленного зуба и др. ). Деструкция костной ткани в области верхушки корня пораженного зуба (гранулирующий или гранулематозный периодонтит) При таких неблагоприятных условиях возникновение перфорации нельзя считать врачебной ошибкой. Ятрогенные причины- Неосторожное выскабливание грануляций со дна лунки удаленного зуба. Проталкивание корня зуба в верхнечелюстную пазуху во время его удаления обусловлено как анатомо топографическими особенностями, так и техническими погрешностями врача, чаще при работе с прямым элеватором. Патогенез- Механизм возникновения дефекта гайморовой полости при экстракции зуба заключается в том, что происходит перфорация тонкого костного слоя между верхушкой корня и верхнечелюстной пазухой. Слой костной ткани в этом месте может быть толщиной всего один миллиметр. Повредить его очень легко. Перфорации чаще бывают при удалении первого моляра, так как его корни нередко в силу особенностей строения вдаются в полость основной пазухи верхней челюсти. Признаки перфорации: Кровотечение из лунки зуба с включением пузырьков воздуха. При выдохе через нос численность пузырьков возрастёт. При перфорации, кровотечение бывает не только из зубной лунки. Оно может быть из носового хода, который близок к пазухе. Больной говорит «в нос» или гнусавит. Затем возникает ощущение свободного прохождения воздуха через зубную лунку. Больной иногда отмечает распирание и чувство тяжести в области средней трети лица со стороны поражения. Если прободение не было распознано сразу, и лечение не проводилось, то к предыдущей клинике присоединяются симптомы гайморита. Гайморит проявляется: Повышается температура тела. Усиливается ощущение распирания в проекции гайморовой пазухи. Носовое дыхание затруднено. Слизистая носа на стороне поражения отёчна. Нарастает общая слабость. Ломящая боль в носовой области. Гнойное отделяемое из носового хода на той стороне, где была манипуляция. Методы определения перфорации: Выявить эту патологию можно только на основании характерной клиники. Если есть сомнения, выполняется полный спектр диагностических манипуляций, включая инструментальные методы. Чтобы диагностировать дефект костной пластинки, для последующего его устранения, необходимо при осмотре пациента выполнить манипуляции: Тщательно осмотреть зубную лунку, после того как удалили корень зуба. Выполнить зондирование её дна. Попросить пациента зажать нос и выдохнуть через нос. Воздух выйдет в рот через зубную лунку. Если пациент надувает щёки, воздух проходит в носовую полость. Но этот приём может спровоцировать воспаление пазухи, его нельзя часто применять. Инструментальные методы диагностики включают: зондирование зубной и канала перфорации при помощи тонкого зонда; компьютерная томография; рентгенография, на снимках можно увидеть дефект и инородные тела; общий анализ крови. Лечение- В случаях перфорации верхнечелюстной пазухи при отсутствии воспалительного процесса в ней, принимают меры к заживлению лунки. o Сохранение кровяного сгустка в области лунки одного удаленного зуба накложение небольшого йодоформного тампона, который фиксируют швами к краям десны, или каппой из самотвердеющей пластмассы. o Пластика лунки лоскутом слизистой оболочки верхнего свода преддверия рта. Застарелая перфорация пазухи.При несвоевременном обнаружении и ликвидации дефекта острое воспаление утихнет. В течение месяца у пациента образуется свищ. Он соединяет поверхность десны и полость пазухи. Присоединяются признаки хронического воспалительного процесса. Это будет являться тяжелым осложнением. У больного есть жалобы: Наличие тупых болей в верхней части щеки, постоянного характера. Они иррадиируют в область глаза и височную область. Ощущение заложенности носа с одной стороны. Отделение гноя из носа и из свищевого отверстия на верхней челюсти. Припухлость средней трети лица на стороне поражения. Движение воздуха через дефект. Трудности при разговоре. Попадание жидкости изо рта в нос. Терапия застарелых процессов сопряжена со значительными трудностями. Больным показано оперативное лечение в стационаре. Этапы операции: Вскрытие основной пазухи верхней челюсти. Извлечение инородных тел. Иссечение некротических участков и грануляций. Иссечение тканей, формирующих свищ. Закрытие дефекта. После проведённой операции в обязательном порядке назначается лекарственная терапия с применение антибиотиков, противовоспалительных и противоотёчных препаратов курсом две недели. Пример из практики: Во время удаления зуба 1.8. произошла перфорация дна верхнечелюстной пазухи. Заметили выделение пенистой крови (пузырьков воздуха) из лунки извлеченного зуба. При проведении носоротовой пробы струя воздуха поступает из пазухи в ротовую полость с характерным свистом Лечение:накложили альвеолярную повязку альвожил, которую зафиксировали швами. Назначена антибактериальная терапия: Амоксиклав 250мг+125 мг каждые 8 часов (3 раза в день) Даны рекомендации: В течение недели пациенту следует избегать чихания, кашля, сморкания. При соблюдении рекомендаций за это время перфорация до 2-5 мм должна закрыться самостоятельно. Список литературы 1. Челюстно-лицевая хирургия. Учебник. / Под ред. Дробышева А.Ю., Янушевича О.О.. - М. : ГЭОТАР-Медиа, 2018 2. Хирургическая стоматология. Учебник / Под ред. Афанасьева В. В. - . - М.: ГЭОТАР-Медиа, 2016. — 400 с. 3. Клиническая стоматология. Официальная и интегративная / Под редакцией А.К. Иорданишвили. - М.: СпецЛит, 2016. - 432 c. 4. Максимовский, Ю.М. Организация стоматологической службы России / Ю.М. Максимовский. - М.: Книга по Требованию, 2016. - 440 c. 5. Максимовская, Л. Н. Лекарственные средства в стоматологии. Справочник / Л.Н. Максимовская, П.И. Рощина. - М.: Медицина, 2017. - 240 c. |
