Аневризма аорты. аневризма аорты
 Скачать 144.17 Kb. Скачать 144.17 Kb.
|
|
ЧАСТНОЕ УЧРЕЖДЕНИЕ ОБРАЗОВАТЕЛЬНАЯ ОРГАНИЗАЦИЯ ВЫСШЕГО ОБРАЗОВАНИЯ «МЕДИЦИНСКИЙ УНИВЕРСИТЕТ «РЕАВИЗ»» Реферат Тема: «аневризма аорты» Выполнил студент Лечебного отделения Курс 4, группа №16-107 Кутлубулатов Данил Римович САМАРА 2020 План Введение - 3 1. Острая расслаивающая аневризма аорты – 4 2. Аневризмы грудной аорты – 8 3. Растущие и перфоративные аневризмы брюшной полости - 10 4. Хирургическое лечение – 14 Литература – 24 Введение Аневризма может возникать в любой части аорты. Хотя в отсутствие симптомов больные не попадают в сферу деятельности врача неотложной помощи, наличие симптомов требует быстрой и точной диагностики и неотложного лечения. За позднее обращение к врачу, диагностическую ошибку или неадекватную терапию больные часто расплачиваются жизнью. 1. ОСТРАЯ РАССЛАИВАЮЩАЯ АНЕВРИЗМА АОРТЫ Острая расслаивающая аневризма — наиболее частое катастрофическое поражение аорты. Ежегодно заболевание возникает у 5—10 человек на каждый миллион популяции и встречается в 2—3 раза чаще, чем острый разрыв аневризмы брюшной аорты. В отсутствие лечения это заболевание неизбежно ведет к смерти больного. Смертность составляет 28 % в первые сутки, 50 % — в течение двух суток и 70 % — к концу первой недели. В течение 3 месяцев умирают 90 % таких больных. Мужчины заболевают гораздо чаще женщин. У подавляющего большинства больных имеется гипертензия. Этиология. Общий конечный механизм заболевания — некроз среднего слоя стенки аорты, обычно вследствие атеросклероза. Однако примерно у 10 % таких больных имеется кистозное перерождение средней оболочки, связанное с синдромом Марфана. Некроз среднего слоя сосудистой стенки наблюдается также во время беременности, при коарктации аорты, врожденных аномалиях крупных сосудов и при различных гормональных нарушениях. Половина случаев заболевания у молодых женщин приходится на время беременности. Классификация. Расслаивающие аневризмы грудной аорты классифицируют в соответствии с локализацией поражения, а не с местом разрыва. По классификации Дебеки, I тип расслоения включает восходящую часть аорты, а также различной длины участки дистальной аорты; II тип ограничивается только восходящей аортой без вовлечения в процесс дуги или более дистальных ее отделов; III тип — это расслоение нисходящей части аорты, которое начинается обычно дистальнее места отхождения левой подключичной артерии и чаще всего затрагивает всю нисходящую аорту (на всем ее протяжении) вплоть до подвздошных артерий. Многие авторы объединяют I и II типы, поскольку принципы лечения и прогноз в обоих случаях одинаковы. По данным Дебеки, расслаивающая аневризма восходящей части аорты встречается в 36 % случаев, а расслаивающая аневризма нисходящей аорты — в 63 %. Проявления. От 70 до 90 % соответствующих пациентов поступают с интенсивными болями, которые невозможно перенести. Загрудинная боль, иррадиирующая в живот или ноги, хотя и является классическим симптомом данного состояния, на самом деле встречается не часто. Боль может локализоваться в спине, эпигастрии и (или) конечностях. Наиболее важные характеристики боли — ее выраженность и быстрое развитие. Больные могут поступать с явлениями острого инсульта вследствие окклюзии мозговых сосудов или с параплегией, вызванной ишемией спинного мозга. У 22 % больных имеются застойная сердечная недостаточность и отек легких. Острая ишемия одной из нижних конечностей как начальное проявление наблюдается реже. Артериальное давление может быть повышенным, нормальным или сниженным. Его измеряют на обеих руках и одной из ног. Существенная разница давления в разных конечностях позволяет предположить диагноз острой расслаивающей аневризмы аорты. Аналогично этому следует заподозрить наличие заболевания у больного, имеющего одновременно острую загрудинную боль и острый неврологический дефицит (что редко наблюдается при инфаркте миокарда). Диагностика. Наиболее важное значение имеет дифференциальная диагностика данного состояния и острого инфаркта миокарда. Реже острую расслаивающую аневризму аорты можно спутать с инсультом, острым животом, эмболией легочной артерии или острой ишемией конечности вследствие тромбоза или эмболии. Кроме разницы давления в конечностях, при объективном исследовании может отмечаться шум, характерный для аортальной недостаточности, а также признаки тампонады сердца или шумы у основания шеи, в области живота или над бедренными артериями, которые ранее отсутствовали. У 90 % таких больных имеются отклонения на электрокардиограмме; однако изменения, сравнимые с наблюдаемыми при остром инфаркте миокарда, встречаются редко. Сразу же необходимо получить рентгенограмму грудной клетки. Нормальная рентгенологическая картина встречается редко. Рентгенологические признаки, указывающие на острую расслаивающую аневризму аорты, включают следующее: 1) расширение средостения; 2) изменение конфигурации грудной аорты в сравнении с прежними снимками; 3) распространение тени аорты за пределы ее кальцифицированных стенок; 4) появление "горба" на дуге аорты; 5) плевральный выпот, чаще всего слева. Для подтверждения диагноза у всех больных с подозрением на острую расслаивающую аневризму аорты осуществляется аортография. В последнее время при обследовании таких больных применяется компьютерная томография (КТ) с контрастным усилением. Обычно удается увидеть ложный просвет с его гематомой и определить протяженность аневризмы. Однако это исследование не заменяет артериографии, и его целесообразность в острой ситуации, вероятно, ограничена. Лечение. Лучшее, что может сделать врач неотложной помощи, — это заподозрить наличие заболевания и начать соответствующие диагностические исследования. При отсутствии оборудования для окончательной диагностики и(или) лечения данного заболевания следует как можно быстрее перевести больного в учреждение, располагающее необходимым оборудованием. При наличии у больного гипертензии осуществляется постоянная внутривенная инфузия нитропруссида с помощью насоса. Необходим частый контроль артериального давления (предпочтительно использование постоянного внутриартериального катетера). Возможно парентеральное введение таких препаратов, как метилдопа и пропранолол, для длительного контроля артериального давления. При гипотензии для восстановления состояния больного обычно используются небольшие количества кристаллоидного раствора или крови. Хотя некоторые авторы полагают, что при расслаивающей аневризме аорты во всех случаях следует прибегать к неотложной операции, большинство исследователей считают необходимым следующее: больного нужно поместить в палату интенсивной терапии; артериальное давление должно поддерживаться на самом низком уровне, совместимом с достаточной перфузией периферических тканей, внутренних органов и центральной нервной системы; должен осуществляться тщательный мониторинг. Однако, несмотря на медикаментозное лечение, операция должна проводиться у больных с недостаточностью аортального клапана вследствие аневризмы, с тампонадой сердца, угрожающим разрывом аорты или постоянными болями, а также тех, у кого артериальное давление не поддается контролю. Больных, чье состояние стабилизируется под влиянием медикаментозной терапии и у кого имеется аневризма восходящей части аорты, следует оперировать на 10— 14-й день стабилизационного периода. Относительно долгосрочного лечения больных с аневризмой нисходящей аорты мнения расходятся. Отдаленные результаты хирургического и медикаментозного лечения в подобных случаях примерно одинаковы. Однако данные недавнего исследования Дебеки и соавт., согласно которым наиболее частой причиной смерти в отдаленный период у наблюдавшихся 467 больных были последующее формирование и разрыв аневризмы аорты, свидетельствуют в пользу хирургического лечения аневризмы во всех случаях. 2. АНЕВРИЗМЫ ГРУДНОЙ АОРТЫ Аневризмы грудной аорты чаще всего локализуются в ее нисходящей части, но они могут наблюдаться и в восходящей аорте. Этиология. Раньше наиболее частой причиной аневризмы грудной аорты был сифилис, но благодаря активной борьбе с этим заболеванием теперь его место занял атеросклероз. Такие аневризмы могут наблюдаться у больных с синдромом Марфана и кистозным некрозом средней оболочки сосудов. Частой причиной аневризмы грудной аорты служит и травма, но, строго говоря, в таких случаях речь идет о псевдоаневризмах, которые не будут здесь обсуждаться. Проявления. Примерно в 50 % случаев диагноз ставится случайно при рентгенологическом исследовании грудной клетки. Сообщалось, что 42 % больных при первом обращении к врачу жалуются на боли в спине или груди. Симптомы появляются обычно вследствие сдавливания или эрозии окружающих тканей или в результате явного разрыва аневризмы. Крупные аневризмы (редко встречаются в настоящее время) могут подвергать эрозии позвоночник или ребра. Могут наблюдаться дисфагия при сдавливании пищевода, хриплость голоса из-за натяжения гортанного нерва, кашель, связанный с бронхиальной компрессией, или кровохарканье вследствие сдавления левого легкого. Отмечается также кровохарканье, обусловленное эрозией пищевода или бронха. Прогноз. В отсутствие лечения прогноз заболевания плохой. Точные данные привести трудно, так как большинство серийных исследований проводилось давно и в них отмечен высокий процент сифилитических аневризм. Тем не менее, установлено, что средняя продолжительность жизни не леченых больных с аневризмой нисходящей аорты составляет 2,4 года, а 5-летняя выживаемость - всего 20 %. По данным большинства наблюдений, средняя продолжительность жизни после появления симптомов не достигает 1 года. Диагностика. Диагноз ставится на основании рентгенологического исследования грудной клетки и аортографии. Подозрение вызывает расширение тени средостения или аорты. Серийные снимки обнаруживают расширение грудной аорты, что указывает на образование аневризмы. В ситуациях, не требующих неотложных мероприятий, целесообразно также КТ-сканирование. В конце концов, для выяснения размеров и протяженности аневризмы приходится прибегать к аортографии. Лечение. Врачу неотложной помощи не приходится сталкиваться с бессимптомными больными. Тем не менее, такие больные должны быть обеспечены адекватным наблюдением. Наличие симптомов аневризмы без ее разрыва требует госпитализации больного для проведения тщательного и оперативного обследования. Это заболевание лечится хирургически. Оперировать следует всех больных с симптоматической аневризмой или документированным увеличением ее размеров. Больные с бессимптомной аневризмой подвергаются операции, если позволяет их общее состояние. 3. РАСТУЩИЕ И ПЕРФОРАТИВНЫЕ АНЕВРИЗМЫ БРЮШНОЙ ПОЛОСТИ Аневризмы брюшной аорты встречаются примерно у 2 % населения. В 98 % таких случаев аневризмы бывают подпочечными, что облегчает как диагностику, так и хирургическое лечение. Приблизительно 90 % аневризм брюшной аорты имеют атеросклеротическую природу; в небольшом проценте случаев они имеют сифилитическое или миотическое происхождение. Более 80 % аневризм брюшной аорты при их выявлении бывают бессимптомными и не требуют неотложной помощи. Но симптоматическая или перфоративная аневризма представляет диагностическую и лечебную дилемму. Это состояние встречается не часто и диагностируется лишь после сознательного поиска подтверждающих его признаков и многообразных путей его проявления. Во избежание излишнего затягивания диагностического процесса и для достижения успеха в достаточном проценте случаев лечение следует начать уже только на основании клинического подозрения. Растущая аневризма характеризуется интактностью стенки, при этом симптомы вызываются компрессией и воспалением окружающих структур. В таких случаях разрыв неизбежен. Перфоративная аневризма в какой-либо точке теряет целостность стенки. Если при этом кровотечение тампонируется забрюшинными тканями, то артериальное давление у больного при начальном обследовании может оставаться нормальным. Проявления. Пациенты с подобным заболеванием поступают в отделение по поводу внезапного появления боли. Больной испытывает сильную и постоянную боль, которая не проходит при изменении положения тела. Она может локализоваться в пояснице, в левом или правом боку, вокруг пупка или в области таза. Боль может иррадиировать в бедра, тестикулы или в промежность. Характер боли не имеет четких особенностей, поэтому наличие аневризмы брюшной аорты следует предположить у любого пациента старше 50 лет с внезапно начавшейся болью в животе. По своей природе боль скорее является соматической, нежели висцеральной. Это обусловлено сдавлением соматических сенсорных нервов забрюшинного пространства растущей аневризмой или гематомой. Поэтому у больных может иметь место неврологический дефицит, вызванный сдавлением бедренного или седалищного нерва. При пальпации живота обычно обнаруживается пульсирующее образование. Однако пульсация может маскироваться забрюшинной гематомой или низким артериальным и пульсовым давлением. При первом осмотре нормальное давление определяется у 70 % больных, так что гемодинамическая стабильность пациента не должна разубеждать врача в диагнозе аневризмы. Наличие растущей или перфоративной аневризмы брюшной аорты следует предположить у любого пожилого человека, поступившего с внезапно начавшейся абдоминальной болью, у которого при пальпации живота определяется новообразование (пульсирующее или нет), а также у гипотензивных пациентов с аналогичным пальпируемым образованием. Не существует лабораторных исследований, которые могли бы подтвердить данный диагноз. В острой ситуации неприменимо ультразвуковое исследование, а также КТ-сканирование аорты или артериография. За время проведения этих исследований больной вполне может умереть. Лечение. Радикальным методом лечения растущей или перфоративной аневризмы брюшной аорты является хирургическая операция. Задача врача неотложной помощи — как можно быстрее направить больного в операционную. При необходимости транспортировки больного следует ввести два широкопросветных внутривенных катетера и баллонный катетер Фолея. Больного транспортируют, не дожидаясь получения результатов лабораторных исследований, анализа крови или рентгенографии. Если при начальном обследовании состояние больного стабильно, то внутривенная жидкость вводится со скоростью, поддерживающей диурез, но не повышающей артериальное давление. У больных с нестабильным состоянием или у прибывших в отделение неотложной помощи с гипотензией восстановление с помощью жидкости проводится до достижения уровня систолического артериального давления 90—100 мм рт. ст. При необходимости транспортировки гипотензивного больного можно использовать военные противошоковые брюки. Большого опыта применения этого вида терапии нет, но он представляется разумной дополнительной мерой поддержания у больного артериального давления. В клинике, располагающей всем необходимым для лечения аневризмы, больного в стабильном состоянии следует как можно быстрее направить в операционную. Все остальные исследования и подготовка больного к операции осуществляются именно здесь. У больного, прибывшего в отделение неотложной помощи в нестабильном состоянии, устанавливают два широкопросветных внутривенных катетера, после чего переводят его прямо в операционную. При тяжелой гипотензии, не курирующейся введением жидкости и сосудосуживающих препаратов, а также при полной остановке сердца, которую не удается преодолеть закрытым массажем сердца, введением жидкостей и вазопрессорных агентов, необходимо проконтролировать состояние аорты выше почечных артерий. Это лучше всего сделать в операционной. В случае недоступности операционной жизнь больного могут спасти переднебоковая торакотомия и окклюзия грудной аорты, которые проводятся в палате неотложной помощи. Выживание больных в таких случаях зависит от восстановления кровотока по почечным и брыжеечным сосудам в пределах 30—45 минут. Прогноз. Смертность при этом заболевании, по данным большинства центров, составляет в среднем около 45 %. Прогноз лучше у тех больных, чье состояние при поступлении определяется как стабильное; в таких случаях в ряде центров добиваются снижения смертности до 15 %, но чаще до 30-35 %. У больных, поступивших в нестабильном состоянии, прогноз плохой; смертность колеблется от 60 до 80 %. Спасение больных этой группы зависит от быстроты, с которой будет поставлен диагноз и начато лечение. 4. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕУспехи, достигнутые в области сосудистой хирургии, дают возможность проводить радикальное лечение аневризм любого отдела аорты так как прогноз для жизни при аневризме аорты плохой (около 90% больных погибают в ближайшие 2 года), операции показаны практически всем больным, у которых поставлен диагноз аневризма аорты. Локализация аневризмы имеет определенное значение для решения вопроса о показаниях к операции: при аневризмах брюшной аорты расположенных ниже уровня отхождения почечных артерий, и аневризмах грудной аорты показания к операции ставят более широко; при аневризмах восходящей аорты и ее дуги, а также торако-абдоминальных аневризмах показания к хирургическому вмешательству возникают главным образом при угрозе жизни больного (возможность разрыва, тромбоз, тромбоэмболии). Абсолютными показаниями к неотложному вмешательству являются разрывы аневризмы и расслоение аорты. Операции противопоказаны при наличии тяжелой сердечной недостаточности, при нарушении функции почек и печени. Операции при аневризме аорты могут быть паллиативными и радикальными. Паллиативные вмешательства направлены на профилактику разрыва аневризмы или на устранение отдельных симптомов (боли, дисфагии и так далее). Для этой цели в полость аневризмы вводят металлическую проволоку или препараты, способные вызвать тромбоз, окутывают стенку аневризмы синтетической тканью, производят диафрагмотомию или декомпрессионную стернотомию. Паллиативные операции в наст, время практически не производятся, за исключением окутывания аневризмы аорты синтетической тканью при угрожающих разрывах в случаях, когда имеются абсолютные противопоказания к выполнению радикальной операции. Радикальное лечение заключается в резекции измененного участка аорты с последующей аллопластикой. Все вмешательства по поводу аневризмы аорты производят под интубационным наркозом. В зависимости от расположения аневризмы операцию производят или с применением искусственного кровообращения (аневризмы восходящей и нисходящей аорты и ее дуги), или с использованием различных методов шунтирования. При вмешательствах на дуге аорты иногда комбинируют искусственное кровообращение с обходным шунтированием для обеспечения кровоснабжения головы. Аневризма восходящей аорты (рис. 1-3). Оперативный доступ - продольная стернотомия. После вскрытия перикарда и подключения аппарата искусственного кровообращения выделяют аневризму восходящей аорты и на аорту накладывают поперечно зажим проксимальнее места отхождения ветвей брахицефального ствола. Операция при диффузной аневризме восходящей аорты с искусственным кровообращением и коронарной перфузией  рис. 1 — выделена аневризма (слева вверху — линия разреза)  рис. 2 — закончен дистальный анастомоз протеза и аорты, коронарная перфузия продолжается  рис. 3 — наложение проксимального анастомоза При искусственном кровообращении с постепенным охлаждением крови до t° 28-30° аневризму вскрывают поперечным разрезом, в устья обеих коронарных артерии вводят специальные канюли для проведения коронарной перфузии. После этого производят резекцию самой аневризмы Дефект аорты замещают алло-трансплантатом. Ввиду того что операция выполняется в условиях искусственного кровообращения (гепаринизированная кровь), трансплантат должен быть непроницаемым для крови. Вначале выполняют дистальный анастомоз аорты с протезом, а затем проксимальный. На этом этапе операции в случае необходимости может быть произведена коррекция недостаточности аортальных клапанов. После наложения швов больного согревают до обычной температуры и продолжают искусственное кровообращение до того момента, когда левый желудочек оказывается в состоянии поддерживать кровообращение. Перед зашиванием операционной раны правую медиастинальную плевру широко вскрывают и устанавливают дренажи в правой плевральной полости и перикарде. В некоторых случаях аневризма восходящей аорты бывает мешковидной с относительно узкой шейкой. Операция в таких случаях не требует искусственного кровообращения. Накладывают пристеночно зажим на стенку аорты у основания шейки аневризмы (рис. 4-6). Последнюю отсекают, а шейку аневризмы ушивают рядом непрерывных матрацных швов с дополнительным наложением по свободному краю 8-образных швов. Операция при мешковидной аневризме восходящей аорты  рис. 4 — выделена аневризма с относительно узкой шейкой (слева вверху — линия разреза)  рис. 5 — сжатие и иссечение аневризматического мешка  рис. 6 — ушивание шейки мешка (слева вверху — на аорту наложена манжета из синтетической ткани) В ряде случаев вместо искусственного кровообращения может быть применен временный обходной шунт из пластмассового протеза. Аневризма дуги аорты (рис. 7, 1). Операция требует широкого доступа и обычно выполняется из левосторонней торакотомии с косым пересечением грудины и переходом на правую сторону во II—III межреберье. 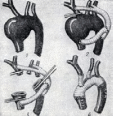 Рис. 7. Операция при аневризме дуги аорты без искусственного кровообращения с временным шунтом. Протезирование дуги аорты и ее ветвей (1 - аневризма дуги аорты, 2—4 - этапы операции) На фоне искусственного кровообращения между нисходящей аортой и сонными артериями накладывают обходной шунт с помощью пластмассового бифуркационного протеза (рис. 7, 2). Перфузия сосудов головы осуществляется ретроградным путем из нисходящей аорты. В редких случаях возможно перфузировать правую сонную артерию ретроградно через правую подключичную артерию. Далее резецируют аневризму. Дефект дуги аорты замещают протезом. Анастомоз ветвей дуги аорты с этим трансплантатом может быть выполнен как изолированно для каждого сосуда (с «превращением» левой общей сонной и подключичной артерий как бы во вторую безымянную артерию), так и с использованием общего основания для устьев всех трех брахицефальных сосудов (рис. 7, 3). После имплантации в протез ветвей брахицефального ствола выполняют сначала дистальный а затем и проксимальный анастомозы аорты с протезом, а временный аорто-каротидный обходной шунт-протез удаляют (рис. 7, 4). Больной все это время находится на искусственном кровообращении. Аневризма грудной аорты При операции требуется защита спинного мозга от ишемии, связанной с пережатием аорты. Применяют различные способы шунтирования крови: с помощью аппарата искусственного кровообращения или пластмассового протеза. Пластмассовый шунт накладывают в обход аневризмы между участками аорты выше и ниже нее, по типу конец в бок. После наложения такого шунта производят иссечение аневризмы аорты. Операция может быть закончена либо замещением дефекта аорты другим протезом по типу конец в конец (тогда ранее наложенный обходной протез снимают, рис. 8—10), либо концы резецированной аорты зашивают наглухо, а временный обходной шунт остается постоянно, приняв на себя кровоток. Резекция аневризмы грудной аорты с помощью временного шунта-протеза без искусственного кровообращения (слева вверху - схемы)  рис. 8 - наложен дистальный анастомоз шунта-протеза с нисходящей аортой  рис. 9 - наложен анастомоз боковой ветви шунта-протеза между восходящей и нисходящей аортой. Производится иссечение аневризмы  рис. 10 - наложен проксимальный анастомоз с другой аорты. Справа вверху - временный шунт снят. Левая подключная артерия анастомозированна с протезом Травматическая аневризма При травматических аневризмах аорты и ряде врожденных изменений нисходящей аорты обычно применяют наложение обходного экстракорпорального шунта из левого предсердия в бедренную артерию, что при травматических аневризмах нередко позволяет восстановить целость аорты без применения трансплантата, так как в этих случаях нет потери тканей. Производится левосторонняя боковая торакотомия в IV межреберье. Выделяют аорту в области левой подключичной и левой общей сонной артерии выше аневризмы, а также участок аорты ниже аневризмы. Сама аневризма на этом этапе выделяется лишь частично. Далее устанавливается обходной шунт (с насосом) из левого предсердия в бедренную артерию. Для защиты спинного мозга от ишемии требуется лишь половина того объемного кровотока по аорте, который имеется в нормальных условиях. Далее пережимают аорту дистальнее аневризмы, а саму аневризму вскрывают и иссекают. Если при травматической аневризме аорты имеется полный циркулярный разрыв интимы и медии, то аорту на месте разрыва полностью пересекают и сшивают конец в конец через все слои. Если же разрыв интимы и медии лишь частичный, на половину окружности, то производится поперечное ушивание аорты после резекции аневризмы. При невозможности наложить анастомоз конец в конец дефект аорты замещают протезом (рис. 11—13). Резекция аневризмы грудной аорты под защитой искусственного кровообращения  рис. 11 - схема экстракорпорального шунтирования крови с помощью насоса  рис. 12 - выделение аневризмы (слева вверху - линия разреза, справа вверху - схема аневризмы)  рис. 13 - замещение дефекта нисходящей аорты протезом после удаления аневризмы (слева вверху - схема операции, справа вверху - на протез наложены остатки аневризматического мешка) Аневризма торако-абдоминальной аорты 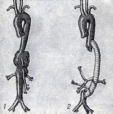 Рис. 14. Резекция аневризмы торако-абдоминальной аорты: 1 — аорта с аневризмой; 2 — аневризма удалена, дефект аорты и ее ветвей замещен протезом Хирургический доступ — торакофренолюмботомия. Для сохранения кровотока по висцеральным ветвям аорты предпочтительнее использовать или метод обходного шунта-протеза, который накладывают конец в бок между грудной аортой выше аневризмы и брюшной аортой ниже аневризмы (ниже почечных артерий), или шунт с насосом (левое предсердие — бедренная артерия). Аневризма иссекается, и висцеральные ветви аорты (чревная, верхняя брыжеечная, почечные артерии) по очереди анастомозируются по типу конец в конец с боковыми ветвями протеза-шунта (рис. 14). Аневризма брюшной аорты Почти в 90% случаев аневризма располагается ниже почечных артерий, нередко распространяется и на бифуркацию аорты. Доступ — срединная лапаротомия от мечевидного отростка до лобка. По вскрытии брюшной полости кишечник отодвигают вправо, вскрывают задний листок брюшины, выделяют третий отдел двенадцатиперстной кишки у plica duodenojejunalis. Выделяют левую подвздошную артерию и мочеточник. Далее выделяют нижнюю брыжеечную артерию и пересекают ее, при этом освобождается верхний полюс аневризмы. Иногда приходится оставить часть нижней брыжеечной артерии на аневризме. Далее окончательно выделяют проксимальный отдел аорты и левую почечную вену. Осматривают подвздошные артерии и выбирают место для будущего анастомоза с протезом. Желательно сохранить внутреннюю подвздошную артерию, чтобы обеспечить хорошее кровоснабжение сигмовидной кишки и пещеристых тел полового члена (профилактика импотенции). Нередко приходится выбирать место анастомоза на наружной подвздошной артерии. Если же она поражена атеросклеротическим процессом и стенозирована, то надо сделать туннель под паховой связкой и использовать для анастомоза бедренную артерию. Нижнюю полую вену отделяют от аневризмы аорты сначала сверху, в том месте, где проходит левая почечная вена. Следует при этом опасаться повредить левую яичниковую или яичковую вену. Если она лежит очень близко к аневризме, лучше ее перевязать и пересечь. Случайно может быть повреждена аномальная двойная левая почечная вена, один из стволов которой идет в глубине, позади аорты. После выделения аорты ее пережимают выше аневризмы. В аорту выше зажима вводят гепарин. Накладывают зажимы на подвздошные артерии. Ниже их вводят 3—4 мл разведенного гепарина (1 мл гепарина на 20 мл физиологического раствора). Поскольку всегда существуют сращения аневризмы со стенкой нижней полой вены, нет необходимости иссекать полностью всю аневризму. Ее широко вскрывают, удаляют пристеночные тромбы и аневризматическую чашку. Устье каждой люмбальной артерии на задней стенке прошивают шелком. После хорошего гемостаза избыток стенки аневризмы иссекают, концы сосудов промывают гепарином и накладывают проксимальный анастомоз протеза с аортой. Сначала накладывают задний ряд швов, стежки накладывают на аорте изнутри кнаружи атравматической иглой с синтетической нитью. Если есть несоответствие в калибрах аорты и протеза, необходим дополнительный второй ряд швов. Соединение правой подвздошной артерии и протеза производят конец в конец или конец в бок. Для шва используют нить «5 нулей». Нужно накладывать швы при некотором натяжении протеза. При наложении анастомоза с наружной подвздошной артерией протез следует провести под мочеточником. По окончании наложения этого анастомоза восстанавливают постепенно кровоток из аорты в правую нижнюю конечность, снимая зажим с аорты. Производят непрерывное переливание крови в соответствии с артериальным давлением у больного. Для этого может потребоваться около 20—30 минут. Пальпация аорты позволяет определить, не слишком ли быстро идет восстановление кровотока по аорте.  Рис. 15. Операция при аневризме брюшной аорты (1—4 — этапы операции) После гемостаза накладывают анастомоз с левой подвздошной артерией и восстанавливают кровоток полностью. После тщательного контроля за гемостазом участок брыжейки сигмовидной кишки вместе со стенкой аневризмы накладывают на протез (рис. 15). Правый листок париетальной брюшины подшивают к покрывающим слоям и plica duodenojejunalis так, что двенадцатиперстная кишка и проксимальный отдел тощей кишки укладываются в нормальном положении. Таз и ретроперитонеальное пространство закрывают двумя слоями париетальной брюшины. Это полностью отделяет кишечник от протеза аорты по всем линиям швов и предохраняет от поздних осложнений в виде аорто-дуоденальных свищей. Поскольку в послеоперационном периоде всегда развивается выраженная динамическая кишечная непроходимость, рекомендуется для зашивания раны брюшной стенки применять проволоку или же крепкую найлоновую нить (во избежание расхождения швов при резком вздутии кишечника). Аневризма брюшной аорты в стадии разрыва При операции требуются специальные мероприятия. При продолжающемся кровотечении и необходимости пережать аорту выше почечных артерий применяют гипотермию. При сильном кровотечении, когда нет времени для налаживания гипотермии, используют местную гипотермию почек путем обкладывания их стерильным льдом. Нужно пережать, насколько это возможно, крупные сосуды еще до того, как будет вскрыта ретроперитонеальная гематома. После вскрытия брюшной полости выбирают форму контроля за проксимальным концом аорты. Если кровотечение не слишком интенсивное, а аневризма имеет обычную локализацию, то аорта ниже почечных артерий может быть обведена тесьмой обычным способом. Если же гематома распространяется вверх на двенадцатиперстную кишку или уходит в брыжейку поперечной ободочной кишки, или же она очень плотна и напряжена, попытки окружить аорту тесьмой в области отхождения почечных артерий могут привести к разрыву гематомы и смерти больного. В таких случаях lig. coronarium hepatis может быть пересечена, печень отведена вправо и обнажен пищевод, как для трансабдоминальной ваготомии. Аорту тогда удается обнажить кзади от пищевода и подвести под нее полоску, введенную в турникет. С такими мерами предосторожности можно войти в гематому ниже почечных артерий и тупым путем обойти аорту. Если телосложение больного затрудняет доступ к проксимальному отделу аорты или же гематома распространяется вверх к диафрагме, то необходимо произвести торакотомию и пережать аорту выше диафрагмы. Далее аорту выделяют возможно быстрее пальцами на участке ниже почечных артерий. Имеющаяся забрюшинная гематома помогает отслоению стенки аневризмы аорты от нижней полой вены. Немедленно накладывают зажим на аорту выше аневризмы и начинают переливание крови с целью поднять артериальное давление до физиологического уровня и вывести больного из состояния геморрагического шока. Далее операция выполняется, как описано выше. 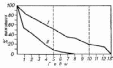 Рис. 16. Сравнительный прогноз для жизни оперированных и неоперированных больных с аневризмой брюшной аорты: I — после резекции аневризмы; II — неоперированных больных Оценивая показания к операции при аневризме брюшной аорты, нужно учесть, что без хирургического лечения больной имеет значительно меньше шансов на продолжительную жизнь (рис. 16). При операциях по поводу разрыва аневризмы аорты чаще всего наступает острая почечная недостаточность вследствие длительной гипотензии с ишемией почек. Осложнения Во время радикальных операций и в ближайшем послеоперационном периоде наиболее тяжелые осложнения — кровотечение, падение артериального давления после включения в кровоток протеза, шок, сердечная и почечная недостаточность, тромбоз протеза и так далее. Общая летальность после резекции неосложненных аневризм варьирует от 10 до 15%, а при осложненных — до 60%. В отдаленном периоде наиболее грозными осложнениями являются образование ложных аневризм по линии анастомозов и их пенетрация в просвет кишечника (при вмешательствах на брюшной аорте) и в просвет пищевода или бронхов (при вмешательстве на грудной аорте). В этих случаях показано повторное хирургическое вмешательство. Успехи, достигнутые в хирургическом лечении аневризм, позволяют сохранить жизнь 70% больных. Литература Неотложная медицинская помощь: Пер. с англ./Под Н52 ред. Дж.Э. Тинтиналли, Р.Л. Кроума, Э. Руиза. — М.: Медицина, 2001. Внутренние болезни Елисеев, 1999 год |
