ГЛАВА 10. Диплом по одной из специальностей Сестринское дело
 Скачать 0.79 Mb. Скачать 0.79 Mb.
|
|
ОРГАНИЗАЦИЯ РАБОТЫ СРЕДНЕГО МЕДИЦИНСКОГО ПЕРСОНАЛА В больничных УЧРЕЖДЕНИЯХ Медицинская помощь, оказываемая в больничных учреждениях, является наиболее ресурсоёмким сектором здравоохранения. В настоящее время в больничных учреждениях сосредоточены основные материальные ценности отрасли (дорогостоящее оборудование, аппаратура и т.д.), на содержание которых тратится в среднем 60-70% всех ресурсов, выделяемых на здравоохранение. Наибольший объем медицинской помощи, оказываемой стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение), выполняют больницы (рис. 10.1). В 2012 г. в России функционировало более 6200 больничных учреждений, с общим числом коек около 1 332 000. На современном этапе важное значение приобретают инновационные стационарзамещающие технологии, позволяющие существенно экономить имеющиеся ресурсы без снижения качества медицинского обслуживания. 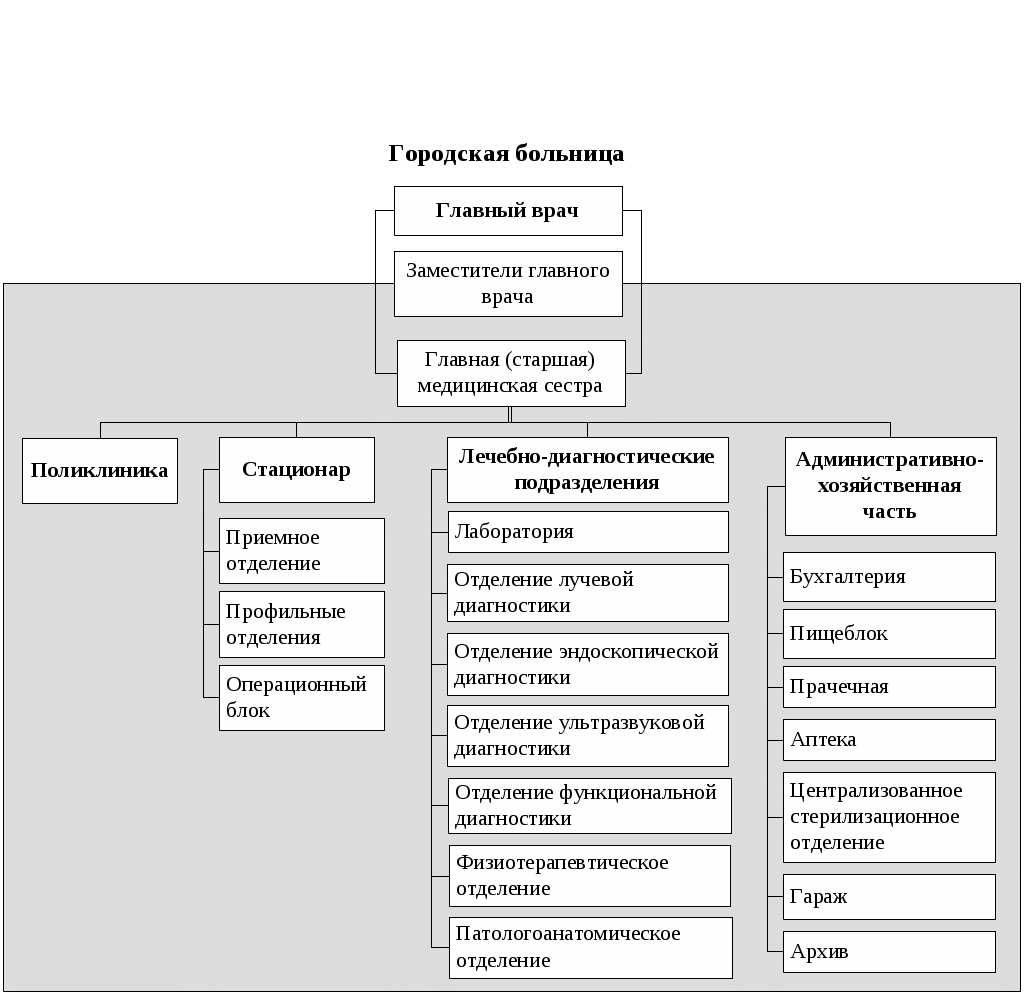 Рис. 10.1. Примерная организационная структура городской больницы Рис. 10.1. Примерная организационная структура городской больницы10.1 Организация работы среднего медицинского персонала городской больницы для взрослых Возглавляет больницу главный врач, который отвечает за всю лечебно-профилактическую, административно-хозяйственную и финансовую работу. Деятельностью среднего и младшего медицинского персонала руководит главная медицинская сестра. На должность главной медицинской сестры больницы назначается лицо с высшим медицинским образованием по специальности «Сестринское дело» или со средним медицинским образованием, имеющее диплом по одной из специальностей: «Сестринское дело», «Лечебное дело», «Акушерское дело» и сертификат по специальности «Организация сестринского дела», обладающее организаторскими способностями. Главная медицинская сестра назначается и увольняется главным врачом больницы, а непосредственно подчиняется заместителю главного врача по медицинской части. Распоряжения главной медицинской сестры являются обязательными для среднего и младшего медицинского персонала больницы. Основными обязанностями главной медицинской сестры являются: разработка перспективных и текущих планов повышения квалификации медицинских сестер больницы; формирование резерва и подготовка медицинских сестер для выдвижения на должность старших медицинских сестер; организация получения, хранения и распределения по отделениям в соответствии с их требованиями медикаментов, в том числе наркотических, ядовитых и сильнодействующих препаратов; контроль своевременного и четкого выполнения средним медицинским персоналом врачебных назначений, правильности учета, распределения, расходования и хранения медикаментов (в том числе наркотических, ядовитых и сильнодействующих) и перевязочных материалов; контроль за соблюдением требований санитарно-противоэпидемического режима, качеством оформления медицинской документации средним медицинским персоналом. Для выполнения своих обязанностей главная медицинская сестра больницы имеет право: отдавать распоряжения среднему и младшему медицинскому персоналу и контролировать их выполнение; вносить предложения главному врачу больницы о поощрении и наложении взысканий среднему и младшему медицинскому персоналу; вносить предложения аттестационной комиссии о присвоении очередной квалификационной категории среднему медицинскому персоналу; поручать медицинским сестрам проводить проверки работы среднего и младшего медицинского персонала подразделений больницы. Первое знакомство больного со стационаром начинается с приемного отделения. Приемное отделение может быть централизованным и децентрализованным. В приемное отделение больницы пациенты могут попасть разными путями: по направлению врачей из амбулаторно-поликлинических учреждений (плановая госпитализация); в экстренном порядке (при доставке их бригадой скорой помощи); путем перевода из другого стационара; самостоятельно обратившиеся в приемное отделение («самотек»). В задачи приемного отделения входит: прием больных, постановка предварительного диагноза и решение вопроса о необходимости и профиле отделения для госпитализации; оказание при необходимости экстренной медицинской помощи; санитарная обработка больных; выполнение функций справочно-информационного центра о состоянии больных. Работу среднего и младшего медицинского персонала приемного отделения организует старшая медицинская сестра приемного отделения. На должность старшей медицинской сестры приемного отделения может назначаться лицо с высшим медицинским образованием по специальности «Сестринское дело» или со средним медицинским образованием, имеющее диплом по одной из специальностей: «Сестринское дело», «Лечебное дело», «Акушерское дело» и сертификат по специальности «Организация сестринского дела», обладающее организаторскими способностями. Старшая медицинская сестра приемного отделения назначается и увольняется главным врачом больницы по представлению заведующего отделением, которому она и непосредственно подчиняется. Распоряжения старшей медицинской сестры являются обязательными для среднего и младшего медицинского персонала отделения. В приемном отделении должно быть обеспечено проведение срочных рентгенологических, эндоскопических исследований, экспресс-анализов и т.д. Для оказания экстренной медицинской помощи в приемном отделении должен находиться постоянный набор необходимых лекарств, медицинских инструментов и т.д. При приемном отделении крупных больниц организуются палаты интенсивной терапии и временной изоляции больных. На должность медицинской сестры приемного отделения назначается лицо со средним медицинским образованием, имеющее сертификат по специальности «Сестринское дело». Медицинская сестра приемного отделения назначается и увольняется главным врачом больницы и подчиняется непосредственно заведующему приемным отделением (дежурному врачу) и старшей медицинской сестре приемного отделения. Распоряжения медицинской сестры являются обязательными для младшего медицинского персонала приемного отделения. Медицинская сестра приемного отделения выполняет большой круг обязанностей: знакомится с направлением больного и сопровождает его в кабинет дежурного врача; выслушивает жалобы больного, поступившего «самотеком» и направляет его к дежурному врачу; заполняет паспортную часть «Медицинской карты стационарного больного» (ф.003/у); ведет «Журнал учета приема больных и отказа в госпитализации» (ф.001/у); осматривает больного на педикулез и производит измерение температуры тела; выполняет процедуры и манипуляции, назначенные дежурным врачом; осуществляет по указанию дежурного врача вызов консультантов и лаборантов в приемное отделение; следит за состоянием больных, находящихся в изоляторе, и своевременно выполняет все указания врача по их обследованию и лечению; своевременно передает телефонограммы в отделение полиции, активные вызовы в поликлиники города, экстренные извещения на инфекционные заболевания в соответствующий территориальный орган Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека (Роспотребнадзора); осуществляет забор кала, мочи, рвотных масс и промывных вод для лабораторного исследования; получает у старшей медицинской сестры медикаменты и обеспечивает их хранение; следит за санитарным состоянием в отделении и контролирует работу младшего медицинского персонала; своевременно сдает сестре-хозяйке отделения аппаратуру и инструменты для ремонта. Из приемного отделения больной поступает в стационарное отделение. Возглавляет работу лечебного отделения заведующий. Трудовую деятельность среднего и младшего медицинского персонала отделения организует старшая медицинская сестра отделения. На должность старшей медицинской сестры отделения назначается лицо с высшим медицинским образованием по специальности «Сестринское дело» или со средним медицинским образованием, имеющее диплом по одной из специальностей: «Сестринское дело», «Лечебное дело», «Акушерское дело» и сертификат по специальности «Организация сестринского дела», обладающее организаторскими способностями. Старшая медицинская сестра отделения непосредственно подчиняется заведующему отделением. Она является материально-ответственным лицом, её распоряжения являются обязательными для среднего и младшего медицинского персонала отделения. Главной фигурой на отделении является лечащий врач (ординатор); ему помогают палатные медицинские сестры, которые непосредственно подчиняются старшей медицинской сестре отделения и выполняют следующие обязанности: своевременное и точное выполнение предписаний лечащего врача; организация своевременного обследования больных в лаборатории, диагностических кабинетах, у врачей-консультантов; наблюдение за состоянием больного: физиологическими отправлениями, сном, весом, пульсом, дыханием, температурой; немедленная информация лечащему врачу (в его отсутствие заведующему отделением или дежурному врачу) о внезапном ухудшении состояния больного; оказание экстренной доврачебной помощи; санитарно-гигиеническое обслуживание физически ослабленных и тяжелобольных (умывание, кормление, промывание по мере надобности рта, глаз, ушей и т.д.); изоляция больных в агональном состоянии, вызов врача для констатации смерти, подготовка трупов умерших для передачи их в морг. Работа в отделении утром начинается с утренней конференции, так называемой «пятиминутки». Ежедневно ординатор отделения получает информацию от ночного дежурного медицинского персонала о состоянии больных и происшедших в их здоровье изменениях, о вновь поступивших больных, знакомится с результатами лабораторных, рентгенологических и других исследовании, проводит обход больных. Обход больных проводится в сопровождении медицинской сестры. У постели больного ординатор проверяет выполнение ранее данных им назначений. Выделяют две системы организации ухода за больными: двухстепенную и трехстепенную. При двухстепенной системе непосредственное участие в уходе за больным принимают врачи и медицинские сестры. В этом случае младший медицинский персонал помогает в создании надлежащего санитарно-гигиенического режима в отделении (осуществляет уборку помещений и т.д.). При трехстепенной системе младшие медицинские сестры принимают участие в непосредственном уходе за больными. На должность младшей медицинской сестры по уходу за больными назначается лицо, окончившее курсы младших медицинских сестер по уходу за больными. Она непосредственно подчиняется медицинской сестре палатной. В больнице строго должны соблюдаться противоэпидемический и лечебно-охранительный режимы. Контроль за соблюдением противоэпидемиологического режима осуществляется специалистами территориальных органов Роспотребнадзора. Лечебно-охранительный режим – это система мер, направленных на создание оптимальных условий пребывания больных в больнице. Важная роль в соблюдении лечебно-охранительного режима отводится медицинским сестрам. Основными элементами лечебно-охранительного режима являются: рациональная планировка, размещение и оборудование палат и отделений (изоляция операционных блоков, перевязочных, организация 1-2 местных палат и др.); устранение или максимальное уменьшение воздействия неблагоприятных факторов внешней среды (неудобные постели, плохое освещение, низкая или излишне высокая температура в палатах, дурные запахи, стоны или крики больных, шум, невкусно приготовленная и несвоевременно поданная пища и др.); борьба с болью и страхом боли (психологическая подготовка к операциям, применение анестезирующих средств при болезненных перевязках, использование эффективных болеутоляющих средств, высокое мастерство техники инъекции и других манипуляций, должная острота игл и скальпелей, отказ от бесцельных исследований); меры, предупреждающие возможность ухода больного в болезнь и преувеличенных представлений о неблагоприятных последствиях (художественная литература, любимая музыка, увлекательные беседы, живопись, телевидение, возможность заняться каким-либо любимым делом, прогулки по территории больницы для ходячих больных, трудотерапия в отделениях для хронических больных, воспитательно-педагогическая работа в детских больницах и др.); организация режима дня больного (удлинение физиологического сна, сочетание покоя с допустимой физической активностью, общение больного с родственниками и близкими); разумное использование слова – одного из сильнейших условных раздражителей, способного оказать значительное воздействие на течение патологического процесса и его исход (недопущение ятрогений); соблюдение персоналом принципов медицинской этики (высокая культура медицинского персонала, чуткое, внимательное отношение к больному, его родственникам, соблюдение медицинской тайны, доброжелательные взаимоотношения между медицинским персоналом). Выписка пациента из больницы производится в следующих случаях: при полном его выздоровлении; при необходимости перевода в другие лечебные учреждения; при стойком улучшении состоянии больного, когда дальнейшая госпитализация уже не нужна; при хроническом течении заболевания, не поддающемся лечению в данном учреждении. 10.2. Организация работы среднего медицинского персонала детской городской больницы (детского отделения центральной районной больницы) Организация работы детской больницы имеет много общего с работой стационара для взрослых, однако, есть и свои отличия, которые определяют специфику работы среднего медицинского персонала. Больные дети, как и взрослые, поступают в стационар детской больницы по направлению врачей детских поликлиник, станций скорой медицинской помощи, детских учреждений, «самотеком». Плановая госпитализация ребенка осуществляется через детскую поликлинику. Структура детского стационара включает в себя приемное отделение, лечебные отделения (педиатрические и специализированные: хирургическое, инфекционное и т.д.), отделения лабораторной и функциональной диагностики и другие. Приемное отделение стационара детской больницы должно быть боксировано (боксы составляют 3-5% от общего числа коек стационара). Наиболее удобными для работы являются индивидуальные боксы Мельцера-Соколова, которые включают в себя предбоксник, палату, санитарный узел, шлюз для персонала. В небольших больницах при отсутствии боксов для приема детей должно быть предусмотрено не менее 2-3 изолированных смотровых кабинетов и одного-двух санпропускников. В случае поступления детей без ведома родителей последние немедленно извещаются об этом работниками приемного отделения. При отсутствии такой возможности сведения о ребенке заносятся в специальную книгу и сообщаются в полицию. Отделения (палаты) стационара формируются по возрасту, полу, характеру и тяжести заболеваний, сроку поступления. В зависимости от возраста выделяют отделения (палаты) для недоношенных, новорожденных, детей грудного, младшего, старшего возрастов. По характеру заболеваний отделения (палаты) могут быть: педиатрические общие, хирургические, инфекционные и т.д. Палаты целесообразно иметь небольшие – на 2-4 койки, что дает возможность заполнять их с учетом возраста детей и заболевания. Целесообразно иметь застекленные перегородки между палатами для того, чтобы персонал мог наблюдать за состоянием детей и их поведением. Необходимо предусмотреть возможность пребывания в больнице вместе с ребенком матери. Задачами палатной медицинской сестры детской больницы являются: прием и размещение в палатах, уход и наблюдение за больным ребенком; точное и своевременное выполнение назначений лечащего врача; экстренное оповещение врача о случаях изменений в состоянии больного ребенка, требующих принятия срочных мер и оказания доврачебную помощь в его отсутствие; поддержка санитарного состояния палат. Важной особенностью организации работы детских отделений является необходимость проведения там воспитательной работы. Для этой цели в детских больницах вводятся должности педагогов-воспитателей. С больными детьми, которые длительное время лечатся в стационаре, проводится учебная работа. Очень важным элементом создания лечебно-охранительного режима для детей является организация их досуга, особенно в вечерние часы. Проводимые в конце больничного дня ручной труд, лепка, рисование, чтение вслух улучшают настроение детей и способствуют спокойному сну. Важную роль в правильной организации досуга детей играют палатные медицинские сестры. В комплексе лечебных мероприятий особое значение имеет правильно организованное питание. Для этого дети, находящиеся на естественном вскармливании, госпитализируются вместе с матерями или обеспечиваются грудным донорским молоком. Все другие продукты питания дети первого года жизни получают с детской молочной кухни. Детям старше года питание организуется на пищеблоке больницы. В детских больницах в большей степени, чем в больницах для взрослых, следует опасаться внутрибольничных инфекций. При выявлении ребенка с острым инфекционным заболеванием в отделении устанавливается карантин на срок инкубационного периода для данного заболевания. Необходимо проводить учет контактировавших с больным детей, которых в течение инкубационного периода нельзя перемещать в другие палаты. В этих случаях, в зависимости от выявленного острого инфекционного заболевания, проводятся и специальные противоэпидемические мероприятия (прививки, исследования на бактерионосительство и т.д.). Анатомо-физиологические особенности новорожденных, своеобразный характер течения заболевания определяют необходимость создания специальных отделений для новорожденных и недоношенных детейв составе детских больниц. Основной задачей этих отделений является оказание квалифицированной диагностической и лечебной помощи доношенным и недоношенным новорожденным больным детям, создание оптимальных условий выхаживания детей. В отделения для новорожденных направляют детей, родившихся с массой не менее 2300 г и заболевших в неонатальном периоде. В отделения для недоношенных детей направляют новорожденных с массой тела менее 2300 г, имеющих признаки незрелости и заболевших в неонатальном периоде. Перевод новорожденных и недоношенных детей из родильных домов осуществляют при условии транспортабельности ребенка и обязательного согласования с заведующим специализированным отделением, куда переводится ребенок. Транспортировка новорожденных производится по принципу «на себя» в специализированной реанимационной машине с врачом реаниматологом или врачом-педиатром, хорошо подготовленным по вопросам реанимации новорожденных и недоношенных детей. Средний медицинский персонал, сопровождающий детей, также должен иметь специальную подготовку по вопросам реанимации и интенсивной терапии новорожденных. В работе отделения для новорожденных и недоношенных детей детских больниц должна осуществляться тесная взаимосвязь и преемственность с родильными домами и детскими поликлиниками. 10.3. Организация работы среднего медицинского персонала дневного стационара С учетом высокой стоимости медицинской помощи, оказываемой в стационарных условиях, важное значение приобретают инновационные стационарзамещающие технологии, позволяющие существенно экономить имеющиеся ресурсы без снижения качества медицинского обслуживания. К таким организационным формам относятся: дневные стационары в амбулаторно-поликлинических учреждениях; дневные стационары в больничных учреждениях; стационары на дому. Дневной стационар предназначен для проведения профилактических, диагностических, лечебных и реабилитационных мероприятий больным, не требующим круглосуточного медицинского наблюдения (рис. 10.2). 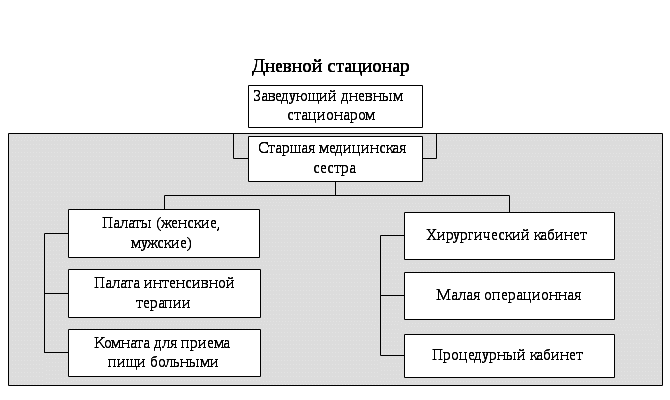 Рис. 10.2. Примерная организационная структура дневного стационара хирургического профиля Основными формами первичной учетной медицинской документации дневных стационаров являются: «Журнал учета приема больных и отказа в госпитализации», ф. 001/у; «Медицинская карта стационарного больного», ф. 003/у; «Температурный лист», ф. 004/у; «Листок ежедневного учета движения больных и коечного фонда стационара круглосуточного пребывания, дневного стационара при больничном учреждении», ф. 007/у-02; «Листок ежедневного учета движения больных и коечного фонда дневного стационара при амбулаторно-поликлиническом учреждении, стационара на дому», ф. 007дс/у-02; «Сводная ведомость движения больных и коечного фонда по стационару, отделению или профилю коек стационара круглосуточного пребывания, дневного пребывания при больничном учреждении», ф. 016/у-02; «Выписка из медицинской карты амбулаторного, стационарного больного», ф. 027/у; «Журнал учета процедур», ф. 029/у; «Книга регистрации листков нетрудоспособности», ф. 036/у; «Карта больного, лечащегося в физиотерапевтическом отделении (кабинете)», ф. 044/у; «Журнал записи рентгенологических исследований», ф. 050/у; «Статистическая карта выбывшего из стационара круглосуточного пребывания, дневного стационара при больничном учреждении, дневного стационара при амбулаторно-поликлиническом учреждении, стационара на дому», ф. 066/у-02; «Журнал записи амбулаторных операций», ф. 069/у; «Медицинское свидетельство о смерти», ф. 106/у-98. На практике, наибольшее распространение получили дневные стационары терапевтического, хирургического, акушерско-гинекологического, неврологического, дерматологического и других профилей. Лечебное питание больных в дневном стационаре организуется, исходя из местных условий. Обычно, если стационар входит в структуру больничного учреждения, пациенты пользуются двухразовым питанием по действующим нормативам больницы. Следует отметить, что дневные стационары в больничных и амбулаторно-поликлинических учреждениях имеют некоторые отличия. В условиях дневных стационаров на базе больниц, как правило, возможно проведение более сложных лабораторно-диагностических обследований, проще организовать питание. Преимуществом дневных стационаров на базе амбулаторно-поликлинических учреждений является возможность использования широкого комплекса восстановительного лечения. Стационары на дому могут быть организованы в случаях, когда состояние больного и домашние условия (социальные, материальные) позволяют организовать медицинскую помощь и уход на дому. Целью организации стационаров на дому является лечение острых форм заболеваний, долечивание и реабилитация хронических больных, медико-социальная помощь престарелым, наблюдение и лечение в домашних условиях лиц, перенесших несложные оперативные вмешательства и др. Хорошо зарекомендовали себя стационары на дому в педиатрии и гериатрии. Организация стационара на дому предполагает ежедневное наблюдение больного врачом и средним медицинским работником, проведение лабораторно-диагностических обследований, медикаментозной терапии (внутривенные, внутримышечные инъекции и т.п.), различных процедур (банки, горчичники и т.д.). При необходимости в комплекс лечения больных включаются физиотерапевтические процедуры, массаж, занятия лечебной физкультурой и др. Лечение в стационарах на дому не связано с изоляцией, с нарушением микросоциальной адаптации, легче воспринимается больными, экономически выгодно. Лечение в стационаре на дому в несколько раз дешевле, чем в стационаре круглосуточного пребывания, а по эффективности не уступает лечению в стационаре круглосуточного пребывания. 10.4. Организация работы среднего медицинского персонала родильного дома, перинатального центра Основным учреждением, оказывающим акушерско-гинекологическую помощь в стационарных условиях, является родильный дом (рис. 10.3). В его задачи входит: оказание в стационарных условиях квалифицированной медицинской помощи женщинам в период беременности, в родах, в послеродовом периоде, при гинекологических заболеваниях, а также оказание квалифицированной медицинской помощи и уход за новорожденными во время пребывания их в родильном доме. 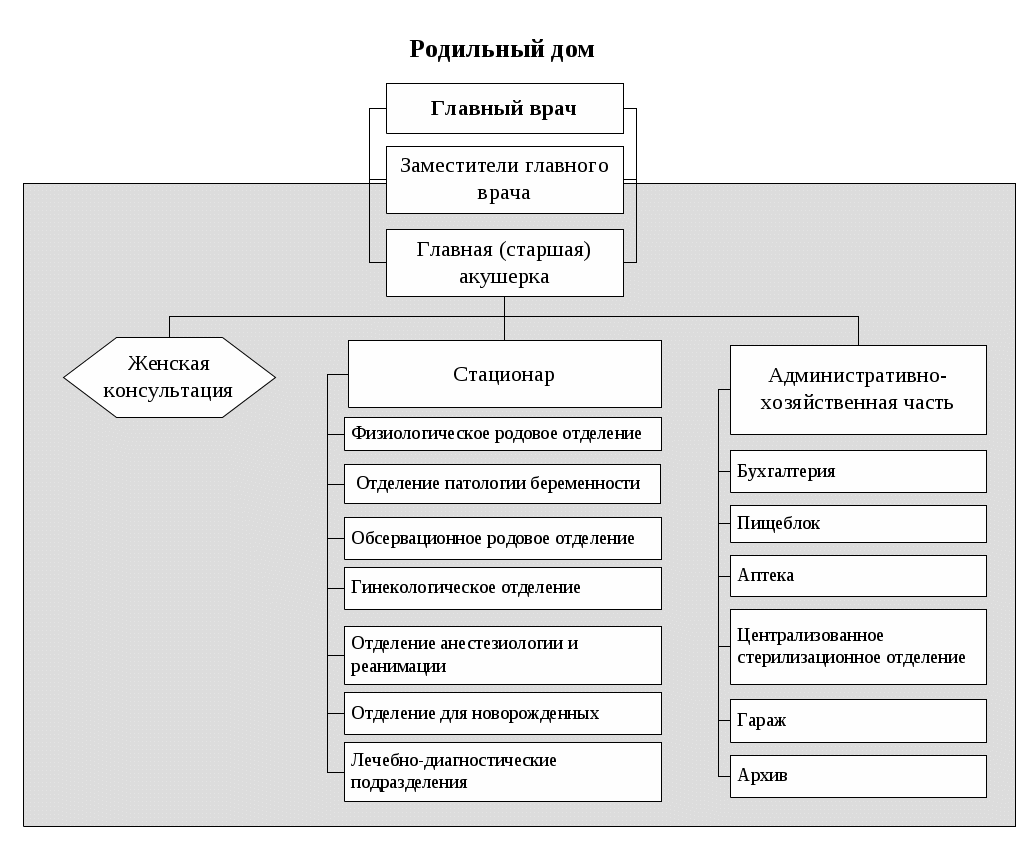 Рис. 10.3. Примерная организационная структура родильного дома. Рис. 10.3. Примерная организационная структура родильного дома.Руководство деятельностью родильного дома осуществляет главный врач. Работу среднего и младшего медицинского персонала организует главная (старшая) акушерка, в задачи которой входит: регулярно проводить обходы палат, кабинетов и других помещений родильного дома; обеспечивать своевременность выписки, правильность учета, распределения, расходования и хранения медикаментов и изделий медицинского назначения; проводить инструктаж среднего и младшего медицинского персонала по выполнению комплекса санитарно-противоэпидемиологических мероприятий в родильном доме; разрабатывать мероприятия по повышению деловой квалификации среднего и младшего медицинского персонала (проведение сестринских конференций, лекций врачей и т.д.); систематически проводить работу по воспитанию персонала в духе добросовестного отношения к выполнению своих обязанностей, соблюдению принципов медицинской деонтологии; систематически повышать свою профессиональную квалификацию. В родильный дом подлежат госпитализации беременные (при наличии медицинских показаний), роженицы, а также родильницы в раннем послеродовом периоде (в течение 24 часов после родов) в случае родов вне лечебного учреждения. При поступлении в родильный дом роженица или родильница направляются в приемно-смотровой блок акушерского отделения, где предъявляют паспорт и «Обменную карту» (ф. 113/у). Прием женщин в приемно-смотровом блоке ведет врач (в дневные часы – врачи отделений, затем – дежурные врачи) или акушерка, которая при необходимости вызывает врача. В приемно-смотровом блоке целесообразно иметь одну комнату-фильтр и две смотровые комнаты. Одна смотровая комната предусмотрена для приема женщин в физиологическое акушерское отделение, другая – обсервационное. Врач (или акушерка) оценивает общее состояние поступающей, знакомится с «Обменной картой», выясняет, переносила ли женщина инфекционные, воспалительные заболевания до и во время беременности, обращая особое внимание на заболевания, перенесенные непосредственно перед поступлением в родильный дом, устанавливает наличие хронических воспалительных заболеваний, длительность безводного периода. В результате сбора анамнеза, осмотра, знакомства с документами в комнате-фильтре женщин разделяют на два потока: с нормальным течением беременности, которых направляют в физиологическое акушерское отделение и представляющих «эпидемиологическую опасность» для окружающих, которых направляют в обсервационное акушерское отделение. Кроме того, в обсервационное отделение направляются женщины при отсутствии «Обменной карты родильного дома», а также родильницы в раннем послеродовом периоде в случае родов вне лечебного учреждения. В смотровых физиологического и обсервационного отделений проводят объективное обследование женщины, ее санитарную обработку, выдают комплект стерильного белья, берут на анализы кровь и мочу. Из смотровой в сопровождении среднего медицинского персонала женщина переходит (при наличии показаний перевозится на каталке) в родовой блок или отделение патологии беременных. Средний и младший медицинский персонал акушерского отделения находится в непосредственном подчинении старшей акушерки. Старшая акушерка отделения находится в подчинении заведующего отделением и главной акушерки. Должностные обязанности старшей акушерки во многом схожи с обязанностями старшей медицинской сестры стационара больницы. Непосредственным помощником врача акушера-гинеколога акушерского отделения является акушерка, в обязанности которой входит: подготовка женщин к предстоящему осмотру врачом; оказание помощи врачу при проведении лечебно-диагностических и оперативных манипуляций; оказание медицинской помощи при родах и проведение первичной обработки новорожденных; контроль за соблюдением санитарно-гигиенического режима в отделении; контроль за работой младшего медицинского персонала; умение проводить простейшие лабораторные исследования (мочи на белок, групповой принадлежности крови, гемоглобина и скорости оседания эритроцитов – СОЭ); проведение некоторых акушерских вмешательств при ситуациях, угрожающих жизни роженицы или родильницы (выделение последа наружными приемами, ручное обследование послеродовой матки, отделение и выделение последа, осмотр шейки матки при кровотечении); зашивание разрывов промежности I и II степени. Центральным подразделением родильного дома является родовой блок, который включает в себя: предродовые палаты, родовые палаты, палату интенсивной терапии, детскую комнату, малую и большую операционные, санитарные помещения. В предродовой палате женщина проводит весь первый период родов. Дежурная акушерка или врач постоянно наблюдают за состоянием роженицы. В конце первого периода родов женщина переводится в родовую палату (родильный зал). При наличии двух родильных залов прием родов в них осуществляется поочередно. Каждый родильный зал работает в течение 1-2 суток, затем в нем проводят генеральную уборку. При наличии одного родильного зала прием родов осуществляют поочередно на различных рахмановских кроватях. Два раза в неделю проводится генеральная уборка родильного зала. Нормально протекающие роды принимает акушерка. После рождения ребенка акушерка показывает его матери, обращая внимание на пол и наличие врожденных аномалий развития (если таковые имеются). Далее ребенка переносят в детскую комнату. Родильница должна находиться в родовой палате под наблюдением не менее 2 часов. Акушерка после мытья рук под проточной водой и их обработки проводит вторичную обработку пуповины, первичную обработку кожных покровов, взвешивание ребенка, измерение длины тела, окружностей груди и головы. К рукам ребенка привязываются браслетки, а после пеленания поверх одеяла – медальон. На них указываются: фамилия, имя, отчество, номер истории родов матери, пол ребенка, массу, рост, час и дату его рождения. После окончания обработки новорожденного акушерка (врач) заполняет необходимые графы в «Истории родов» (ф. 096/у) и «Истории развития новорожденного» (ф. 097/у). При нормальном течении послеродового периода, спустя 2 часа после родов женщина переводится на каталке вместе с ребенком в послеродовую палату, которая находится в составе физиологического акушерского отделения. При заполнении палат послеродовогоотделения необходимо соблюдать строгую цикличность – одну палату разрешается заполнять в течение не более трех суток. При появлении у рожениц или новорожденных первых признаков заболеваний их переводят в обсервационное акушерское отделение или в другое специализированное учреждение. В обсервационное акушерское отделение помещают: больных женщин, имеющих здорового ребенка, здоровых женщин, имеющих больного ребенка, а также больных женщин, имеющих больного ребенка. Палаты для беременных и родильниц в обсервационном отделении должны быть по возможности профилированы. Недопустимо размещение беременных и родильниц в одной палате. В палатах новорожденных обсервационного отделения находятся дети: рожденные в этом отделении, родившиеся вне родильного дома, переведенные из физиологического отделения, родившиеся с тяжелыми врожденными аномалиями, с проявлениями внутриутробной инфекции, с массой тела менее 1000 гр. Для больных детей в обсервационном отделении выделяется изолятор на 1-3 койки. При наличии показаний дети могут быть переведены в отделение новорожденных детской больницы. В течение первых суток после рождения каждый ребенок находится под интенсивным наблюдением медперсонала. Врачи-педиатры проводят ежедневный осмотр детей. Если в родильном доме работает один педиатр, то во время его отсутствия осмотр детей осуществляет дежурный акушер-гинеколог. В необходимых случаях, требующих экстренного вмешательства, акушер-гинеколог вызывает педиатра. По окончании осмотра новорожденных педиатр (акушер-гинеколог) сообщает матерям о состоянии детей и проводит с ними санитарно-просветительную работу. В современном родильном доме не менее 70% коек физиологического акушерского отделения должно быть выделено для совместного пребывания матери и ребенка. Такое совместное пребывание значительно снижает частоту заболеваний родильниц в послеродовом периоде и частоту заболеваний новорожденных детей. Основной особенностью таких родильных домов или акушерских отделений является активное участие матери в уходе за новорожденным ребенком. Совместное пребывание матери и ребенка ограничивает контакт новорожденного с медицинским персоналом, снижает возможность инфицирования ребенка. При таком режиме обеспечивается раннее прикладывание новорожденного к груди, происходит активное обучение матери навыкам практического ухаживания и ухода за новорожденным. При совместном пребывании матери и ребенка они размещаются в боксах или полубоксах (на 1-2 кровати). Противопоказаниями к совместному пребыванию матери и ребенка со стороны родильницы являются: тяжелые гестозы беременных, экстрагенитальные заболевания в стадии декомпенсации, наличие повышенной температуры, разрыв или разрезы промежности II степени. Со стороны новорожденного: недоношенность, недозрелость, длительно перенесенная внутриутробная гипоксия плода, внутриутробная гипотрофия II–III степени, родовая травма, асфиксия при рождении, аномалии развития, гемолитическая болезнь. Совместное пребывание матери и ребенка в родильном доме требует строжайшего соблюдения противоэпидемического режима. С целью снижения перинатальной смертности, организации постоянного наблюдения за состоянием жизненно важных функций новорожденных, своевременного проведения корригирующих и диагностических мероприятий в родовспомогательных учреждениях создаются специальные палаты реанимации и интенсивной терапии новорожденных. Создание таких палат в родильных домах мощностью 80 и более коек для новорожденных, является обязательным. При меньшей мощности роддома организуются посты интенсивной терапии. Основными критериями для выписки женщины из родильного дома являются: удовлетворительное общее состояние, нормальные температура, частота пульса, артериальное давление, состояние молочных желез, инволюция матки, нормальные результаты лабораторных исследований. При обострении экстрагенитальных заболеваний родильницы могут быть переведены в соответствующий стационар, а при возникновении осложнений послеродового периода – в обсервационное отделение. При неосложненном течении послеродового периода у родильницы и раннего неонатального периода у новорожденного, при отпавшей пуповине и хорошем состоянии пупочной ранки, положительной динамике массы тела мать с ребенком могут быть выписаны на 5-6 сутки после родов. Выписка осуществляется через специальные выписные комнаты, которые должны быть раздельные для родильниц из физиологического и обсервационного отделений. Выписные комнаты должны иметь 2 двери: из послеродового отделения и из помещения для посетителей. Нельзя использовать для выписки родильниц приемные помещения. Перед выпиской педиатр еще в палате проводит беседу с родильницами об уходе и вскармливании ребенка в домашних условиях. Медицинская сестра (в палате) должна дополнительно обработать и перепеленать ребенка. В выписной комнате медицинская сестра отделения новорожденных пеленает ребенка в принесенное домашнее белье, обучает мать пеленанию, обращает ее внимание на запись фамилии, имени и отчества на браслетках и медальоне, состоянии кожных покровов и слизистых ребенка, еще раз рассказывает об особенностях ухода в домашних условиях. В «Истории развития новорожденного» медицинская сестра отмечает время его выписки из родильного дома и состояние кожных покровов, слизистых, знакомит мать с записью, которая удостоверяется подписями медицинской сестры и матери. Медицинская сестра выдает матери «Медицинское свидетельство о рождении» (ф. 103/у-08) и «Обменную карту родильного дома, родильного отделения больницы» (ф. 113/у). В день выписки ребенка старшая сестра отделения новорожденных сообщает по телефону в детскую поликлинику по месту проживания основные сведения о выписанном ребенке. Отделения патологии беременности организуются в крупных родильных домах с мощностью 100 коек и более. В отделение патологии беременности госпитализируют: женщин с экстрагенитальными заболеваниями, осложнениями беременности (гестозы, угроза прерывания и т.д.), с неправильным положением плода, с отягощенным акушерским анамнезом. В отделении работают: акушеры-гинекологи, терапевты родильного дома, акушерки и другой медицинский персонал. Планировка отделения патологии беременности должна предусматривать полную изоляцию его от других отделений, возможность транспортировки беременных в физиологическое и обсервационное акушерские отделения (минуя другие отделения), а также выход для беременных из отделения на улицу. В структуре отделения необходимо предусмотреть: кабинет функциональной диагностики с современным оборудованием (в основном, кардиологическим), смотровую, малую операционную, кабинет физиопсихопрофилактической подготовки к родам, крытые веранды или залы для прогулок беременных. Из отделения патологии беременности женщин могут перевести в связи с улучшением состояния под наблюдение женской консультации, а так же для родоразрешения в физиологическое или обсервационное акушерские отделения. Перевод женщин в одно из этих отделений осуществляется обязательно через приемно-смотровой блок, где им проводят полную санитарную обработку. Гинекологические отделения родильных домов бывают трех профилей: для госпитализации больных, нуждающихся в оперативном лечении; для больных, нуждающихся в консервативном лечении; для прерывания беременности (абортное). В структуру отделения должны входить: свой приемный блок, перевязочная, манипуляционная, малая и большая операционные, физиотерапевтический кабинет, комната для выписки, палата интенсивной терапии. Кроме того, для диагностики и лечения гинекологических больных используют другие лечебно-диагностические подразделения родильного дома. В целом, работа гинекологического отделения, как и обязанности среднего медицинского персонала, во многом схожи с деятельностью обычного отделения многопрофильной больницы. В последние годы отделения искусственного прерывания беременности стараются выводить из акушерских стационаров, организуя их в структуре гинекологических отделений многопрофильных больниц или на базе дневных стационаров. Начиная с 2005 г., в целях управления качеством медицинской помощи, оказываемой женщинам в период беременности и родов, а также улучшения финансирования женских консультаций и родильных домов, введены «Родовые сертификаты», порядок заполнения которых определен соответствующим приказом Министерства здравоохранения Российской Федерации. Последние годы в целях повышения эффективности и качества медицинской помощи беременным женщинам, роженицам, родильницам и новорожденным детям в Российской Федерации создаются перинатальные центры. Основными задачами перинатальных центров являются: оказание консультативно-диагностической, лечебной и реабилитационной помощи преимущественно наиболее тяжелому контингенту беременных женщин, рожениц, родильниц, новорожденных детей; осуществление профилактики отдаленных последствий перинатальной патологии у детей (ретинопатии недоношенных, тугоухости с детства, детского церебрального паралича и др.); обеспечение системы реабилитационных мероприятий и восстановительной терапии, медико-психологической и социально-правовой помощи женщинам и детям раннего возраста; осуществление статистического мониторинга и анализа материнской, перинатальной, младенческой смертности; организация информационного обеспечения населения и специалистов по вопросам перинатальной помощи, охраны репродуктивного здоровья и безопасного материнства. Основные задачи среднего медицинского персонала перинатальных центров во многом схожи с задачами средних медицинских работников женских консультаций, родильных домов, отделений реанимации и интенсивной терапии новорожденных детских больничных учреждений. Примерная организационная структура перинатального центра представлена на рисунке 10.4. 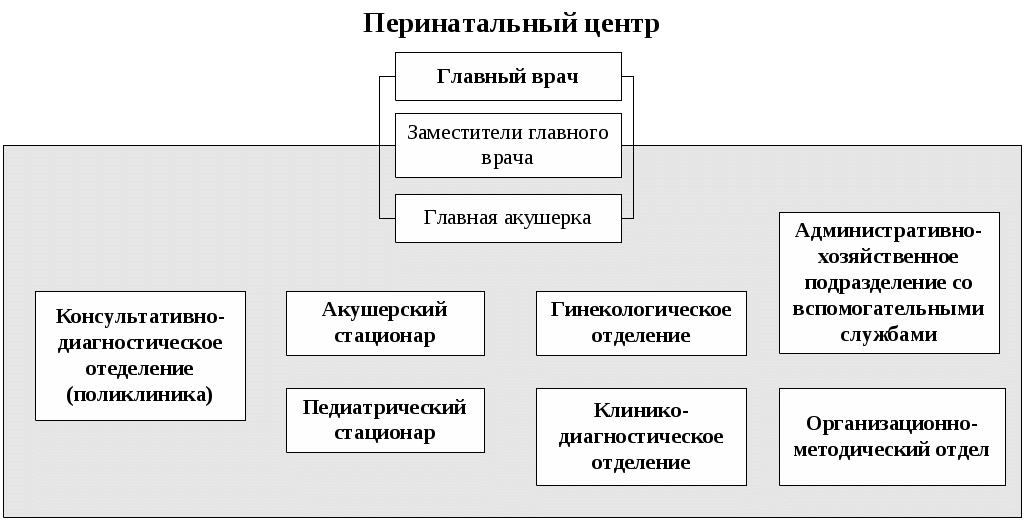 Рис. 10.4. Примерная организационная структура перинатального центра. 10.5. Статистика больничных учреждений Основными формами первичной учетной медицинской документации больничных учреждений являются: Листок ежедневного учета движения больных и коечного фонда стационара круглосуточного пребывания, дневного стационара при больничном учреждении, ф. 007/у-02. Статистическая карта выбывшего из стационара круглосуточного пребывания, дневного стационара при больничном учреждении, дневного стационара при амбулаторно-поликлиническом учреждении, стационара на дому, ф. 066/у-02. Основными показателями медицинской деятельности больницы являются: показатель обеспеченности населения больничными койками; показатель частоты (уровня) госпитализации; показатель средней занятости койки в году (функция больничной койки); показатель средней длительности пребывания больного на койке. показатель больничной летальности. Показатель_средней_занятости_койки_в_году_(функция_больничной_койки)'>Показатель_обеспеченности_населения_больничными_койками'>Показатель обеспеченности населения больничными койками является наиболее общим для оценки удовлетворенности населения стационарной помощью.
В результате внедрения инновационных стационарзамещающих технологий (дневные стационары на базе АПУ, дневные стационары на базе больничных учреждений, стационары на дому), этот показатель за период 1995-2012 гг. снизился с 118,2 до 84,1 на 10 тыс. населения. Показатель частоты (уровня) госпитализации используется для анализа удовлетворенности населения в госпитализации и расчета нормативов потребности в медицинской помощи, оказываемой стационарно:
*Показатель рассчитывается по отдельным нозологическим формам и возрастно-половым группам больных. Значение этого показателя в Российской Федерации составляет около 20%. С учетом приоритета развития медицинской помощи, оказываемой в амбулаторных условиях, а также внедрения инновационных стационарзамещающих технологий, уровень госпитализации населения в перспективе должен снижаться. Показатель средней занятости койки в году (функция больничной койки) характеризует эффективность использования финансовых, материально-технических, кадровых и других ресурсов больничных учреждений:
Рекомендуемые значения этого показателя по отдельным профилям коек представлены в таблице 10.1. Показатель средней длительности пребывания больного на койке является отношением числа койко-дней, проведенных больными в стационаре, к числу пролеченных больных.
Рекомендуемые значения показателя средней длительности пребывания больного на койке представлены в таблице 10.1. |
