Дипломная работа проведение профилактических мероприятий медицинской сестрой при острых кишечных инфекциях у детей
 Скачать 0.75 Mb. Скачать 0.75 Mb.
|
1 2 Кяхтинский филиалГосударственное автономноепрофессиональное образовательное учреждение«Байкальский базовый медицинский колледжМинистерства здравоохранения Республики Бурятия»ДИПЛОМНАЯ РАБОТА Проведение профилактических мероприятий медицинской сестрой при острых кишечных инфекциях у детей Выполнила студентка Алтанзаан Хонгорзул 4 курса 643 группы Сестринское дело Медицинская сестра Руководитель Преподаватель Максимова Маргарита Александровна ________________________________ подпись Работа допущена к защите ________________________________ подпись Зав. Кяхтинским филиалом Т. А. Шалашникова «____» «____________________» 20___г. Кяхта 2018 ОГЛАВЛЕНИЕ Введение 3 Глава 1. Теоретическая часть 5 1.1. Определение, этиология, эпидемиология 5 1.2. Патогенез, классификация 6 1.3. Клиническая картина, осложнения 8 1.4. Диагностика 10 1.5. Лечение 11 1.6. Профилактика 11 1.7. Особенности сестринского ухода при кишечных инфекциях 17 Глава 2. Анализ уровня информированности детей по соблюдению профилактики острых кишечных инфекций 29 2.1. Анализ статистических данных по заболеваемости острыми кишечными инфекциями ..29 2.2. Анализ анкетирования 30 Заключение 40 Список использованной литературы 42 Приложения 44 ВВЕДЕНИЕ Актуальность. Кишечные инфекции - одно из самых распространенных заболеваний в мире. Распространенность их среди населения чрезвычайно высокая, как в детской возрастной группе, так и у взрослых. Ежегодно на планете заболевают более 500 млн. человек. Показатель заболеваемости в России доходит до 400 и более случаев на 100 тыс. населения. Главным показателем эффективности терапии кишечных инфекций является достижение и поддержание контроля над заболеванием. Высокая распространенность заболевания на жизнь общества, а также каждого пациента обуславливают необходимость предупреждения и своевременного выявления факторов риска и профилактики обострений заболевания. В этом большая роль отводится медицинской сестре. Следовательно, изучение особенностей сестринской деятельности при кишечных инфекциях является актуальным. Медицинская сестра играет важную роль в организации сестринского процесса при острых кишечных инфекциях, выступает помощником врача в лечебном процессе, участвует в обследование пациента, его подготовки к ним, наблюдает за изменением состояния здоровья пациента. Проводит беседы о заболевании, профилактике с пациентом и родственниками о ее целях и задачах. Цель выпускной квалификационной работы: изучить организацию сестринского ухода за пациентами с острыми кишечными инфекциями. Задачи выпускной квалификационной работы: 1. провести анализ литературных источников специализированной медицинской литературы по данной теме; 2. рассмотреть особенности профилактики острых кишечных инфекций; 3. рассмотреть роль медицинской сестры в организации сестринского ухода за пациентами при острых кишечных инфекциях; 4. изучить уровень информированности пациентов о профилактике острых кишечных инфекций; 5. разработать памятку по профилактике острых кишечных инфекций. Объект исследования: сестринский уход за пациентами с острыми кишечными инфекциями. Предмет исследования: роль медицинской сестры в организации сестринского ухода за пациентами с острыми кишечными инфекциями. Методы исследования: научно-теоретический; аналитический; наблюдение; сравнение. ГЛАВА 1. ТЕОРЕТИЧЕСКАЯ ЧАСТЬ 1.1. Определение, этиология, эпидемиология Острые кишечные инфекции (ОКИ) — группа инфекционных заболеваний, вызванных различными микроорганизмами (бактерии, вирусы), объединённых сходным характером клинических проявлений в виде дисфункции ЖКТ и симптомами внекишечных расстройств [1,12]. Этиология Возбудителями кишечных инфекций являются: Бактерии: сальмонеллы, шигеллы, стафилококки, холерный вибрион. Вирусы: энтеровирусы, ротавирусы. Общей чертой кишечных инфекций является способность к выработке энтеротоксинов. Все бактерии и вирусы в силу достаточной устойчивости к факторам внешней среды имеют повсеместное распространение. Все возбудители кишечных инфекций имеют свою специфическую антигенную структуру. Эпидемиология Источниками кишечных инфекций являются: - животные и птицы; Резервуарами кишечных инфекций являются: - человек; - животные и птицы. Восприимчивый организм к кишечным инфекциям: - человек. Накопление в продуктах питания возбудителей пищевых инфекций и их токсинов не сопровождается изменением вкусовых и органолептических свойств продуктов. Наиболее часто инфицирование людей происходит при употреблении мясомолочных, рыбных продуктов, салатов, соусов и так далее. Особую опасность представляют те продукты, которые перед употреблением не подвергаются первичной или дополнительной термической обработке. В зависимости от того, в каких условиях произошло инфицирование, наблюдаются спорадические или групповые случаи заболеваний, которые чаще регистрируются в тёплое время года. Чаще всего кишечные инфекции встречаются в теплое время года, и они очень устойчивы во внешней среде. 1.2. Патогенез, классификация Механизм передачи кишечных инфекций: фекально-оральный. Пути передачи кишечных инфекций: пищевой, алиментарный; водный; контактно-бытовой. Возбудители и их токсины попадают в организм через рот и поступают в желудочно-кишечный тракт. Достигая нужного отдела кишечника, возбудители внедряются в слизистую оболочку, вызывая развитие воспалительной реакции. Вследствие этого возникает выраженная диарея и рвота, которые приводят к быстрому развитию дегидратации, деминерализации, гиповолемии и так далее. Локализация патологического процесса обусловлена избирательным поражением возбудителем слизистой (энтероцитов) различных отделов пищеварительной системы, т.е. тропностью возбудителя. Основные факторы патогенеза: инфекционный – внутриклеточное размножение возбудителя (сальмонеллез, дизентерия и др.); эндотоксины, обуславливающие синдром интоксикации при всех ОКИ, кроме холеры; энтеротоксин, способствующий развитию диареи (наиболее выраженный при холере). Под действием возбудителя и их токсинов развивается воспалительный процесс различного характера: катаральный; катарально-эрозивный; катарально-геморрагический; катарально-язвенный. В результате развиваются функциональные расстройства желудочно-кишечного тракта инарушения процесса пищеварения. Возбудители кишечных инфекций, как правило, поражают не весь желудочно-кишечный тракт, а его определенные отделы. В зависимости от локализации поражения различаются: гастрит — воспаление желудка, дуоденит — воспаление двенадцатиперстной кишки, энтерит — воспаление тонкого кишечника, колит — воспаление толстого кишечника. Классификация По биологическому фактору (по Елкину, Шляхову, Васильеву): антропонозые инфекции: дизентерия, брюшной тиф, холера. антропозоонозные инфекции: сальмонеллёз, бруцеллёз, пищевые токсикоинфекции. По локализации возбудителя в желудочно-кишечном тракте (по Л.В. Громашевскому): Локализованные формы инфекции: гастритическая форма; гастроэнтеритическая форма; гастроэнтероколитическая форма. Генерализованные формы инфекции: по типу септической формы; тифоподобные. 1.3. Клиническая картина, осложнения При пищевых инфекциях инкубационный период не бывает продолжительным. В типичных случаях его продолжительность составляет от нескольких часов до суток, и лишь в отдельных случаях инкубационный период может укорачиваться до 30 минут (при стафилококковых токсикоинфекциях) или удлиняться (свыше 24 ч). Независимо от этиологии клинические проявления при пищевых инфекциях в целом носят однотипный характер. Заболевания начинаются внезапно, появляются признаки развития интоксикации, гастроэнтерита и обезвоживания организма. Больные с пищевыми инфекциями отмечают: внезапное появление слабости; недомогание; чувство дискомфорта в животе, которое через короткое время сменяется схваткообразными болями. одновременно появляются тошнота; многократная рвота; жидкий водянистый стул (до 10-15 и более раз в сутки). Стул чаще имеет неприятный запах и не содержит патологических примесей в виде слизи и крови. Интоксикация характеризуется: появлением озноба; повышением температуры до 39◦С; головной боли. Острый период при пищевых инфекциях обычно продолжается в течение 12-36 ч., но может удлиняться и до нескольких дней. В зависимости от тяжести заболевания при объективном обследовании у больных выявляются: бледность кожных покровов; акроцианоз; тахикардия; снижение артериального давления. При наличии обезвоживания организма у больных могут отмечаться: судороги; анурия; коллапс; шок. Осложнения чаще развиваются у маленьких детей и лиц пожилого возраста. Возможно развитие: гиповолемического шока; инфекционно-токсического шока; тромбоза сосудов брыжейки; острой сердечно-сосудистой недостаточности; сепсиса. В результате профузной диареи, иногда в сочетании с неукротимой рвотой, организм больного в течение короткого времени теряет большое количество изотонической жидкости. Выделения больных по своему электролитному составу близки к плазме или внеклеточной жидкости с низким содержанием белка. В связи с обильными потерями жидкости снижается ОЦК, в значительной степени ухудшаются реологические свойства крови. В результате нарушается перфузия тканей, развиваются гипоксия и метаболический ацидоз, возникает гиповолемический шок. Инфекционно-токсический шок относится к первично-сосудистому, который в последнее время называется еще циркуляторным шоком.Клинически шок характеризуется влажной кожей, беспокойством, затемнением сознания, диспноэ, олигурией, тахикардией, снижением артериального давления, наличием ярко выраженного тромбогеморрагического синдрома. Тромбоз сосудов брыжейки характеризуется острым нарушением проходимости сосудов в кишечном тракте. Они закупориваются тромбами. Некоторые участки начинают стремительно отмирать. При поражении мезентериальных сосудов в кишечнике высок риск летального исхода Поражению наиболее подвержен тонкий кишечник. Редко отклонение присутствует у людей молодого возраста. Чаще наблюдается у пациентов возрастом старше 50 лет. Протекает совместно с гипертонией, ревматизмом, атеросклерозом и различными пороками сердца. Тромбоз мезентериальных сосудов кишечника характеризуется высокой смертностью. Острая сердечная недостаточность – возникновение острой (кардиогенной) одышки, связанной с быстрым развитием легочного застоя вплоть до отека легких или кардиогенного шока (с гипотонией, олигурией и т. д.), которые, как правило, являются следствием острого повреждения миокарда, прежде всего острого инфаркта миокарда. Острая сердечно-сосудистаянедостаточность проявляется в форме обморока, коллапса и шока. Сепсис– общаягнойная инфекция, вызываемая разнообразными возбудителями и их токсинами 1.4. Диагностика Лабораторные методы исследования: общий анализ крови: лейкоцитоз, увеличение количества палочкоядерных лейкоцитов (сдвиг лейкоцитарной формулы "влево"), нормальное либо несколько ускоренное СОЭ; кровь на серологическое исследование: наличие антител; общий анализ мочи: увеличение в моче количества уробилина и билирубина (при вовлечении печени и желчных путей в кишечную патологию). Олигурия и анурия могут наступать после профузных поносов, полиурия — при дистрофических состояниях, поллакиурия — при кишечных дискинезиях; общий анализ кала: неоформленный кал (диарея или дегтеобразный); наличие белка или крови, соединительной ткани, жира, остатков пищи, лейкоцитов, мышечных волокон; положительная реакция на билирубин; кал на бактериологическое исследование: возбудитель инфекции; бактериологическое исследование рвотных масс: возбудитель инфекции; бактериологическое исследование промывных вод желудка: возбудитель инфекции. 1.5. Лечение Промывание желудка теплыми растворами перманганата калия (1:500) или 3% гидрокарбонатом натрия. Промывание желудка проводят несколько раз до отхождения чистых промывных вод; антимикробная терапия: энтерол, бактисубтил; регидратационная терапия: введение водно-электролитных растворов (глюкозо-солевые растворы «Регидрон», «Оралит», «Цитроглюкосолан» и др.); дезинтоксикационная терапия: введение растворов: "Хлосоль", "Квартасоль", реополиглюкин; этиотропная терапия (проводится индивидуально в зависимости от варианта и тяжести течения заболевания): левомицетин, ампициллин и др.; симптоматическая терапия. Диетотерапия (стол №4) (приложение 1); Лечебно-охранительный режим 1.6. Профилактика Профилактика – совокупность мер по укреплению здоровья, предупреждению и устранению причин заболеваний человека. В зависимости от состояния здоровья, наличия факторов риска заболевания или выраженной патологии рассматривают два вида профилактики. Первичная профилактика — система мер предупреждения возникновения и воздействия факторов риска развития. Мероприятия первичной профилактики при ОКИ: 1. Обеспечение доброкачественными, безопасными в эпидемическом отношении пищевыми продуктами и водой, безопасными в эпидемическом отношении условиями жизнедеятельности. 2. Гигиеническое обучение работников, связанных непосредственно с процессом приготовления, хранения пищевых продуктов, обучением и воспитанием детей, с оформлением медицинских книжек. Гигиеническое образование родителей через информационные уголки по вопросам профилактики острых кишечных инфекций. 3. Выявление больных (носителей) ОКИ при поступлении на работу работников, (1-кратное бактериологическое обследование на группу энтеропатогенных бактерий; забор материала для исследования у лиц проводится специалистами центров госсанэпиднадзора). 4. Выявление больных ОКИ (носителей) среди детей дошкольных образовательных учреждений: - в период формирования детских коллективов в конце лета (август - сентябрь) за всеми детьми устанавливается медицинское наблюдение с обязательной регистрацией его результатов в специальных журналах наблюдения (общее состояние ребенка, жалобы, характер стула, результаты термометрии); - прием в ДОУ детей, возвращающихся после любого перенесенного заболевания или отсутствия (2 и более дней), разрешается только при наличии справки от участкового врача с указанием диагноза болезни или причины отсутствия и справки из госсанэпиднадзора. В течение 7 дней за такими детьми устанавливается медицинское наблюдение, осуществляемое непосредственно в детском коллективе; - при утреннем приеме ребенка необходимо проводить опрос родителей о его общем состоянии и характере стула. При наличии жалоб и клинической симптоматики, характерной для ОКИ, контакт ребенка с коллективом следует прекратить. Вопрос о его допуске в коллектив решается на основании заключения участкового врача; - при оформлении в детские дошкольные коллективы дети принимаются без бактериологического обследования на основании справки от участкового врача - педиатра о состоянии здоровья и отсутствии контакта с больными ОКИ. Вторичная профилактика — комплекс мероприятий, направленных на устранение выраженных факторов риска, которые при определенных условиях (стресс, ослабление иммунитета, чрезмерные нагрузки на любые другие функциональные системы организма) могут привести к возникновению, обострению и рецидиву заболевания. Мероприятия вторичной профилактики: 1. Выявление больных или подозрительных на заболевание ОКИ проводится медицинскими работниками. 2. Диагноз устанавливается на основании клинических признаков болезни, результатов лабораторного обследования, эпидемиологического анамнеза. Учет и регистрация больных (носителей) ОКИ осуществляется в установленном порядке. Информация о выявленном случае ОКИ направляется из ЛПУ в территориальный ЦГСЭН по телефону в течение 2-х часов с момента установления диагноза. В течение 12 часов передается экстренное извещение. Каждый случай ОКИ (носительства) фиксируется в журнале регистрации инфекционных заболеваний. 3. Первичная информация о выявленном больном ОКИ (носителе) должна содержать необходимые сведения о подозрительных в качестве факторов передачи возбудителей инфекции (факторах риска) пищевых продуктов и воды, употреблявшихся заболевшим в течение последних 3-х дней до возникновения болезни. 4. Активное выявление больных (носителей) среди контактных в очаге проводят медсестра на основе опроса, клинического и лабораторного обследования контактных. Длительность медицинского наблюдения при ОКИ установленной и неустановленной этиологии соответствует максимальному инкубационному периоду и, как правило, не превышает 7 дней; проводится опрос, осмотр, наблюдение за характером стула, термометрия. Результаты медицинского наблюдения отражаются в амбулаторных картах, в историях развития ребенка (в специальных листах наблюдения за контактными в очаге). 5. Медицинский работник, осуществляющий наблюдение за контактными, систематически проводит с ними работу по гигиеническому обучению. 6. На период проведения лабораторных обследований контактные лица не отстраняются от работы и посещения организованных коллективов при отсутствии клинических симптомов заболевания. Мероприятия по нейтрализации путей и факторов передачи: 1. Фактор передачи (конкретный подозрительный на инфицированность пищевой продукт или вода) исключается из употребления до завершения всего комплекса противоэпидемических мероприятий в очаге. 2. В организованных коллективах детей и взрослых при возникновении единичных случаев заболевания ОКИ текущая дезинфекция проводится персоналом учреждения под руководством медицинских работников. Порядок допуска переболевших ОКИ (носителей) в дошкольные образовательные учреждения: 1. Переболевшие острыми формами ОКИ работники, дети, посещающие ДОУ, допускаются на работу и к посещению этих учреждений после выписки из стационара или лечения на дому на основании справки о выздоровлении, выданной ЛПУ, и при наличии отрицательного результата лабораторного обследования. 2. Дети, являющиеся носителями возбудителей ОКИ, в организованные коллективы не допускаются до полного прекращения бактериовирусовыделения. 3. Дети, перенесшие обострение хронической формы ОКИ, допускаются в детский коллектив при нормализации стула в течение 5-ти дней, хорошем общем самочувствии и нормальной температуре тела. Диспансеризация 1. Работники, переболевшие ОКИ (носители), подлежат диспансерному наблюдению в течение 1 месяца с клиническим осмотром и 2-кратным бактериологическим обследованием, проведенным в конце наблюдения с интервалом 2 - 3 дня. 2. Переболевшие ОКИ дети, посещающие ДОУ, подлежат диспансерному наблюдению в течение 1 месяца после выздоровления с ежедневным осмотром стула в ДОУ. Санитарно-просветительская работа В настоящее время накоплено немало научных и практических данных, показывающих, что успешная борьба с кишечными инфекциями возможна лишь при условии комплексности лечебных, эпидемиологических, санитарно-гигиенических мероприятий. Наряду с объективными условиями (недостатки в водоснабжении и канализации, неупорядоченность очистки населенных пунктов и др.) большое значение в распространении этих инфекций имеют факторы субъективного порядка: знания, навыки, мотивы поведения отдельного человека и целых коллективов, зависящие от уровня санитарной культуры, условий быта и привычек населения. Гигиеническое обучение и воспитание населения не занимают еще должного места в деятельности врачей и имеют существенные недостатки. Опрос населения на одной из территорий страны, где ежегодно регистрировались случаи кишечных заболеваний, показал недостаточную осведомленность его об источниках, путях передачи инфекции. Так, 25,5% опрошенных не знали мер профилактики, 44,5% при дисфункции кишечника не обращались к врачу. Исследования, проведенные в ряде городов, показали довольно низкий уровень знаний воспитателей, обслуживающего персонала детских дошкольных учреждений и родителей о мерах профилактики и путях заражения кишечными инфекциями. Так, только 30-41% родителей придавали значение гигиене рук детей. Нередко вспышки острых кишечных заболеваний возникают в результате нарушений работниками общественного питания, торгово-продовольственной сети, пищевой и молочной промышленности санитарных правил. Актуальным на современном этапе представляется выявление наиболее современных и эффективных путей воспитательного воздействия. Полученные при исследовании научных статей данныепоказали необходимость усовершенствования системы гигиенического обучения населения по профилактике кишечных инфекций. В первую очередь, предусматривается комплексность и преемственность работы четырех основных звеньев единой цепи здравоохранения: дом санитарного просвещения – санэпидстанция – поликлиника- инфекционный стационар. Определены функции, формы и содержание санитарно-просветительной работы по профилактике кишечных инфекций для этих категорий учреждений и для групп населения, от которых зависит общественное здоровье(работники детских дошкольных учреждений, коммунальной службы, пищевых предприятий, общественного питания и торговo-продовольственной сети, полиции, общественный санитарный актив). Разработанная памятка для пациентов по профилактике острых кишечных инфекций приведена в приложении 2. 1.7. Особенности сестринского ухода при кишечных инфекциях Уход за больными независимо от профиля стационара составляет важную часть лечебных мероприятий, способствующих выздоровлению пациентов. В условиях инфекционного стационара обеспечение правильного ухода за больными имеет особо важное значение, поскольку способствует не только физической и психологической поддержке больных, но и предотвращению развития осложнений. При уходе за инфекционными больными необходимо учитывать степень общетоксических органных поражений при определенных заболеваниях. Чаще проявления интоксикации при инфекционных болезнях (далее – ИБ) имеют общие закономерности и сходную клиническую картину. В разгар заболевания вследствие выраженной лихорадочной реакции и интоксикации инфекционные больные, особенно при тяжелых и среднетяжелых формах, должны соблюдать постельный режим. В таких условиях возможности больных по самообслуживанию ограничены, и они нуждаются в постоянной помощи и уходе медицинского персонала. Отсюда и специфика ухода за больными в условиях пребывания их в постели. По мере выздоровления, когда больному разрешают вставать с постели, уход за ним сводится в основном к выполнению санитарно-гигиенических мероприятий. Охранительный режим Инфекционные больные могут весьма своеобразно реагировать на окружающую обстановку, что объясняется особенностями развития заболевания. Так, больные с брюшным тифом в период разгара заболевания бывают замкнуты, немногословны, неохотно вступают в словесный контакт, у них часто нарушается сон, а больные с сыпным тифом, наоборот - эйфоричны, словоохотливы, не всегда адекватно оценивают свое состояние. Даже больные с легким течением инфекционных болезней также своеобразно могут реагировать на больничную обстановку, что объясняется не только характером инфекционного процесса, но и особенностями нервно-психического склада самого больного. Так как микробы и их токсины воздействуют на ЦНС, то у больных часто наблюдается повышенная утомляемость, неустойчивость настроения, раздражительность, плаксивость, быстрая истощаемость психики, легкая внушаемость. Столь разное психологическое состояние пациентов требует от медицинской сестры терпения и выдержки. Ни при каких обстоятельствах не следует показывать раздражения. Медицинская сестра своим вниманием к пациенту, чутким отношением создает обстановку покоя, которая способствует скорейшему выздоровлению. Искреннее внимание к больному, спокойная и терпеливая реакция на просьбы и даже капризы, готовность оказать помощь иногда могут быть более эффективными, чем лекарственная терапия. В присутствии больного, даже если он находится в бессознательном состоянии, недопустимо вести разговоры о тяжести его состояния. Наоборот, в беседах с больным надо укреплять его веру в благоприятный прогноз заболевания. В палатах необходимо соблюдать и поддерживать чистоту и порядок, регулярно проветривать их, поддерживая температуру воздуха 18 — 20 °С. В отделении, где находится больной, следует постоянно соблюдать тишину и покой, особенно в ночные часы. Категорически недопустимы громкие разговоры и смех в палатах и коридорах. Необходимо помнить, что внезапно появившийся шум плохо переносится больными. Медицинский персонал отделения должен постоянно следить за чистотой постели и белья больного, поскольку это создает определенный комфорт и улучшает настроение больного. При потоотделении нательное белье нужно менять по мере необходимости, не следует повторно использовать высушенное, пропитанное потом белье. Нельзя допускать, чтобы лихорадящий больной находился в прохладном и влажном белье, поскольку это может привести к развитию осложнений (пневмонии и т.д.). Перед каждой сменой нательного белья тело больного необходимо насухо протереть. Постель больного должна быть удобной, на простыне и наволочке не должно быть складок. Особенно внимательно за этим необходимо следить у тяжелых (лежачих) больных. Нельзя допускать, чтобы белье под больным было влажным или мокрым. У тяжелобольных, которые находятся в бессознательном состоянии, часто бывают непроизвольные мочеиспускание и дефекация. В этих случаях во избежание частой смены всего постельного белья рекомендуется под таз больного подкладывать клеенку, покрытую пеленкой подстилкой, которые меняются по мере загрязнения. Это позволяет дольше сохранить постельное белье сухим и чистым. При смене постельного белья у тяжелобольных их или приподнимают на руках, или осторожно передвигают в постели сначала к одному ее краю, снимают старую и застилают новую простыню, а затем к другому краю и проделывают аналогичные процедуры. При этом необходимо проследить, чтобы на простыне не было складок. О каждой смене белья медицинская сестра должна делать пометку в истории болезни или в температурном листе. Больничные режимы В зависимости от характера инфекционного заболевания, его стадии и периода больному предписываются различные виды больничных режимов, являющиеся наиболее благоприятными для его выздоровления. Медицинский персонал должен строго следить за соблюдением больными режима, который им предписал врач. Нарушение постельного режима больными с брюшным или сыпным тифом может привести к развитию серьезных осложнений. В то же самое время длительное пребывание больных в лежачем положении может вызвать развитие застойных явлений в легких и развитие пневмонии, что резко ухудшает их и без того тяжелое состояние. Расширение больничного режима (особенно переход от постельного к полупостельному) является ответственным шагом, и в таких случаях его следует делать постепенно, разрешая на первых порах боль ному только садиться в постели. Следует помнить, что у лиц старшего возраста возможны патологические реакции со стороны сердечно-сосудистой системы при излишне быстром переходе на полупостельный режим. Медицинские сестры должны следить за больным и не допускать его длительного пребывания в одном и том же положении (например, на спине), для чего следует переворачивать больного время от времени с одного бока на другой. Если больной ослаблен или находится в бессознательном состоянии, для удержания его в положении на боку необходимо подложить под спину подушку. Менять положение больного в постели необходимо с большой осторожностью и без резких движений. Режим больного может изменить только его лечащий врач. Уход за кожными покровами и слизистыми оболочками Медицинский персонал должен постоянно следить за чистотой кожи больных. Если больной не в состоянии самостоятельно пользоваться ванной или душем, то необходимо делать обтирание кожи. Лихорадка не является противопоказанием к проведению гигиенических мероприятий. Кожу тяжелых больных нужно систематически обмывать (не менее двух раз в сутки), особенно тщательно следя за ее состоянием в области промежности, подмышечных впадинах, межпальцевых пространствах, а у женщин и под молочными железами. У тяжелых больных, находящихся в бессознательном состоянии, при недостаточном уходе быстро развивается раздражение кожи, образуются опрелости и могут появиться пролежни и гнойнички. Ранним признаком формирования пролежней является появление на коже в месте постоянного давления болезненного красного пятна, которое в дальнейшем темнеет, затем формируется некроз с образованием глубоких, плохо заживающих язв. Необходимо также следить за чистотой половых органов и заднего прохода больных, находящихся на строгом постельном режиме. Кожу таких больных следует обмывать после каждой дефекации, а затем обтирать насухо. Перед каждым приемом пищи больной должен мыть руки с мылом. Необходимо следить за его ногтями, которые должны быть коротко острижены. Такие гигиенические процедуры, как умывание и чистка зубов, должны проводиться больными ежедневно. Если состояние больного позволяет, то он сам чистит зубы утром и вечером. После каждого приема пищи больные должны полоскать ротовую полость. Тщательный туалет ротовой полости у инфекционных больных предупреждает развитие стоматита, воспаления околоушных слюнных желез (паротита), воспаления среднего уха. Эти осложнения могут существенно ухудшить общее состояние больного. У тяжелых и лихорадящих больных часто наблюдается сухость губ, которая способствует образованию трещин и корок, а в углах рта — «заед», что говорит о наличии гиповитаминоза. Необходимо следить и за проходимостью носовых ходов. При образовании и скоплении сухих корок их размягчают вазелиновым маслом и удаляют с помощью ватного тампона. При недостаточном уходе больные могут отмечать также «склеивание» ресниц после сна. Уход за лихорадящими пациентами в разные периоды лихорадки В развитии лихорадки различают три периода: период подъема температуры, период относительного постоянства температуры на повышенном уровне и период снижения температуры. 1 Период. Пациента уложить – постельный режим, укрыть дополнительным одеялом, обложить грелками, напоить чает. Решить вопрос о необходимой медикаментозной терапии. При умеренно повышенной температуре тела (менее 38,5ºС) во время инфекционного заболевания не следует стремиться ее снизить с помощью лекарств. Повышение темературы тела представляет собой нормальную защитную реакцию организма на проникновение инфекции. При более высокой температуре (больше 38,5ºС) надо использовать жаропонижающие препараты. Аспирин следует использовать только для взрослых по одной таблетке (0,25 гр) 3-4 раза в день. Когда температура тела опустится ниже 38,5º С, прием жаропонижающих препаратов прекращают. Эти же лекарства при лихорадке в тех же дозах можно использовать как обезболивающие средства при головной боли и болях в мышцах и суставах. Если в аптечке нет жаропонижающих препаратов, для уменьшения жара можно применить обтирание водой тела и бедер. Следует использовать воду комнатной температуры. Вода, испаряясь, увеличивает отдачу тепла. После растирания пациента накрывают тонким одеялом или простыней, на ноги надевают теплые сухие носки. Пациента с температурой выше 39º С можно обернуть влажной простыней. Внимательно следить за состоянием различных органов и систем пациента. 2 Период. Для улучшения теплоотдачи не следует тепло укрывать пациента. Давая пациенту (как можно чаще!) витаминизированное питье (ягодные и фруктовые соки, морсы, настой шиповника, негорячий чай, минеральные воды), можно уменьшить сухость во рту и жажду. Функция пищеварительных желез в этот период снижается, поэтому кормить пациента надо 6-7 раз в сутки небольшими порциями жидкой и полужидкой легкоусвояемой пищи (диета № 13, приложение № 1). Если пациент отказывается от приема пищи, не следует настаивать. Можно ограничиться приемом достаточного количества жидкости. При выраженной сухости слизистых оболочек полости рта и образовании трещин на губах ротовую полость обязательно протирают или орошают водой. Трещины необходимо смазывать вазелиновым маслом, 20% раствором буры в глицерине. При чрезмерной (гиперпиретической) лихорадке, когда температура тела выше 41ºС, у пациента могут появиться бред и галлюцинации, он может травмировать себя и окружающих. К такому пациенту нужно быть особенно внимательным, следует, находиться около него постоянно, не отлучаясь. Об ухудшении состояния пациента (учащение дыхания, пульса, снижение АД) немедленно сообщите врачу. В этот период лихорадки надо тщательно проводить туалет кожи пациента (обтирание, обмывание), так как обильное потоотделение снижает выделительную функцию кожи, чаще менять нательное и постельное белье. Проветривая палату, нельзя устраивать сквозняков (пациента на время проветривания нужно тепло укрыть, а голову прикрыть полотенцем). При нарушении сознания, а также выраженной головной боли на лоб пациенту кладут пузырь со льдом (через полотенце) или холодный компресс. В течение всего периода высокой температуры пациент должен соблюдать строгий постельный режим, так как в любую минуту может начаться резкое снижение температуры тела. 3 Период. Медленное снижение температуры (лизис).В период снижения температуры теплоотдача резко усиливается, превышая теплопродукцию. Снижение температуры тела может резким, в течение часа. Такое снижение называется критическим (кризис). При этом происходит значительное расширение кожных сосудов, приводящее иногда к резкому падению артериального давления, пульс становиться нитевидным (слабого наполнения и напряжения, частый). Критическое снижение температуры тела пациенты переносят тяжело: возникает значительная слабость, наблюдается обильное потоотделение, кожа бледнеет, покрывается липким холодным потом, конечности холодеют. В этом случае пациенту необходима экстренная помощь. При резком снижении АД в момент критического падения температуры тела необходимо: 1) приподнять ножной конец кровати на 30-40 см, убрать подушку из-под головы; 2) вызвать врача 3) обложить пациента грелками, укрыть его, дать крепкий сладкий чай; 4) при улучшении состояния протереть кожу пациента насухо, сменить нательное и постельное белье. Если температура тела снижается в течение нескольких дней, то говорят о литическом снижении (лизис). Такое снижение сопровождается, как правило, постепенным улучшением общего состояния пациента. Ему назначают диету № 15, продолжают тщательный туалет кожи, расширяют режим двигательной активности. Больные с высокой лихорадкой, особенно лиц пожилого возраста и дети, требуют повышенного внимания и нуждаются в уходе. Медицинский работник должен следить за состоянием сознания, дыханием, частотой пульса и его ритмом, а при нарушении дыхания или сердечного ритма немедленно сообщить об этом врачу. Необходимо часто поить пациента, своевременно осуществлять смену белья после обильного пота, протирать кожу последовательно влажным и сухим полотенцем. Помещение, в котором находится лихорадящий пациент, должно быть хорошо проветрено и иметь постоянный приток свежего воздуха. Уход при нарушении функции органов дыхания У ряда инфекционных больных (корь, дифтерия), особенно при ОРВИ, в патологический процесс вовлекаются органы дыхания. В носовой полости, трахее и бронхах у них скапливается и загустевает слизь, это создает благоприятные условия для размножения патогенной бактериальной флоры и развития осложнений (пневмония, трахеит), которые утяжеляют состояние больного. Для профилактики этих осложнений нужно следить за чистотой и проходимостью дыхательных путей, создавать больному положение в постели, облегчающее его дыхание, проводить дыхательную гимнастику. Для разжижения и облегчения отхаркивания густой мокроты делают ингаляции с препаратами, стимулирующими отхаркивание, ставят горчичники. Уход при нарушении функции органов пищеварения У инфекционных больных, особенно в острой стадии заболевания, часто наблюдается нарушение функции органов пищеварения. Как правило, у больных отмечается снижение аппетита, вплоть до анорексии (полного отсутствия аппетита). Снижение аппетита в острую стадию, особенно при среднетяжелом и тяжелом течении заболевания, является скорее нормальной реакцией организма на болезнь, поскольку в этот период отмечается снижение секреторных функций пищеварительных желез. Не следует, поэтому стремиться насильно, кормить такого больного, так как это может вызвать появление рвоты. Иначе обстоит дело с приемом жидкости. У инфекционных больных с лихорадкой всегда имеются нарушения водного баланса, поэтому ограничивать им прием жидкости не следует, особенно с учетом того факта, что повышение температуры тела сопровождается дополнительной потерей жидкости. Если больной находится в бессознательном состоянии или у него нарушено глотание вследствие паралича глотки или других причин, то поступление жидкости и кормление таких больных должны осуществляться только через специальный зонд, введенный в желудок через нос. Таким больным через зонд вводятся также и лекарственные средства. Однако зондовое питание имеет свои недостатки и ограничения, связанные с тем, что зонд может вызвать пролежни. В связи с этим зондовое питание больного необходимо начинать только со 2 — 3 дня после того, как он перестает глотать. В таких случаях целесообразно проводить также парентеральное питание, вводя внутривенно растворы глюкозы, аминокислотные составы и т.д. Для обеспечения необходимого ухода за больными, имеющими нарушения со стороны желудочно-кишечного тракта, медицинская сестра должна знать причины и механизмы развития этих нарушений для того, чтобы по возможности предотвратить их развитие или оказать необходимую помощь, если эти расстройства уже возникли. Инфекционным больным в зависимости от характера, тяжести и периода болезни назначаются различные пищевые рационы, которые максимально адаптированы к особенностям развивающегося патологического процесса. В пищевом рационе должно содержаться достаточное количество белков, жиров, углеводов, минеральных солей и витаминов. Энергетическая ценность принимаемой пищи должна быть не ниже 2000 — 3000 ккал, что соответствует суточным потребностям взрослого человека при лихорадке. При назначении соответствующей диеты, номер которой указывается в истории болезни, необходимо учитывать особенности поражения тех или иных органов при разных заболеваниях. Диета больному назначается лечащим врачом, а в обязанности медицинской сестры входит контроль за ее соблюдением. Больные должны принимать пищу небольшими порциями 4—5 раз в сутки. Больные, не имеющие ограничений в режиме, обычно питаются в столовой, а лежачим больным пищу подают в постель. В инфекционных больницах в основном используют следующий стол №4 лечебного питания. Помощь при вздутии кишечника: Вздутие кишечника (метеоризм) может причинять больному значительные неудобства и беспокойство. В основе развития метеоризма лежит усиление процесса брожения. Для облегчения состояния больного используется резиновая газоотводная трубка. Своевременное опорожнение кишечника также помогает устранить метеоризм. Отсутствие в течение 2 дней самостоятельного стула у тяжелых лежачих больных служит показанием для проведения очистительной клизмы. Помощь при рвоте: У инфекционных больных рвота может быть желудочного и центрального генеза. «Желудочная» рвота типична для больных с пищевыми токсикоинфекциями и другими острыми кишечными инфекциями. У таких больных отмечается тошнота, которая предшествует рвоте. Несмотря на то, что «желудочная» рвота у больных с пищевыми токсикоинфекциями является защитной реакцией организма, она причиняет больному сильное беспокойство. В таких случаях хороший эффект оказывает промывание желудка. Особенно опасно появление рвоты у больных, находящихся в бессознательном состоянии, так как при отсутствии должного внимания со стороны медицинского персонала рвотные массы могут попасть в дыхательные пути и стать причиной смерти. «Центральная» рвота, как правило, появляется внезапно и ей не предшествует тошнота. Появление такой рвоты всегда служит грозным признаком, поскольку свидетельствует о выраженном токсическом воздействии на мозг больного. Промывание желудка у таких больных не проводится ввиду его неэффективности. Помощь при задержке мочеиспускания При многих инфекционных болезнях может наблюдаться задержка мочеиспускания. План сестринских вмешательств: 1. Срочно вызвать врача. 2. Обеспечить физический и психический покой. 3. Использовать приемы рефлекторного воздействия опорожнения мочевого пузыря: звук водяной струи, орошение половых органов теплой водой, теплое судно. 4. Применить по назначению врача тепловую грелку на надлобковую область. 5. При отсутствии эффекта по назначению врача провести катетеризацию мочевого пузыря мягким катетером. 6. Измерить количество выделенной мочиосмотреть ее визуально. 7. Обеспечить дальнейшее наблюдение за состоянием пациента (температура, регулярность мочеиспускания, количество мочи). 8. По назначению врача обеспечить промывание мочевого пузыря, при помощи мягкого катетера раствором ривонора или фурацилином. Манипуляции, выполняемые медсестрой отражены в Приложении 3. Таким образом, можно сделать вывод, что большое значение имеют санитарно-гигиеническое воспитание детей и родителей, санитарное благоустройство населенных мест, обеспечивание населения доброкачественной питьевой водой, соблюдение санитарно-гигиенических и противоэпидемических норм и правил при строительстве детских дошкольно-школьных и лечебно-профилактических учреждений (особенно летних оздоровительных лагерей), установление строжайшего контроля за приготовлением, хранением и сроками реализации скоропортящихся продуктов питания (молоко, молочные продукты, салаты, винегреты, компоты и т. д.) Воздействие на пути передачи включают проведение текущей и заключительной дезинфекции, соблюдение соответствующего режима ухода за больными в стационаре и домашних условиях, предотвращение попадания испражнений больных в окружающую среду. ГЛАВА 2. АНАЛИЗ УРОВНЯ ИНФОРМИРОВАННОСТИ ДЕТЕЙ ПО СОБЛЮДЕНИЮ ПРОФИЛАКТИКИ ОСТРЫХ КИШЕЧНЫХ ИНФЕКЦИЙ 2.1. Анализ статистических данных по заболеваемости острыми кишечными инфекциями Материалом для исследования послужили данные по заболеваемости детьми ОКИ в г. Зуунхараа с 2015 по 2017 года. Данные были получены в методическом кабинете «Зуунхараа ЦРБ». 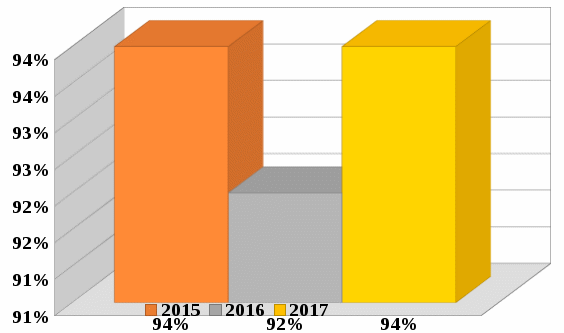 Рис. 2.1 Уровень заболеваемости ОКИ с установленным возбудителем за 2015-2017 гг. Наблюдается незначительное снижение в заболеваемости ОКИ с установленным возбудителем. Тем не менее, показатель остается достаточно высоким, что свидетельствует о низком уровне информированности о соблюдении профилактики ОКИ. 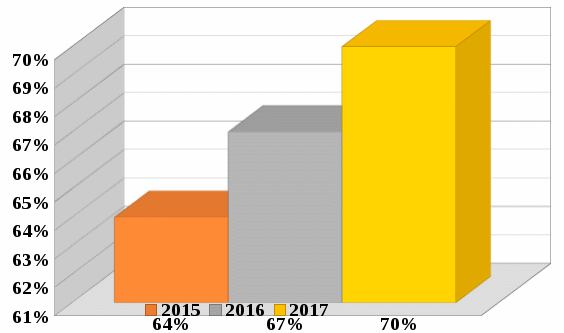 Рис. 2.2 ОКИ с неустановленным возбудителем Проанализировав данные по ОКИ, с неустановленными возбудителями, прослеживается стойкий рост заболеваемости. Сравнивая данные двух диаграмм, можно заключить, что уровень случаев с ОКИ с уточненным возбудителем значительно выше и держится на одном уровне. Тогда как ОКИ с неуточненным возбудителем с каждым годом растет. Изучив данные за последние 3 года, можно заключить, что уровень заболеваемости детей ОКИ достаточно высок и не имеет тенденции к снижению. 2.2. Анализ анкетирования Нами было проведено анкетирование на базе СОШ № З г. Зуунхараа . В анкетировании участвовало 20 респондентов. Возраст варьировался от 7 до 18 лет. Анкета содержала 15 вопросов. При составлении анкеты, были включены вопросы по основным направлениям профилактики ОКИ (рис.2.3). С анкетой можно ознакомиться в приложение 4. 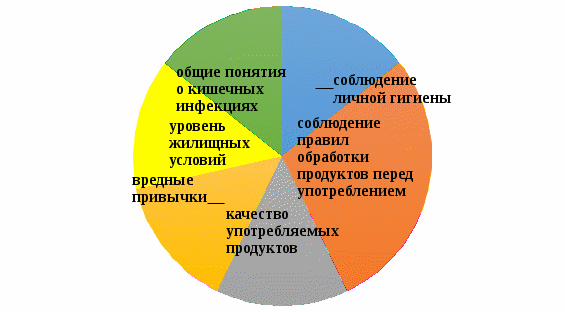 Рис.2.3 Основные направления профилактики 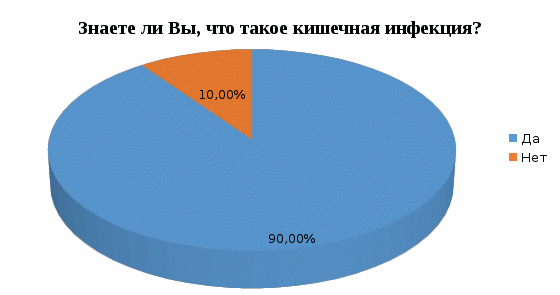 Рис. 2.4 Анализ осведомленности респондентов о кишечных инфекциях На вопрос «Знаете ли вы что такое кишечные инфекции?» 10% ответили отрицательно. Для выявления знаний у детей о возможных путях заражения мы включили вопрос о факторах передачи кишечных инфекций. 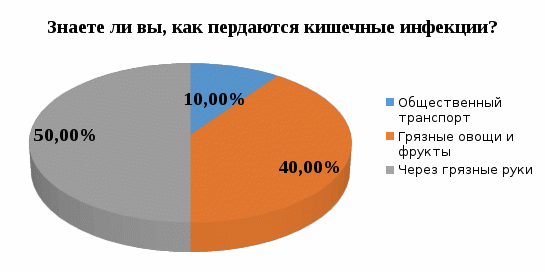 Рис. 2.5 Анализ респондентов о знании путей передачи кишечной инфекции 50% респондентов считают, что фактором передачи являются грязные руки, 40% — овощи и фрукты, 10% - можно заразиться в общественном транспорте. На основании этих вопросов, выявлена недостаточная информированность детей об общих понятиях острых кишечных инфекций. 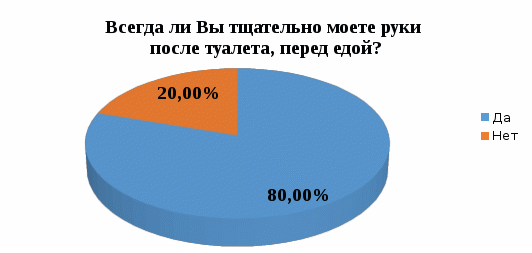 Рис.2.6 Анализ соблюдения гигиены респондентами Вопрос «Всегда ли вы тщательно моете руки после туалета, перед едой?». 80% моют руки перед едой и после туалета и 20% не делают этого, что увеличивает риск заражения кишечными инфекциями. 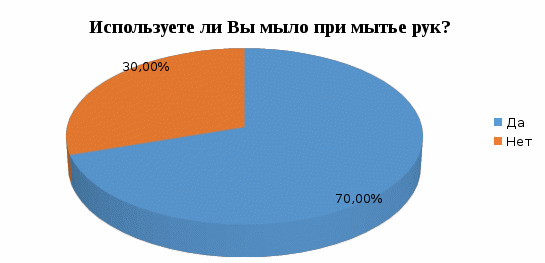 Рис. 2.7 Анализ использования мыла при мытье рук респондентов Среди опрошенных использует мыло - 70%. Таким образом, 30% опрошенных нарушают элементарные правила гигиены, подвергаясь большему риску заражения кишечными инфекциями. 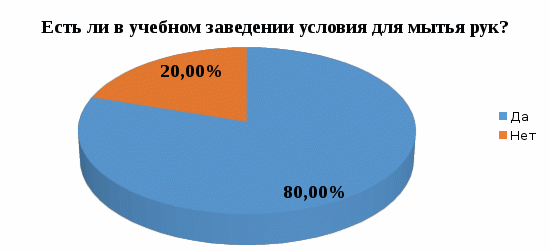 Рис. 2.8 Анализ условий для соблюдения личной гигиены респондентов На вопрос «Есть ли в учебном заведении условия для мытья рук?», 10% опрошенных дали отрицательный ответ. Также соблюдение основ личной гигиены остается на низком уровне.  Рис.2.9 Анализ знаний о подготовке овощей и фруктов к употреблению Одним из факторов возможного заражения кишечными инфекциями являются овощи и фрукты, которые могут быть контаминированы почвой. Поэтому анкета содержала вопрос о правиле мытья овощей и фруктов перед их употреблением. Моют овощи и фрукты перед употреблением 80%, не считают нужным 20%.  Рис. 2.10 Анализ термической обработки продуктов, употребляемых респондентами Под действием высокой температуры патогенные микроорганизмы погибают, а при нетщательной термической обработки часть их сохраняется, и попадает в организм. 30% не всегда употребляют термически обработанную пищу.  Рис. 2.11 Анализ частоты употребления продуктов с истекшим сроком годности у респондентов На вопрос «Употребляете ли вы продукты с истекшим сроком годности?» положительно ответило 10%.  Рис. 2.12 Анализ воды, которую употребляют респонденты Низкий уровень информированности у детей и по соблюдению правил обработки продуктов перед употреблением. Необходимо отметить, что в настоящее время изменились стереотипы водопотребления. Из данных анкет выяснилось, что 40% пьют кипяченую воду, очищенную фильтром 40% и сырую, из под крана 20%. 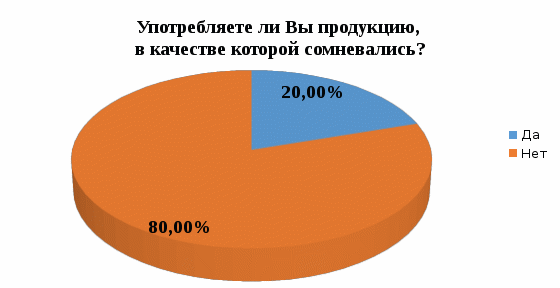 Рис.2.13 Анализ частоты употребления некачественных продуктов респондентами 20% употребляют продукцию, в качестве которой они сомневаются, употребление таких продуктов повышает риск заражения кишечными инфекциями. Для многих кишечных инфекций пищевые продукты являются питательной средой, в которой они сохраняются долгое время. Употребление таких продуктов ведет к заражению кишечными инфекциями. 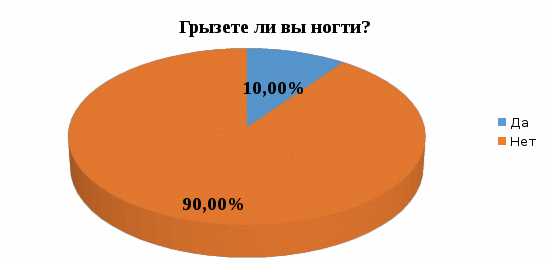 Рис.2. 14 Анализ частоты нарушения гигиены с ногтями 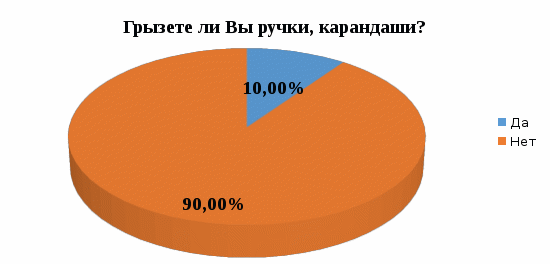 Рис. 2.15 Анализ частоты нарушения гигиены с ручками и карандашами На вопросы «Грызете ли вы ногти?» (Рис.2.14) и «Грызете ли вы ручки, карандаши?» (Рис.2.15) были получены следующие данные: грызут ногти и ручки - 10% респондентов. Часть микробов находятся под ногтями человека и на предметах личного пользования, через них опрашиваемые заносят в организм микробы, что вызывают кишечные инфекции. 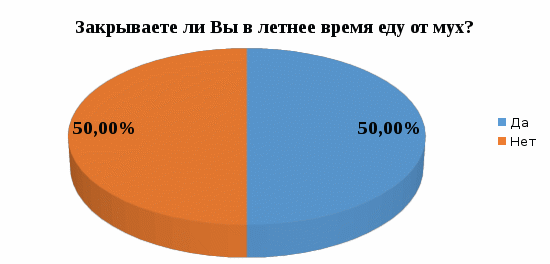 Рис. 2.16 Анализ подверженности продуктов респондентов заражению дизентерией Переносчиками возбудителей ОКИ являются мухи. Об этом знало только 50%, остальные предпочитают оставлять еду не прикрытой, подвергая ее заражению дизентерией. 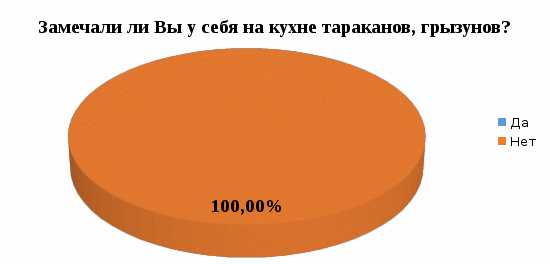 Рис. 2.17 Анализ наличия переносчиков в домах у респондентов На вопрос «Замечали ли вы у себя на кухне тараканов, грызунов?» все опрашиваемые ответили отрицательно. Это свидетельствует о соблюдении санитарных норм на кухне и своевременном проведении дератизации. Вывод. Результаты статистики выявляют высокий уровень заболеваемости ОКИ, с тенденцией к росту из-за не соблюдения мер профилактики. На основании результатов анкеты выявлено: 90% информированы о путях передачи кишечных инфекций; не сформированы устойчивые гигиенические навыки; недостаточная информированность респондентов о качестве продуктов и правилах их обработки перед употреблением, поэтому 20% опрошенных не моют фрукты и овощи перед употреблением, подвергая себя риску инфицирования кишечными инфекциями; вредные привычки являются одной из причин распространения кишечных инфекций, которыми страдают 10 % респондентов. С целью повышения уровня знаний о профилактике острых кишечных инфекций, был создан буклет «Профилактика острых кишечных инфекций» (приложение 4). 1 2 |
