эиб. 3 ЭИБ глава. Электронная история болезни
 Скачать 102.94 Kb. Скачать 102.94 Kb.
|
|
ГЛАВА 19. ЭЛЕКТРОННАЯ ИСТОРИЯ БОЛЕЗНИ Медицинская карта стационарного больного (история болезни) или медицинская карта амбулаторного больного (амбулаторная карта) - это первичные медицинские документы, в которых отражается вся информация о пациенте, связанная с пренатальным процессом, рождением, развитием, ростом, данными профилактических осмотров (диспансеризация) и лечебно-диагностическим процессом при острых и хронических заболеваниях, причиной смерти. Среди исторически сложившихся задач, решаемых с помощью данных медицинских документов, необходимо указать следующие: • хронологическая фиксация всех фактов, событий и действий, относящихся к данному пациенту, в ходе его наблюдения в поликлинических условиях, в медико-санитарных частях и КДЦ и в процессе ЛДП в различных стационарных учреждениях; • обмен сведениями о пациенте внутри учреждения; • источник информации для принятия основных медико-тактических и административных решений; • источник информации для формирования отчетной документации; • источник данных для мониторинга распространенности хронических заболеваний. С информацией из истории болезни (ИБ) и амбулаторной карты (АК) работает большое количество сотрудников разных специальностей и должностей, имеющих отношение как непосредственно к МО (лечащий врач, дежурный врач, врачи-консультанты, сотрудники лабо-раторно-диагностических отделений, средний медицинский персонал, заведующий отделением), так и к учреждениям управления здравоохранением, обязательного и добровольного медицинского страхования, правоохранительной системы. Среди многочисленных требований различных пользователей к первичной медицинской документации можно выделить ряд наиболее важных: • полнота и качество вносимой медицинской информации (в том числе необходимой для социальных служб оказания помощи пациентам с ограниченными возможностями); • разборчивость всех записей (включая расшифровку подписи); • указание даты и времени записи; • удобство поиска и использования информации из ИБ и АК (в том числе с целью формирования ряда рабочих документов для среднего медицинского персонала, сотрудников администрации МО и др.). Применение современных информационных технологий позволяет создать электронный аналог такого объекта, как «Медицинская карта стационарного (амбулаторного) больного» в интересах различных пользователей и для достижения разных целей. Электронная медицинская карта и ее разновидность в виде электронной истории болезни - это медицинская информационная система, обеспечивающая автоматизацию ведения и формирования медицинской документации, оперативный обмен информацией между участниками принятия родов, профилактических осмотров и лечебно-диагностического процесса и поддержку их деятельности. 19.1. НАЦИОНАЛЬНЫЙ СТАНДАРТ ЭЛЕКТРОННОЙ ИСТОРИИ БОЛЕЗНИ С 01.01.2008 г. вступил в силу Национальный стандарт «ЭИБ. Общие положения». Стандарт разработан Гематологическим научным центром Российской академии медицинских наук (ГНЦ РАМН), ныне Минздрава России. В этом документе установлены общие положения и требования, предъявляемые к информационным системам типа «Электронная история болезни». Под системой типа «Электронная история болезни» (ЭИБ) в настоящем стандарте понимаются системы, предназначенные для ведения, хранения на электронных носителях, поиска и выдачи по информационным запросам персональных медицинских записей (ПМЗ) - любых записей, сделанных конкретным медицинским работником в отношении конкретного пациента. В данном стандарте определены этапы, составляющие жизненный цикл электронных персональных медицинских записей (ЭПМЗ): • создание; • ведение; • подписание; • хранение с предоставлением доступа заинтересованных лиц; • уничтожение ЭПМЗ. Создание ЭПМЗ выполняет медицинский сотрудник, имеющий право на создание данного типа записи (лечащий врач, дежурный врач, врач-консультант). На этом этапе формируются такие структурные элементы записи, как идентификаторы пациента и лица, создавшего запись, номер истории болезни или амбулаторной карты, уникальный идентификатор данной записи и ее типа, дата и время описываемого события. Все указанные структурные элементы должны оставаться неизменными в течение всего жизненного цикла ЭПМЗ. (За исключением идентификатора новорожденного, который трансформируется после получения Свидетельства о рождении.) Ведение ЭПМЗ включает в себя создание и преобразование в электронную форму содержательной медицинской части данной записи. В процессе ведения (до подписания) ЭПМЗ не является официальным медицинским документом. Данные, вносимые в ЭПМЗ в процессе ее ведения, могут изменяться или дополняться автором. Распечатка неподписанной ЭПМЗ допускается только в виде технических копий, которые визуально должны отличаться от официальных документов. Подписание - это техническая процедура, превращающая незаконченную ЭПМЗ в законченную. Выполнив процедуру подписания, автор медицинского документа принимает на себя всю полноту ответственности за его содержание. После подписания ЭПМЗ приобретает статус официального медицинского документа и может быть использована для просмотра и распечатки всеми лицами, имеющими на это право. Подписанная ЭПМЗ может служить основанием для принятия важных медицинских решений и иного использования, установленного для медицинских документов данного типа. После подписания ЭПМЗ отчуждается от ее автора и не может быть им исправлена, изменена или удалена. Процедура подписания ЭПМЗ должна быть активной и осознанной. Медицинский работник должен инициировать процедуру подписания самостоятельно. Компьютерная система не должна навязывать процедуру подписания (может только напоминать о неподписанных документах). В процессе подписания сотрудник должен быть проинформирован о том, что сейчас будет выполнена процедура подписания, чтобы иметь возможность согласиться на ее выполнение или отказаться от нее. Срок хранения ЭПМЗ определяется нормативными документами, регламентирующими сроки хранения обычных (бумажных) медицинских документов данного типа. На протяжении всего срока хранения для ЭПМЗ должны быть обеспечены сохранность, неизменность и достоверность. Предоставление доступа к хранимым подписанным ЭПМЗ осуществляют в соответствии с регламентированными в данной МО правами доступа. Уничтожение ЭПМЗ по истечении установленного срока хранения должно осуществляться специально назначенным для этого сотрудником или группой сотрудников на основании решения лица, ответственного за хранение медицинских документов в данной организации, и в соответствии с утвержденным регламентом. Вся работа медицинских сотрудников - пользователей ИС ЭИБ, связанная с формированием и просмотром ЭПМЗ о пациенте, осуществляется через интерфейс, предоставляемый самой системой ЭИБ или соответствующим АРМ. В рассматриваемом стандарте сформулирован ряд требований к интерфейсам представления ЭПМЗ. Помимо общих характеристик дружественности - удобство пользования, интуитивная понятность, однозначное толкование всех используемых терминов и расшифровка аббревиатур - интерфейс должен включать обязательные элементы, позволяющие однозначно определить: • к какому пациенту относится данная ЭПМЗ; • дату и время описываемого в ЭПМЗ события; • статус ЭПМЗ (для подписанных ЭПМЗ - Ф.И.О. подписавшего, дата и время подписи; при использовании электронной подписи (ЭП) в интерфейс должен включаться результат проверки целостности ЭП в соответствии с сертификатом подписавшего; если ЭПМЗ не подписана, то это должно быть отмечено). Сведения о нарушении целостности ЭП должны быть выделены особо. 19.2. ЭМК - ОСНОВНОЙ ИНСТРУМЕНТ ФОРМИРОВАНИЯ И ВЕДЕНИЯ МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ Электронная персональная медицинская запись, будучи электронным аналогом привычной записи в бумажной АК или ИБ, по сути, составляет ядро информационной медицинской системы - электронной медицинской карты. Формирование записей осмотров и обследований пациента осуществляется путем заполнения предлагаемых системой бланков первичного осмотра, дневников, осмотров врачами-консультантами, протоколов проведения лабораторных, функциональных, радиологических и инструментальных исследований. С использованием возможностей интерфейса ЭМК или ЭИБ или блока формирования ЭПМЗ в рамках АРМ врач помещает соответствующие созданные записи в базу данных системы. Бланки осмотров должны отвечать требованиям пропедевтики по объему и последовательности фиксируемой клинической информации о пациенте. Необходимо отметить ряд принципиальных различий и преимуществ в процессе формирования клинической документации в системе ЭМК (ЭИБ). Во-первых, частично формализованный характер всех записей. Использование таких приемов для ввода информации о пациенте, как выставление флажков, выбор из списка, работа с шаблонами, позволяет сократить время на формирование записи и повысить ее качество. Для реализации таких возможностей ЭИБ должна обращаться к единым системным словарям и общепринятым классификаторам (периодически обновляемым). Формализованный подход в процессе формирования клинических записей особенно востребован на этапах фиксации диагностических заключений, формирования планов обследования и лечения, эпикризов и т.п., где особенно важно обращение к соответствующим справочникам. Все формализованные записи должны сочетаться с возможностью ввода свободного текста, дополняющего стандартизованные описания состояния больного, что позволит врачу фиксировать особенности клинической картины у конкретного пациента и отражать специфику наблюдаемых проявлений болезни. Во-вторых, работа с системой ЭМК (ЭИБ) позволяет избегать многократного повтора введения информации о пациенте. Например, все анкетные данные вводятся один раз при заполнении титульного листа ЭМК (ЭИБ) пациента и затем при необходимости автоматически помещаются системой во все требуемые документы - направления, рецепты, протоколы операций, выписки, сводки и т.д. В-третьих, информационная система ЭМК (ЭИБ) способна взять на себя выполнение ряда рутинных (не требующих осмысления) функций - автоматическое вычисление производных показателей после введения первичной информации (расчет возраста по дате рождения, длительность госпитализации, количество дней до и после операции, расчет дозировок лекарственных препаратов в зависимости от массы тела, пола, возраста пациента и т.д.). И еще одна очень полезная способность системы ЭМК (ЭИБ), которая может быть использована врачами при формировании медицинской документации, - автоматическая проверка ошибок, в том числе логических, например указание на невозможную дату («31.06.2013») или дату, противоречащую хронологии описываемых событий (закрытие больничного листа датой, которая еще не наступила). Разделы ЭИБ для фиксации персональной и первичной клинической информации о пациенте аналогичны таковым в общепринятых бумажных медицинских документах. Для лечебно-диагностического процесса в стационаре это: • титульный лист (номер ИБ, анкетные данные, информация о страховом полисе и т.д.); • страницы для записей результатов первичных осмотров врачом (приемного отделения, лечебного отделения и т.д.); • страницы для дневниковых записей лечащим врачом или записей дежурным врачом; • страницы записей врачей-консультантов; • результаты проведенных исследований (бланки и протоколы, изображения, кривые и т.д.); • планы лабораторно-диагностических исследований и консультаций; • схема медикаментозных и немедикаментозных лечебных мероприятий. На основании введенной первичной информации о пациенте система ЭМК (ЭИБ) позволяет создать ряд вторичных и рабочих документов. Например, в интерактивном (т.е. по запросу врача) и полуавтоматическом режиме (т.е. врач вводит лишь незначительную часть информации о текущем состоянии пациента) могут быть заполнены такие разделы ЭИБ, как эпикризы (текущие, переводные и выписные), а также сформированы направления, рецепты и пр. 19.3. ИДЕНТИФИКАЦИЯ АВТОРА ЭЛЕКТРОННОЙ ПЕРСОНАЛЬНОЙ МЕДИЦИНСКОЙ ЗАПИСИ В соответствии с рассмотренным ранее стандартом для использования электронных персональных медицинских записей необходимо обеспечить выполнение ряда условий, а именно: • неизменность и достоверность на протяжении всего периода хранения; • регламентацию прав доступа и конфиденциальность; • персонифицируемость (возможность определить автора и происхождение записи в любой момент времени - аналог подписи на традиционном документе). Таким образом, важнейшие требования при формировании электронной медицинской записи пациента - обязательная возможность идентификации автора записи и обеспечение целостности сформированной записи. Среди различных подходов к выполнению указанных требований предусматривается использование средств электронной подписи, которая позволяет установить автора электронного документа и гарантировать неизменность его содержания (Федеральный закон Российской Федерации от 06.04.2011 г. № 63-ФЗ «Об электронной подписи»). Электронная подпись - это специфический «цифровой код», интегрированный с полным содержанием электронного документа, включая все прикрепленные файлы и все элементы формализованных данных. В настоящее время существуют разнообразные устройства хранения «цифрового кода»: дискеты, смарт-карты, USB-ключи и т.д. Одним из наиболее защищенных способов хранения закрытого ключа считается его хранение на смарт-карте. В этом случае для использования ЭП пользователю необходимо не только иметь саму смарт-карту, но и ввести ее PIN-код, т.е. реализуется двухфакторная аутентификация. Использование ЭП в процессе работы с информационной системой ЭМК (ЭИБ) решает не только задачу идентификации автора записи, но и обеспечивает организацию регламентированных прав доступа к информации в системе, а также контроль целостности подписанной записи. Распознав цифровой код электронной цифровой подписи, система предоставляет пользователю предусмотренный регламентом объем прав доступа к информации из ЭМК (ЭИБ). В случае обращения к электронному документу, не подкрепленному ЭП, формируется сообщение о несанкционированном доступе. Возможность изменения (редактирования) содержания ЭПМЗ предоставляется только до момента ее подписания. Подписанная электронная запись должна храниться в базе данных ЭМК (ЭИБ) в неизменяемом виде и быть доступна только для просмотра в соответствии с правами доступа пользователя. 19.4. РОЛЬ ЭЛЕКТРОННОЙ ИСТОРИИ БОЛЕЗНИ В ОРГАНИЗАЦИИ И УПРАВЛЕНИИ ЛЕЧЕБНО-ДИАГНОСТИЧЕСКИМ ПРОЦЕССОМ Одно из принципиальных отличий системы ЭИБ от привычного бумажного варианта этого медицинского документа - качественно новый способ организации взаимодействия медицинского персонала в ходе лечебно-диагностического процесса. Помимо целого спектра инструментов, автоматизирующих процесс формирования и ведения первичной медицинской документации, переход к безбумажной форме работы обеспечивает возможность одновременного обращения к ИБ одного пациента нескольких медицинских сотрудников - лечащего или дежурного врача, среднего медицинского персонала, сотрудников лабораторно-диагностических отделений и т.д. Важен тот факт, что информационная медицинская система ЭИБ становится полноценным активным участником большинства реализуемых в МО мероприятий, связанных с лечебно-диагностическим процессом (рис. 19.1). В дополнение к рассмотренным выше возможностям осуществлять расчеты различных производных показателей система ЭИБ способна автоматически формировать текущие рабочие документы для медицинской сестры - листы назначений, список необходимых подготовительных процедур для проведения исследований, а также предоставить лечащему врачу сведения о выполнении назначений и их результатах. Встроенные в ЭИБ алгоритмы анализа первичной клинической информации позволяют акцентировать внимание лечащего или дежурного врача на особенностях состояния пациента и формировать группы пациентов, требующих повышенного внимания. Обращаясь к планам обследования, сформированным лечащим врачом, ЭИБ автоматически создает заявки на лабораторно-инструментальные исследования и консультации и рассылает их соответствующим специалистам. При формировании таких электронных заявок система ЭИБ может учитывать целый перечень разнообразных факторов - количество соответствующих специалистов, график их работы, загруженность диагностической аппаратуры, приблизительное требуемое для исследования время и т.д. Таким образом, ЭИБ включается в процесс диспетчеризации в вопросах обследования пациентов. Результаты работы всех врачей-специалистов становятся доступны лечащему врачу с момента их подписания. 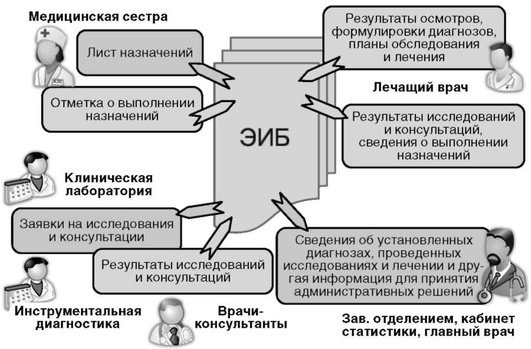 Рис. 19.1. Роль ЭИБ в организации и управлении лечебно-диагностическим процессом В отличие от традиционной бумажной истории болезни ЭИБ предоставляет лечащим врачам и заведующим отделениями возможность просмотра записей и списков невыполненных предписаний (с перечнями причин). Заведующие отделениями, пользуясь своим объемом прав доступа к ЭИБ пациентов, имеют возможность контролировать качество и своевременность принятия всех видов решений лечащими врачами: формулировки развернутых клинических диагнозов, соответствия планов обследования и лечения стандартам ведения пациентов с данной патологией и т.д. Оперативное получение такого рода информации дает возможность для наиболее обоснованного и качественного администрирования лечебно-диагностического процесса. Зарубина, Т. В. Медицинская информатика : учебник / Зарубина Т. В. [и др. ] - Москва : ГЭОТАР-Медиа, 2018. - 512 с. - ISBN 978-5-9704-4573-0. - Текст : электронный // URL : http://www.studmedlib.ru/book/ISBN9785970445730.html (дата обращения: 03.04.2021). - Режим доступа : по подписке. |
