Федеральное государственное бюджетное образовательное учреждение высшего
 Скачать 487.82 Kb. Скачать 487.82 Kb.
|
|
Федеральное государственное бюджетное образовательное учреждение высшего образования «Смоленский государственный медицинский университет» Министерства здравоохранения Российской Федерации (ФГБОУ ВО СГМУ Минздрава России) Кафедра фтизиопульмонологии Заведующий кафедрой д.м.н., доцент Мякишева Татьяна Владимировна Преподаватель ассистент Харина Ирина Евгеньевна ИСТОРИЯ БОЛЕЗНИ Амбарян Милена Кареновна Основное заболевание: Первичный туберкулезный комплекс S2,6,9 правого легкого, фаза инфильтрации, МБТ -, I ГДН Дата курации: 12.10.2020-15.10.2020 г. Куратор студент 6 курса педиатрического факультета 607 группы Криксунов Кирилл Игоревич Смоленск, 2020 Фамилия, имя, отчество. Амабрян Милена Кареновна Возраст (дата рождения). 9 лет, 09.08.2011 Адрес. Гагаринский район, д. Черногубцево, улица Раевского, дом 4а, квартира 4 Дата поступления 05.11.2020 дата начала и окончания курации 6.11.2020-10.11.2020 Жалобы при поступлении. Жалобы на общую слабость, быструю утомляемость. Жалобы на момент курации. Жалоб на момент курации нет. Анамнез жизни. Ребенок от 1 родов. Роды в срок, без осложнений. Масса при рождении 2200, рост 52 см. На грудном вскармливании находилась до 1 месяцев, искусственное с 1,5 месяцев. В физическом и нервно-психическом развитии от сверстников не отставала. Профилактические прививки согласно национальному календарю прививок. Аллергологический анамнез не отягощен. Перенесенные заболевания: ОРВИ 1-2 раза в год, ветряная оспа, краснуха, ротовирусная инфекция. Жилищно-бытовые условия удовлетворительные, пациентка проживает в частном доме с удобствами. Питается регулярно. Вредные привычки (курение и прием алкоголя) – отрицает. Последнее флюорографическое обследование матери -Мельник Марина Вячеславовна, в марте 2020 года-N; отца- Мельник Владимир Анатольевич в 2018 году, обзорная рентгенография органов грудной клетки в прямой передней и правой боковой проекциях от 16.05.2018 года. Заключение: Rg-картина может соответствовать ОИ перенесенного правостороннего экссудативного плеврита. В 1992 году было ранение легкого. Анамнез заболевания. В мае 2018 года в школе №33 была впервые выявлена усиливающаяся туберкулезная чувствительность (папула 18 мм, положительная гиперергическая, ИА), после чего девочка была направлена участковым педиатром в Смоленский областной детский противотуберкулезный клинический диспансер, госпитализирована. Данных ДСТ нет. СКТ 15.05.2018- Очаговый туберкулез S 1,2 правого легкого. Проводилось лечение по III режиму, фаза интенсивной терапии 2 месяца (60 доз), фаза продолжения - 4 месяца (120 доз). 11.12.2018- клиническое излечение очагового туберкулеза, III группа диспансерного наблюдения. 02.07.2020 обратилась к пульмонологу ОГБУЗ СОДКБ с жалобами на фебрильную температуру, кашель, общую слабость. Проведено Rg исследование, выставлен диагноз- правосторонняя пневмония. СКТ от 02.07.2020- КТ-признаки правосторонней полисегментарной бронхопневмонии. Получала лечение от пневмонии, препараты не помнит. 10.07.2020 Rg-контроль- правосторонняя пневмония, период разрешения. Продолжала лечение, улучшения не наблюдалось. 07.09.2020 ДСТ-реакция 10 мм. Участковым педиатром направлена в ОГБУЗ СОПКД для дальнейшего обследования. 15.09.2020 СКТ ОГК- КТ-картина инфильтративного туберкулеза S1,2,3,6 правого легкого, рецидив. 23.09.2020 была госпитализирована для дальнейшего лечения в ОГБУЗ СОПКД. Фтизиатрический анамнез: а) вакцинация и ревакцинация БЦЖ БЦЖ в род.доме, рубец 4 мм, вакцинация прошла эффективно. б) чувствительность к туберкулину по пробе Манту и Диаскинтесту Проба Манту 2011 г- 14 мм 2012 г- отриц. 2013 г- 4 мм 2014 г- 4 мм 2015 г- отриц. 2016 г- 6 мм (положительная нормергическая реакция, инфекционная аллергия, вираж) 2017 г- 9 мм (положительная гиперергическая реакция, ИА) Диаскинтест 2019 г- отриц. мм 2020 г- 18 мм (положительная гиперергическая реакция) в) данные о проведении предыдущей флюорографии или рентгенографии ДО выявления данного заболевания – дата и результат; не проводились г) сведения о контакте с больными туберкулезом Дедушка – инфельтративный туберкулез обеих легких, фаза распада и обсеменения, МБТ +, I ГДН 9. Физическое обследование: а) общее состояние; Состояние удовлетворительное б) оценка физического развития: Рост 132 см, масса- 30,5 кг Заключение: физическое развитие среднее, гармоничное, нормосомия. Телосложение правильное, нормостеническое. в) фактический вес-30,5 кг Фактический рост 132 см Долженствующая масса- 28 кг ИМТ=17,5 Дефицит веса- 0% г) кожные покровы и слизистые оболочки: Кожные покровы бледные, чистые от сыпи, умеренной влажности. Слизистые оболочки обычной окраски. Подкожно-жировая клетчатка развита правильно, распределена равномерно. д) периферические лимфатические узлы (какие группы пальпируются, размер, консистенция); Лимфатические узлы: подмышечные, паховые, подчелюстные справа и слева пальпируются размером 0,5 см, плотно-эластической консистенции, подвижные, безболезненные, не спаянные между собой и окружающими тканями. е) перкуторные симптомы увеличения внутригрудных лимфатических узлов (Кораньи, Филатова, Философова, Аркавина); Внутригрудные лимфатические узлы не увеличены. ж) костно-мышечная система; Развитие хорошее, согласно возрасту. Безболезненная при пальпации, тонус мышц сохранен. з) дыхательная система; Дыхание через нос свободное, слизистая задней стенки глотки розовая, чистая, зернистости нет, миндалины не выступают за небные дужки, не гиперемированы. Грудная клетка конической формы, обе половины симметричны, участвуют в акте дыхания одинаково. ЧДД 16 в минуту, тип дыхания грудной, одышки нет. Пальпация: грудная клетка эластична, резистентна, симметрична, безболезненна, голосовое дрожание на симметричных участках грудной клетки одинаково. Перкуссия: на симметричных участках грудной клетки ясный легочный перкуторный звук. Границы легких в пределах возрастной нормы. Аускультация: дыхание везикулярное, в межлопаточной области с двух сторон влажные мелкопузырчатые хрипы. и) сердечно-сосудистая система; Область сердца визуально не изменена. Верхушечный толчок визуализируется.Границы относительной сердечной тупости в пределах возрастной нормы, тоны сердца ритмичные, удовлетворительной звучности. ЧСС 72 в минуту. Пульс 72 уд в минуту, одинаковый на обеих руках, ритмичный, умеренного наполнения и напряжения, не ускорен, равномерный. к) пищеварительная система; Язык чистый, влажный. Зубы санированы, аппетит сохранен. Живот обычной конфигурации, мягкий, безболезненный во всех отделах. Жидкости в брюшной полости нет. Пальпация поджелудочной железы безболезненна. Печень при пальпации по краю реберной дуги. Селезенка не пальпируется. Стул со слов пациентки нормальный, оформленный, без патологических примесей. л) мочевыделительная система; Поясничная область визуально не изменена. Симптом Пастернацкого отрицательный с обеих сторон. Мочеиспускание со слов пациентки нормальное, безболезненное. Отеков нет. м) нервная система. Нервно-психический статус в норме. Сознание ясное, настроение спокойное, сон не нарушен. Тремора пальцев рук нет. Данные дополнительных методов исследования и их интерпретация: а) общий и биохимический анализ крови, общий анализ мочи (первый при поступлении и последний на момент курации, дать заключение!); Данные дополнительных методов исследования План: 1.ОАК 2.ОАМ 3. Биохимический анализ крови 4. Анализ крови на ВИЧ 5. Анализ кала на я/гл 6. Соскоб на э/б 3х кратно 7.Анализ мокроты на МБТ методом простой микроскопии 3х кратно, посев 8. Иммунологические пробы 9.ЭКГ 10. Rg-томография 11. Осмотр узкими специалистами по показаниям ОАК от 06.11.2020
Заключение: в пределах нормы Биохимический анализ крови .
Заключение: в пределах возрастной нормы Общи анализ мочи
Заключение: без патологии Соскоб на энтеробиоз от 06.11.2020. Заключение: э/б не обнаружено Соскоб на энтеробиоз от 09.11.2020. Заключение: э/б не обнаружено б) анализы мокроты на микобактерии туберкулеза Простая микроскопия мазка по Цилю-Нильсену 06.11.2020 – КУМ не обнаружены Простая микроскопия мазка по Цилю-Нильсену 09.11.2020 – КУМ не обнаружены в) пробы Манту и Диаскинтест, проведенные в стационаре не проводились г) данные рентгенологического исследования не проводилось Дневник курации
Клинический диагноз и его обоснование. Первичный туберкулезный комплекс S2,6,9 правого легкого, фаза инфильтрации, МБТ -, I ГДН Диагноз поставлен на основании: Анамнеза: ранее перенесенный очаговый туберкулез S 1,2 правого легкого в 2018 году. В 2020 году заболела пневмонией, после длительного лечения полное выздоровление не наступало. На основании данных анализа мокроты (люминесцентная микроскопия, простой прямой метод микроскопии мазка по Цилю-Нильсену: МБТ не найдены) Данных иммунологической пробы- диаскинтест от 07.09.2020- 10 мм (положительная, выраженная). Инструментальных данных: СКТ органов грудной клетки от 15.09.2020. Заключение: КТ-картина инфильтративного туберкулеза S1,2,3,6 правого легкого, рецидив. Дифференциально-диагностический ряд, дифференциальная диагностика с 3-4 заболеваниями. Наиболее часто в клинической практике приходится проводить дифференциальную диагностику между инфильтративным туберкулезом легких и неспецифической атипичной пневмонией. Для обоих заболеваний характерна малосимптомность, скудность или отсутствие отклонений от нормы стетоакустических данных. При диф. диагностике учитывается следующее: Основой патологических изменений при атипической пневмонии является отображение в виде выраженных интерстициальных изменений в легких, выявленных при рентгенологическом исследовании. Выраженные реактивные изменения со стороны корня легкого говорят против туберкулезной природы обнаруженных инфильтративных изменений. Наличие лейкопении более характерно для атипической пневмонии, чем для туберкулеза. При атипической пневмонии более часто, чем при туберкулезе, отмечают вовлечение в пат. процесс плевры, преимущественно междолевой. При динамическом рентгенологическом наблюдении за больным сс атипическими вирусными пневмониями отмечают, что в случаях их благоприятного течения наряду с рассасыванием воспалительных изменений часто сохраняются перибронхиальные и периваскулярные уплотнения легочной ткани. Диф. диагностика туберкулезного инфильтрата и летучего эозинофильного инфильтрата. Клинические проявления обычно выражены нерезко. Иногда заболевание выявляется при рентгенофлюорографическом исследовании, в других случаях больные жалуются на насморк, кашель, головную боль, иногда отмечается связь с аллергизирующим фактором. Укорочение перкуторного звука, ослабленное дыхание, рассеянные сухие и влажные хрипы, изменчивые по своему характеру и распространенности, выявляются у больных с более тяжелыми формами заболевания, чаще же физикальные данные скудные. СОЭ в пределах нормы или несколько повышена. В периферической крови находят эозинофилию, иногда до 30-50%. Следует отметить, что при аллергических пневмониях значительная эозинофилия выявляется не у всех больных. Мокрота отсутствует или выделяется в небольшом количестве, слизистая, тягучая. Микобактерии туберкулеза не обнаруживаются. Рентгенологически определяют гомогенные затенения разной формы (нередко округлые) и величины с нечеткими контурами, у отдельных больных обширные, занимающие целую долю и более; могут располагаться одновременно в обоих легких. Полости распада обычно отсутствуют, как и «дорожка» к корню. Иногда выявляется небольшой плеврит. Изменениям может быть свойственна «летучесть». Исчезая в одном месте, они вскоре появляются в другом – «летучий эозинофильный инфильтрат». Главным отличительным признаком аллергической пневмонии от инфильтративного туберкулеза является быстрое, в течение нескольких дней, её рассасывание с восстановлением нормального легочного рисунка, особенно при правильном лечении, когда назначается преимущественно антиаллергическая терапия. При туберкулезе после инволюции инфильтрата остаются фиброзные изменения, часто с наличием очагов. Острый абсцесс легкого Ввиду изменения течения абсцесса легкого в сторону снижения острых клинических проявлений часто возникают трудности при его дифференциальной диагностике с инфильтративным туберкулезом в фазе распада. Общими симптомами являются: повышение температуры, кашель с мокротой, иногда кровохарканье, нарушение общего состояния, наличие хрипов, изменения в гемограмме, выявление полости распада при рентгенологическом исследовании. В то же время характерны различия в анамнезе заболевания. Более острое его начало при абсцессе с выраженными клиническими проявлениями: более высокой, чем при туберкулезе, температурой, ознобами и потами. Лейкоцитоз в начале болезни часто высокий (до 15-20 х 10 9/л), резко увеличена СОЭ, выраженный сдвиг лейкоцитарной формулы влево. В момент прорыва абсцесса выделяется значительное количество гнойной мокроты, нередко с гнилостным запахом, что помогает правильному диагнозу, т.к. при туберкулезе мокрота без запаха. Разнокалиберные влажные, нередко звучные хрипы, чаще в средних и нижних отделах легких, характерны для абсцесса. При рентгенологическом исследовании в типичных случаях выявляется полость распада с наличием горизонтального уровня жидкости, что редко встречается при туберкулезе, с широкой полосой затенения вокруг полости, размытым наружным и неровным внутренним контуром, локализацией в средних отделах легкого. Обычно отсутствуют старые очаговые изменения, очаги бронхогенного обсеменения. В мокроте обнаруживают эластические волокна, в то же время МБТ отсутствуют. Туберкулиновые пробы часто отрицательны. Особенно трудно дифференцировать полость неспецифической этиологии от туберкулезной при расположении её в верхних отделах легких, отсутствии уровня жидкости, при нерезко выраженных клинических проявлениях. В этих случаях помогают многократные исследования мокроты и промывных вод бронхов на МБТ, тщательное изучение рентгенологической картины, свидетельствующей об отсутствии старых и свежих туберкулезных очагов вокруг полости и в других участках легких. Главную роль у таких больных, а нередко и вообще при дифференциальной диагностике абсцесса легкого, играет проведение комплексного противовоспалительного лечения, которое приводит к заживлению полости или быстрому её уменьшению и рассасыванию пневмонических изменений. При наличии полостного образования и противовоспалительном лечении контрольное рентген. обследование целесообразно проводить не ранее чем через две-три недели. 15 . Лечение, проводимое в стационаре, конкретно данному больному: а) режим палатный; б) гигиено-диетический режим, высокобелковая диета; в) химиотерапия (режим химиотерапии, расчет суточной дозы, количество полученных доз, выписка рецептов); III режим индивидуальной химиотерапии, интенсивная фаза 90 суточных доз на 3 месяца, назначено 4 ПТП: изониазид 0,3 г утром и 0,3 г вечером (доза 10 мг/кг) рифампицин 0,3 г утром и 0,15 г вечером (доза 10 мг/кг) пиразинамид 0,5 г 2 раза в день (доза 25 мг/кг) этамбутол 1,2 г 1 раз в день (доза 25 мг/кг) Количество полученных доз: 23 суточные дозы Рецепт 12.10.2020 ФИО: Мельник Анна Владимировна Возраст 16.11.2003, 16 лет ФИО врача: Булатова Анастасия Вячеславовна Rp.: Tab. Isoniazidi 0,3 D. t. d N 100 in tab. S. По 1 таблетке 2 раза в день после еды, запивая небольшим количеством воды. Rp.: Rifampicini 0,15 D. t. d; N. 30 in caps. S. По 1 капсуле 3 раза в сутки за 1 час до еды, запивая небольшим количеством воды Rp: Таb. Pirazinamidi 0,5 D. t. d N 60 in tab. S. По 1 табл. 2 раза в день, утром после еды, запивая небольшим количеством воды. Rp.: Tab. Ethambutoli 0,4 D. t. d № 100 in tab. S. По 3 таблетки в один прием 1 раз в день, через 1 час после завтрака, запивая небольшим количеством воды г) патогенетическая терапия; витамины В1, В6 по 1,0 в/м, чередовать гепатопротектор: фосфоглив по 1 кап. 3 раза в день Rp: Sol. Thiamini chloridi 0,05 - 1 ml. D. t. d. N 10 in ampull. D.S. Вводят глубоко в/м 1 раз/сут. Rp.: Sol. Pyridoxini 0,05 - 1 ml. D. t. d. N 10 in ampull. S. По 1 мл внутримышечно 2 раза в день Rp.: Caps. "Phosphogliv" D. t. d N. 50 in caps. S.: Принимать по 1 капсуле 3 раза в сутки, во время еды, запивая небольшим количеством жидкости. Эффективность лечения (на основании клинических, лабораторных и рентгенологических данных). На данном этапе лечения наблюдается нормализация клинического состояния пациентки. В дальнейшем, за счет своевременно назначенного лечения, можно предположить положительную динамику, которая будет выражаться в нормализации показателей лабораторных и функциональных, инструментальных методов исследования. Рекомендации по дальнейшему лечению и наблюдению. Наблюдаем за пациенткой на протяжении всей химиотерапии, для этого должны учитываться обязательные компоненты контрольного лабораторного и инструментального обследования: Клинические анализы крови и мочи должны проводиться не реже 1 раза в месяц в интенсивной фазе лечения и 1 раз в 3 месяца в фазе продолжения. Определение содержания билирубина, АЛТ, АСТ в крови, в интенсивной фазе лечения должно проводиться не реже 1 раза в месяц, а в фазе продолжения- 1 раз в 3 месяца. Исследование на МБТ диагностического материала в интенсивной фазе лечения проводим не реже 1 раза в месяц, а в фазе продолжения- в конце 2-го месяца и по завершении лечения. Рентгенологические исследования должны проводиться в интенсивной фазе терапии не реже 1 раза в 2 месяца, а также при решении вопроса о переходе к фазе продолжения химиотерапии и в конце фазы продолжения. Прогноз и эпикриз. Прогноз В отношении жизни прогноз благоприятный в связи с относительно доброкачественным течением туберкулеза и молодым возрастом больной. Для здоровья: благоприятный , т.к наблюдается положительная динамика заболевания и хорошая переносимость терапии, но необходимо учитывать, что при прерывании терапии возможен рецидив заболевания. В отношении труда: восстановление трудоспособности через 8-10 месяцев. ЭПИКРИЗ. Мельник Анна Владимировна, 16 лет, с 23.09.2020 находится на стационарном лечении в ОГБУЗ СОПКД с диагнозом: Инфильтративный туберкулез S1,2,3,6 правого легкого, фаза инфильтрации, рецидив. МБТ -, I ГДН. При иммунологических пробах были выявлены следующие изменения: Проба Манту 2012 г- 2 мм (сомнительная реакция, ПВА) 2013 г-3 мм (сомнительная реакция, ПВА) 2014 г-отриц. 2015 г- отриц. 2016 г-11 мм (положительная нормергическая реакция, инфекционная аллергия, вираж) 2017 г- 13 мм (положительная нормергическая реакция, ИА) 05.2018 г- 18 мм (положительная гиперергическая реакция, ИА) 09.2018 г- 6 мм (положительная нормергическая реакция, ИА) 12.2018 г- 12 мм (положительная нормергическая реакция, ИА) 2019 г- 12 мм (положительная нормергическая реакция, ИА) 2020 г- отриц. Диаскинтест 2012 г- отриц. 2013 г-отриц. 2014 г-отриц. 2015 г- 10 мм (положительная выраженная) 2016 г-11 мм (положительная выраженная) 2017 г- 10 мм (положительная выраженная) 2018 г- 17 мм (положительная гиперергическая реакция) 2019 г- 8 мм (положительная умеренно выраженная) 2020 г- 10 мм (положительная выраженная) Данные СКТ ОГК от 15.09.2020- Инфильтративный туберкулез S1,2,3,6 правого легкого, рецидив. На базе стационара в данный момент проводится следующее лечение: а) режим палатный; б) гигиено-диетический режим, высокобелковая диета; в) химиотерапия: III режим индивидуальной химиотерапии, интенсивная фаза 90 суточных доз на 3 месяца, назначено 4 ПТП: • изониазид 0,3 г утром и 0,3 г вечером (доза 10 мг/кг) • рифампицин 0,3 г утром и 0,15 г вечером (доза 10 мг/кг) • пиразинамид 0,5 г 2 раза в день (доза 25 мг/кг) • этамбутол 1,2 г 1 раз в день (доза 25 мг/кг) Количество полученных доз: 23 суточные дозы г) патогенетическая терапия: -Витамин В1, В6 по 1,0 мл в/м чередовать -Фосфоглив по 1 капсуле 3 раза в день У больной отмечается хорошая переносимость всех противотуберкулезных препаратов, положительная динамика заболевания. Ссылки на использованные источники медицинских знаний (список литературы составлять в соответствии с ГОСТом Р7.0.5.2008 «Библиографическая ссылка» и требованиями РИНЦ). 1. Лекционный материал 2. Перельман М.И., Богадельникова И.В. Фтизиатрия. четвертое издание: «ГЭОТАР-медиа» 2013. с. 177-185; с. 297-336. 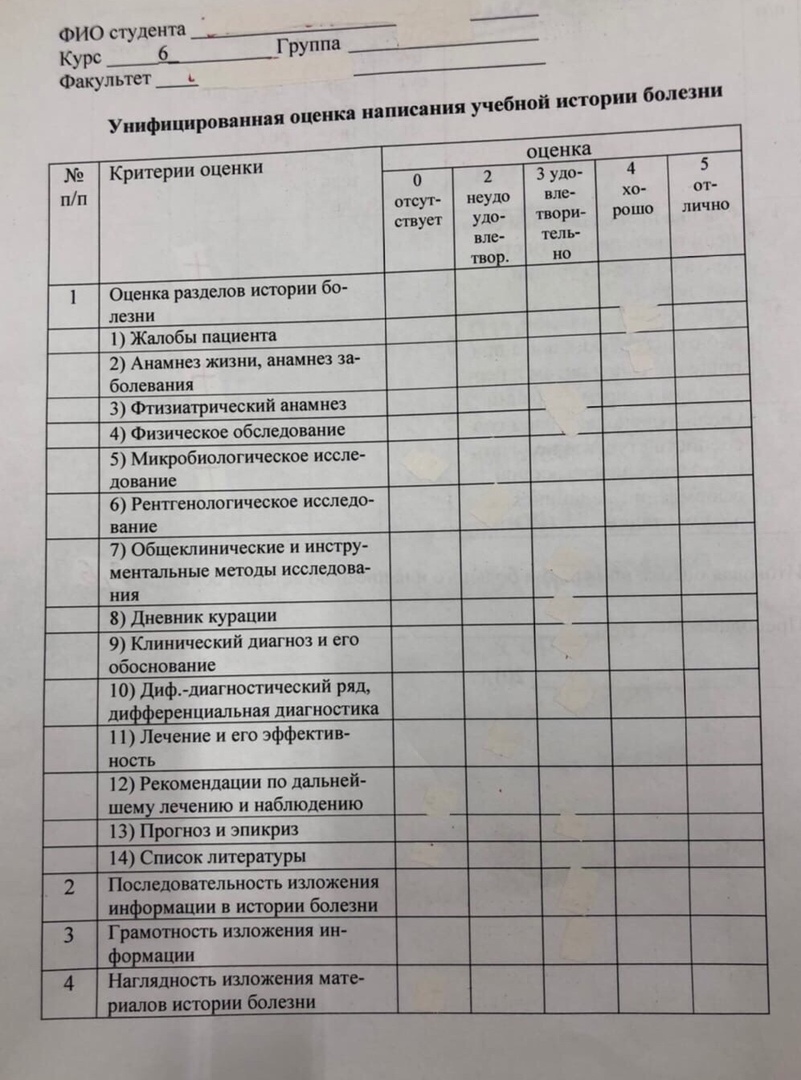 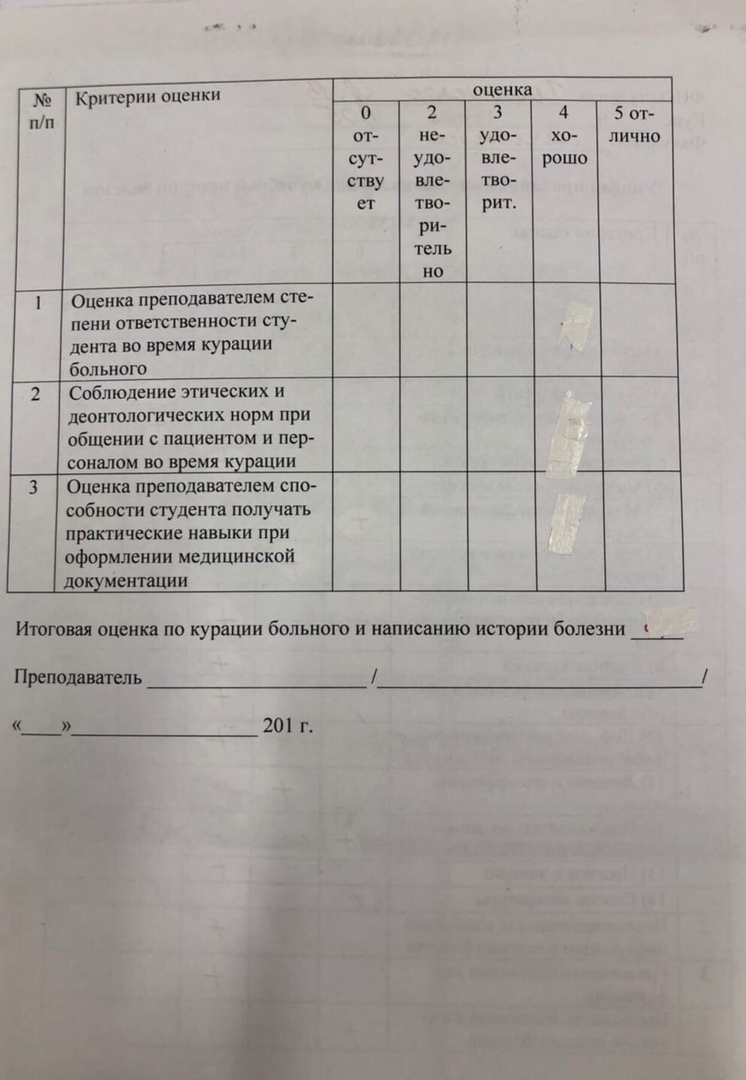 |
