окс им. 1. окс, им. Фгбоу во пгму им академика Е. А. Вагнера Минздрава России Кафедра факультетской терапии 1
 Скачать 52.34 Kb. Скачать 52.34 Kb.
|
|
ФГБОУ ВО ПГМУ им. академика Е.А. Вагнера Минздрава России Кафедра факультетской терапии №1 Острый коронарный синдром, ИМ. Преподаватель: д.м.н., доцент Бородина Елена Николаевна Выполнила: Житко Анна Михайловна, группа ЛД 16-15 Пермь, 2020 Острый коронарный синдром. Острый коронарный синдром — это любая группа клинических признаков или симптомов, позволяющих предположить инфаркт миокарда (гибель клеток сердечной мышцы вследствие нарушения кровоснабжения на этом участке) или нестабильную стенокардию (вариант острой ишемии миокарда, тяжесть и продолжительность которой недостаточна для развития инфаркта миокарда). Термин «острый коронарный сидром» обычно используется на том этапе обострения ИБС, когда еще отсутствуют или не могут быть получены данные, позволяющие точно поставить диагноз одного из этих состояний. В частности, на этой стадии в течение определенного времени не удается получить четких данных в пользу наличия или отсутствия признаков некроза миокарда. Таким образом, термин «острый коронарный синдром» — это предварительный диагноз, обозначающий состояние больного при поступлении или в первые часы после поступления в стационар. С течением времени наблюдение за состоянием больного, анализ результатов повторных электрокардиографических и лабораторных исследований позволят точно установить, что лежит в основе острого коронарного синдрома — развивающийся инфаркт миокарда или нестабильная стенокардия. Внедрение в клиническую практику термина «острый коронарный синдром» обосновано и целесообразно. Объясняется это, во-первых, общностью патогенеза различных форм острого коронарного синдрома; во-вторых, частым отсутствием возможности быстро разграничить эти клинические формы; в-третьих, необходимостью следовать определенным алгоритмам лечебных мероприятий в зависимости от особенностей ЭКГ (острый коронарный синдром с подъемом или без подъема интервала ST). К факторам, способствующим возникновению острого коронарного синдрома, относятся: наследственность; высокий уровень холестерина в крови - в организме скапливается большое количество липопротеида низкой плотности (ЛПНП), в то время как уровень липопротеида высокой плотности (ЛПВП), снижается; злоупотребление табаком (курение табака в любом виде (сигареты, сигары, трубка), жевание табака); ожирение; артериальная гипертензия; диабет; отсутствие регулярной физической активности, малоподвижный образ жизни; чрезмерное потребление жирной пищи; частые психоэмоциональные стрессы; мужской пол (мужчины чаще болеют, чем женщины); пожилой возраст (риск заболеть возрастает с возрастом, особенно после 40 лет). Причины острого коронарного синдрома Непосредственной причиной развития острого коронарного синдрома служит острая ишемия миокарда, возникающая из-за несоответствия между снабжением миокарда кислородом и потребностью в нем. Морфологической основой этого несоответствия чаще всего бывает атеросклеротическое поражение коронарных артерий с разрывом или расщеплением атеросклеротической бляшки, образованием тромба и повышением агрегации тромбоцитов в коронарной артерии. Именно тромботические процессы на месте дефекта поверхности атеросклеротической бляшки коронарной артерии служат морфологической основой всех видов острого коронарного синдрома. Развитие того или иного варианта острой формы ишемической болезни сердца определяется преимущественно степенью, длительностью и связанной с ними структурой тромботического сужения коронарной артерии. Так, на стадии нестабильной стенокардии тромб преимущественно тромбоцитарный - «белый». На стадии развития инфаркта миокарда он в большей степени фибринный - «красный». Такие состояния, как артериальная гипертензия, тахиаритмия, гипертермия, гипертиреоз, интоксикация, анемия и т.п. ведут к увеличению потребности сердца в кислороде и уменьшению поступления кислорода, что может провоцировать или усугублять имеющуюся ишемию миокарда. Основные причины острого снижения коронарной перфузии - спазм коронарных сосудов, тромботический процесс на фоне стенозируюшего склероза коронарных артерий и повреждения атеросклеротической бляшки, отслойка интимы и кровоизлияние в бляшку. Кардиомиоциты переключаются с аэробного на анаэробный путь метаболизма. Идет накопление продуктов анаэробного метаболизма, что активирует периферические болевые рецепторы сегментов С7-Th4 в спинном мозге. Развивается болевой синдром, инициирующий выброс катехоламинов. Возникает тахикардия, укорачивающая время диастолического наполнения левого желудочка, и еще больше увеличивающая потребность миокарда в кислороде. В результате происходит усугубление ишемии миокарда. Дальнейшее ухудшение коронарного кровообращения связано с локальным нарушением сократительной функции миокарда и дилатацией левого желудочка. Приблизительно через 4-6 часов от момента развития ишемии миокарда формируется зона некроза сердечной мышцы, соответствующая зоне кровоснабжения пораженного сосуда. До наступления этого момента при условии восстановления коронарного кровотока возможно восстановление жизнеспособности кардиомиоцитов. Патогенез острого коронарного синдрома Острый коронарный синдром начинается с воспаления и разрыва атеросклеротической бляшки. При воспалении наблюдается активация макрофагов, моноцитов и Т-лимфоцитов, продукция воспалительных цитокинов и секреция протеолитических ферментов. Отражением этого процесса является повышение при остром коронарном синдроме уровня маркеров острой фазы воспаления (реактантов острой фазы), например, С-реактивного белка, амилоида А, интерлейкина-6). В результате происходит повреждение капсулы бляшки с последующим разрывом. Представление о патогенезе острого коронарного синдрома можно представить в виде следующей последовательности изменений: воспаление атеросклеротической бляшки бляшки разрыв бляшки активация тромбоцитов вазоконстрикция тромбоз При остром коронарном синдроме без подъема сегмента ST образуется неокклюзивный «белый» тромб, состоящий преимущественно из тромбоцитов. «Белый» тромб может быть источником микроэмболий в более мелкие сосуды миокарда с образованием небольших очагов некроза («микроинфаркты»). При остром коронарном синдроме с подъемом сегмента ST из «белого» тромба формируется окклюзивный «красный» тромб, который состоит преимущественно из фибрина. В результате тромботической окклюзии коронарной артерии развивается трансмуральный инфаркт миокарда. При сочетании нескольких факторов риск развития заболеваний сердца существенно возрастает. Классификация 1. Острый коронарный синдром со стойким подъемом интерв ST или «новой» блокадой левой ножки пучка Гиса; 2. Острый коронарный синдром без подъема интервала ST. Клиническая картина острого коронарного синдрома Основным симптомом острого коронарного синдрома является боль: по характеру – сжимающая или давящая, нередко ощущается чувство тяжести или нехватки воздуха; локализация (расположение) боли – за грудиной или в предсердечной области, то есть по левому краю грудины; боль отдает в левую руку, левое плечо либо в обе руки, область шеи, нижнюю челюсть, между лопаток, левую подлопаточную область; чаще боль возникает после физической нагрузки или психоэмоционального стресса; длительность – более 10 минут; после приема нитроглицерина боль не проходит. Кожные покровы становятся очень бледными, выступает холодный липкий пот. Обморочные состояния. Нарушения сердечного ритма, нарушения дыхания с одышкой или болями в животе (иногда возникают). Острый коронарный синдром без стойкого подъема сегмента st К категории острого коронарного синдрома без стойкого подъема ST относят пациентов с болями в грудной клетке и (или) внезапно появившимися изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда. У таких больных на ЭКГ, зарегистрированной в покое, может наблюдаться стойкая или преходящая депрессия сегмента ST и (или) инверсия зубца Т, но отсутствует стойкий подъем сегмента ST. В основе возникновения острой ишемии миокарда у этих больных –– формирование неокклюзирующего пристеночного, преимущественно тромбоцитарного («белого») тромба, как правило, в области расположения нестабильной атеросклеротической бляшки. В результате возникает, преимущественно, субэндокардиальная (нетрансмуральная) ишемия миокарда. В последующем у большинства больных острый коронарный синдром без стойкого подъема сегмента ST возможно возникновение либо нестабильной стенокардии, либо инфаркта миокарда без патологического зубца Q. Указанные формы ИБС различаются между собой по наличию маркеров некроза (повышенные уровни тропонинов I и Т, MB-фракции креатинфосфокиназы (КФК)), наличие которых является основанием для постановки диагноза ИМ. Установлено, что у больных ОКС без стойкого подъема ST применение тромболитической терапии малоэффективно. Лечение таких больных должно быть направлено на устранение выраженной ишемии миокарда и предотвращение процесса дальнейшего тромбообразования. Острый коронарный синдром со стойким подъемом сегмента st Пациенты, относящиеся к этой категории, имеют существенно более серьезный прогноз. Стойкая элевация сегмента ST свидетельствует о возникновении распространенной и «глубокой» (трансмуральной) ишемии миокарда, которая обусловлена прекращением коронарного кровотока в бассейне одной из коронарных артерий, как правило, за счет тромба, полностью окклюзирующего просвет сосуда, или при сочетании неокклюзирующего тромба и выраженного длительного спазма коронарной артерии («динамический стеноз»). В данном случае речь не идет об относительно кратковременном приступе вазоспастической стенокардии Принцметала, который также сопровождается преходящим подъемом сегмента ST. Для отнесения больного к данной категории острого коронарного синдрома необходимо зарегистрировать стойкий подъем сегмента ST. В отдельных случаях, пациенты с длительным затянувшимся и не купирующимся приступом вазоспастической стенокардии и «стойкими» изменениями на ЭКГ также должны быть отнесены к категории больных с острым коронарным синдромом. Внезапное появление на ЭКГ остро возникшей блокады левой ножки пучка Гиса (ЛНПГ) на фоне соответствующей клинической картины, также свидетельствует о наличии острого коронарного синдрома. Установлено, что более чем у 2/3 больных ОКС со стойким подъемом сегмента ST или остро возникшей «новой» блокадой ЛНПГ развивается инфаркт миокарда, причем в подавляющем большинстве случаев — трансмуральный инфаркт миокарда с глубоким и широким (патологическим) зубцом Q. Лишь в небольшом проценте случаев исходом данной формы острого коронарного синдрома является нестабильная стенокардия. Поэтому основной целью лечения этих больных, еще до установления точного диагноза инфаркта миокарда, является, по возможности, быстрое и полное восстановление коронарного кровотока с помощью тромболитической терапии или первичной ангиопластики с возможным стентированием коронарной артерии. Диагностика - Анализ анамнеза заболевания и жалоб – когда (как давно) у пациента появились боли в области сердца, каков их характер, продолжительность, беспокоит ли его одышка, слабость, перебои в работе сердца, какие меры он принимал и с какими результатами, с чем пациент связывает возникновение этих симптомов, обращался ли к врачу и т.д. - Анализ анамнеза жизни — направлен на выявление факторов риска развития острого коронарного синдрома (например, курение, частые эмоциональные стрессы), уточняются диетические пристрастия, образ жизни. - Анализ семейного анамнеза — выясняется, есть ли у кого-то из близких родственников заболевания сердца, какие именно, были ли в семье случаи внезапной смерти. - Физикальное исследование — определяются хрипы в легких, шумы в сердце, измеряется уровень артериального давления, отмечаются признаки нестабильности кровообращения (низкое артериальное давление, неровная работа сердца, редкий пульс, отек легкого (скопление жидкости в ткани легкого; состояние, опасное для жизни) и так далее). - Общий анализ крови — позволяет обнаружить признаки воспаления в организме (повышение уровня лейкоцитов, повышение уровня СОЭ) и выявить осложнения и возможную причину ишемии мышцы сердца. - Общий анализ мочи — позволяет обнаружить сопутствующую патологию, осложнения заболевания. - Биохимический анализ крови – важно определить уровень: общего холестерина; ЛПНП и ЛПВП; триглицеридов; сахара крови для оценки риска, связанного с атеросклерозом сосудов. - Исследование специфических ферментов обязательно проводится при остром коронарном синдроме. Эти внутриклеточные белковые ферменты высвобождаются в кровь при разрушении клеток сердца. - Коагулограмма (показатели свертывающей системы крови) — может быть выявлена повышенная свертываемость крови. Помогает правильно подобрать дозы некоторых препаратов, производить контроль лечения. - Электрокардиография (ЭКГ) - является ключевым методом диагностики острого коронарного синдрома. В идеале регистрацию кардиограммы следует проводить во время болевого приступа и сравнивать ее с зарегистрированной после исчезновения боли. Очень полезно сравнение зарегистрированной кардиограммы с предыдущими, если таковые доступны, особенно при наличии сопутствующей сердечной патологии (гипертрофия левого желудочка или предшествующий инфаркт миокарда). - ЭКГ-мониторирование в динамике (в течение всего срока пребывания в стационаре). - Эхокардиография (ЭхоЭКГ) – метод ультразвукового исследования сердца, позволяет оценить структуру и размеры работающего сердца, изучить внутрисердечные потоки крови, оценить степень атеросклеротического поражения сосудов, состояние клапанов и выявить возможные нарушения сократимости сердечной мышцы. - Коронароангиография — рентгеноконтрастный метод исследования сосудов, питающих сердце, позволяет точно определить характер, место и степень сужения коронарной (питающей сердечную мышцу) артерии. Алгоритм оказания неотложной медицинской помощи при остром коронарном синдроме: Пациенты с подозрением на острый коронарный синдром должны быть немедленно госпитализированы в блок реанимации специализированными бригадами кардиологического профиля Неотложные мероприятия должны быть направлены на купирование болевого синдрома, уменьшение нагрузки на миокард и его потребности в кислороде, ограничение размеров некроза в случае инфаркта миокарда, лечение и профилактику его осложнений, таких как шок, угрожающие жизни аритмии. В первую очередь внутрь пациенту дают разжевать ацетилсалициловую кислоту 160–325 мг или клопидогрель; Купирование болевого синдрома при остром коронарном синдроме –– одна из важнейших задач, так как боль вызывает активацию САС и соответственно повышение периферического сосудистого сопротивления, частоты и силы сердечных сокращений. Все это обусловливает повышение потребности миокарда в кислороде и усугубление ишемии. Тактика следующая: повторный сублингвальный прием нитроглицерина – таблетка 0,5 мг или аэрозоль 0,4 мг (не более 3-х раз); при стенокардии Принцметала –– антагонисты кальция. при отсутствии эффекта от нитроглицерина вводят раствор баралгина (5 мл в/м или в/в) или «тройчатку» в/м (2 мл 50% аналгина + 2 мл 2% папаверина + 1 мл 1% димедрола); если приступ не купирован, назначают наркотический анальгетик –– морфин в/венно: 10 мг (1 мл 1 % раствора) развести в 10 мл 0,9 % раствора натрия хлорида, вводить медленно по 3–5 мг с 5 минутным интервалами до полного устранения болевого синдрома или промедол (1 мл 2%); при интенсивном болевом синдроме, сопровождающемся выраженным возбуждением, чувством страха и напряженности следует назначать промедол или морфин в комбинации с седуксеном (2 мл 5%) или реланиумом в 10 мл изотонического раствора натрия хлорида. при ангинозных болях, сопровождающихся возбуждением, артериальной гипертензией проводить нейролептаналгезию: 1–2 мл 0,005 % раствора фентанила в сочетании с 2–4 мл 0,25 % раствора дроперидола (с учетом цифр САД и из расчета 2:1) в/венно медленно на 10 мл 0,9 % раствора натрия хлорида в течение 5 мин под контролем АД. Лицам старше 60 лет вместо дроперидола использовать диазепам 2 мл 0,5 % раствора в/венно медленно на 10 мл 0,9 % раствора натрия хлорида; внутривенное введение нитратов помогает купировать болевой синдром, предупредить развитие левожелудочковой недостаточности, артериальной гипертонии: нитроглицерин (или изокет) вводят внутривенно капельно 10 мг на 100 мл изотонического раствора натрия хлорида с начальной скоростью 5 мкг/мин, затем постепенно повышают до купирования боли либо снижения систолического АД на 20 мм. рт. ст; максимальная скорость инфузии 200 мкг/мин (начальная скорость введения составляет 5–10 мкг/мин (1–2 кап в мин), максимальная –– 20 кап/мин). Б-адреноблокаторы устраняют или ослабляют симпатическое влияние на сердце, усиленное вследствие самого заболевания и в результате реакции на боль. Снижая потребность миокарда в кислороде, они способствуют купированию болевого синдрома, уменьшению размеров инфаркта миокарда, подавляют желудочковые аритмии, уменьшают риск разрыва миокарда и повышают, таким образом, выживаемость пациентов. При отсутствии противопоказаний Б-адреноблокаторы назначают всем больным, особенно они показаны при упорном болевом синдроме, тахикардии, АГ. Назначают анаприлин (пропранолол) 40 мг п/язык (в/в –– 1 мг/мин –– из расчета 0,1 мг/кг мг), метопролол по 5 мг в/в болюсами через каждые 5 минут (суммарно 8–10 мг) и затем per os по 50мг 4 раза или по 100 мг 2 раза в день; При нестабильной гемодинамике (АД систолическое 70–90 мм рт. ст.) вводить в/венно 250 мг добутамина (начальная доза 2–5 мкг/кг/мин) или 200 мг допамина в 200–400 мл 0,9 % раствора хлорида натрия, 5 % раствора глюкозы (начальная доза 2–3 мкг/кг/мин) с последующим повышением дозы на 2,5 мкг/кг каждые 15–30 минут до получения нужного результата или достижения дозы 15 мкг/кг/мин; Для предупреждения или ограничения тромбоза коронарных артерий, (при наличии ЭКГ изменений –– нестойкий подъем/депрессия сегмента ST, инверсия зубца Т) показано внутривенное введениегепарина болюсом 60–80 ЕД/кг (но не более 4000 ЕД), далее (в первые стуки) в/в инфузия по 12–18 ЕД/кг/час (но не более 1000 ЕД/час), позднее гепарин назначают по 5000 ЕД 4 р/д в подкожную область живота под контролем АЧТВ (1,5–2,5 раза выше нормы) с постепенной отменой. Альтернатива –– низкомолекулярные гепарины: эноксапарин подкожно 1 мг/кг 2 раза в сутки, надропарин подкожно 86 МЕ/кг 2 раза в сутки, дальтепарин 120 МЕ/кг подкожно 2 раза в сутки. Продолжительность лечения индивидуальна, но, как правило, не менее двух суток, обычно до 8 суток. При остром коронарном синдроме со стойким подъемом сегмента ST или «острой» блокадой ЛНПГ –– проведение тромболизиса не позже чем через 12 ч от начала заболевания. Все препараты, используемые в настоящее время для тромболизиса у больных инфарктом миокарда, относятся к активаторам эндогенного плазминогена. К наиболее распространенным из них относятся: стрептокиназа (в/в капельно в дозе 1,5 мл.н. ЕД в 100 мл 0,9 % раствора натрия хлорида в течение 30–60 мин) — непрямой активатор плазминогена, получаемый из культуры бета-гемолитического стрептококка группы С. Стрептокиназа образует в крови ковалентную связь с плазминогеном, активируя его превращение в плазмин. Введение стрептокиназы иногда сопровождается артериальной гипотензией и аллергическими реакциями. Последние объясняются высокой частотой стрептококковой иммунизации человека и наличием почти у каждого пациента антител к стрептококковым антигенам. Именно в связи со своей высокой аллергенностью стрептокиназа повторно может вводиться больному не раньше чем через 6 месяцев после первого введения. урокиназа (2 млн. ЕД в/в болюсно; возможно первоначальное болюсное введение 1,5 млн. ЕД с последующим капельным введением препарата в течение 1 ч в дозе еще 1,5 млн. ЕД) — фермент, непосредственно активирующий превращение плазминогена в плазмин. Препарат получают из культуры почек человеческого эмбриона. Урокиназа отличается относительно низким риском реокклюзии и кровоизлияний в мозг. алтеплаза (10мг в/в болюсом, затем 50мг в/в в течение часа и по 20мг в течение 2-го и 3-го часов) — представляет собой тканевой активатор плазминогена (ТАП), который продуцируется, в основном, эндотелиальными клетками сосудов. ТАП, в отличие от стрептокиназы, обладает сродством к фибрину, поэтому избирательно действует в области фибринного тромба, проявляя свойства фибриноселективности или фибриноспецифичности. Это положительное свойство алтеплазы объясняет высокую эффективность препарата. Алтеплаза не вызывает аллергических реакций и снижения АД, но ее применение чаще сопровождается кровоизлиянием в мозг и ассоциируется с повышенным риском реокклюзии коронарной артерии (в 1,5–2 раза более высоким, чем при применении стрептокиназы). При остром коронарном синдроме без стойкого подъема сегмента ST, не рекомендуется применение тромболитической терапии, поскольку, увеличивая риск геморрагических осложнений, этот метод лечения не снижает смертность и частоту развития ИМ. Дополнительная медикаментозная терапия ингибиторы АПФ в обязательном порядке назначаются больным ОКС с сопутствующей АГ, острой левожелудочковой и ХСН и СД. Используются периндоприл 5–10 мг в сутки, рамиприл 2,5–10 мг 2 раза в день, эналаприл 2,5–20 мг 2 раза в день, лизиноприл 2,5–20 мг 1 раз в сутки; статины применяют с момента поступления больного ОКС в лечебное учреждение (симвастатин, аторвастатин, ловастатин не менее 20 мг в сутки), которые обладают плейотропным эффектом и способствуют стабилизации патологического процесса. Диспансеризация. С целью активного динамического наблюдения пациенты, страдающие стенокардией и перенесшие инфаркт миокарда, берутся на диспансерный учет. Частота наблюдения - 2-4 раза в год в зависимости от клинического течения заболевания. Осмотры врачами-специалистами: реабилитолог, невролог, психотерапевт - 1 раз в год, другие специалисты - по показаниям, кардиолог - при отсутствии эффективности лечения в поликлинике. Лабораторные и инструментальные исследования: - OAK, ОАМ, глюкоза крови, ПТИ, БАК (общий холестерин, липидограмма) - 1 раз в год; - ЭКГ 2 раза в год; - ЭхоКГ, функциональные пробы, в том числе велоэргометрическая (ВЭП), - рентгенография органов грудной клетки - 1раз в год; - холтер-мониторирование ЭКГ - по показаниям. Профилактика Основные лечебно-профилактические мероприятия направлены на обучение навыкам здорового образа жизни; коррекция имеющихся факторов риска, антисклеротическая диета с ограничением в пище углеводов и насыщенных жиров; трудоустройство; психотерапия. Инфаркт миокарда. Инфаркт миокарда Инфаркт миокарда – одна из наиболее актуальных проблем практического здравоохранения. Еще в 1969 году в Женеве на заседании исполкома ВОЗ в протоколе записано: «Коронарная болезнь сердца достигла огромного распространения, поражая все более молодых людей. В последующие годы это приведет человечество к величайшей эпидемии, если мы не будем в состоянии изменять эту тенденцию на основе изучения причин и профилактики данного заболевания». Ишемическая болезнь сердца была названа болезнью XX века. По данным ВОЗ около 500 человек на 100000 населения в возрасте от 50 – 54 лет умирают от инфаркта миокарда. В последние годы смертность от инфаркта миокарда несколько снижается в США и ряде европейских стран, но она по прежнему занимает 1 место в структуре смертности. В 20% случаев заболевание имеет летальный исход, причем 60-70% погибают в первые 2 часа болезни. Госпитальная летальность 10%. Поэтому фельдшеру необходимо знать проявление болезни и уметь оказывать неотложную помощь. Мужчины болеют чаще, чем женщины: до 50 лет в 5 раз, после 60 лет в 2 раза. Средний возраст больных 45-60 лет. В последние годы отмечается «омоложение». Инфаркт миокарда уносит молодых мужчин, не достигших 40-летнего возраста. Инфаркт миокарда – наиболее тяжелая форма ИБС, характеризующаяся развитием некроза в сердечной мышце, вследствие нарушения коронарного кровообращения. Термин предложен П. Мари в 1896 году (Франция). В 1903 году клинику подробно описал В.П. Образцов и Н.Д. Стражеско – отечественные терапевты. Какова причина инфаркта? Этиология Чаще всего причина оказывается атеросклероз коронарных артерий – (90 % людей старше 60 лет страдают атеросклерозом, в современных условиях атеросклероз отмечается чаще у 25-35 – летних). Гипертоническая болезнь. Инфаркт миокарда возникает у 26-35% больных гипертонической болезнью. Нервно-психические нагрузки. Физическое перенапряжение Повышение свертываемости крови – тромбоз коронарных артерий. Непосредственной причиной ИМ с зубцом Q является тромболитическая окклюзия коронарной артерии. При ИМ без зубца Q окклюзия неполная, наступает быстрая реперфузия (спонтанный лизис тромба или уменьшение сопутствующего спазма коронарной артерии) или причиной ИМ является микроэмболия мелких коронарных артерий тромбоцитарными агрегатами. Факторы риска Гиподинамия – (Гете «Праздная жизнь» – это преждевременная старость, сидячий образ жизни, транспорт, телевизор и т. д.) Ожирение. По данным ВОЗ избыточным весом страдают более 50% женщин, более 30% мужчин, более 15% детей. Люди с ожирением живут в среднем на 10 лет меньше. Курение. Вероятность инфаркта миокарда в 6-12 раз больше, чем у некурящих. В соседней Финляндии курение уносит ежегодно 630 жизней мужчин в возрасте 35-64 лет. Алкоголь. (50% летальных исходов связано с алкоголем). Инженер П. 40 лет, страдал редкими признаками стенокардии. Однажды после ответственного задания зашел к знакомым, выпил 100 гр. коньяка. По дороге домой скончался на улице. Злоупотребление алкоголем в большинстве случаев объясняет причину ранних инфарктов (до 40 лет). Наследственная предрасположенность. Оказывает влияние в 25 % случаев. Нередко встречаются так называемые «семейные инфаркты». Сахарный диабет. В целом инфаркт миокарда – это болезнь цивилизации, так как в крупных городах болеют чаще, чем в малых и на селе. На селе в 10-12 раз меньше, чем в городах. Установлено, что инфаркты миокарда и внезапная смерть встречаются в течение 10 лет у 25% людей при наличии факторов риска, а среди остального населения того же пола и возраста в 4 раза реже. Клиника В клинике различают стадии: Прединфаркная Острая Подострая Рубцевание Классификация По глубине поражения (на основе данных электрокардиографического исследования): Трансмуральный или крупноочаговый («Q-инфаркт») – с подъемом ST в первые часы заболевания и формированием зубца Q в последующем По клиническому течению: Неосложненный инфаркт миокарда Осложненный инфаркт миокарда По локализации: Инфаркт левого желудочка (передний, задний или нижний, перегородочный) Инфаркт правого желудочка Различают 2 основных варианта инфаркта миокарда (ИМ): «ИМ с зубцом Q»(или Q - инфаркт») и «ИМ без зубца Q» . Синонимы термина ИМ с зубцом Q: мелкоочаговый, субэндокардиальный, нетрансмуральный или даже «микроинфаркт» (клинически и по ЭКГ эти варианты ИМ неотличимы). Инфаркт миокарда проявляется в следующих клинических формах: Типичная болевая – ангинозная Астматическая Гастралгическая (абдоминальная) Безболевая (аритмическая) Церебральная Латентная (малосимптомная) Клиническая картина типичной формы Основными симптомами инфаркта миокарда являются боли. Боли сжимающего, давящего, жгучего характера, локализуются за грудиной, иррадирующие в левую половину тела (левую руку, плечо, лопатку, левую половину нижней челюсти, межлопаточную область). В отличии от стенокардии, боли интенсивнее, длительнее (от 30-40 мин и более), не купируются нитроглицерином. Как правило, у лиц пожилого и старческого возраста появляется одышка, удушье, слабость. Нередко появляется холодный липкий пот. Характерным является чувство страха смерти. Больные так и говорят в последующем: «Я думал, что пришел конец». Они или боятся пошевелиться или стонут, мечутся. Вот, как описал боль при инфаркте миокарда Нодар Думбадзе в романе «Закон вечности»: «Боль возникла в правом плече. Затем она поползла к груди и застряла где-то под левым соском. Потом будто чья-то мозолистая рука проникла в грудь, схватила сердце и стала выжимать его словно виноградную гроздь. Выжимала медленно, старательно: раз-два, два-три, три-четыре… Наконец, когда в выжатом сердце не осталось и кровинки, та же рука равнодушно отшвырнула его, сердце остановилось. Нет сперва оно упало вниз, как падает налетевший на оконное стекло воробушек, забилось, затрепетало, а потом уже затихло. Но остановившееся сердце – это еще не смерть – это широко раскрытые от неимоверного ужаса глаза, мучительное ожидание: забьется вновь или нет проклятое сердце?» По симптоматике острейшей фазы инфаркта миокарда выделяют следующие клинические варианты: Болевой – типичное клиническое течение, основным проявлением при котором служит ангинозная боль, не зависящая от позы и положения тела, от движений и дыхания, устойчивая к нитратам; боль имеет давящий, душащий, жгущий или раздирающий характер с локализацией за грудиной, во всей передней грудной стенки с возможной иррадиацией в плечи, шею, руки, спину, эпигастальную область; характерны сочетания с гипергидрозом, резкой общей слабостью, бледностью кожных покровов, возбуждением, двигательным беспокойством. Абдоминальный – проявляется сочетанием эпигастральных болей с диспептическими явлениями – тошнотой, не приносящей облегчения рвотой, икотой, отрыжкой, резким вздутием живота; возможна иррадиация болей в спину, напряжением брюшной стенки и болезненность при пальпации в эпигастрии. Атипичный болевой – при котором болевой синдром имеет атипичный характер по локализации (например, только в зонах иррадиации – горле и нижней челюсти, плечах, руках и т. д.) и/или по характеру. Астматический – единственным признаком, при котором является приступ одышки, являющийся проявлением острой застойной сердечной недостаточности (сердечная астма или отек легких) Аритмический – при котором нарушения ритма сердца служат единственным клиническим проявлением или преобладают в клинической картине. Цереброваскулярный – в клинической картине которого преобладают признаки нарушения мозгового кровообращения (чаще – динамического): обморок, головокружение, тошнота, рвота; возможна очаговая. Малосимптомный (бессимптомный) – наиболее сложный для распознавания вариант, нередко диагностируется ретроспективно по данным ЭКГ. Диагностические критерии На догоспитальном этапе оказания медицинской помощи диагноз острого инфаркта миокарда ставиться на основании наличия соответствующих: Клинической картины Изменений электрокардиограммы. Клинические критерии: При болевом варианте инфаркта диагностическим значением обладают: интенсивность (в случаях, когда аналогичные боли возникали ранее, при инфаркте они бывают необычно интенсивными). продолжительность (необычно длительный признак, сохраняющийся более 15-20 мин.) поведение больного (возбуждение, двигательное беспокойство) неэффективность сублигвального приема нитратов. Электрокардиографические критерии – изменения, служащие признаками: повреждения – дугообразный подъем сегмента ST выпуклостью вверх, сливающийся с положительным зубец Т или переходящий в отрицательный зубец Т (возможна дугообразная депрессия сегмента ST выпуклостью вниз) крупноочагового или трансмурального инфаркта – появление патологического зубца Q и уменьшение амплитуды зубца R или исчезновение зубца R и формирование QS. мелкоочагового инфаркта – появление отрицательного симметричного зубца Т 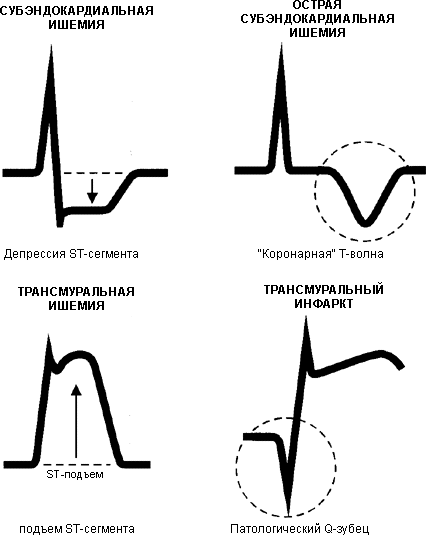 Биохимические маркеры некроза миокарда Основным маркером возникновения некроза миокарда является повышение уровня сердечных тропонинов Т и I. Повышения уровня тропонинов (и последующая динамика) является наиболее чувствительным и специфичным маркером ИМ (некроза миокарда) при клинических проявлениях, соответствующих наличию острого коронарного синдрома (повышения уровня тропонинов может наблюдаться при повреждении миокарда «неишемической» этиологии: миокардит, ТЭЛА, сердечная недостаточность, ХПН). Определение тропонинов позволяет выявить повреждение миокарда примерно у одной трети больных ИМ, не имеющих повышения МВ КФК. Повышение тропонинов начинается через 6 часов после развития ИМ и остается повышенным в течение 7 - 14 дней. «Классическим» маркером ИМ является повышение активности или увеличение массы изофермента МВ КФК («кардиоспецифичный» изофермент креатинфосфокиназа). В норме активность МВ КФК составляет не более 3 % от общей активности КФК. При ИМ отмечается повышение МВ КФК более 5 % от общей КФК (до 15 % и более). Достоверная пожизненная диагностика мелкоочагового ИМ стала возможной только после введения в клиническую практику методов определения активности МВ КФК. Эхокардиография. Для выявления зон нарушения регионарной сократимости широко используют эхокардиографию. Кроме выявления участков гипокинезии, акинезии или дискинезии, эхокардиографическим признаком ишемии или инфаркта является отсутствие систолического утолщения стенки левого желудочка (или даже его утоньшения во время систолы). Проведение эхокардиографии позволяет выявить признаки ИМ задней стенки, ИМ правого желудочка, определить локализацию ИМ у больных с блокадой левой ножки. Очень важное значение имеет проведение эхокардиографии в диагностике многих осложнений ИМ (разрыв папиллярной мышцы, разрыв межжелудочковой перегородки, аневризма и «псевдоаневризма» левого желудочка, выпот в полости перикарда, выявление тромбов в полостях сердца и оценка риска возникновения тромбоэмболий). Лечение неосложненного инфаркта миокарда Общий план ведения больных с ИМ можно представить в следующем виде: Купировать болевой синдром, успокоить больного, дать аспирин. Госпитализировать (доставить в БИТ). Попытка восстановления коронарного кровотока (реперфузия миокарда), особенно в пределах 6-12 часов от начала ИМ. Мероприятия, направленные на уменьшение размеров некроза, уменьшение степени нарушения функции левого желудочка, предупреждение рецидивирования и повторного ИМ, снижение частоты осложнений и смертности. Купирование болевого синдрома Причиной боли при ИМ является ишемия жизнеспособного миокарда. Поэтому для уменьшения и купирования боли используют все лечебные мероприятия, направленные на уменьшение ишемии (снижение потребности в кислороде и улучшение доставки кислорода к миокарду); ингаляция кислорода, нитроглицерин, бета-блокаторы. Сначала, если нет гипотонии, принимают нитроглицерин под язык (при необходимости повторно с интервалом 5 мин.). При отсутствии эффекта от нитроглицерина средством выбора для купирования болевого синдрома считается морфин - в/в через каждые 5-30 мин. до купирования боли. Кроме морфина, чаще всего используют промедол - в/в В большинстве случаев к наркотическим анальгетикам добавляют реланиум (под контролем АД). При трудно поддающемся купированию болевом синдроме используют повторное введение наркотических анальгетиков, применение инфузии нитроглицерина, назначение -блокаторов. При отсутствии противопоказаний как можно раньше назначают -блокаторы: пропранолол (обзидан) в/в 4 раза в день; метопролол - в/в, далее метопролол внутрь 3-4 раза в день. Внутривенную инфузию нитроглицерина назначают при некупирующемся болевом синдроме, признаках сохраняющейся ишемии. Всем больным при первом подозрении на ИМ показано более раннее назначение аспирина (первую дозу аспирина 300-500 мг надо разжевать и запить водой). При необходимости проводить реанимационные мероприятия – электроимпульсная терапия, дефибриляция – разряд 5500-7700 в ИВЛ, массаж сердца, адреналин внутрисердечно при остановке сердца. Необходимо интенсивное, динамическое, кардиомониторное наблюдение за больным, контроль показателей гемодинамики, диуреза, деятельности кишечника. По состоянию больных переводят через 3-5 суток в общую палату. Новая глава в медицине – хирургическое лечение ИБС и инфаркта миокарда с помощью восстановления кровотока. Список литературы: Диагностика и лечение стабильной стенокардии. Российские рекомендации (второй пересмотр). Разработаны Комитетом экспертов Всероссийского научного общества кардиологов. М., 2008. Окороков А.Н., Диагностика болезней сердца и сосудов. Москва,2003. Инфаркт миокарда / Якушин С.С., Никулина Н.Н., Селезнев С.В. - М. : ГЭОТАР-Медиа, 2019. |
