жкт у детей. Гастродуоденит Хронический гастрит
 Скачать 0.87 Mb. Скачать 0.87 Mb.
|
|
Прокинетики (с целью нормализации двигательной функции двенадцатиперстной кишки, желчевыводящих путей): • домперидон 0,25-1,0 мг/кг 3-4 раза в день за 20-30 мин. до еды, продолжительностью лечения не менее 2 недель. Блокатор М-холинорецепторов (с целью снижения тонуса и сократительной активности гладких мышц внутренних органов, уменьшения секреции пищеварительных желез): • гиосцин бутилбромид 10 мг 3 раза в сутки за 20-30 мин. до еды или внутримышечно до ликвидации болевого синдрома. • при недостаточной эффективности для купирования болей используется 0,2% раствор платифиллина в разовых дозах: 1-5 лет 0,015 мл/кг, 6-10 лет 0,0125 мл/кг, 11-14 лет 0,01 мл/кг или • дротаверин 2% - детям в возрасте до 6 лет в разовой дозе 10-20 мг, (максимальная суточная доза 120 мг); 6-12 лет разовая - 20 мг, (максимальная суточная доза 200 мг); кратность назначения 1-2 раза в сутки. Для создания функционального покоя и снижения желудочной секреции: Антациды • алюминия гидроксид+магния гидроксид: детям с 2-5лет 5мл 3р в день, 5-12 лет 5- 10 мл 3-4 раза в день, 12-18 лет 5-10 мл 4р в день (после еды и перед сном); Блокаторы Н2рецепторов гистамина – 10 дней • ранитидин внутрь 2-4 мг/ кг 2 раза в сутки (максимально-300 мг /сутки), • фамотидин внутрь детям с массой тела более 10 кг 1-2 мг/кг 2 раза в сутки; детям старше 12 лет 20 мг 2 раза в сутки. Вегетотропные препараты: микстура Павлова, настой корня валерианы. Продолжительность лечения – не менее 4 недель. Панкреатические ферменты (при экскреторной недостаточности поджелудочной железы, после стихания остроты процесса): 10 000 по липазе х 3 раза во время еды, в течение 2-х недель Первичная профилактика включает мероприятия, направленные на нормализацию функций пищеварительной системы и организма в целом: режим и лечебное питание, отказ от вредных привычек, обследование на гельминтозы, санация полости рта. Вторичная профилактика предусматривает противорецидивную терапию. Проводится в периоды, предшествующие предполагаемому обострению и включает диетическое питание в соответствии с клинико-эндоскопической стадией язвенной болезни желудка и ДПК, лечебную физкультуру, водные процедуры, повышение физической активности, закаливание, оздоровление обстановки, благотворно влияющая на психику Дальнейшее ведение Больные с язвенной болезнью желудка и 12-перстной кишки подлежат диспансерному наблюдению. Осмотр педиатра/ВОП – 1 раз в квартал в течение первого года диспансерного наблюдения, далее при стойкой ремиссии – 2 раза в год. Осмотр гастроэнтеролога – 2 раза в год в осенне-весенний период и противорецидивное лечение «по требованию» при возникновении тех или иных симптомов заболевания. Осмотры отоларинголога, стоматолога – 2 раза в год. ОАК, биохимический анализ крови (билирубин, АЛТ, АСТ, общий белок, амилаза) – 2 раза в год. ФЭГДС с биопсией – 2 раза в год в первые 3 года, далее 1 раз в год. ЭКГ, УЗИ органов брюшной полости – при наличии медицинских показаний. Синдром мальабсорбции клинический симптомокомплекс, который возникает вследствие нарушения пищеварительно-транспортной функции тонкой кишки, что приводит к метаболическим расстройствам. Первичный – связан с наследственными и врожденными нарушениями строения тонкой кишки и ферментопатиями. • Вторичный - при приобретенных заболеваниях -Энтерогенный (органические и функциональные) -Панкреатогенный (хронический панкреатит, рак ПЖ) -Гастрогенный (атрофический гастрит, резекция желудка, гастринома, рак желудка) -Гепатогенный (холестатические заболевания печени, ЦП) Кишечная пищеварительная недостаточность связана с нарушением одного из трех процессов: мальдигестии — нарушение переваривания пищевых веществ в просвете кишки (полостная мальдигестия) или щеточной кайме слизистой оболочки (мембранная мальдигестия) ; мальабсорбции — нарушение всасывания через кишечную стенку одного или нескольких основных пищевых компонентов вследствие врожденного или приобретенного снижения или полного отсутствия одного из них; мальассимиляции — термин, объединяющий мальабсорбцию и мальдигестию клинической картины составляют: диарея; стеаторея; снижение веса; признаки поливитаминной недостаточности. 1. Клинический анализ крови: макромикроцитарная анемия; может быть лейкоцитоз, увеличение СОЭ (при лимфоме, болезни Крона), лимфопения (при экссудативной энтеропатии), эозинофилия (при аллергической энтеропатии) 2. Биохимический анализ крови: нарушения белкового, жирового, углеводного, электролитного обмена 3. Коагулограмма: гипопротромбинемия, гипофибриногенемия 3. Определение в крови уровня витамина В12, фолиевой кислоты, железа, ферритина 4. Тест на толерантность к глюкозе: плоская гликемическая кривая 5. Общий анализ мочи: оксалатурия, при тяжелой мальабсорбции – снижение суточного диуреза 6. Исследования кала при СМ • Масса суточного кала более 300 г/сут., цвет (желтый, зеленый), рН, вид (пенистый, блестящий), запах (кислый, гнилостный), примеси • Копрограмма • Кал на я/глистов, протозойные инфекции, лямблиоз • Анализ на эластазу 1, химотрипсин (снижены при патологии ПЖ), энтерокиназу и ЩФ (снижены при поражении ТК) • Посев кала на дисбактериоз. • Кал на фекальный кальпротектин – белок, вырабатываемый нейтрофилами слизистой кишки (для диагностики ВЗК) 7. Гормональные исследования: снижение Т3, Т4, кортизола, СТГ, половых гормонов. При опухолях кишки – повышение серотонина, гистамина 8. Иммунологические исследования: • Кровь на антитела к тканевой трансглютаминазе, эндомизию гладкой мускулатуры, глиадину – для диагностики целиакии • рАНЦА, АSCA – для диагностики ВЗК • Иммунограмма - снижение всех классов иммуноглобулинов – при экссудативной энтеропатии, ОВГГ. 9. Серологические исследования: РНГА с иерсинеозным, псевдотуберкулезным, сальмонеллезным антигеном, ПЦР к гельминтам 10. УЗИ, эндосонография 11. Эндоскопические методы: ФГДС с прицельной биопсией дистального отдела ДПК, при необходимости - аспирационной прицельной биопсией тощей кишки, видеокапсульная эндоскопия, интестиноскопия, илеоколоноскопия с биопсией подвздошной кишки 12. Гистологическое исследование слизистой ТК 13. Рентгенологическое исследование ТК с барием (диагностика болезни Крона, туберкулеза кишки, дивертекулеза, опухолей, аномалий и пороков развития) 14. КТ, МРТ , гидро-МРТ (диагностика опухолей, воспалительных процессов в брюшной полости). 15. ЭРХПГ (диагностика патологии поджелудочной железы и желчевыводящей системы). 16. Дуплексное сканирование и ангиография чревного ствола и мезентеральных артерий Диетотерапия включает назначение лечебного стола № 5: частое дробное питание; витаминотерапия; ограничение приема продуктов, богатых веществами, не способными усвоиться из-за дефицита необходимых пищеварительных ферментов. А также назначение по необходимости безглютеновых молочных и безмолочных каш, а также мясных многокомпонентных консерв 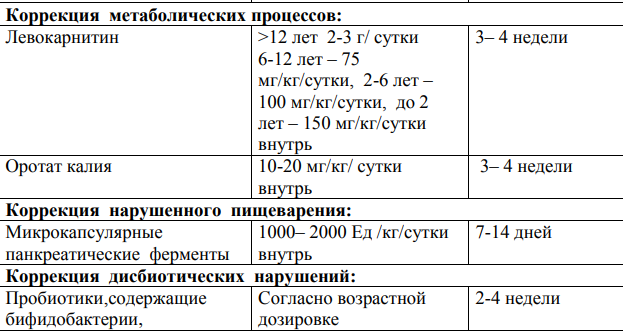  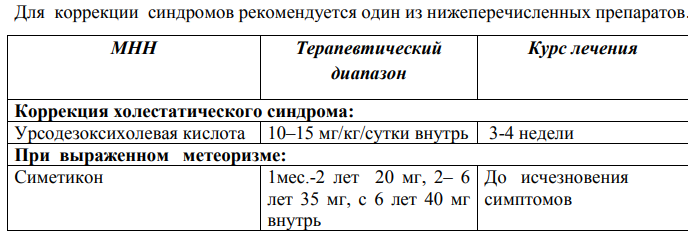 Дальнейшее ведение: Диспансерное наблюдение проводится до перевода в подростковый кабинет. После выписки из стационара педиатр, врач общей практики осматривают: первые 6 месяцев: 1 раз в 3 месяца; в течение двух лет: 1раз в 6 месяцев; на 3–й год: 1 раз в год при стойкой клинической ремиссии; при каждом осмотре проводится оценка физического и полового развития. Кратность стационарного лечения в специализированном гастроэнтерологическом отделении, после подтверждения диагноза: в течение первого года через 6 месяцев; в течение следующих 3 лет–1 раз в год; в последующем по показаниям. Синдром раздраженного кишечника (срк) Жалобы: • рецидивирующую абдоминальную боль или дискомфорт в животе (чувство сдавления, распирания, вздутия), связанные с дефекацией, изменениями частоты и характера стула или другими признаками. Негастроэнтерологические жалобы: • характерные для неврологических и вегетативных расстройств – головная боль, боли в поясничной области, чувство кома в горле, сонливость или, наоборот, бессонницу, дизурию, нарушение менструального цикла у девочек. Клинические симптомы СРК, согласно Римским критериям III (2006): • частота дефекации менее 3 раз в неделю или более 3 раз в день; • шероховатый и твёрдый, либо мягкий и водянистый стул; • натуживание во время дефекации; • императивные позывы к дефекации (невозможность задержать опорожнение кишки), ощущение неполного опорожнения кишки; Выделение слизи во время дефекации; • Чувство переполнения, вздутия или переливания в животе. Все перечисленные жалобы могут усиливаться при стрессовых ситуациях (экзамены, контрольные, ссоры и др.). Анамнез: • боль сразу после еды, вздутие живота, усиление перистальтики, урчание, диарея или запоры. Боли стихают после дефекации и отхождения газов, как правило, не беспокоят по ночам. Как правило, периоды болей в животе длятся несколько дней, а затем стихают. Болевой синдром при СРК не сопровождается потерей массы тела, лихорадкой, анемией, увеличением СОЭ. Нарушение стула в виде утренней диареи, возникающая после завтрака, в первую половину дня; отсутствие диареи по ночами и во время сна; примесь слизи в кале. Патологической считают частоту стула более 3 раз в день (диарея) и менее 3 раз в неделю (запоры), связанные с двумя или более из нижеследующих признаков: улучшение после дефекации; натуживание при дефекации; начало, связанное с изменением частоты стула; начало, связанное с изменением формы стула; патологическая форма стула (комковатый/твердый стул или жидкий/водянистый стул); императивный позыв или чувство неполного опорожнения, выделение слизи и вздутие. нерезультативные позывы к дефекациям, слишком сильные потуги; при дефекации - присутствие в кале слизи, обильное выделение газов. наследственность (частые заболевания желудочно-кишечного тракта у родственников); особенности раннего развития ребенка (дисбиоценоз, кишечные инфекции на первом году жизни) стрессовые факторы и хроническая утомляемость (сильные эмоциональные переживания, большие нагрузки в школе) потребление некоторых продуктов питания (избыток мучных продуктов, кофеина, шоколада и др.) особенности личности ребенка (повышенная впечатлительность, обидчивость, частая смена настроения или, наоборот, все переживания «в себе», без выраженных внешне эмоций); • гормональные изменения (в период полового созревания). Немедикаментозное лечение: Режим: • достаточный ночной сон (7-8 часов); • ограничение времени просмотра телевизора и работы за компьютером до 30-60 минут в день; • ежедневные игры и прогулки на свежем воздухе; • умеренная физическая активность; • коррекция психоэмоциональной неустойчивости – аутотренинг, психотерапевтические меры. Диетотерапия: является ключевым моментом в терапии – регулярный прием пищи, потребление достаточного количества жидкости. Снижение потребления продуктов с лактозой, фруктозой, сорбитом. Диета при СРК, протекающем с запором: То есть, при преобладании запоров – включить продукты, богатые пищевыми волокнами. Исключаются кофе, крепкий чай, какао, шоколад, кисели, слизистые супы, протертые каши, сдобное тесто. Ограничиваются блюда в горячем виде. При запоре, сопровождающемся болью - овощи дают в отварном и протертом виде, мясо рубленое или отварное. При запоре в сочетании с выраженным метеоризмом в рационе ограничивают капусту, картофель, бобовые, арбуз, виноград, ржаной хлеб и цельное молоко. Диета при СРК, с преобладанием диареи: Пищу следует принимать 5-6 раз в день небольшими порциями. При диарейном синдроме – ограничить содержание грубой клетчатки, поваренную соль, сахар и сахаристые вещества. Рекомендуется: • крепкий черный чай, отвар из черники, белые сухари, сухое несдобное печенье; • молочнокислые продукты • масло сливочное в небольшом количестве; • яйца и яичные блюда в ограниченном количестве; • рисовый или овсяный отвар C целью регуляции моторно-эвакуаторной функции: Тримебутин – детям 3-5 лет по 25 мг за 15 мин. до еды 3 раза в день перорально, детям 5-12 лет 50 мг за 15 мин. до еды 3 раза в день перорально, детям с 12 лет: по 100-200 мг 3 раза в сутки за 15 мин. до еды 3 раза в день перорально – длительность приема определяют индивидуально, но не более 2 месяцев. При склонности к запорам: Лактулоза (дозу препарата подбирают индивидуально) детям в возрасте от 1 до 6 лет – 5-10 мл перорально 1 раз в день утром во время еды; от 7 до 14 лет начальная доза составляет 15 мл, поддерживающая – 10 мл. Длительность приема определяют индивидуально, но не более 1 месяца. Макрогол – детям старше 8 лет внутрь в дозе 10-20 г (предварительно растворить в 50 мл.воды) один раз в сутки, утром во время еды, перорально. Курс лечения – до 3 месяцев. С целью купирования диареи: Лоперамид – детям старше 5 лет по 2 мг/сутки в 2-3 приема перорально, до нормализации стула или при отсутствии стула более 12 ч С целью купирования болевого синдрома и чувства дискомфорта (в качестве альтернативы при непереносимости других спазмолитических препаратов): Дротаверин гидрохлорид – детям с 6 лет 80-200 мг в 2-5 приема, максимальная суточная доза 240 мг, длительность 3-5 дней, перорально. Гиосцина-бутил-бромид – суточная доза 0,3-0,6 мг /кг массы тела в 2-3 приема; максимальная суточная доза – 1,5 мг на кг массы тела, длительность 3-5 дней, перорально. Папаверин – от 6 мес до 2 лет по 5 мг, 3–4 лет по 5–10 мг, 5–6 лет по 10 мг, 7–9 лет по 10–15 мг, 10–14 лет по 15–20 мг. п/к или в/м 2–4 раза в сутки; в/в медленно – 20 мг с предварительным разведением в 10–20 мл 0,9% раствора NaCl; ректально по 20–40 мг 2–3 раза в день. Длительность 3-5 дней Для купирования метеоризма: Симетикон по 1-2 ч. ложки эмульсии или 1-2 капсулы 3-5 раз в день, перорально, детям раннего возраста – по 1 ч. ложке 3-5 раз в день. Длительность курса определяется степенью болевых ощущений. При депрессивных состояниях, сопровождающихся нарушениями сна, ажитацией, тревожностью (по назначению психоневролога): Амитриптилин – детям с 12 лет 10-30 мг или 1-5 мг/кг/сутки, дробно, перорально, после еды до 50 мг в сутки, длительность 4-6 недель; Тофизепам – перорально по 25-50 мг 1-3 раза в день; максимальная суточная доза – 150 мг. Курс лечения – от 4 до12 недель. Неспецифический язвенный колит (няк) Язвенный колит – хроническое рецидивирующее воспалительное поражение толстой кишки, распространяющееся непрерывно в проксимальном направлении от прямой кишки. Болезнь Крона – неспецифическое первично-хроническое, гранулематозное воспалительное заболевание с вовлечением в процесс всех слоев стенки кишечника Жалобы • кровотечение из прямой кишки; • учащенное опорожнение кишечника; • постоянные позывы на дефекацию; • стул преимущественно в ночное время; • боли в животе преимущественно в левой повздошной области; • тенезмы. Физикальное обследование: • дефицит массы тела ; • симптомы интоксикации; • симптомы полигиповитаминоза, • болезненность при пальпации живота преимущественно в правой и левой подвздошных областях. • педиатрический индекс активности язвенного колита лабораторные исследования: ОАК: ускоренная СОЭ, лейкоцитоз, тромбоцитоз, анемия, ретикулоцитоз. Биохимический анализ крови: гипопротеинемия, гипоальбуминемия, СРБ, увеличение альфа-2 глобулинов ИФА: обнаружение антинейтрофильных цитоплазматических Ig G (ANCA) подтверждает диагноз аутоиммунных заболеваний (язвенного колита). инструментальные исследования: Колоноскопия, ректороманоскопия: наличие поперечных язв, афт, ограниченных участков гиперемии, отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта Контрастная рентгенография с барием – ригидность кишечной стенки и ее бахромчатые очертания, стриктуры, абсцессы, опухолеподобные конгломераты, свищевые ходы, неравномерное сужение просвета кишечника вплоть до симптома «шнурка». При ЯК: грануляции (зернистость) слизистой, эрозии и язвы, зубчатость контуров, сморщивание Гистологогическое исследование – отек и инфильтрация лимфоидными и плазматическими клетками подслизистого слоя, гиперплазия лимфоидных фолликулов и пейеровых бляшек, гранулемы. При прогрессировании заболевания нагноение, изъязвление лимфоидных фолликулов, распространение инфильтрации на все слои кишечной стенки, гиалиновое перерождение гранулем. УЗИ: утолщение стенки, уменьшение эхогенности, анэхогенное утолщение стенки кишечника, сужение просвета, ослабление перистальтики, сегментарное исчезновение гаустр, абсцессы. 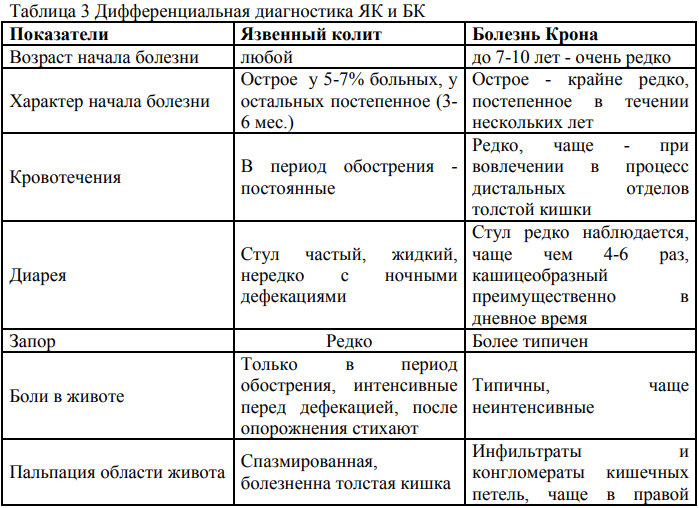 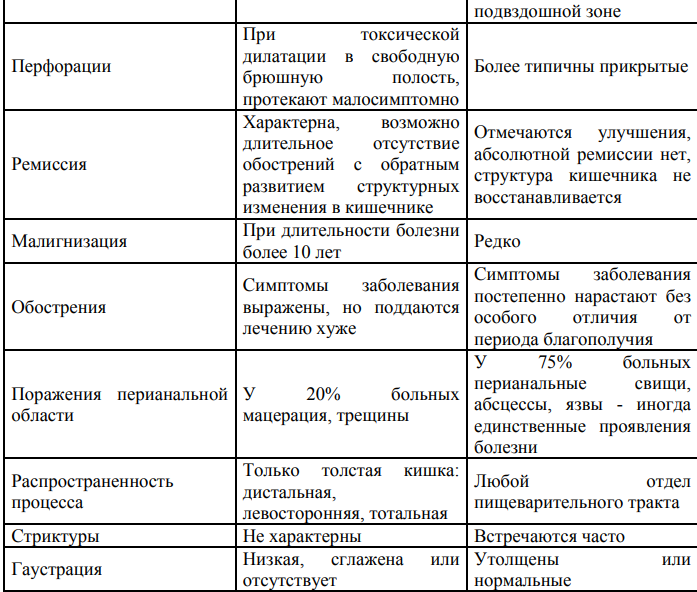 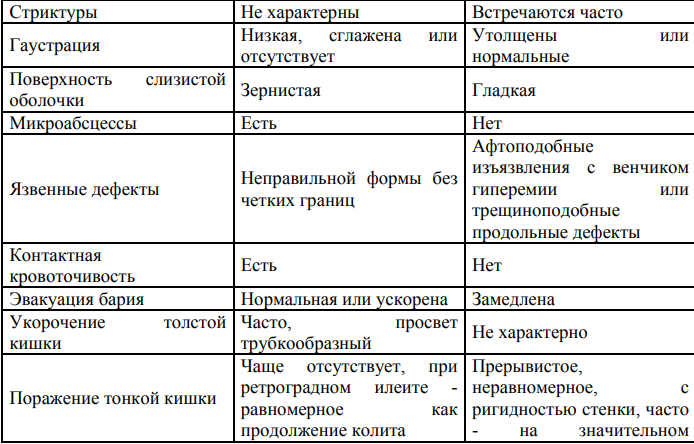 |
