ПП Петеримова Розалия. Гбпоу рс(Я) Якутский медицинский колледж
 Скачать 0.57 Mb. Скачать 0.57 Mb.
|
|
Уход за трахеостомой. Трахеостомия (рассечение трахеи) проводится в тех случаях, когда естественное прохождение воздуха через трахею невозможно — при опухолях гортани, голосовых связок. Пациенты, которым предстоит операция, как до, так и после операции, боятся задохнуться. Поэтому очень важна подготовка пациента к трахеостомии. И сам пациент, и его родственники должны понимать, что после операции он не сможет разговаривать из-за кашля и стридорозного дыхания. Больной будет нуждаться в уходе за трахеостомической трубкой, поэтому и пациент, и члены его семьи должны научиться ухаживать за трахеостомой. При постоянной трахеостоме пациенту необходима металлическая трубка. Она состоит из трех частей: внешняя трубка (канюля), имеющая сбоку отверстие для тесемок, которыми она крепится вокруг шеи пациента; проводник (направляющее устройство) с глухим концом, который ставит трубку на место; применяется только при введении трубки; внутренняя трубка (канюля), стоящая в трахеостоме с внешней трубкой, может извлекаться для промывания. Моделей внутренних трубок несколько, но лучше использовать трахеотомическую трубку, имеющую запор-флажок, позволяющий надежно удерживать внутреннюю канюлю. Запор-флажок должен быть всегда закрыт, иначе при кашле или даже во время промывания внутренняя трубка может выпасть из наружной. Наружная трубка фиксируется тесемкой на шее, поэтому необходимо следить, чтобы тесемки не развязались, иначе наружная трубка может выскочить из трахеостомы при кашле или резком движении, что приведет к асфиксии (удушью), поскольку трахеостома без трубки сразу же закрывается. Наружную трубку удалить или заменить может только врач, внутреннюю трубку — в домашних условиях обученный член семьи или сам пациент. Для ухода за трахеостомой пациенту необходимо: приготовить: пакет со стерильными салфетками, флакон с 70-градусным раствором этилового спирта, ершик, бинт, флакон со стерильным глицерином, емкость с двухпроцентным содовым раствором (1 чайная ложка на 120 мл воды); снять повязку, закрывающую отверстие трубки; вымыть руки; встать перед зеркалом; повернуть запор-флажок наружной трахеотомической трубки в положение «вверх»; взять «ушки» внутренней трахеотомической трубки большим и указательным пальцами и плотно зафиксировать их в руке; зафиксировать пластинку наружной трахеотомической трубки с обеих сторон другой рукой (так же большим и указательным пальцами); извлечь за «ушки» в направлении от себя дугообразным движением внутреннюю трахеотомическую трубку из наружной трубки; опустить внутреннюю трахеотомическую трубку в емкость с двухпроцентным содовым раствором, подогретым до температуры 45°; обработать внутреннюю трахеотомическую трубку ершиком в емкость с двухпроцентным содовым раствором от корок и слизи; промыть внутреннюю трахеотомическую трубку под проточной водой; просушить внутреннюю трахеотомическую трубку стерильной салфеткой; обработать двукратно внутреннюю трахеотомическую трубку салфеткой, смоченной 70° раствором этилового спирта; смочить стерильную марлевую салфетку стерильным глицерином и смазать внешнюю поверхность внутренней страхеостомической трубки; встряхнуть, перед тем как ввести ее во внешнюю трубку, чтобы на ней не осталось капель глицерина (капли, оставшиеся на трубке, могут вызывать кашель; зафиксировать пластинку наружной трахеотомической трубки большим и указательным пальцами левой руки; взять «ушки» внутренней трахеостомической трубки большим и указательным пальцами правой руки и ввести в отверстие наружной трубки; зафиксировать внутреннюю трахеостомическую трубку, переведя замок-флажок в положение «вниз»; убрать емкость с водой, ерш и лекарственные средства; вымыть руки. Примечание: прокипятить в специальной емкости 2 ерша (один — запасной) в течение 30 минут с момента закипания воды. Слить воду после кипячения, высушить и завернуть ерши в чистую ткань, где и хранить до следующего применения. Пациенту во время прогулки в зимний период необходимо накладывать на отверстие трубки двухслойную марлевую повязку, а в летний период повязку следует увлажнять водой. Принимать пищу пациент должен в спокойном состоянии, не разговаривая, не смеясь. Рекомендуется носить шейный платок, шарфик или косынку вокруг шеи. Когда же наступит привыкание пациента к трубке и появится уверенность, можно порекомендовать прикрывать трубку воротником, галстуком. В некоторых случаях ставят внутреннюю трубку с клапаном, который позволяет разговаривать. Такую трубку можно носить в течение дня, пока есть необходимость в общении. На ночь ее необходимо сменить на обычную трубку. Пациент может обучиться разговаривать, прикрыв отверстие трахеотомической трубки пальцем, обернутым стерильной салфеткой. Использовать этот прием можно при кратковременной беседе. Для предупреждения высыхания слизистой оболочки трахеи в трахею вливают 2–3 капли стерильного вазелинового масла или глицерина. Для разжижения слизи вливают пипеткой 1 мл 0,9% раствора натрия хлорида или 1 мл фермента. Подготовка пациента к бронхоскопии. Бронхоскопия легких – это сложная процедура, позволяющая проводить диагностические исследования слизистых органов дыхательной системы, используется в лечебных целях. В ходе процедуры можно обследовать изнутри трахею и бронхи, изъять участок подозрительной ткани для цитологического или гистологического анализа. В лечебных целях прочистить дыхательные пути от мокроты или вытащить инородное тело. Бронхоскопия - это манипуляция, проводится только в стационаре. На сегодняшний день бронхоскопия является наиболее эффективным методом для обследования трахеобронхиального дерева. Диагностические мероприятия перед исследованием Подготовка пациента перед бронхоскопией очень важна. Позволяет избежать осложнений и добиться более информативных результатов в ходе диагностики. Перед процедурой пациент должен пройти дополнительное обследование и сдать ряд анализов. Это необходимо для выявления противопоказаний и наличия аллергии на растворы и препараты, использующиеся в ходе бронхоскопии. Перед проведением бронхоскопии необходимо: сделать рентген и электрокардиографию сдать биохимический анализ крови сдать клинический анализ мочи Врач может назначить дополнительные процедуры во время подготовки к обследованию для получения полной клинической картины пациента. Этапы подготовки к бронхоскопии. Вечером перед процедурой если пациент испытает беспокойство и нервное состояние врач может прописать успокоительные средства. При бессоннице перед процедурой назначаются снотворные препараты. Бронхоскопия обычно назначается на утро и делается натощак. Не позднее чем за 8 часов до процедуры последний прием пищи. За пару часов перед манипуляцией следует опорожнить мочевой пузырь и кишечник при помощи микроклизмы или специальных свечей. Запрещается курение перед проведением процедуры, т.к. дым может спровоцировать недостоверную картинку в ходе исследования. На обследование рекомендуется иметь при себе чистое полотенце или платок. Во время процедуры может быть недлительное кровохарканье, а также отхаркивание специального медицинского раствора, применяемого в ходе процедуры. Пациентам с сахарным диабетом необходимо пропустить первый утренний укол. Пациенты, страдающие судорожными припадками, должны принять перед процедурой за несколько дней препараты блокирующие судороги. После бронхоскопии: После проведения бронхоскопии пациент должен обязательно находиться под наблюдением врачей. Во время исследования делается местная анестезия, после операции может чувствоваться боль при глотании, наблюдаться нарушение речи, через 2-3 часа все должно прийти в норму. Наличие недлительно кровохарканья после процедуры является нормой. К пациентам с бронхиальной астмой следует относиться более внимательно, у них может начаться приступ и важно иметь поблизости ингалятор. Больные с сердечно-сосудистыми заболеваниями могут ощущать давящие боли в сердце. Препараты, применяющиеся при бронхоскопии, могут замедлять реакцию до 8 часов, поэтому после операции не разрешается управлять транспортным средством и выполнять работы, связанные с риском для жизни. На сутки необходимо воздержаться о курения. Когда следует насторожиться: При появлении следующих симптомов после прохождения процедуры необходимо срочно вызвать скорую помощь: Кровоотхаркивание длится более 5 часов и интенсивно Длительное время ощущается боль в груди Высокая температура Затруднено дыхание и появились хрипы Тошнота и рвота. Эти симптомы могут свидетельствовать о попадании инфекции в организм или открытии кровотечения в бронхах. Необходимо срочно обратиться к врачу. Использование аппарата дефибриллятора. Дефибрилляцией считается способ воздействия на миокард разрядом электрического тока. Техника предполагает излучение электрического импульса с целью восстановления мышечной активности сердца. Правильно проведенная процедура позволяет возобновить прекращенный процесс кровообращения и предотвратить летальный исход. Автоматические наружные дефибрилляторы (АНД) применяются врачами скорой помощи и реаниматологами для повышения выживаемости людей при внезапной остановке сердца.  Рис. 1 Автоматический наружный дефибриллятор Наиболее действенными считаются процедуры, проведенные сразу после нарушения кровообращения. Чем больше времени проходит с момента прекращения здоровой активности миокарда, тем ниже вероятность сохранить жизни пациента. Каждая минута задержки повышает риск смерти на 10%. Подготовка к дефибрилляции. Автоматические приборы для восстановления сердечной деятельности (автоматические дефибрилляторы) снабжаются голосовыми и визуальными инструкциями. При оказании экстренной медицинской помощи спасателям необходимо: освободить грудную клетку пострадавшего от одежды, очистить от грязи и влаги; прикрепить электроды к коже пострадавшего; подсоединить электроды к дефибриллятору. Наложение электродов Специалисты реанимационной бригады должны снизить уровень трансторакального сопротивления для улучшения электрической проводимости. Добиться повышения продуктивности спасательных мероприятий поможет бритье грудной клетки больного. Электроды необходимо плотно прижимать к поверхности кожи. Для увеличения проводимости тока и предотвращения ожогов можно использовать дополнительный проводник (проводящий гель между электродами и местом их наложения). Расположение электродов зависит от характера фибрилляции (ЭКГ мониторинг покажет фибрилляцию предсердий, желудочков и т. п.). Если в дефибрилляторе нет функции ЭКГ, электроды чаще располагают на груди пациента наиболее стандартным образом — по сторонам грудной клетки, один справа, другой слева (подмышечный). Важно наложить электроды так, чтобы электрический разряд между ними прошел по фибриллирующему миокарду. Если экстренная помощь оказывается человеку с имплантированным кардиостимуляторам, то электрод следует располагать, по возможности, дальше от имплантированного устройства, чтобы свести к минимуму риск вывода стимулятора из строя. Низкая эффективность процедуры дефибрилляции женщин наблюдается при размещении электродов на молочных железах. Улучшение контакта. Для повышения проводимости электрического разряда медикам следует применять специализированные гели или пасты, которые наносятся на повверхность электродов многоразового использования. При использовании одноразовых (адгезивных) электродов, дополнительное улучшение проводимости в виде геля не обязательно, так как электроды мягкие и хорошо контактируют всей своей площадью с кожным покровом пациента, повторяя форму грудной клетки. Важно не допускать протекания какой-либо жидкости между двумя электродами, это может спровоцировать возникновение искр, или вовсе помешать прохождению разряда непосредственно через миокард. Во время процедуры запрещается использовать гель для ультразвука, поскольку он обладает недостаточной проводимостью. Какие электроды нужно выбирать. Наиболее удобными являются адгезивные электроды. Они мягкие, имеют низкое трансторакальное сопротивление, поэтому отличаются максимальной эффективностью в ходе реанимационных мероприятий. Кроме того, медикам не нужно постоянно держать их в руках, смазывать проводящим гелем и накладывать снова для проведения очередного разряда. Мягкие и жесткие электроды обладают одинаковой скоростью выполнения первой дефибрилляции. При этом гибкие модели позволяют добиться оптимального восстановления ритма сердца. Вместе с жесткими электродами применяются проводящие гели. Особенности применения АНД Успех дефибрилляции можно спрогнозировать после анализа формы волны фибрилляции. В ходе реанимации врач может применять одни разряд или совершать серию электрических импульсов. Исследования показывают, что смертность возрастает в случае коротких прерываний при компрессии грудной клетки с целью ИВЛ. Для повышения продуктивности экстренной помощи врачам рекомендуется выполнять единственный разряд и возобновить реанимацию, а через 2 минуты провести повторный разряд. Первый разряд. Эффективность первого разряда АНД составляет 65%-90% в зависимости от мощности тока и состояния пациента. Медикам следует устанавливать начальный уровень энергии. В противном случае существует высокий риск повреждения миокарда. В целом использование высокого уровня энергии при первом разряде не снижает выживаемость больных, выписанных из стационара. Оптимальная мощность составляет 200 Дж. Медики не связывают эффективность работы устройства с формой разряда, который может быть прямолинейным или экспоненциальным усеченным. Второй и последующие разряды. Повторный разряд нужно проводить с мощностью в 360 Дж. Врач может поддерживать постоянный или возрастающий протокол мощности. Если специалист скорой помощи наблюдает восстановление сердечного ритма, то последующий разряд выполняется без увеличения уровня энергии. Сердечно-легочная реанимация (СЛР). Правила поведения: Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения Основные признаки жизни у пострадавшего К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации. Причины нарушения дыхания и кровообращения Внезапная смерть (остановка дыхания и кровообращения) может быть вызвана заболеваниями (инфаркт миокарда, нарушения ритма сердца и др.) или внешним воздействием (травма, поражение электрическим током, утопление и др.). Вне зависимости от причин исчезновения признаков жизни сердечно-легочная реанимация проводится в соответствии с определенным алгоритмом, рекомендованным Российским Национальным Советом по реанимации и Европейским Советом по реанимации. Способы проверки сознания, дыхания, кровообращения у пострадавшего. При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни: для проверки сознания участник оказания первой помощи пытается вступить с пострадавшим в словесный и тактильный контакт, проверяя его реакцию на это; для проверки дыхания используются осязание, слух и зрение (более подробно техника проверки сознания и дыхания описана в следующем разделе); отсутствие кровообращения у пострадавшего определяется путем проверки пульса на магистральных артериях (одновременно с определением дыхания и при наличии соответствующей подготовки). В виду недостаточной точности проверки наличия или отсутствия кровообращения способом определения пульса на магистральных артериях, для принятия решения о проведении сердечно-легочной реанимации рекомендуется ориентироваться на отсутствие сознания и дыхания. Современный алгоритм проведения сердечно-легочной реанимации (СЛР). Техника проведения давления руками на грудину пострадавшего и искусственного дыхания при проведении СЛР На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих. Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы. 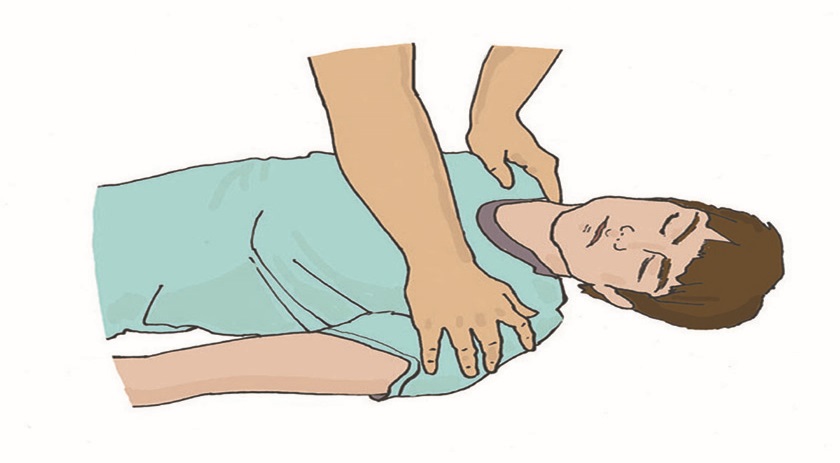 При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще. Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации. 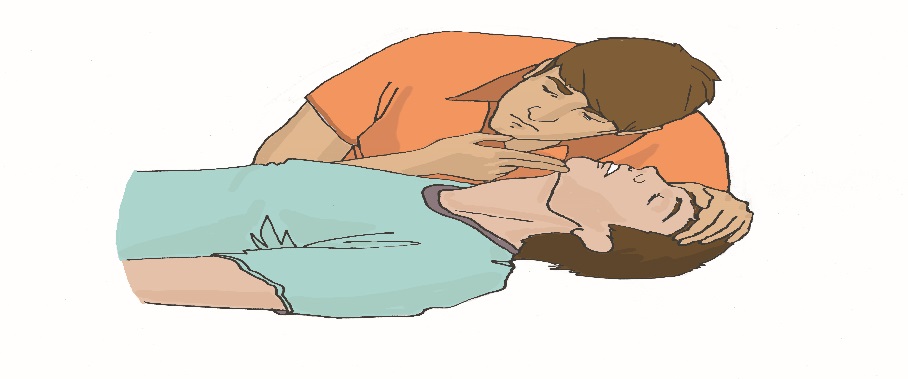 При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали». 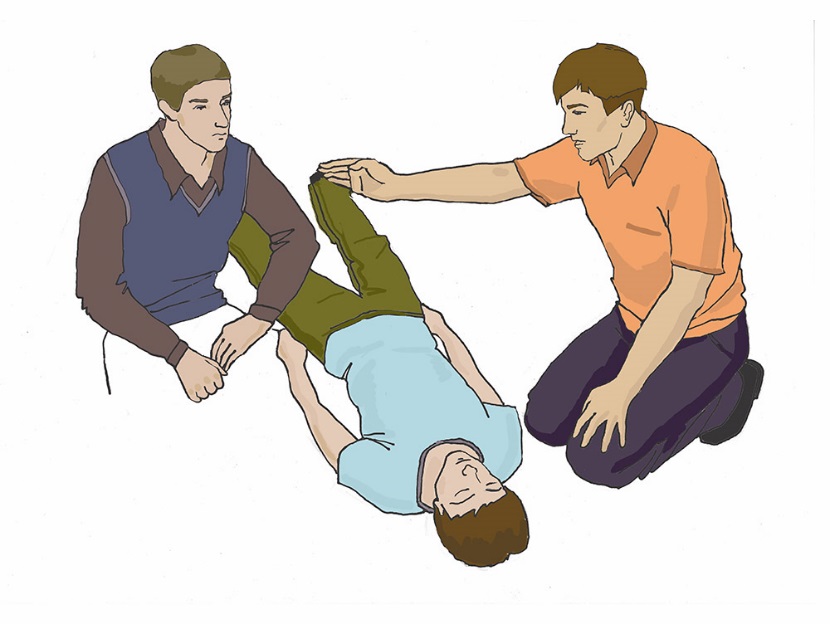 При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию: • место происшествия, что произошло; • число пострадавших и что с ними; • какая помощь оказывается. Телефонную трубку положить последним, после ответа диспетчера. Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам). 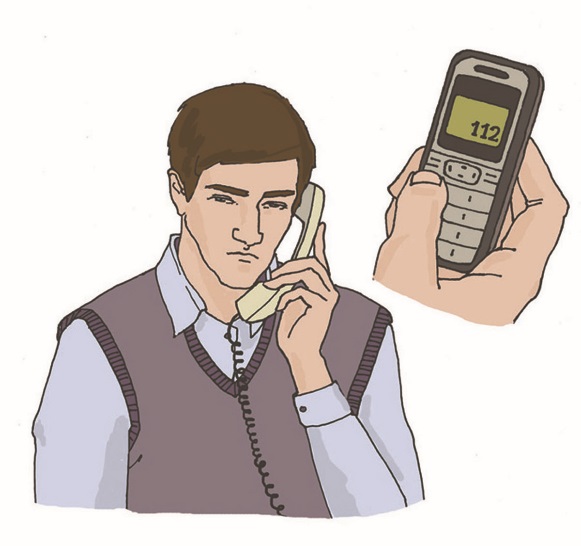 Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины. 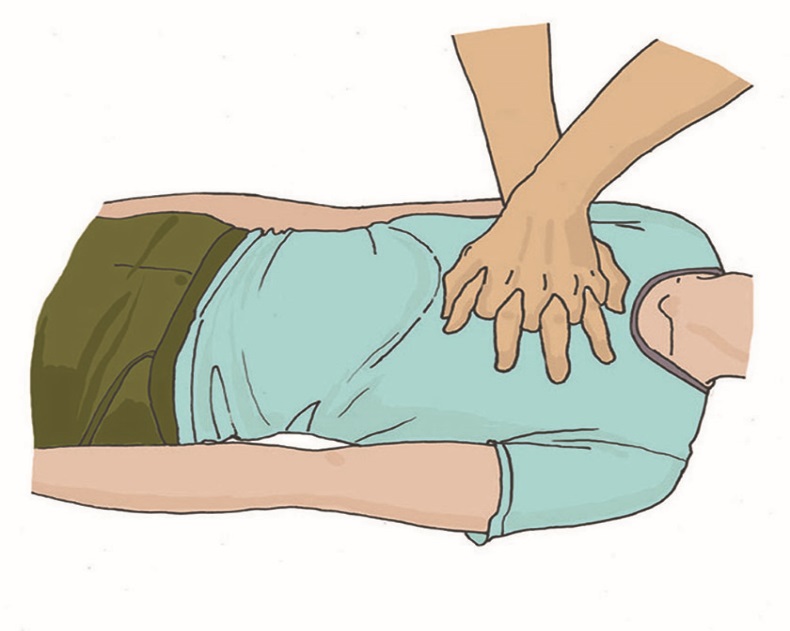 Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту. 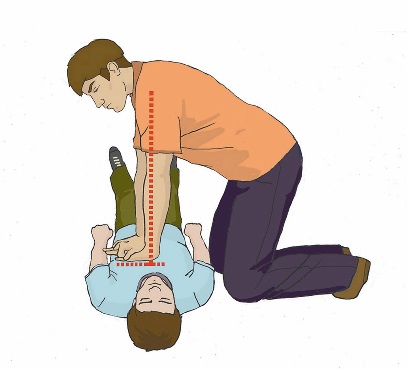 После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания. Вдохи искусственного дыхания выполняются следующим образом: необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего. 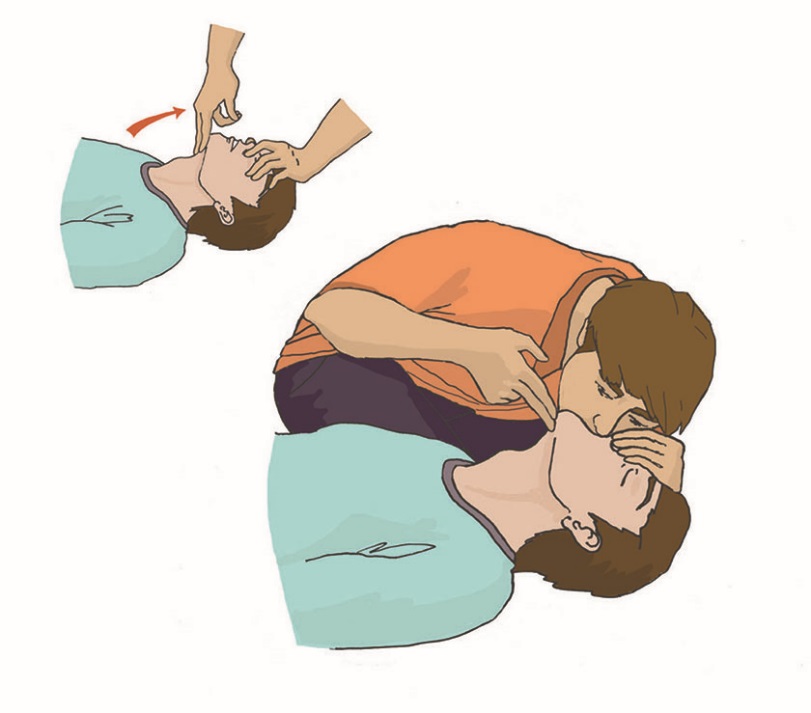 При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки. В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего. Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания. |
