ЛЕКЦИЯ Гипертоническая болезнь. Гипертоническая болезнь
 Скачать 185 Kb. Скачать 185 Kb.
|
|
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ Повышение артериального давления — артериальная гипертензия — представляет одну из наиболее важных проблем здравоохранения. Артериальная гипертензия широко распространена среди населения. По данным ВОЗ, частота ее составляет 8— 18 %. Существует мнение, что артериальная гипертензия может быть выявлена у каждого третьего, и хотя она хорошо диагностируется и поддается коррекции, с ней связано 4—5 % летальных исходов. Физиологические границы артериального давления (АД) подвержены значительным колебаниям и во многом зависят от возраста, пола. Поскольку нельзя провести четкой границы между нормальным и повышенным давлением, были установлены нормативы систолического и диастолического давления. Согласно данным ВОЗ, под артериальной гипертензией понимают стойкое повышение уровня АД: систолического выше 140 и диастолического — выше 90 мм рт.ст. По степени повышения АД и клиническому течению выделяют: 1) доброкачественную гипертензию, характеризующуюся медленным развитием и умеренным повышением АД (уровень диастолического давления не превышает 110—120 мм рт.ст.). Хотя последствия гипертензии могут клинически не проявляться в течение длительного времени, она может приводить к серьезным органным изменениям. Для нее характерен артериолосклероз (гиалиноз), ведущий к атрофически-склеротическим изменениям органов и тканей; 2) злокачественную гипертензию, для которой характерно значительное повышение АД (уровень диастолического давления превышает ПО—120 мм рт.ст.) и быстро прогрессирующее течение, ведущее к летальному исходу через 1—2 года. Злокачественная гипертензия может возникать изначально или осложнять доброкачественную гипертензию. Для нее характерны фибриноидный некроз сосудов и связанные с ним органные изменения, чаще быстро развивающаяся почечная недостаточность. В большинстве случаев (90—95 %) причина гипертензии остается неустановленной. Такую гипертензию назвали первичной и выделили в самостоятельную нозологическую форму — гипертоническую болезнь (за рубежом используется термин "эссенциальная гипертензия"). Реже артериальная гипертензия является симптомом какого-то другого заболевания. Также гипертензии называют вторичными, или симптоматическими. Частота их составляет 5—6 %. Однако в специализированных центрах, где пациент подвергается всестороннему обследованию, час-гота симптоматических гипертензии достигает 35 %. Среди симптоматических гипертензий выделяют: 1. Почечные гипертензии, связанные с заболеванием почек (нефрогенные гипертензии) или почечных сосудов (реноваскулярные гипертензии). Основные причины: хронический пиелонефрит, острый и хронический гломерулонефрит, поликистоз, амилоидоз, опухоли почек, диабетическая и печеночные нефропатии, сужение (атеросклероз, фиброзно-мышечная дисплазия) и аномалии почечных артерий. 2. Эндокринные гипертензии: а) при избытке глюкокортикоидов — болезни или синдроме Иценко — Кушинга (кортикальная аденома, кортикальная гиперплазия, рак надпочечников, базофильная аденома гипофиза, кортикостероидная терапия); при первичном альдостеронизме, или синдроме Кона (кортикальные аденомы и двусторонняя кортикальная гиперплазия) и вторичном альдостеронизме (терапия диуретиками со значительными потерями натрия, сердечная недостаточность, цирроз печени и др.); б) при избытке катехоламинов (феохромоцитома, лечение непрямыми симпатомиметиками в комбинации с ингибиторами МАО); в) при ренинпродуцирующих опухолях почек (очень редко). 3. Нейрогенные гипертензии: а) повышение внутричерепного давления (травма, опухоль, абсцесс, кровоизлияние); б) при поражении гипоталамуса и ствола мозга; в) связанные с психогенными факторами. 4. Прочие гипертензии, обусловленные коарктацией аорты и другими аномалиями сосудов, увеличением объема циркулирующей крови при избыточном переливании, полицитемии и др. • Гипертоническая болезнь (первичная, или эссенциальная, гипертензия) — хроническое заболевание, основным клиническим проявлением которого является длительное и стойкое повышение артериального давления (гипертензия). Описана как самостоятельное заболевание нейрогенной природы, как "болезнь неотреагированных эмоций" отечественным клиницистом Г.Ф.Лангом (1922). Этиология. Факторы риска. Хотя гипертоническая болезнь считается идиопатическим заболеванием, результаты исследований последних лет позволили сделать заключение о многофакторности ее возникновения. В развитии гипертонической болезни имеет значение сочетание генетической предрасположенности и факторов окружающей среды. Участие наследственных факторов в развитии гипертонической болезни не подвергается сомнению. Об этом свидетельствует семейная предрасположенность, обнаруживаемая у 3 из 4 больных гипертонической болезнью. Можно считать установленным, что развитие гипертонической болезни нельзя связать с каким-то одним геном. Вероятнее всего, имеет место полигенный тип наследования. Генетические дефекты, по-видимому, могут развиваться в любых звеньях, определяющих нормальное АД (баростат), включая дефект в выведении натрия, дефект в функционировании мембранного Na+-Ca2+ транспорта и т.д. Однако результаты исследований с помощью близнецового метода показали, что даже у монозиготных близнецов конкордантность не достигает 100 %, что не позволяет исключить роль средовых факторов в развитии эссенциальной гипертензии. Наибольшее значение в развитии гипертонической болезни имеет хроническое психоэмоциональное перенапряжение (частые стрессы, конфликтные ситуации и др.) и избыточное потребление поваренной соли. Кроме того, определенную роль играют тучность, курение, малоподвижный образ жизни (гиподинамия). Как выяснилось, тяжесть течения болезни зависит от таких факторов, как возраст, пол, раса, уровень холестерина в крови, толерантность к глюкозе, активность ренина. Чем в более раннем возрасте отмечается повышение АД, тем менее продолжительна будет жизнь больного, если своевременно не назначить лечения. В США гипертоническая болезнь в 2 раза чаще встречается у представителей негроидной расы, проживающих в городах, чем у лиц европейского происхождения, а осложнения, связанные с гипертензией, регистрируются в 4 раза чаще, чем у последних. Независимо от возраста и расы течение гипертонической болезни у женщин более благоприятно, чем у мужчин. Неизменным спутником гипертонической болезни является атеросклероз (как известно, артериальная гипертензия — один из важнейших факторов риска атеросклероза). Поэтому неудивительно, что такие независимые факторы риска развития атеросклероза, как гиперхолестеринемия, сахарный диабет и курение, достоверно усиливают влияние гипертонической болезни на уровень смертности независимо от возраста, пола, расы. Также нет сомнений в том, что существует прямая зависимость между ожирением и повышением АД. Увеличение массы тела сопровождается повышением АД у лиц с исходно нормальными его величинами. Таким образом, гипертоническая болезнь зависит от наследственных и приобретенных факторов, а природа ее многообразна. Патогенез. Прежде чем перейти к патогенезу гипертонической болезни, полезно вспомнить, что основными механизмами регуляции АД являются следующие: 1. Барорецепторный механизм (схема 37): при повышении АД происходит стимуляция барорецепторов, локализованных в сонном синусе и дуге аорты; сигналы от этих рецепторов передаются в сосудодвигательный центр продолговатого мозга, импульсы от которого в конечном итоге приводят к уменьшению работы сердца (т.е. к снижению ударного объема), вазодилатации (т.е. снижению периферического сопротивления) и возвращению АД к нормальным значениям. Функционирование этого механизма определяется генетическими факторами. 2. Хеморецепторный механизм: при падении АД до 80 мм рт.ст. и ниже происходит возбуждение хеморецепторов сонного синуса и дуги аорты вследствие недостатка кислорода и избытка СО2. Импульс передается в сосудодвигательный центр и восстанавливается нормальное АД. 3. Ишемическая реакция ЦНС: при остром падении АД до 40 мм рт.ст. наступает ишемия сосудодвигательного центра, откуда импульсы поступают в симпатический отдел автономной нервной системы, приводя в конечном итоге к вазоконстрикции, стимуляции сердечной деятельности и повышению АД. 4. Механизм ренин-ангиотензиновой вазоконстрикции: при снижении АД ниже 100 мм рт.ст. активируется выработка ренина юкстагломерулярным аппаратом почек; ренин, взаимодействуя с ангиотензиногеном, обнаруживаемым в а2-глобулиновой фракции, превращает его в ангиотензин I, который под воздейст- вием конвертирующего фермента превращается в ангиотензин II, стимулирующий выработку альдостерона надпочечниками (и приводящий к усилению реабсорбции натрия и воды) и вызывающий сужение сосудов, что приводит к повышению АД. 5. Почечно-объемный механизм: при падении артериального давления уменьшается выведение почками натрия и воды, что приводит к их задержке в организме, восстановлению нормального уровня АД (натрийурез и диурез давления). Прессорному почечному механизму противопоставлены де-прессорные — калликреин-кининовая и простагландиновая системы почек, а также натрийуретический гормон (происхождение которого неизвестно) и предсердный натрийуретический фактор. Последний является гормоном, секретируемым специализированными кардиомиоцитами предсердий. Он является антагонистом ренин-ангиотензин-альдостероновой системы, предотвращая сосудосуживающее действие ангиотензина II и усиливая экскрецию натрия. Секреция предсердного натрийуретического фактора индуцируется растяжением предсердий при увеличении объема циркулирующей крови. Другие почечные факторы (про-стагландины, элементы калликреин-кининовой системы) также обладают антигипертензивным эффектом, однако существует мнение, что этот эффект имеет скорее локальный, чем системный характер. 6. Альдостероновый механизм: при снижении АД независимо от вызвавшей его причины увеличивается синтез альдостерона надпочечниками. В этом процессе принимает участие ренин-ан-гиотензиновая система. Альдостерон усиливает реабсорбцию натрия в канальцах почки и стимулирует выработку антидиуретического гормона. Конечной реакцией является задержка воды и натрия, что приводит к повышению АД. Схема 37. Контроль автономной нервной системы за уровнем артериального давления 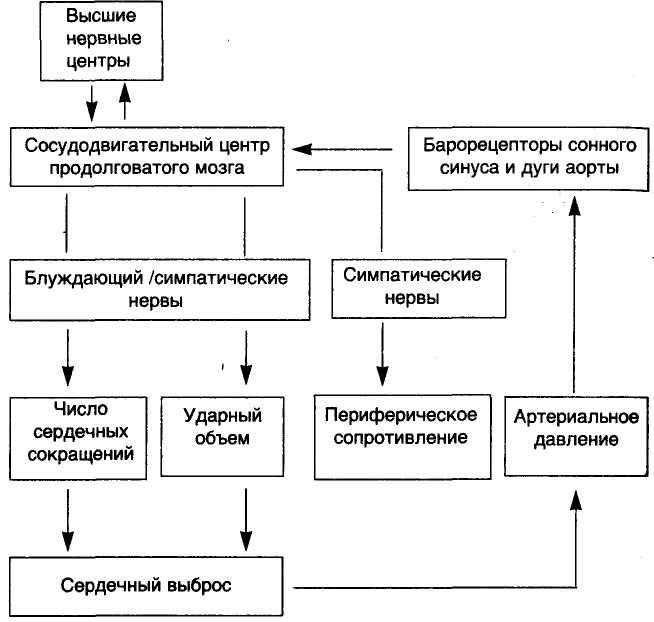 Таким образом, в регуляции АД участвуют разнообразные механизмы; каждый из этих механизмов имеет свои временные пределы. Первые три из них, в которых задействована ЦНС (барорецепторный, хеморецепторный и ишемическая реакция ЦНС), включаются в первые секунды от момента изменения АД — система быстрого реагирования. Промежуточное положение по времени включения и длительности действия занимает ренин-ангиотензиновая вазоконстрикция — она действует в пределах от нескольких минут до нескольких часов. Наконец, альдостероновый и почечно-объемный механизмы начинают действовать через несколько часов после изменения АД и функционируют неопределенно долго. Деятельность почечно-объемного механизма, по мнению A.Guyton, является "бесконечной". Этот механизм является стратегическим способом поддержания АД в отличие от вышеназванные ситуационных; центральным звеном этого механизма является баланс между потреблением NaCl (поваренная соль) и воды и их экскрецией почками. На этот процесс непосредственно влияет уровень АД: при снижении его до 50 мм рт.ст. выведение Na+ и С1- и воды из организма прекращается. От соотношения процессов потребления и выведения NaCl и воды зависит величина объема циркулирующей крови и объем внеклеточной жидкости, которые определяют сердечный выброс и уровень АД. Если величина потребляемых NaCl и воды превышает степень их экскреции, то начинают возрастать объем циркулирующей крови, венозный возврат и сердечный выброс. В конечном итоге повышается уровень АД и усиливается экскреция Na+ и С1-и воды почками до восстановления равновесия в системе. Почечно-объемный механизм является универсальным механизмом, который имеет патогенетическое значение как при гипертонической болезни, так и при других формах артериальной гипертензии. Можно считать доказанным, что главную роль в закреплении, хронизации артериальной гипертензии, несомненно, играют почки. Предложено несколько теорий патогенеза гипертонической болезни, предметом которых является главным образом сущность пускового (инициального) патогенетического звена. Теория Г.Ф.Ланга и А.Л.Мясникова инициальным патогенетическим фактором развития гипертонической болезни считает снижение тормозного влияния коры большого мозга, оказываемого ею в норме на подкорковые вегетативные центры, прежде всего прессорные, что вызывает их стойкое перевозбуждение. Это ведет, с одной стороны, к спазму артериол и повышению АД, а с другой — к обусловленному спазмом почечных артерий и другими изменениями включению почечного прессорного патогенетического фактора, эндокринных и рефлекторных механизмов повышения АД. Причиной снижения тормозного влияния коры большого мозга на подкорковые прессорные центры является ослабление ее тонуса под влиянием избыточных сигналов, поступающих от внешних и внутренних раздражителей (чаще всего это длительные стрессовые ситуации с негативной эмоциональной окраской). Главной заслугой Г.Ф.Ланга является установление ведущей роли нервной системы в патогенезе гипертонической болезни, что подтвердилось прямой зависимостью возникновения гипертонической болезни от воздействия стрессорных факторов. А.Д.Мясников развил и окончательно утвердил представление о гипертонической болезни как о патологическом состоянии, обусловленном первичными нарушениями корковой и подкорковой регуляции вазомоторной системы в результате расстройства высшей нервной деятельности с последующим включением в патогенетический механизм гуморальных факторов. Теория A.Guyton и соавт. инициальным фактором развития гипертонической болезни считает генетически обусловленный дефект почечно-объемного механизма регуляции АД, заключающийся в снижении способности почки выводить ионы Na+ и воду в ответ на неизбежные эпизоды повышения АД, обусловленные различными причинами. Потеря натрийуретического ответа приводит к задержке избытка натрия и воды в организме, включая гладкомышечную ткань стенок сосудов. Развивается гиперволемия, повышается тонус сосудов и возникает состояние их сенсибилизации к действию прессорных гормонов, что приводит к повышению АД. При повышении уровня АД до определенной величины устанавливается новое равновесие между потребляемой и выводимой NaCl и прекращается дальнейшая задержка воды. Таким образом, достигается новый постоянный (повышенный) уровень АД (механизм "переключения почки"). Теория A.Guyton рассматривает повышенное потребление NaCl в качестве основного пускового фактора артериальной гипертензии. Мембранная теория Ю.В.Постнова и С.Н.Орлова инициальным фактором в развитии гипертонической болезни считает генерализованный наследственный дефект мембранных ионных насосов клетки, включая гладкие мышечные клетки стенок артериол. Дефект этот заключается в снижении активности кальциевого насоса, локализующегося в мембранах эндоплазматической сети, а также натриевого, локализующегося в плазмолемме. В результате уменьшается "откачивание" Са2+ из цитоплазмы в эндоплазматическую сеть, что ведет к накоплению их в цитоплазме, а с другой стороны — уменьшению "откачивания" натрия из цитоплазмы в межклеточное пространство, что приводит к повышению его концентрации в цитозоле. Избыток Са2+ и Na+ в цитоплазме гладких мышечных клеток вызывает их спазм, а также повышение чувствительности к прессорным факторам, что приводит к развитию артериальной гипертензии. Мембранная концепция патогенеза открыла новый этап в изучении гипертонической болезни. Начаты исследования ряда генов, нарушение экспрессии которых могло бы объяснить поражение мембран при гипертонической болезни. Перечисленные теории не исключают, а дополняют друг друга. Естественно, что наследственная патология клеточных мембран не исключает роли стрессовых ситуаций, психоэмоционального напряжения в развитии гипертонической болезни; она может быть фоном, на котором эффективно действуют другие факторы. Патогенез гипертонической болезни с учетом возможных вариантов представлен на схеме 38. Схема 38. Патогенез гипертонической болезни 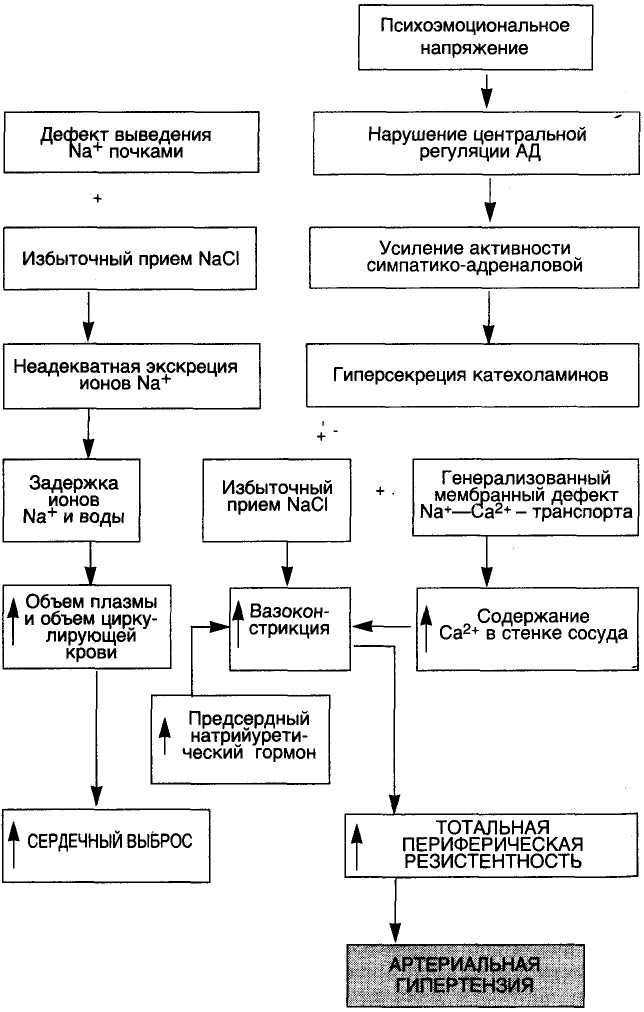 При артериальной гипертензии в мелких артериях и артериолах мышечного типа возникают структурные изменения, включающие гиперплазию и гипертрофию гладких мышечных клеток, гиалиноз (склероз). Это приводит к утолщению стенки и сужению просвета и еще больше увеличивает периферическую сосудистую резистентность, делая артериальную гипертензию стойкой. Патологическая анатомия. Морфологические изменения при гипертонической болезни отличаются большим разнообразием, отражающим характер и длительность ее течения. Характер течения болезни может быть доброкачественным (доброкачественная гипертензия) и злокачественным (злокачественная гипертензия). Злокачественная гипертензия чаще возникает после периода доброкачественного течения, средняя продолжительность которого составляет около 10 лет. Реже злокачественное течение наблюдается с самого начала. Чаще злокачественное течение наблюдается у мужчин в возрасте 35—50 лет, иногда до 30 лет. Начальными клиническими проявлениями являются зрительные расстройства, резкие головные боли и гематурия. Изредка отмечается анурия. Диастолическое давление обычно выше 130 мм рт.ст. Основной признак, позволяющий дифференцировать злокачественную гипертензию от доброкачественной — наличие двустороннего отека диска зрительного нерва, сопровождающегося появлением белкового выпота и кровоизлияниями в сетчатку. Уровень ренина и ангиотензина II в сыворотке высокий. В отличие от доброкачественного течения отмечается значительная гиперсекреция альдостерона, что сопровождается гипокалиемией. Так как гипертензия обычно не корригируется адреналэктомией, альдостеронизм расценивают как вторичный. Без лечения около 70 % больных погибают в течение 1 года от начала появления симптомов. При злокачественной гипертензии доминируют проявления, характерные для гипертонического криза, т.е. резкого повышения АД в связи со спазмом артериол. Морфологические изменения достаточно характерны и представлены гофрированностью и деструкцией базальной мембраны эндотелия и своеобразным расположением его в виде частокола, что является выражением спазма артериолы, плазматическим пропитыванием или фибриноидным некрозом ее стенки и присоединяющимся тромбозом. В связи с этим развиваются инфаркты, кровоизлияния. Наиболее характерным признаком злокачественной гипертензии является артериолонекроз. Помимо артериол, фибриноидному некрозу подвергаются капиллярные петли клубочков, в строме почек возникают отек и геморрагии, в эпителии канальцев — белковая дистрофия. В ответ на некроз в артериолах, клубочках и строме почек развиваются клеточная реакция и склероз (злокачественный нефросклероз Фара). Макроскопический вид почек зависит от наличия и длительности предсуществующей доброкачественной фазы гипертензии, в связи с чем поверхность может быть гладкой или гранулярной. Характерны мелкие кровоизлияния, которые придают почке пестрый вид. Быстрое прогрессирование процесса приводит к развитию почечной недостаточности и смерти. В настоящее время злокачественная гипертензия встречается редко, преобладает доброкачественно и медленно текущая гипертоническая болезнь. При доброкачественной гипертензии, учитывая длительность развития болезни, различают три стадии, имеющие определенные морфологические различия: 1) доклиническую; 2) распространенных изменений артерий; 3) изменений органов в связи с изменением артерий и нарушением внутриорганного кровообращения. Эти стадии довольно хорошо согласуются со стадиями "доброкачественной" гипертонической болезни, предложенными экспертами ВОЗ: I стадия — легкое течение, II стадия — средней тяжести и III стадия — гипертоническая болезнь с тяжелым течением. Следует учитывать, что в любой стадии доброкачественной гипертензии может возникнуть гипертонический криз с характерными для него морфологическими проявлениями. Доклиническая стадия. Характеризуется эпизодами временного повышения АД (транзиторная гипертензия). В этой стадии находят гипертрофию мышечного слоя и эластических структур артериол и их мелких ветвей, морфологические признаки спазма артериол или более глубокие их изменения в случаях гипертонического криза. Отмечается умеренная компенсаторная гипертрофия левого желудочка сердца. Стадия распространенных изменений артерий. Характеризует период стойкого повышения АД. В артериолах, артериях эластического, мышечно-эластического и мышечного типов, а также в сердце возникают характерные изменения. Изменения артериол — наиболее типичный признак гипертонической болезни. Плазматическое пропитывание и его исход — гиалиноз, или артериолосклероз — развиваются в связи с гипоксическими повреждениями, к которым ведет спазм сосудов. Аналогичные изменения появляются в мелких артериях мышечного типа. Наиболее часто артериологиалиноз отмечается в почках, головном мозге, поджелудочной железе, кишечнике, сетчатке глаза, капсуле надпочечников. Изменения артерий эластического, мышечно-эластического и мышечного типов представлены эластофиброзом и атеросклерозом. Эластофиброз характеризуется гиперплазией и расщеплением внутренней эластической мембраны и склерозом. Атеросклероз — характерное проявление гипертонической болезни — отличается своеобразием: атеросклеротические изменения имеют более распространенный характер, захватывая артерии мышечного типа, чего не бывает при отсутствии артериальной гипертензии; фиброзные бляшки имеют циркулярный, а не сегментарный характер, что ведет к более резкому сужению просвета сосуда. Эластофиброз и стенозирующий атеросклероз обычно выражены в артериях сердца, мозга, почек, поджелудочной железы, в сонных и позвоночных артериях. В этой стадии степень гипертрофии миокарда нарастает, масса сердца может достигать 900—1000 г, а толщина стенки левого желудочка - 2—3 см (cor bovinum — бычье сердце). Возникает относительная недостаточность кровоснабжения миокарда, которая усугубляется органическими сосудистыми изменениями, что приводит к развитию дистрофических изменений кардиомиоцитов и миогенному расширению полостей сердца (эксцентрическая гипертрофия миокарда), развитию диффузного мелкоочагового кардиосклероза и появлению признаков сердечной декомпенсации. Стадия изменений органов в связи о изменением артерий и нарушением внутриорганного кровообращения. Вторичные изменения органов в связи с изменениями артерий и нарушением внутриорганного кровообращения. Вторичные изменения органов могут развиваться медленно на фоне артериоло- и атеросклеротической окклюзии сосудов, что ведет к атрофии паренхимы и склерозу стромы. В случае присоединения тромбоза, спазма, фибриноидного некроза (чаще во время криза) возникают острые изменения — кровоизлияния, инфаркты. Гиалиноз и фибриноидный некроз с развитием микроаневризм особенно часто обнаруживаются в сосудах головного мозга, приводя к внутримозговым кровоизлияниям. Изменения почек при хроническом доброкачественном течении гипертонической болезни обусловлены гиалинозом артериол (артериолосклерозом), который сопровождается коллапсом капиллярных петель и склерозом клубочков (гломерулосклерозом), атрофией канальцев, компенсаторной гипертрофией сохранившихся нефронов, которые придают поверхности почек гранулярный вид. Почки при этом уменьшаются, становятся плотными, истончается корковое вещество. Такие почки, являющиеся исходом их склероза на фоне гиалиноза артериол (артериолосклеротический нефросклероз), называют первично-сморщенными. Артериолосклеротический нефросклероз может привести к развитию хронической почечной недостаточности. Клинико-морфологические формы. На основании преобладания сосудистых, геморрагических, некротических и склеротических изменений в сердце, мозге, почках при гипертонической болезни выделяют сердечную, мозговую и почечную клинико-морфологические ее формы. Сердечная форма гипертонической болезни, как и сердечная форма атеросклероза, составляет сущность ишемической болезни сердца. Мозговая форма гипертонической болезни (как и атеросклероз сосудов мозга) лежит в основе большинства церебро-васкулярных заболеваний. Почечная форма гипертонической болезни характеризуется как острыми, так и хроническими изменениями. К острым изменениям относят артериолонекроз (морфологическое выражение злокачественной гипертензии), приводящий обычно к почечной недостаточности и заканчивающийся часто летально, и инфаркты почек, возникающие вследствие тромбоэмболии или тромбоза артерий. К хроническим изменениям относят артериолосклеротический нефросклероз, развивающийся при доброкачественном течении гипертонической болезни. Прогноз и причины смерти. Уровень смертности мужчин старше 40 лет с АД 150/100 мм рт.ст. превышает средний уровень смертности на 125 %, женщин — на 85 %; мужчин с уровнем систолического давления выше 178/108 мм рт.ст. — в 6 раз. Большинство людей с доброкачественной формой гипертонической болезни умирают от сердечной недостаточности, инфаркта миокарда, мозгового инсульта (ишемического или геморрагического) или интеркуррентных заболеваний. Примерно у 5 % больных гипертонической болезнью развивается злокачественная гипертензия и они погибают от почечной недостаточности. Очень небольшое число больных старше 60 лет умирают от почечной недостаточности, связанной с атероартериолосклеротическим нефросклерозом (сочетанные изменения, связанные с прогрессирующей облитерацией сосудистого русла, обусловленной артериолосклерозом и атеросклерозом). |
