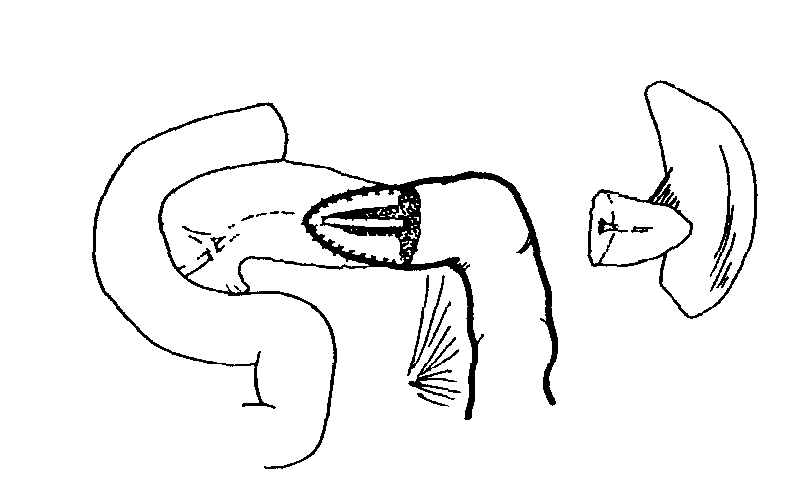Хронический панкреатит, кисты, свищи и опухоли поджелудочной железы
 Скачать 0.6 Mb. Скачать 0.6 Mb.
|
|
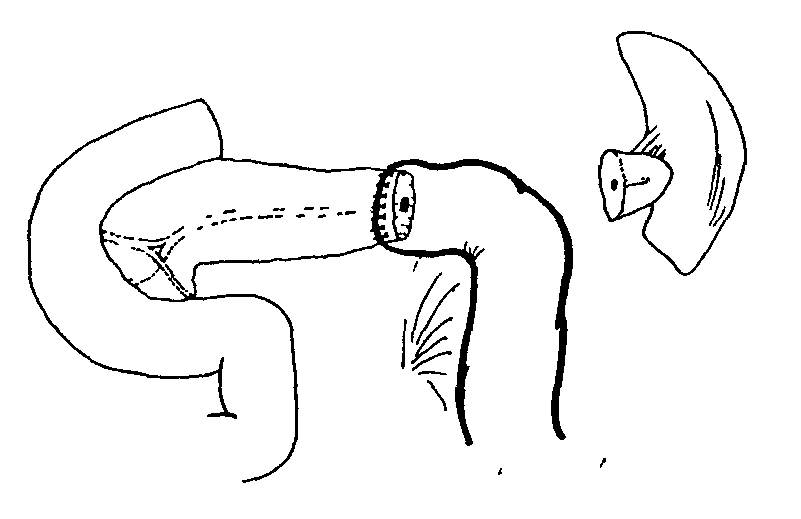
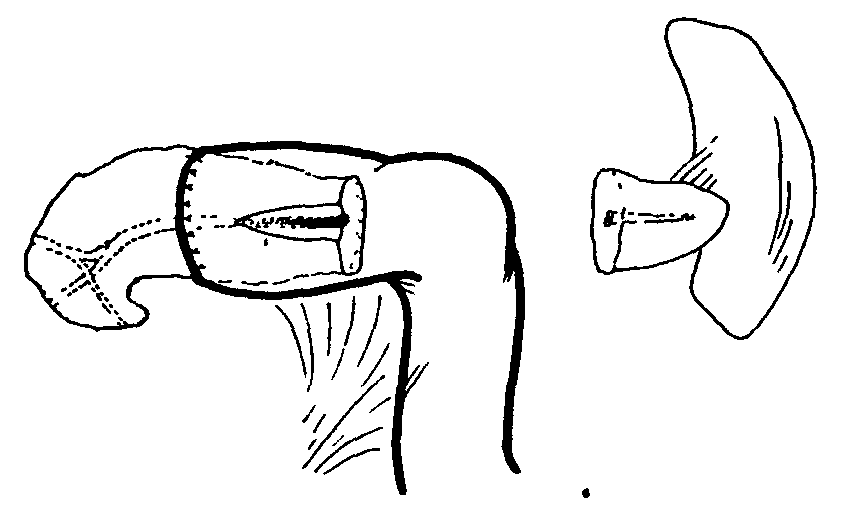
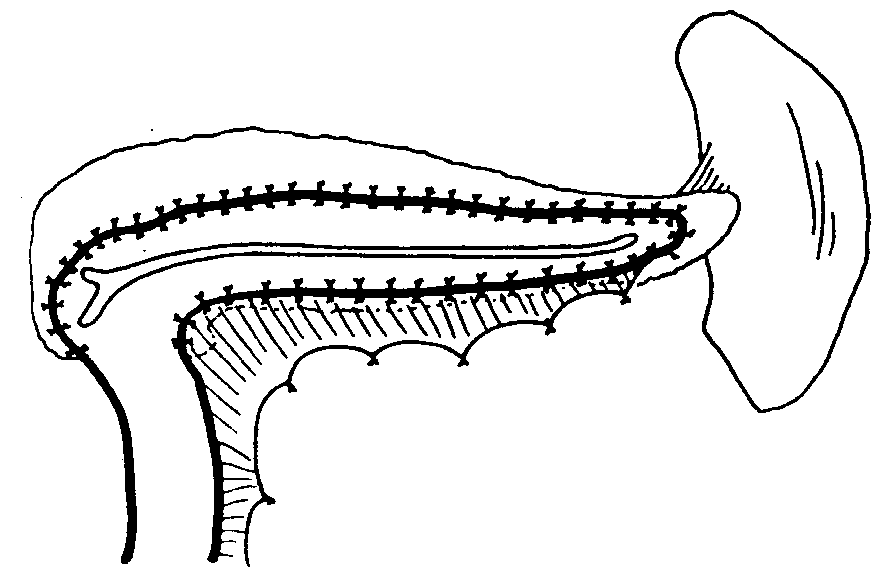
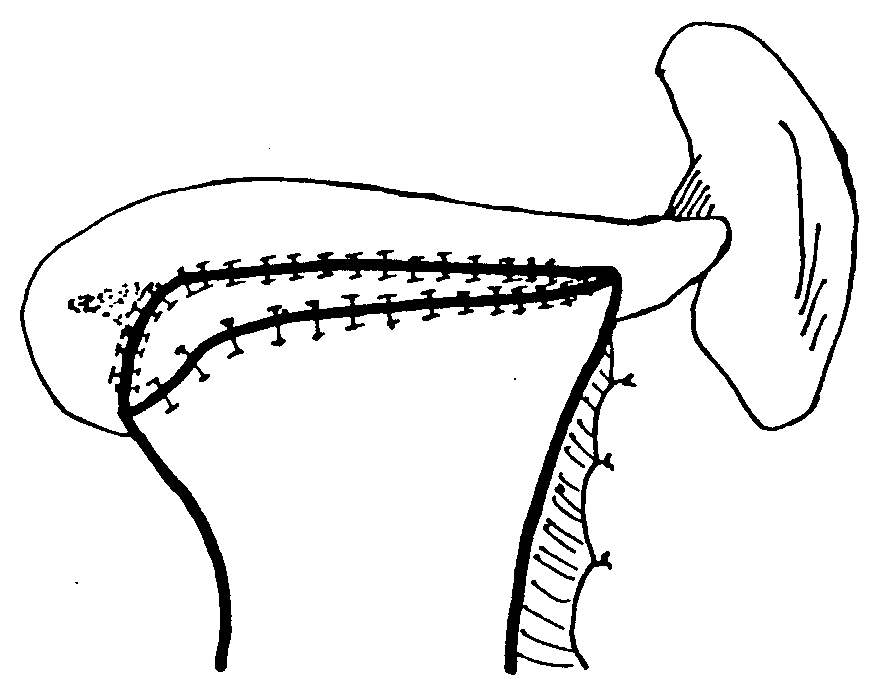
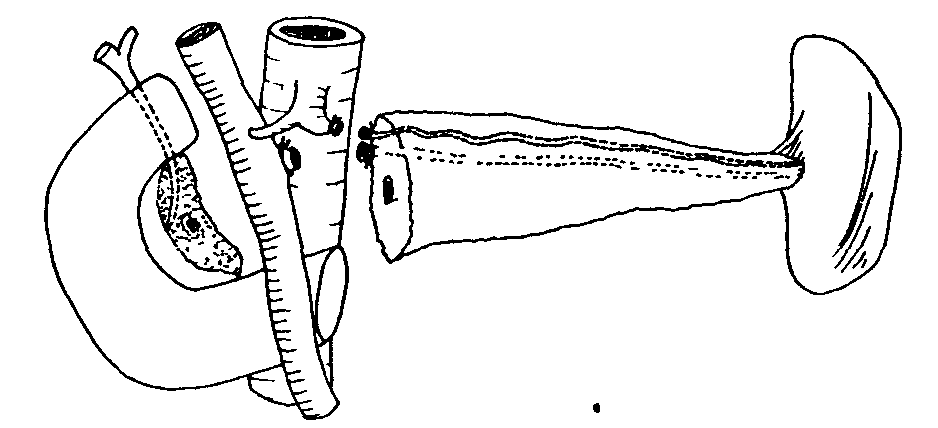
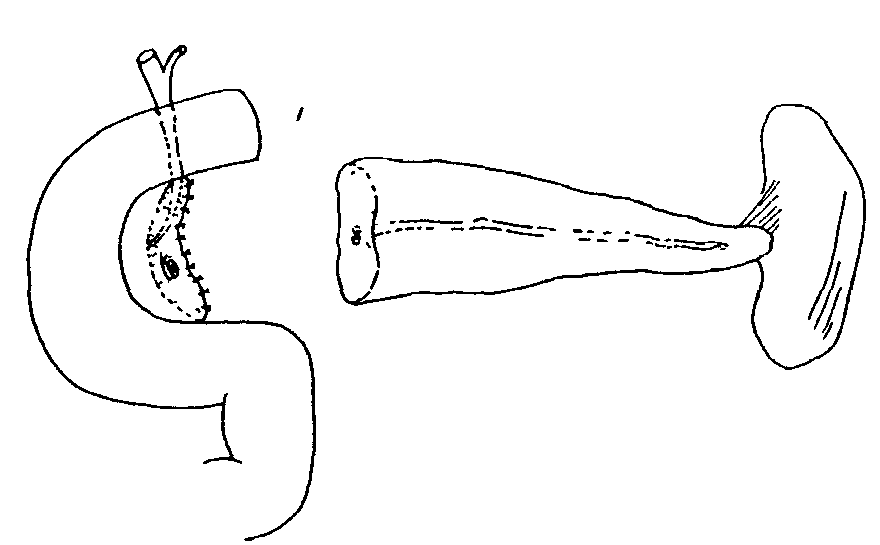
Клиническая картина хронического панкреатита Хроническим панкреатитом в основном страдают больные в возрасте 31-50 лет. Срок от появления первых признаков до оперативного лечения составляет от одного года до 20 лет. Это обусловлено слабым знанием врачами проявлений данного заболевания. Для таких больных характерны перенесенные операции по поводу острых хирургических заболеваний брюшной полости, а также госпитализация в инфекционное отделение в связи с поносами по типу «панкреатической холеры», кровянистым калом. Злоупотребление алкоголем, безуспешность консервативного лечения приводят к употреблению наркотиков, изменению психики. Ведущим симптомом является боль, которая встречается у 100% больных. Боль носит рецидивирующий или постоянный характер и часто может быть опоясывающей. По визуальной аналоговой шкале самооценки боли (где 0 баллов – отсутствие боли, 100 баллов – максимальная боль, которую только можно представить) интенсивность болевого синдрома достигает 80-100 баллов. Вторым по частоте симптомом является потеря массы тела (до 20 и более кг), что обусловлено внешнесекреторной недостаточностью и проявляется симптомами «малых» признаков: тошнотой, рвотой, отрыжкой, вздутием живота. При вовлечении в процесс островков Лангерганса формируется сахарный диабет. Наблюдаются также нарушение проходимости желудка, двенадцатиперстной кишки, регионарная портальная гипертензия, синдром билиарной гипертензии (явный, проявляющийся ремитирующей желтухой, и скрытый, без клинических признаков), что связано с нарушением функции смежных с поджелудочной железой органов. У трети больных хроническим панкреатитом развиваются осложнения с инвалидизацией в 15% случаев и летальностью, достигающей 5-10%. Регистрируется также рост заболеваемости раком поджелудочной железы, который развивается на фоне хронического панкреатита. Развитие новообразований наблюдается примерно у 24% пациентов спустя 20 лет после манифестации заболевания, из которых у 4% – рак поджелудочной железы, у 20% – злокачественные опухоли других локализаций. Диагностика хронического панкреатита Диагноз хронического панкреатита можно поставить, только используя комплекс специальных лабораторных и инструментальных методов исследования: биохимический анализ крови, определение панкреатических ферментов в сыворотке крови, сахар крови, копрограмма, рентгенологическое исследование, УЗИ, ФГС, ЭРХПГ, магнитно-резонансная холангиопанкреатография (МРХПГ), КТ, исследование панкреатического сока. Эндокринную функцию можно определить по сахарной кривой. Внешнесекреторную функцию определяют по копрограмме и содержанию ферментов в соке двенадцатиперстной кишки, полученному при ее зондировании. При эндоскопическом дренировании можно получить панкреатический сок и с помощью секретин-панкреазиминового теста установить секрецию. Обзорная рентгенография позволяет выявить панкреолитиаз: кальциноз — камни располагаются в паренхиме; калькулез — камни находятся в главном панкреатическом протоке. Рентгенологическое исследование желудочно-кишечного тракта может выявить косвенные признаки наличия объемного образования в поджелудочной железе (опухоль, киста, хронический панкреатит): развертывание подковы двенадцатиперстной кишки; смещение желудка кверху, вниз, влево, а также кпереди; замедление или ускорение эвакуации бария из желудка. УЗИ дает возможность подтвердить или отвергнуть хронический панкреатит. Недостатком его является получение однотипных данных, несмотря на многообразие форм панкреатита. Компьютерная томография позволяет получить рентгенологический аналог анатомических «пироговских срезов». Ее неинвазивность делает метод еще более ценным. Фиброгастродуоденоскопия выявляет косвенные признаки панкреатита: вдавление на задней стенке желудка, сужение и деформацию антрального отдела желудка и двенадцатиперстной кишки, воспалительные изменения большого дуоденального сосочка, язвы, полипы большого дуоденального сосочка, дивертикулы двенадцатиперстной кишки. Высокую информативность дает ЭРПХГ. Однако, возможные осложнения прямого контрастирования панкреатических протоков (например, острый панкреатит) заставляют установить строгие показания к его применению. Магнитно-резонансная холангиопанкреатография (МРХПГ), лишенная риска вышеупомянутых осложнений, в последнее время стала вытеснять ЭРХПГ. Оправдано сочетание лабораторных и специальных методов. Дифференциальный диагноз проводится с опухолями поджелудочной железы, язвенной болезнью желудка и двенадцатиперстной кишки, гастритами, ЖКБ, хроническими гепатитами. Лечение при хроническом панкреатите У пациентов, у которых диагноз хронического панкреатита не вызывает сомнений и которые страдают от тяжелой боли, могут использоваться следующие консервативные мероприятия и манипуляции для достижения облегчения боли: • препараты панкреатических ферментов; • ненаркотические и наркотические анальгетики; • блокады солнечного сплетения; • эндоскопическое стентирование панкреатического протока или сфинктеротомия; • другая медикаментозная терапия (применение октреотида, антиоксидантов). Однако, доказано, что при хроническом панкреатите, для которого характерен выраженный болевой синдром и осложнения со стороны смежных органов, медикаментозная терапия не эффективна, и купировать болевой синдром можно лишь с помощью хирургического вмешательства. С другой стороны, хирургическое лечение при хроническом панкреатите до сих пор остается нерешенной проблемой, особенно при наличии осложнений. Характер патологических изменений со стороны поджелудочной железы и смежных органов определяет выбор метода операции. В 30-50% случаев при хроническом панкреатите преобладают изменения в головке поджелудочной железы. Несмотря на выделение многими исследователями хронического панкреатита головки поджелудочной железы в качестве особой формы хронического панкреатита, неразрешены многие вопросы этиологии и патогенеза, не разработано стройной классификации, проблематична диагностика, отсутствует единство подходов при выборе метода операции. Хирургическое лечение при хроническом панкреатите Идеальная операция при хроническом панкреатите должна быть простой, легкой для выполнения, связанной с низким числом осложнений и минимальной летальностью, и в то же самое время она должна обеспечивать полное купирование боли, адекватное дренирование и не увеличивать эндо- и экзокринную недостаточность. В настоящее время нет операции, совершенной до такой степени, чтобы обеспечить 100%-ное излечение в соответствии с этим условием. Это, возможно, связано с тем, что хронический панкреатит является прогрессирующим процессом с многофакторной этиологией. Оперативные вмешательства при хроническом панкреатите могут быть широко классифицированы следующим образом: A. Дренирующие операции: Частичные – частичное дренирование главного панкреатического протока (например, по Duval, Puestow). Полные – полное дренирование главного панкреатического протока (например, по Partington, Bapat). Б. Резекционные операции – резекция части поджелудочной железы со смежными органами (например, по Whipple, Child). C. Операция с расширенным дренированием – добавление сфинктеротомии главного панкреатического протока к дренирующей операции (например, по Rumpf). D. Резекция с продленным дренированием – комбинированная операция (например, по Beger, Frey). Дренирующие операции развивались на основании теории, согласно которой боль при хроническом панкреатите обусловлена протоковой гипертензией. Следовательно, корректное дренирование должно способствовать декомпрессии главного панкреатического протока и купированию боли. С другой стороны, теория периневрального воспаления в головке поджелудочной железы говорит, что в данном случае головка железы является "пейсмейкером" болевого синдрома, а значит, это обусловливает развитие резекционных операций. A. Дренирующие операции Прошло более 3/4 века с тех пор как были предложены эти операции. Duval и Zollinger первыми применяли этот метод. Эти операции обеспечивают облегчение боли примерно в 60-80% случаев. I. Операции частичного дренирования 1. Операция по Duval. Разработана на основании предположения, что единственная стриктура Вирсунгова протока, расположенная рядом с ампулой, ответственна за обструктивную патологию, и терминальное дренирование будет способствовать излечению этого состояния. Операция состоит из дистальной резекции поджелудочной железы со спленэктомией и ретроградного дренирования главного протока в выключенную из пассажа петлю тощей кишки (рис. 3). 2. Операция по Peustow-Gilesby. Данные авторы продемонстрировали, что при хроническом панкреатите появляется такой патологический процесс как множественные стриктуры (появление "цепи озер"). Они рекомендовали продольное раскрытие панкреатического протока от участка рассечения панкреатического протока после резекции хвоста поджелудочной железы и спленэктомии до точки, находящейся сразу же справа от брыжеечных сосудов и инвагинации раскрытого протока с поджелудочной железой в У-образно выключенную петлю тощей кишки (рис. 4). Это способствовало достижению более широкого дренирования протоковой системы. 3. Операция по Leger. Разработана для случаев дистальной стриктуры и заключается в резекции примерно 40% дистальной части поджелудочной железы со спленэктомией и раскрытием панкреатического протока в петлю тощей кишки с помощью ретроградной, латеральной панкреатикоеюностомии (рис. 5). 4. Операция по Mercadier. Для дренирования тела поджелудочной железы в У-образно выключенную петлю тощей кишки с помощью анастомоза "бок-в-бок" (рис. 6).
От операций частичного дренирования вскоре пришлось отказаться из-за небольших размеров анастомоза, который имел тенденцию к быстрой окклюзии. Также важна концепция сохранения селезенки с хвостом поджелудочной железы, поскольку это предотвращает постспленэктомический сепсис, а также задерживает начало развития сахарного диабета. II. Операции полного дренирования 1. Операция по Partington-Rochelle (I960). Предложена как усовершенствование операции по Peustow. Дилятированный главный панкреатический проток (минимум, до 8 мм в диаметре) является предпосылкой для хорошего анастомоза протока со слизистой кишки, однако сообщалось даже об анастомозе между слизистой кишки и капсулой железы, когда диаметр протока равнялся 5 мм. Операция состоит из продольной латеральной панкреатикоеюностомии "бок-в-бок" без резекции хвоста поджелудочной железы или селезенки (рис. 7). 2. Модификация по Bapat операции по Partington-Rochelle. Состоит из раскрытия панкреатического протока от головки к хвосту с широким дренированием с помощью панкреатикоеюностомии "бок-в-конец" после раскрытия конца тонкой кишки по типу "рыбьего рта" до требуемой длины. Выполняется анастомоз протока со слизистой кишки. Предпочтительно наличие дилятации протока минимум до 7 мм в диаметре. Преимущества операции: прямой, конический и зависимый анастомоз, эффективное и полное дренирование, более физиологичная операция и только две линии наложения шва (рис. 8).
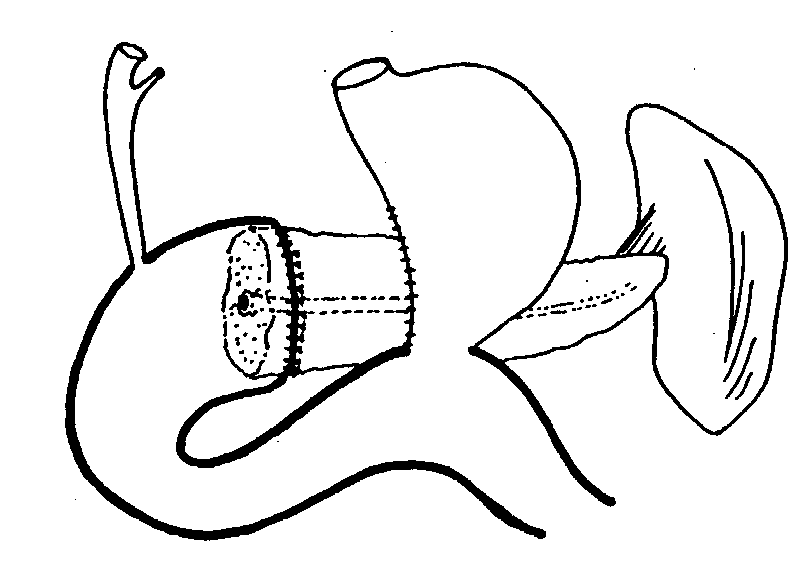
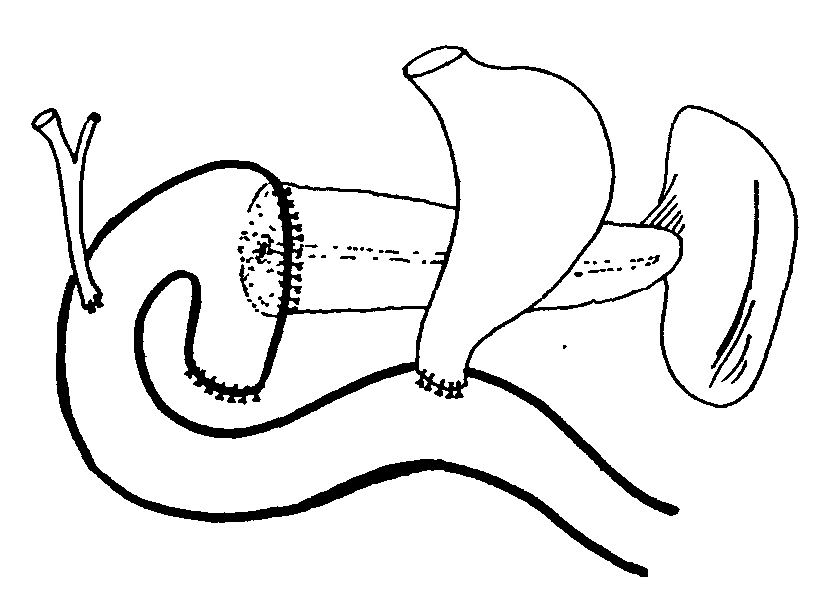
В. Резекционные операции К этим операциям прибегают, когда меньшие по объему операции неэффективны, особенно, когда нельзя исключить малигнизацию. 1. Операция по Whipple (1935). Панкреатодуоденальная резекция впервые описана A.О. Whipple в 1912 г., но опубликована позже для случаев злокачественных поражений головки поджелудочной железы, теперь используется в случае доброкачественных, воспалительных масс в головке поджелудочной железы при отсутствии дилятации панкреатического протока. Состоит из панкретодуоденальной резекции (ПДР) с реконструкцией с помощью панкреатикоеюностомии (или панкреатикогастростомии) в сочетании с холедохоеюностомией и гастроеюностомией (рис. 9). Это сложная, высокотехничная операция с более высокими по сравнению с дренирующими операциями показателями смертности, однако, с хорошими результатами. Она включает в себя удаление нормальных органов, что сильно противоречит принципам хирургии для доброкачественных заболеваний. 2. Операция по Traverso-Longmire (1978). Пилоросохраняющая панкреатодуоденальная резекция (рис. 10). Для преодоления проблем постгастрэктомического синдрома, свойственного классической ПДР по Whipple пилорический отдел желудка был сохранен. Первоначально предложенная для лечения рака головки поджелудочной железы пилоросохраняющая панкреатодуоденальная резекция (ПДРп) теперь также используется при хроническом панкреатите головки поджелудочной железы. 3. Денервированный панкреатический клапан по Warren (1984). В данном случае поджелудочная железа разделяется над воротной – верхней брыжеечной веной после перевязки селезеночной артерии и вены. Головка поджелудочной железы иссекается с оставлением ее тонкого ободка по внутреннему контуру двенадцатиперстной кишки. Остающаяся часть поджелудочной железой не дренируется. Перевязка селезеночной артерии и вены предлагается для денервации железы (рис. 11). 4. Субтотальная резекция поджелудочной железы. Состоит из резекции около 80% поджелудочной железы. Селезенка может быть сохранена. Операция показана, если поражение ограничено областью тела и хвоста поджелудочной железы, например, при ложных кистах, при неудачной панкреатикоеюностомии, отсутствии дилятации протока, ложной аневризме и в том случае, когда не возможно исключить злокачественное поражение тела и хвоста поджелудочной железы. 5. Резекция по Child (1965). Резекция 95% дистальной части поджелудочной железы (рис. 12). Впервые описана Barret и Bowers в 1957, Child популяризировал ее. Селезенка, хвостовая часть, тело и крючковидный отросток поджелудочной железы полностью удаляются. Сохраняется небольшая манжетка головки поджелудочной железы вдоль малой кривизны двенадцатиперстной кишки, не более 5% от всей железы. Эта манжетка защищает кровеносные сосуды и общий желчный проток во время операции. Выполняется не часто и показана, когда вся поджелудочная железа равномерно и выражено поражена и если предшествующие или меньшие по объему операции претерпели неудачу. При выполнении этой операции частота возникновения инсулинозависимого сахарного диабета повышается до 74% у пациентов, ранее не страдавших диабетом. 6. Тотальная панкреатэктомия. Показана в редких случаях, поскольку менее радикальные операции дают весьма удовлетворительные результаты. Операция показана для выполнения во вторую очередь после того, как установлено, что панкреатодуоденальная резекция или субтотальная резекция дистальной части поджелудочной железы не обеспечивают достаточного облегчения боли. Сообщается также, что тотальная панкреатэктомия с сохранением двенадцатиперстной кишки является эффективной операцией. Однако, в 95% случаев пациенты, перенесшие ее, требуют проведения инсулинотерапии, у них имеется также значительное нарушение пищеварительной и всасывательной функции.
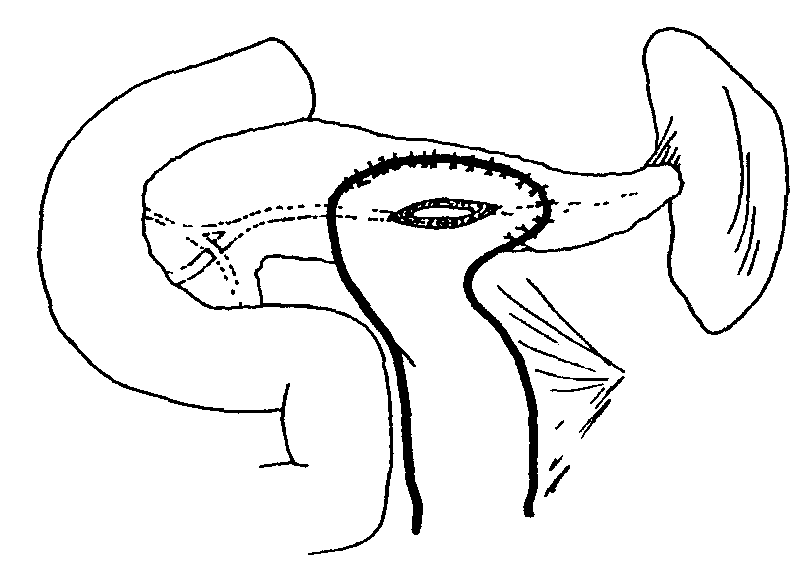
 Атаки гипогликемии после операции по Child или тотальной панкреатэктомии могут привести к смерти или к необратимому повреждению мозга. Однако, интерес к операции Whipple и ее пилоросохраняющему варианту возобновляется, особенно в случае наличия воспалительных панкреатических масс, с облегчением боли примерно в 90% случаев при допустимой частоте осложнений (3,2%) и смертности (3%) по данным последующего наблюдения в течение, в среднем, 6,6 лет. C. Операции c расширенным дренированием 1. Расширенное (продленное) дренирование по Rumpf. Комбинация операции по Partington-Rochelle с трансдуоденальной панкреатикопластикой (рис. 13). Показана при наличии препапиллярной обструкции панкреатического протока вследствие наличия конкрементов или стриктуры. С появлением эндоскопии, вторая часть этой операции стала непопулярной. 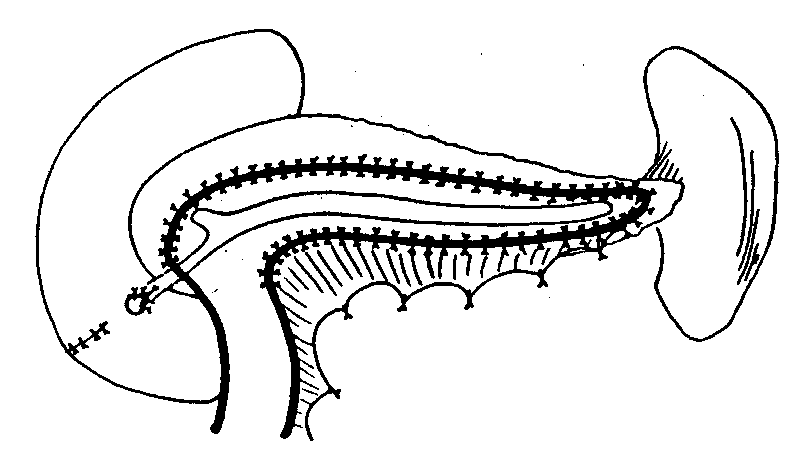 Рис. 13: Операция с расширенным дренированием по Rumpf. |