История урологии
 Скачать 6.12 Mb. Скачать 6.12 Mb.
|
|
Рис. 4.44. Общий вид и показатели урофлуограммы ния может быть медленной (менее 10 мл/мин), средней (10-100 мл/мин) и быстрой (более 100 мл/мин). Заполнение можно производить в положениях стоя, сидя и лежа. Температура среды заполнения должна соответствовать температуре тела пациента. Перед тем как начать заполнение, измеряют количество остаточной мочи. В течение фазы заполнения пациента необходимо попросить потужиться, подвигаться или покашлять для того, чтобы спровоцировать незаторможенные сокращения мочевого пузыря, чтобы проверить правильность установки манометрических систем. Пациент находится в положении на спине. В уретру введен двухходовой катетер (ходы 2 и 3). От помпы, которая нагнетает жидкость в мочевой пузырь, отходит инфузионная система 1, подключенная к ходу 2 уретрального катетера. От датчиков давления отходят манометрические проводники 4 и 5, которые подключены к ходу 3 уретрального катетера и ректальному манометрическому катетеру б (рис. 4.45). Графическое отображение изменений внутрипузырного давления при заполнении называется цисто-метрограммой (рис. 4.46). На графике цистометрограммы определяются следующие компоненты: кривая внутрибрюшного (абдоминального) давления Pabd; кривая пузырного давления Pves; кривая детрузорного давления Pdet, которая вычисляется автоматически, путем вычитания из значения пузырного давления значения абдоминального давления: Pves- PM= Pdet. К наиболее значимым относятся следующие параметры цистометрии. 1. Остаточная моча - ее количество не должно превышать 50 мл или 10 % от объема мочевого пузыря. Увеличение количества остаточной мочи может быть обусловлено ослаблением сократительной активности детрузора или нарушением его координированного сокращения.
2. Ощущение первого позыва характеризует функцию нейросенсорных путей. В нормальном мочевом пузыре ощущение первого позыва появляется при заполнении не менее 150 мл, но не более 350 мл. 3. Максимальная емкость мочевого пузыря - объем, при котором пациент 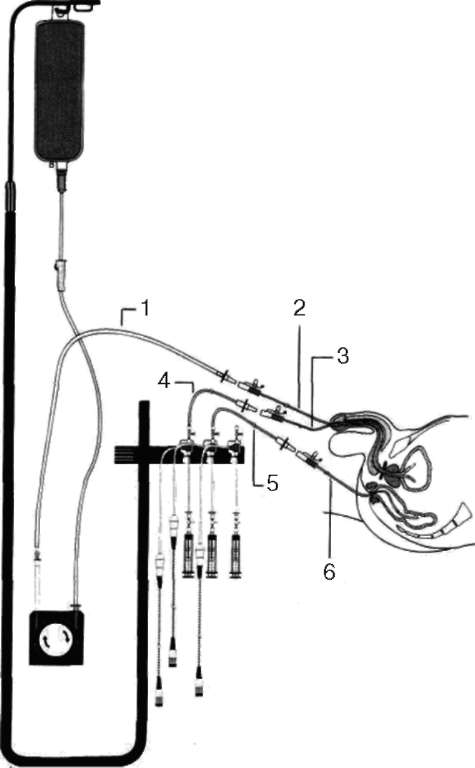 Рис. 4.45. Схема выполнения цистометрии: 1 - инфузионная система для заполнения мочевого пузыря; 2 - уретральный катетер: ход для заполнения мочевого пузыря; 3 - уретральный катетер: ход для регистрации внутрипузырного давления; 4 - датчик для определения пузырного давления; 5 - датчик для определения ректального давления; 6 - катетер для ректальной манометрии 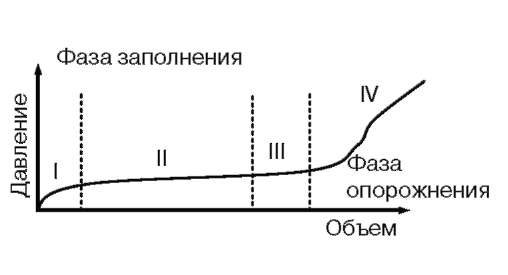 Рис. 4.46. Фазы нормальной цистометрограммы: I - инициальное повышение внутрипузыр-ного давления до момента достижения давления покоя; II - тонический изгиб кривой, отражающий вязкоэластические свойства стенки мочевого пузыря; III - структуры стенки мочевого пузыря достигают максимального растяжения, и повышение давления обусловлено дополнительным заполнением; IV - фаза мочеиспускания, которая определяет сократительную активность детрузора не может далее откладывать мочеиспускание. Максимальная емкость зависит от скорости заполнения, функции сенсорных нервных путей и функции детрузора. При быстром заполнении (более 100 мл/мин) емкость мочевого пузыря обычно составляет около 2/3 емкости при средней скорости заполнения. В норме максимальная емкость - 500-600 мл. При декомпенсации детрузора емкость составляет 1000 мл и более, при сморщенном мочевом пузыре - 100 мл и менее. Если нарушена передача сенсорного сигнала, то максимальную емкость мочевого пузыря определить невозможно. Существует понятие функциональная емкость мочевого пузыря. Она определяется из функциональных дневников мочеиспускания и представляет собой наибольший объем мочеиспускания.
4. Давление при первом позыве составляет обычно от 0 до 5 см вод. ст. в положении лежа и от 20 до 50 см вод. ст. в положении стоя и в большинстве случаев зависит от массы внутренних органов 5. Растяжимость (комплаентность) мочевого пузыря рассматривается как изменение детрузорного давления при определенном изменении объема заполнения. Растяжимость высчитывается по формуле: 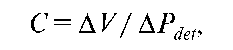 где С - растяжимость стенки мочевого пузыря; AV - изменение объема, APdet- изменение давления детрузора в момент изменения объема. Измеряется растяжимость в мл/см вод. ст. В норме растяжимость должна быть более 10 мл/см вод. ст. при объеме до 100 мл и более 25 мл/см вод. ст. при объеме до 500 мл. Если растяжимость низкая (что обычно наблюдается при резком нарастании давления при небольшом изменении объема), то это неблагоприятно для состояния верхних мочевых путей. 6. Давление в мочевом пузыре в фазу заполнения (имеется в виду детрузор-ное давление Pdet) - нормальный мочевой пузырь способен адаптироваться к быстрому изменению объема от 0 до максимальной емкости; при этом давление в мочевом пузыре повышается незначительно. Например, при первом позыве давление в мочевом пузыре в среднем составляет 0-5 см вод. ст., а при максимальной емкости - 10-15 см вод. ст. При этом растяжимость мочевого пузыря остается на нормальном уровне. При сморщенном мочевом пузыре или гиперактивности детрузора давление возрастает резко и до значительных цифр. Субъективно это сопровождается болью и чувством неудержимого позыва, нередко - недержанием мочи. При гиперрефлексии детру-зора повышение давления обусловлено незаторможенными сокращениями детрузора, несмотря на попытки пациента подавлять их. Незаторможенные сокращения детрузора можно вызвать при кашле, натуживании, изменении положения тела.
7. Нестабильность/стабильность мочевого пузыря - характеристика контроля центральной нервной системы над функцией мочевого пузыря. При гиперактивности мочевого пузыря в фазу заполнения на кривой внутрипузыр-ного и детрузорного давления цистометрограммы спонтанно или при провокации появляются незаторможенные сокращения детрузора, которые пациент безуспешно пытается подавить. Эти сокращения характеризуются повышением давления, иногда до значительных цифр. Раньше считалось, что критерий гиперактивности мочевого пузыря - это повышение давления более чем на 15 см вод. ст., однако сейчас этот критерий не рассматривается как основной. Гиперактивность мочевого пузыря появляется при различных патологических состояниях центральной нервной системы, а также при нарушении местных пузырно-уретральных взаимоотношений. Необходимо помнить, что этиологию этого нарушения нельзя оценить по данным цистометрии. Микционная цистометрия - исследование давление-поток, состоящее из двух фаз: фазы заполнения (такой же, как фаза заполнения при простой цис-тометрии) и фазы опорожнения. В фазе опорожнения производятся одновременная регистрация внутрипузырного Pvesи абдоминального Pabdдавлений, определение скорости мочеиспускания и электромиография сфинктера. Де-трузорное давление Pdetопределяется автоматически как Pves- Pabd. Данное исследование дает нам информацию о состоянии детрузора и его сократительной способности, наличии или отсутствии инфравезикальной обструкции, скорости мочеиспускания и количестве остаточной мочи, участии мышц передней брюшной стенки в мочеиспускании, координации работы сфинктера и детрузора. Выполняется микционная цистометрия в положении стоя или сидя. Подготовка пациента и условия выполнения такие же, как при ретроградной цисто-метрии.
В фазе заполнения одновременно с регистрацией внутрипузырного, абдоминального и детрузорного давления производится оценка электрической активности поперечно-полосатой мускулатуры тазового дна. Оцениваются те же показатели, что и в фазу заполнения простой цистометрии, однако при достижении максимальной цистометрической емкости автоматически начинается регистрация фазы опорожнения. Оцениваются такие параметры фазы опорожнения, как пузырное давление при максимальной скорости потока мочи (см вод. ст.), давление открытия шейки мочевого пузыря (см вод. ст.), детрузорное давление (см вод. ст.) - максимальное и в точке максимальной скорости потока. Автоматически выстраивается график зависимости скорости мочеиспускания от детрузорного давления. Таким образом можно выявить препятствие оттоку мочи. Таким образом, фазу опорожнения характеризуют следующие важные параметры. 1. Пузырное давление при максимальной скорости потока (Pves at Max flow). Давление в мочевом пузыре - это движущая сила мочеиспускания. Если пузырное давление при максимальной скорости потока превышает 100 см вод. ст., это может указывать на наличие инфравезикальной обструкции даже при нормальных цифрах скорости мочеиспускания. 2. Давление открытия (Pvesat open). Пузырное давление в начале мочеиспускания, отражает устойчивость открытия выходного отдела мочевого пузыря. Давление открытия - важный параметр в оценке наличия инфравезикальной обструкции. Если оно превышает 80 см вод. ст., это указывает на обструктив-ный характер мочеиспускания. 3. Детрузорное давление. Сокращение детрузора должно поддерживаться, пока мочевой пузырь не опорожнится полностью. Нормально функционирующий мочевой пузырь адаптируется к подъему давления внутри него соответственно уретральному сопротивлению. Если выходной отдел мочевого пузыря блокирован, сокращения детрузора достигают максимальной интенсивности (изометрическое сокращение); при открытом выходном отделе сила сокращений значительно ниже (изотоническое сокращение). По специальным номограммам, предложенным W. Schafer и P. Abrams, можно оценить сократительную силу детрузора и степень инфравезикальной обструкции (рис. 4.47).
4. Скорость мочеиспускания, остаточная моча, объем мочеиспускания (см. уро-флоуметрию). 5. Абдоминальное давление. В норме при мочеиспускании оно составляет 10- 15 см вод. ст. и в момент мочеиспускания зачастую уменьшается. При наличии обструкции абдоминальное давление может повышаться, иногда до значительных цифр, за счет натуживания, однако при этом скорость мочеиспускания увеличивается весьма незначительно. Электромиография - регистрация электрической активности поперечнополосатой мускулатуры тазового дна, отвечающей за удержание мочи. Данный метод позволяет получить информацию о произвольном контроле за мышцами тазового дна, координации функционирования детрузора и мускулатуры тазо- вого дна во время заполнения мочевого пузыря и при его опорожнении. У большинства людей уретральный и анальный сфинктеры работают синхронно. Изучая характер функционирования анального сфинктера, можно сделать вывод о деятельности уретрального. Потенциалы с мышц могут регистрироваться при помощи игольчатых или поверхностных электродов. Имеются также электроды в виде муфты, в центре которой располагается отверстие для прохождения ректального 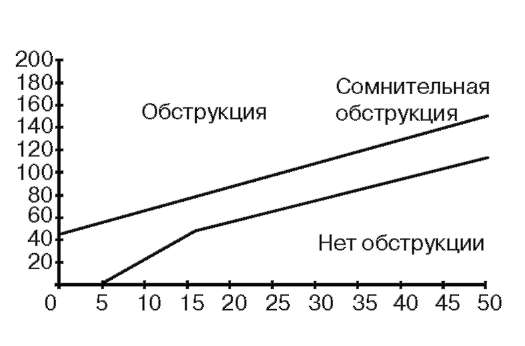 Рис. 4.47. Номограмма определения инфравезикальной обструкции катетера. Игольчатые электроды вводятся непосредственно в толщу мышцы и обеспечивают более точную информацию. Поверхностные электроды накладываются после тщательной обработки спиртом и высушивания области анального отверстия при раздвинутых ягодицах следующим образом (рис. 4.48): два электрода устанавливаются на 3 и 9 часах, как можно ближе к слизистой прямой кишки, третий электрод устанавливается на внутреннюю поверхность бедра (заземление). Женщинам электроды вводятся на глубину около 1 см вдоль края наружного отверстия уретры на 1 и 11 часах. Мужчинам электроды устанавливаются между основанием мошонки и прямой кишкой, параллельно последней, на глубину около 2-3 см.
Оценивается способность пациента сокращать и расслаблять мускулатуру сфинктера по просьбе исследователя, наличие или отсутствие рефлекторной релаксации сфинктера во время сокращения мочевого пузыря. Исходя из этого выделяют следующие состояния: норма, детрузорно-сфинктерная диссинер-гия, неконтролируемая релаксация сфинктера. Норма. При пустом мочевом пузыре может быть продемонстрировано произвольное сокращение и расслабление мускулатуры сфинктера. При заполнении мочевого пузыря наблюдается постепенное увеличение активности сфинктера по мере накопления жидкости, особенно после первого позыва. При возникновении непроизвольного сокращения детрузора (при его подавлении) отмечается значительное увеличение активности сфинктера, что подтверждает способность пациента произвольно подавлять мочеиспускание. Полное расслабление сфинктера наблюдается при произвольно вызванном сокращении детрузора (то есть при мочеиспускании). Детрузорно-сфинктерная диссинергия. Характеризуется отсутствием рефлекторного расслабления сфинктера во время сокращения детрузора (то есть в момент мочеиспускания). На электромиограмме определяется постепенное увеличение электромагнитной активности сфинктера по мере заполнения мочевого пузыря, которое не прерывается при рефлекторном сокращении детрузора. 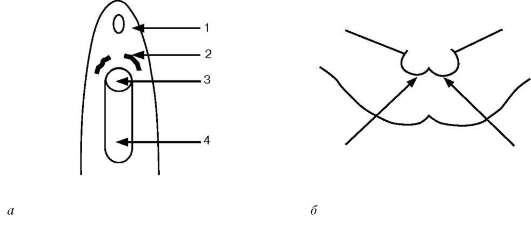 Рис. 4.48. Установка электродов при электромиографии женщинам (а) и мужчинам (б): 1 - клитор; 2 - уретральный сфинктер; 3 - уретра; 4 - влагалище Эта активность сфинктера не подавляется рефлекторно (как при мочеиспускании). Данный симптом наблюдается при повреждениях спинного мозга и обусловливает спастическое сокращение сфинктера. Неконтролируемое расслабление сфинктера. Характеризуется внезапным расслаблением наружного (поперечно-полосатого) сфинктера. Клинически данное состояние проявляется в виде внезапно возникающих эпизодов подтекания мочи. Обычно это наблюдается у неврологических больных (рассеянный склероз).
Уретропрофилометрия - измерение профиля уретрального давления - относится к методам оценки состояния выходного отдела мочевого пузыря. Она представляет собой регистрацию внутреннего давления, которое создается боковыми стенками мочеиспускательного канала по всей его длине. При этом возможно определить, каким образом происходит распределение давления внутри просвета уретры на разных уровнях. Исследование проводится в положении лежа, в мочевой пузырь трансуретрально вводится двухили трехходовой катетер диаметром 8-10 по шкале Шарьера. Катетер для регистрации уретрального давления имеет боковое отверстие, расположенное на расстоянии около 4 см от его конца. Предварительно мочевой пузырь заполняют 150-200 мл жидкости с температурой 37 °С, затем начинают извлекать катетер специальным ретрактором со скоростью 2 мм/сек. Пациент в этот момент находится в состоянии покоя, без напряжения мышц промежности. Одновременно в боковое отверстие подается жидкость со скоростью 2 мл/мин. Уретральное давление определяется сопротивлением, которое оказывает вытекающей из бокового отверстия жидкости стенка мочеиспускательного канала. Профиль уретрального давления регистрируют в покое, затем пациента просят напрячь мышцы тазового дна. Выполняют также регистрацию уретрального давления при натуживании и кашле (стрессовый профиль) в зоне максимального уретрального давления - для выявления стрессового недержания мочи или нестабильности уретры. Для нормального удержания мочи в мочевом пузыре необходимо, чтобы давление в уретре превышало давление внутри мочевого пузыря, то есть уретрально-пузырный градиент (PuraDif) был положительным. Это обеспечивается нормальной работой замыкательного аппарата мочевого пузыря, который составляют гладкомышечный и поперечно-полосатый сфинктеры. В период наполнения адаптация детрузора к увеличивающемуся объему мочи обеспечивает низкое внутрипузырное давление, тогда как сила сокращения сфинктеров высокая.
Основными являются следующие показатели профилометрии. 1. Максимальное уретральное давление (Maximal Urethral Pressure) - максимальное давление измеряемого профиля уретры. Оно зависит от тонического сокращения гладкой и поперечно-полосатой мускулатуры, кровотока в уретральных артериях и венах, выраженности складок слизистой оболочки, фиброэластичес-кого напряжения стенок. Нормальные цифры максимального уретрального давления представлены в табл. 4.4. У женщин при старении наблюдается уменьшение максимального уретрального давления с 60-80 см вод. ст. в возрасте 30 лет до 35-40 см вод. ст. в возрасте 70 лет. Существует формула для эмпирического определения нормальных показателей уретрального давления Puraу женщин: Pura, см вод. ст. = 92 - возраст, годы. 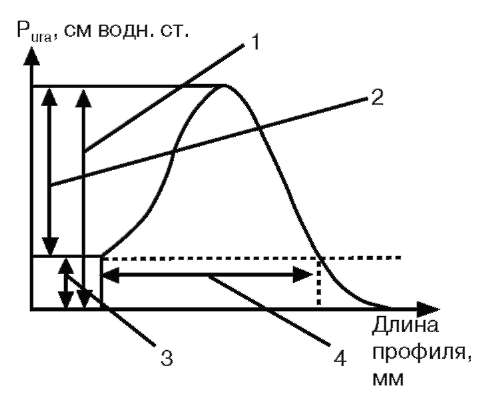 Рис. 4.49. Профиль уретрального давления Puraу женщин: 1 - максимальное уретральное давление; 2 - давление закрытия; 3 - пузырное давление; 4 - функциональная длина уретры 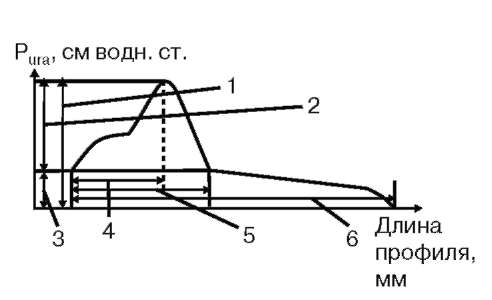 Рис. 4.50. Профиль уретрального давления Puraу мужчин: 1 - максимальное уретральное давление; 2 - уретральное давление закрытия; 3 - пузырное давление; 4 - длина простатической части; 5 - функциональная длина уретры; 6 - общая длина профиля Максимальное уретральное давление закрытия (Maximal Closure Pressure) - разница между максимальным уретральным давлением и давлением в мочевом пузыре, другими словами, это наибольшее значение уретрально-пузырного градиента. Для нормального состояния удержания оно должно быть больше 0. В норме максимальное давление закрытия составляет приблизительно 55- 60 см вод. ст. (см. табл. 4.4), снижаясь при патологических состояниях, проявляющихся недержанием мочи. На рис. 4.49, 4.50 изображены нормальные профили уретрального давления у мужчин и женщин.
3. Функциональная длина уретры, мм, - длина участка мочеиспускательного канала, на протяжении которого внутриуретральное давление превышает внут-рипузырное (то есть Pura >Pves). Функциональная длина уретры у мужчин и женщин различается (см. табл. 4.4). У мужчин расстояние от внутреннего отверстия уретры до точки максимального уретрального давления зависит от длины простатического отдела уретры (что определяется размерами простаты). Таблица 4.4. Нормальные значения основных показателей профилометрии в зависимости от пола 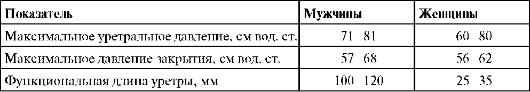 При стрессовом недержании мочи III типа имеется истинная недостаточность сфинктера; при этом максимальное уретральное давление составляет менее 30 см вод. ст. 4.9. ЭНДОСКОПИЧЕСКИЕ МЕТОДЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ УРОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ Внедрение эндоскопической техники и необходимого эндоурологического инструментария для диагностики и лечения заболеваний мочевыводящих путей привело к становлению целого раздела современной урологии - эндоуроло-гии. Эндоскопические методы исследования сегодня порой играют ключевую роль в постановке диагноза заболеваний почек и мочевых путей. Не менее широкое распространение получили и эндоскопические операции на мочевыво-дящих путях. С помощью современных ригидных и гибких эндоскопов можно осуществить диагностическую и лечебную уретроскопию, цистоскопию, урете-роскопию, уретеропиелоскопию и нефроскопию. Уретроскопия - метод эндоскопического исследования мочеиспускательного канала с помощью специального оптического прибора - уретроскопа. Осмотр мочеиспускательного канала производят по мере продвижения по нему эндоскопа в постоянном токе орошающей жидкости (ирригационная уретроскопия). Передняя уретра у мужчин по мере поступления жидкости растягивается и выглядит в виде округлого, уходящего вдаль канала (рис. 1, см. цв. вклейку), в заднем отделе которого определяются семенной бугорок и доли предстательной железы (рис. 2, см. цв. вклейку). Уретроскоп используется для диагностики пороков развития, стриктур (рис. 3, см. цв. вклейку), свищей, инородных тел, камней, дивертикулов и новообразований уретры. В клинической практике осмотр мочевого пузыря и мочеиспускательного канала нередко выполняют одновременно (уретроцистоскопия). Для уретроскопии используются оптические системы с углом обзора 0° и 12°.
Цистоскопия - метод эндоскопического исследования мочевого пузыря с помощью специального оптического прибора - цистоскопа. Цистоскоп - это инструмент, предназначенный для осмотра уретры, мочевого пузыря и проведения диагностических и лечебных манипуляций. Его используют для промывания мочевого пузыря, катетеризации мочеточников, взятия биопсии, коагуляции, извлечения инородных тел и т. д. Ригидный цистоскоп (рис. 4.51) состоит из тубуса, обтуратора, телескопического мостика и оптической системы с осветителем. Тубус инструмента имеет ирригационный канал, по которому поступает жидкость, обеспечивающая хорошую визуализацию. Мостик служит для соединения оптической системы и тубуса и позволяет провести мочеточниковые катетеры, щипцы для биопсии и различных манипуляций. В зависимости от цели исследования (диагностической или лечебной) могут применяться смотровой или катетеризационный цистоскоп. Последний имеет специальный механизм - подъемник Альбаррана, облегчающий проведение эндоурологических вмешательств, таких как катетеризация мочеточников и др. Цистоскопия позволяет оценить состояние слизистой оболочки мочевого пузыря, устьев мочеточников, определить наличие конкрементов, опухолей, инородных тел и др. Необходимость в проведении исследования может возникнуть в гинекологической или хирургической практике (для исключения инвазии опухоли женских половых органов, толстой кишки). Цистоскопия является  Рис. 4.51. Ригидные цистоскопы: 1 - смотровой; 2 - катетеризационнный; 3 - катетеризационный с механизмом - подъемником Альбаррана неотъемлемой частью таких методов диагностики, как хромоцистоскопия, катетеризация мочеточников, ретроградная уретеропиелоскопия и уретеропиелог-рафия. В процессе цистоскопии выполняются различные эндоурологические операции: биопсия уротелия, цистолитотрипсия, электрокоагуляция доброкачественных опухолей, рассечение устья мочеточника, уретероцеле, уретероли-тоэкстракция и др.
Противопоказаниями к выполнению цистоскопии являются острые воспалительные заболевания мочеполовых органов и повреждения уретры. Цистоскопия выполняется в положении больного лежа на спине с разведенными ногами. У мужчин исследование проводят под наркозом или местной анестезией, вводя в уретру инстиллагель. Эндоскоп вводят в наружное отверстие уретры и при постоянной ирригации жидкости, постепенно продвигаясь, осматривают передние отделы мочеиспускательного канала (уретроскопия). При приближении к лобковому симфизу окуляр ригидного цистоскопа направляют вниз и, проходя через задние отделы уретры, попадают в мочевой пузырь. После наполнения мочевого пузыря приступают к его осмотру. Исследование начинают с передней стенки и верхушки мочевого пузыря, где определяется своеобразный ориентир - пузырек воздуха (рис. 11, см. цв. вклейку). Далее изучают боковые, заднюю стенки и дно мочевого пузыря. Особенно тщательно следует осматривать область мочепузырного треугольника (треугольник Лье-то), где наиболее часто располагаются патологические процессы. Мочепузыр-ный треугольник ограничен устьями мочеточников и внутренним отверстием уретры. Слизистая оболочка мочевого пузыря в норме бледно-розового цвета, с умеренно развитым сосудистым рисунком, усиливающимся в проекции треугольника Льето, и характерным блеском. Устья мочеточников располагаются симметрично на обоих концах межмочеточниковой складки, имеют щеле-видную форму (рис. 12, см. цв. вклейку). Если представить цистоскопическую картину осмотра мочевого пузыря в виде циферблата часов, то расположение воздушного пузырька соответствует 12 часам, правого мочеточника - 7, а левого - 5 часам. Цистоскопическая картина при различных патологических изменениях имеет характерные особенности. При аплазии почки соответствующее устье мочеточника отсутствует. В ряде случаев можно обнаружить удвоение устьев мочеточников. Уретероцеле определяется в виде шаровидного выпячивания, покрытого неизмененной слизистой мочевого пузыря. При цистите отмечаются гиперемия и усиление сосудистого рисунка слизистой оболочки (рис. 19, см. цв. вклейку). Длительная инфравезикальная обструкция сопровождается тра-бекулярными изменениями стенки мочевого пузыря с образованием в его полости ложных дивертикулов (рис. 20, см. цв. вклейку) и конкрементов (рис. 17, см. цв. вклейку). С помощью цистоскопии можно наблюдать картину туберкулезного поражения мочевых путей.
Крайне важную информацию данный метод несет в диагностике опухолей мочевого пузыря (рис. 23, 24, см. цв. вклейку). Значительно повысить информативность исследования позволяет метод флюоресцентной диагностики. Он основан на избирательном накоплении протопорфирина IX в клетках опухоли после внутрипузырной инсталляции 5-аминолевулиновой кислоты. При освещении мочевого пузыря сине-фиолетовым светом возникает флюоресценция протопорфирина, концентрация которого в опухоли значительно выше, чем в здоровой слизистой оболочке (рис. 26, см. цв. вклейку). Это дает возможность улучшить визуализацию новообразований, которые не видны при обычном освещении, взять биопсию из флюоресцирующих участков или удалить их. Характерна цистоскопическая картина при открытом пионефрозе, сопровождающаяся выделением гноя из устья мочеточника. При гематурии определяется выделение крови из устья мочеточника на стороне поражения (рис. 13, см. цв. вклейку). Хромоцистоскопия - осмотр мочевого пузыря с определением раздельной функции почек и мочевыводящих путей. Метод заключается в проведении 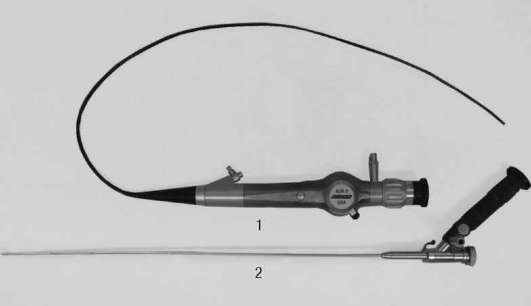 Рис. 4.52. Уретеропиелоскопы: 1 - гибкий; 2 - ригидный цистоскопии с одновременным внутривенным введением 1-3 мл 0,4% раствора индигокармина. В норме индигокармин выделяется из устьев мочеточников с мочой окрашенной в синий цвет струей через 4-6 мин после его поступления в кровяное русло (рис. 14, см. цв. вклейку). Отсутствие выделения инди-гокармина с одной из сторон в течение 10-12 мин указывает на значительное снижение функции почки или нарушение оттока мочи по мочеточнику. Уретероскопия - метод эндоскопического исследования мочеточника и полостной системы почки (уретеропиелоскопия) с помощью специального оптического прибора - уретероскопа (уретеропиелоскопа).
Различают ригидные, полуригидные и гибкие уретероскопы (рис. 4.52). Преимуществом современных фиброволоконных (гибких) уретероскопов является подвижность головной части, что позволяют преодолевать сужения, расширения и изгибы мочеточников.  Рис. 4.53. Чрескожные ригидные нефроскопы  Рис. 4.54. Чрескожные гибкие нефроскопы Уретеропиелоскоп дает возможность осмотреть мочеточник, лоханку и чашечки и в процессе осмотра выявить их повреждения, сужения (рис. 27, см. цв. вклейку), камни (рис. 28, см. цв. вклейку), опухоли (рис. 29, см. цв. вклейку), а также выполнить биопсию, контактную литотрипсию, уретеролитоэкст ракцию и др. Нефроскопия - метод эндоскопического исследования почечной лоханки и чашечек с помощью специального оптического прибора - нефроскопа, вводимого через сформированный чрескожный ход в поясничной области. Существуют ригидные (рис. 4.53) и гибкие (рис. 4.54) нефроскопы. Перкутанную нефроскопию осуществляют под ультразвуковым и/или рентгенологическим контролем. Через небольшой разрез кожи специальной иглой пунктируют полостную систему почки. По струне-проводнику формируют свищевой ход от кожи до почечной лоханки и расширяют его с помощью бужей до размеров нефроскопа. Далее по созданному каналу вводят нефроскоп и осматривают чашечно-лоханочную систему почки. Нефроскопию выполняют с диагностической (распознавание патологического процесса в чашечно-лоханочной системе почки и мочеточнике) и лечебной целью. Эндоскопические операции в урологии С помощью современного эндоскопического оборудования можно не только хорошо диагностировать, но и эффективно лечить целый ряд урологических заболеваний. Эндоурологические вмешательства менее травматичны, чем открытые операции, они уменьшают длительность пребывания больных в стационаре и сокращают период реабилитации. Все эндоскопические операции можно разделить на вмешательства, выполняемые на нижних (уретра, предстательная железа, мочевой пузырь) и верхних (почки и мочеточники) мочевых путях.
Операции, выполняемые на нижних мочевых путях Внутренняя оптическая уретротомия применяется при стриктурах уретры. С помощью специального оптического инструмента - уретроскопа - холодным ножом производят рассечение рубцово-измененного суженного участка уретры (рис. 4, см. цв. вклейку). В настоящее время трансуретральная эндоскопическая хирургия предстательной железы и мочевого пузыря включает: электроинцизию, электрорезекцию, электровапоризацию, роторезекцию, биполярную электроэнуклеацию простаты (TUEB), игольчатую аблацию, лазерную коагуляцию и вапоризацию. Наибольшее распространение среди них приобрела трансуретральная электрорезекция предстательной железы (ТУР), которая может быть использована при любых заболеваниях этого органа. В первую очередь она является основным методом лечения доброкачественной гиперплазии простаты. Электрорезекция патологически измененной ткани предстательной железы производится петлей резектоскопа с помощью высокочастотного переменного тока при постоянной ирригации специально приготовленными стерильными растворами (9% раствор маннитола, 3% раствор мочевины, 7,5% раствор глюкозы и др.) (рис. 5, 6, см. цв. вклейку). Орошающие жидкости позволяют поддерживать хорошую видимость операционного поля за счет быстрой эвакуации примеси крови, мелких сгустков, слизи, участков ткани и др. В процессе операции последовательно срезают небольшие участки ткани простаты, а кровоточащие сосуды коагулируют (рис. 7, 8, см. цв. вклейку). Резецированные кусочки с током жидкости попадают в мочевой пузырь (рис. 9, см. цв. вклейку) и откуда через тубус резектоскопа вымываются наружу. Если при этом удаляется вся гиперплазированная ткань до хирургической капсулы, операция называется трансуретральная аденомэктомия (рис. 10, см. цв. вклейку). После ее окончания, убедившись, что гемостаз хороший и все кусочки резецированной ткани простаты удалены из мочевого пузыря, резектоскоп извлекают и по уретре мочевой пузырь дренируют трехходовым катетером Фолея. Через катетер в ближайшие несколько дней после операции проводится постоянное орошение полости мочевого пузыря антисептическими растворами.
Трансуретральная электровапоризация простаты осуществляется с помощью специальных электродов (вапартродов) различных конфигураций, которыми производят выпаривание тканей предстательной железы с одновременным их подсушиванием и коагуляцией. Особенность биполярной электроэнуклеации простаты (TUEB) заключается в том, что первоначально производят эндоскопическое электровылущивание (энуклеацию) аденоматозных узлов единым блоком в просвет мочевого пузыря. После чего выполняют их марцеляцию (размельчение) и удаляют через тубус резектоскопа. Трансуретральная электрорезекция стенки мочевого пузыря - основной метод лечения поверхностных (без инвазии в мышечный слой) опухолей мочевого пузыря (рис. 25, см. цв. вклейку). Выполнение операции после введения в мочевой пузырь 5-аминолевулиновой кислоты (ТУР под флюоресцентным контролем) позволяет удалить все, в том числе невидимые при обычной цистоскопии участки опухоли (рис. 26, см. цв. вклейку). ТУР используется также при лечении других заболеваний мочевых путей - трансуретральная электрорезекция уретероцеле, биопсия стенки мочевого пузыря, участков инвазивного рака, рассечение входа в дивертикул и др. Эндоскопическая контактная цистолитотрипсия - метод разрушения камней мочевого пузыря с помощью подведенных к ним источников энергии или механического воздействия. В первом случае через цистоскоп к камню подводится зонд, несущий электрогидравлическую, ультразвуковую, пневматическую или лазерную энергию, которая под визуальным контролем разрушает камень. Во втором используется специальный механический цистолитотрип-тор. Он представляет собой эндоскоп, механическая часть которого состоит из двух браншей. После введения в мочевой пузырь бранши раскрываются, под контролем зрения между ними зажимается камень, затем бранши сжимают и камень разрушается. Образовавшиеся в результате дробления осколки камня вымываются с помощью шприца Жане через тубус цистоскопа.
Эндоскопические операции на верхних мочевых путях Их производят с помощью специально разработанных гибких или жестких эндоскопов - уретеропиелоскопа и нефроскопа. Уретеропиелоскопия позволяет выполнить следующие эндоскопические оперативные вмешательства: биопсию уротелия, рассечение сужений мочеточника, дробление и извлечение камней, электрорезекцию поверхностных опухолей мочеточника и лоханки (рис. 27-30, 34, см. цв. вклейку). Наибольшее распространение приобрела контактная уретеролитотрип-сия - дробление камней мочеточников и уретеролитоэкстракция - извлечение их с помощью специально сконструированных экстракторов. Уретероскопию выполняют антеградно, в процессе нефроскопии, или ретроградно, трансуретрально. Ретроградную уретероскопию производят путем проведения уретеропи-елоскопа под контролем зрения по уретре в мочевой пузырь, а затем через устье в мочеточник. После обнаружения конкремента по рабочему каналу эндоскопа с целью предотвращения его смещения в лоханку за камень заводится специально сконструированное устройство в виде металлической сетчатой полусферы («шапочка»). К камню подводится зонд, несущий один из видов энергии: электрогидравлическую, ультразвуковую, пневматическую или лазерную. Разрушенные фрагменты камня удаляются с помощью различных экстракторов, наибольшее распространение из них приобрела петля (корзинка) Дормиа. Если размеры камня невелики (< 0,5 см), его можно извлечь без предварительной литотрипсии (уретеролитоэкстракция). По окончании операции в мочеточник с целью дренирования почки на несколько дней устанавливается стент. Эндоскопические операции через чрескожный доступ в поясничной области (нефроскопия) включают вмешательства на чашечно-лоханочной системе и верхней трети мочеточника. Нефроскопия позволяет произвести экстракцию камней (рис. 31, см. цв. вклейку), литотрипсию (рис. 33, см. цв. вклейку), антеградное стентирование мочеточника (рис. 32, см. цв. вклейку), биопсию уротелия, электрорезекцию поверхностных опухолей (рис. 34, см. цв. вклейку), антеградное рассечение стриктур мочеточника, уретеролитотрипсию и уретеролитоэкстракцию.
Наибольшее распространение получила нефролитотрипсия (рис. 33, см. цв. вклейку). Операция начинается с чрескожной пункции лоханки под ультразвуковым и/или рентгеновским контролем. В ее просвет по специальной игле вводят струну-проводник, по которой расширяют пункционный канал до размеров нефроскопа. Выполняют нефроскопию, обнаруживают камень и в потоке используемой при этом промывной жидкости осуществляют его контактное дробление с одновременным вымыванием осколков. Виды энергии, используемые для дробления, те же, что и при трансуретральной уретероли-тотрипсии. Крупные осколки удаляют с помощью специальных щипцов, операцию заканчивают установкой нефростомического дренажа. Антеградная эндоуретеротомия - метод реканализации верхних отделов мочеточника, заключающийся в рассечении его рубцово-измененной стенки. При рецидивных сужениях мочеточника или сдавливании его просвета извне данную операцию дополняют эндопротезированием, то есть установкой в зону обструкции специально сконструированных спиралевидных устройств, которые, плотно прилегая к стенкам мочеточника, сохраняют его необходимый просвет. Антеградную уретеролитотрипсию и уретеролитоэкстракцию осуществляют после проведения уретероскопа из лоханки в мочеточник в той же последовательности, как и из ретроградного доступа. 4.10. БИОПСИЯ ОРГАНОВ МОЧЕПОЛОВОЙ СИСТЕМЫ Биопсия - метод исследования, при котором производится прижизненный забор тканей из организма с целью их микроскопического исследования. В настоящее время диагностические возможности биопсии значительно расширились. Этому способствовало появление ультразвуковых, рентгенологических и эндоскопических методов контроля процедуры. Показаниями к проведению биопсии почки являются: 1) верификация опухолей; 2) диагностика диффузных и очаговых заболеваний, выбор наиболее рациональной терапии у данной категории больных и контроль за ее эффективностью; 3) диагностика хронического гломерулонефрита, нефротического синдрома, поражения почек при диффузных заболеваниях соединительной ткани, системных васкулитах, сахарном диабете и др.
Основными способами биопсии почки являются открытый и закрытый (путем чрескожной пункции). При открытом способе операционным путем (люм-ботомия) обнажается почка и пункционной иглой берется кусочек почечной ткани для гистологического исследования. При закрытой (чрескожной) биопсии пункционная игла вводится в ткань почки через прокол кожи. Чрескож-ная биопсия, получившая наибольшее распространение в силу малой травма-тичности, выполняется под местной анестезией с помощью ультразвукового или рентгенологического контроля. Биопсия мочевого пузыря используется для диагностики и стадирования его опухолей и дифференциальной диагностики других патологических процессов в нем (туберкулез, интерстициальный цистит). Осуществить забор ткани можно с помощью специальных щипцов, вводимых через эндоскоп («холодная» биопсия), либо посредством трансуретральной резекции подозрительных участков стенки мочевого пузыря (ТУР-биопсия). Преимуществом «холодной» биопсии является отсутствие термических повреждений исследуемых тканей, недостатком - малая глубина забора ткани. Более точно определить глубину инвазии опухоли в стенку мочевого пузыря, а соответственно стадию и прогноз заболевания, позволяет ТУР-биопсия. Показаниями к биопсии предстательной железы являются повышение уровня ПСА, а также наличие подозрительных участков в ткани простаты при ректальном пальцевом осмотре или УЗИ. Наиболее распространена пункционная биопсия предстательной железы, которая выполняется трансректальным доступом под ультразвуковым наведением. Забор образцов ткани производится как минимум из 12 участков предстательной железы, однако в ряде случаев (например, у больных с большим размером органа) может потребоваться выполнение сатурационной (24 и более столбика ткани) биопсии простаты. У больных с невозможностью трансректального исследования (патология прямой кишки) альтернативой может быть промежностная (трансперинеальная) биопсия предстательной железы. Она имеет минимальное число осложнений и выполняется амбулаторно без обезболивания или под местной анестезией. После нее могут наблюдаться кровотечения из прямой кишки, уретры, гемоспермия, которые, как правило, купируются в скором времени самостоятельно.
Биопсия полового члена преимущественно используется для диагностики злокачественных новообразований. Возможно также морфологическое исследование тканей белочной оболочки и пещеристых тел с целью диагностики эректильной дисфункции (оценка состояния гладких мышц, выстилающих трабекулы) и определения тактики лечения этих больных. Биопсия при этом может проводиться как интраоперационно (открытый метод), так и в качестве самостоятельной диагностической процедуры (при помощи пункционной биопсийной иглы). Биопсия яичка применяется для диагностики мужского бесплодия и позволяет в точности оценить состояние сперматогенеза. Показаниями для ее проведения являются аспермия, азооспермия, олигозооспермия III степени, мужское бесплодие неясного генеза, гипогонадизм и крипторхизм. Биопсия яичка может быть открытой (иссечение небольшого участка ткани яичка) и закрытой (пункционной). Контрольные вопросы 1. Каково значение физикальных методов исследования в выявлении урологических заболеваний? 2. Как выполняется четырехстаканное исследование мочи и секрета простаты? 3. Каковы методы определения суммарной и раздельной функции почек? 4. Назовите нормальные показатели эякулята. 5. Перечислите виды УЗИ. Каково его значение в диагностике урологических заболеваний? 6. Какие малоинвазивные операции выполняют под сонографическим контролем? 7. Каково значение обзорной и экскреторной урографии при урологических заболеваниях? 8. Что служит показаниями к выполнению микционной цистографии? Опишите ее технику выполнения. 9. Каковы возможности КТ и МРТ в диагностике урологических заболеваний? 10. Что является показаниями к динамическим и статическим радионуклид-ным методам исследований? 11. Какие виды катетеров существуют? Как выполняется катетеризация мочевого пузыря?
12. Каковы методы исследования функционального состояния нижних мочевых путей? Каковы параметры урофлуограммы? 13. Перечислите показания и противопоказания кцистоскопии и хромоцисто-скопии. 14. Какие виды эндоскопических операций существуют в урологии? 15. При подозрении на какие заболевания показана биопсия почки и предстательной железы? Клиническая задача 1 Больной, 64 года, обратился к урологу с жалобами на частое затрудненное мочеиспускание, ослабление струи мочи, необходимость вставать 3-4 раза ночью для совершения акта мочеиспускания. Подобные жалобы с тенденцией к ухудшению отмечает в течение 3 лет. За последние годы стали беспокоить боли над лоном с иррадиацией в головку полового члена, возникающие при движении и перемене положения тела. Во время мочеиспускания стал отмечать прерывание (закладывание) струи мочи. В анализе мочи эритроциты - 30-40 и лейкоциты - 10-15 в поле зрения. Какое заболевание можно заподозрить? Какие методы обследования помогут установить диагноз? Клиническая задача 2 Больная, 24 года, обратилась к урологу с жалобами на частое болезненное мочеиспускание, боли в надлобковой области, выделение капель крови в конце мочеиспускания. Из анамнеза известно, что вышеуказанные жалобы появились около 2 дней назад после переохлаждения. Температура тела не повышалась. Принимала но-шпу, анальгин без особого эффекта. Анализ мочи: цвет мочи - желтая; прозрачность - мутная; относительная плотность - 1020; pH 8,0; белок - 0,09 г/л; сахар отсутствует; кетоновые тела отсутствуют; лейкоциты покрывают все поле зрения; эритроциты - 20-40 в поле зрения; эпителий плоский +; бактерии - +++; кристаллы отсутствуют; цилиндры отсутствуют; слизь - +. Каков предварительный диагноз?Какие методы обследования необходимы для его подтверждения?
Клиническая задача 3 Больной, 68 лет, обратился в клинику урологии с жалобами на частое затрудненное мочеиспускание, разбрызгивание струи мочи, чувство неполного опорожнения мочевого пузыря. Вышеуказанные жалобы появились около 6 месяцев назад после оперативного вмешательства - трансуретральной резекции аденомы предстательной железы. Какова наиболее вероятная причина нарушения мочеиспускания? Какие методы обследования позволят установить диагноз? Клиническая задача 4 Больной, 47 лет, обратился с жалобами на постепенное увеличение в течение двух лет правой половины мошонки. На момент обращения она достигла значительных размеров, причиняя сильный дискомфорт пациенту. При осмотре правая половина мошонки резко увеличена, определяется округлое мягко-эластическое безболезненное образование. Кожа над ним обычного цвета, легко смещается, складчатость ее сглажена. Какое заболевание можно заподозрить? Какие методы исследования помогут установить диагноз? На основании каких методов и с какими заболеваниями следует проводить дифференциальную диагностику? Клиническая задача 5 Больной, 72 года, обратился с жалобами на присутствие крови в моче в течение последних 4 месяцев. Моча окрашена кровью во время всего акта мочеиспускания. Периодически отмечает отхождение сгустков крови червеобразной формы. Неделю назад после очередного эпизода гематурии появились сильные боли в правой поясничной области, которые прошли самостоятельно после от-хождения с мочой сгустков крови. Какое заболевание следует заподозрить? Каков план обследования больного? |
