физиология бер. Изменения в организме женщины во время беременности
 Скачать 0.8 Mb. Скачать 0.8 Mb.
|
|
Имплантация плодного яйца. Как только морула попадает в матку, в ней появляется полость и образуется бластоциста (2-я неделя внутриутробного развития) (рис. 4.1, Б). На стадии бластоцисты бластомеры подвергаются определенным изменениям. Более крупные бластомеры образуют эмбриобласт, из которого в дальнейшем развивается эмбрион. Часть более мелких и располагающихся по периферии плодного яйца бластомеров образует питательную оболочку - трофобласт. В полости матки бластоциста приближается к месту имплантации (нида-ции), которое в значительной степени определяется местными особенностями эндометрия. К этому моменту эндометрий превращается в децидуальную оболочку, обеспечивающую условия, необходимые для жизнедеятельности зародыша. К моменту имплантации слизистая оболочка матки находится в секреторной фазе: железы заполнены секретом, клетки стромы содержат большое количество гликогена, липидов, нейтральных мукополисахаридов, солей и микроэлементов, ферментов и их ингибиторов, иммуноглобулинов и других биологически активных соединений. Процесс имплантации, который в среднем продолжается около 2 дней, помимо значительных изменений желез и стромы эндометрия, сопровождается выраженными местными гемодинамическими сдвигами. В месте имплантации бластоцисты отмечаются расширение кровеносных сосудов и образование синусоидов, представляющих собой расширенные капилляры и венулы, - образуется окно имплантации (6-7-й день после овуляции). Трансформация слизистой оболочки матки и созревание бластоцисты должны быть синхронными. В противном случае имплантация не произойдет или беременность прервется на ранних стадиях. Процесс имплантации связан в первую очередь с гормонами (эстрогенами, прогестероном), которые через специфические стероидные рецепторы в эндометрии оказывают выраженное воздействие на секреторные преобразования слизистой оболочки матки и процессы ее децидуализации. Помимо имплантации, децидуальной оболочке принадлежит важная роль в развитии эмбриона/плода. Децидуальная оболочка выполняет трофическую и защитную функции. Децидуальная ткань лизирует микроорганизмы и инакти-вирует их токсины, принимает участие в синтезе углеводов, липидов и белков. В ней происходит синтез пролактина и простагландинов. В соответствии с локализацией плодного яйца в децидуальной оболочке различают три части: ► выстилающую полость матки (decidua parietalis); ► покрывающую плодное яйцо со стороны полости матки (decidua capsu-laris); ► расположенную между плодным яйцом и стенкой матки (decidua basalis). В дальнейшем наступают период плацентации и органогенеза (до 12-й недели беременности) и фетальный период (после 12-й недели), когда по мере прогрессирования беременности происходит быстрое развитие как самого эмбриона, так и экстраэмбриональных структур (хорион/плацента, желточный мешок, амнион, пуповина). В период плацентации рост хориона и других экстраэмбриональных структур опережает рост эмбриона. (плацентация выше) Органогенез. Критические периоды развития. Развитие эмбриона/плода На 13-15-й день после оплодотворения из клеточных скоплений эктобласта и эндобласта, расположенных между амниотическим и желточным пузырьками, образуется зародышевый щиток (эмбриональный диск) (рис. 4.7). Происходит дифференцировка мезенхимы: часть клеток мезенхимы оттесняется на периферию - к трофобласту, часть скапливается вокруг амниотического и желточного пузырьков, а также около эмбриона. В результате этого зародышевый щиток дифференцируется в экто-, эндо- и мезодерму. Эти три зародышевых листка служат исходным материалом для формирования в дальнейшем всех органов и систем эмбриона. 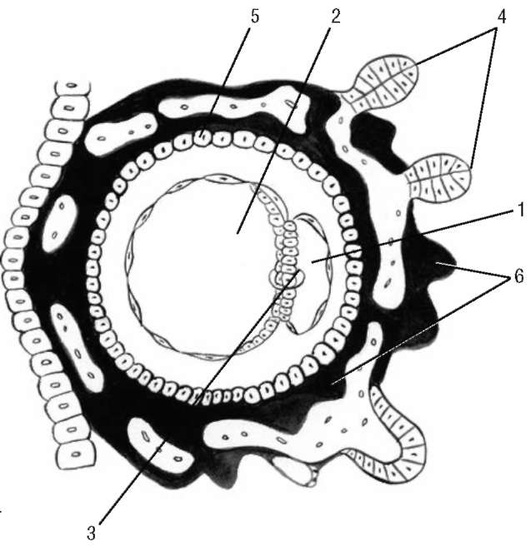 Рис. 4.7. Развитие плодного яйца 1 - эктoплaзмaтичecкий пyзыpeк (амнион); 2 - эндoблacтичecкий пузырек (желточный мешок); 3 - зародышевый щиток; 4 - вopcины хориона; 5 - цитoтpoфoблacт; 6 - лакуны с материнской кровью Рис. 4.7. Развитие плодного яйца 1 - эктoплaзмaтичecкий пyзыpeк (амнион); 2 - эндoблacтичecкий пузырек (желточный мешок); 3 - зародышевый щиток; 4 - вopcины хориона; 5 - цитoтpoфoблacт; 6 - лакуны с материнской кровьюСогласно теории системогенеза (Анохин П.К.), у плода в процессе его развития избирательно и ускоренно развиваются те функциональные системы, которые адаптируют организм к условиям внешней среды сразу же после его рождения. Нервная система закладывается очень рано. Образование нервной трубки и мозговых пузырей отмечается уже в течение первых недель онтогенеза. Закрытие нервной трубки происходит к 4-5-й неделе после оплодотворения (рис. 4.8). Из просвета нервной трубки формируются желудочки мозга и спинномозговой канал, практически одновременно происходит развитие мозжечка. Миелинизация ЦНС происходит во второй половине беременности, начинаясь в продолговатом мозге и достигая полушарий к концу беременности. Функциональное созревание различных отделов ЦНС определяет поведенческие реакции эмбриона/плода. Первые двигательные рефлексы, обусловленные формированием элементов рефлекторной дуги, хорошо видны при УЗИ с 7-8-й недели беременности. На 16-й неделе движения плода становятся координированными, на 21-й неделе внутриутробного развития у плода возникают первые спонтанные сосательные движения. К рефлекторным реакциям следует также отнести дыхательные движения плода, которые способствуют притоку крови в полые вены и усилению работы сердца и хорошо видны при УЗИ. Показателем созревания ЦНС плода является становление цикла «активность-покой» к 32-й неделе беременности. В период фазы покоя отмечается некоторое угнетение сердечной деятельности, двигательной и дыхательной активности. 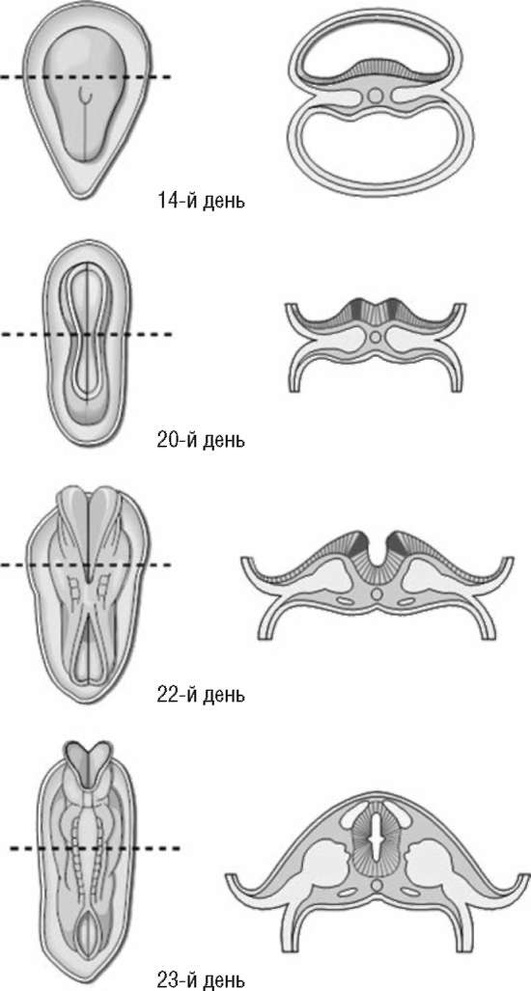 Рис. 4.8. Закрытие нервной трубки Рис. 4.8. Закрытие нервной трубкиК концу внутриутробного периода в основном заканчивается формирование важнейших отделов ЦНС и периферической нервной системы плода, хотя их функциональная зрелость достигается после рождения. Эндокринная система. Гипоталамо-гипофизарная система плода начинает развиваться очень рано. Продукция соматотропного гормона гипофиза плода начинается с 7-8-й недели и постепенно нарастает до 20-24-й недели гестации. ФСГ синтезируется гипофизом плода с 13-й недели онтогенеза, ЛГ - с 18-й, пролактин - с 19-й. ФСГ и ЛГ важны для процессов полового диморфизма. С 23-й недели внутриутробного развития задняя доля гипофиза плода начинает синтезировать вазопрессин и окситоцин. Максимальный уровень окситоцина у плода обнаруживается в конце беременности и в родах. Гормоны женских (эстрогены) и мужских (тестостерон) гонад, которым принадлежит важная роль в процессе дифференцировки наружных и внутренних половых органов, образуются у плода в незначительном количестве. АКТГ обнаруживается в гипофизе плода с 9-й недели гестации. АКТГ стимулирует функцию коркового вещества надпочечников с образованием кортизола и дегидроэпиандростерона. Кортизол играет важную роль в синтезе сурфактантной системы, способствуя созреванию легочной ткани. Дегидро-эпиандростерон плода поступает в плаценту, где из него синтезируется эс-триол. Гипоталамо-гипофизарно-щитовидная система плода функционирует в значительной степени автономно, так как материнские гормоны (ТТГ, тироксин и трийодтиронин) не проходят через плаценту к плоду. Развитие щитовидной железы начинается рано: на 4-й неделе она уже синтезирует тиреоглобулин, на 6й неделе начинают образовываться тиреоидные фолликулы, после 10-й недели железа начинает аккумулировать йод. Синтез ТТГ гипофиза начинается на 12-й неделе внутриутробной жизни, что сопровождается началом образования тироксина и трийодтиронина в щитовидной железе плода. Тиреоидные гормоны плода играют очень важную роль в процессе роста и развития, особенно в оссификации скелета и зубов, а также в формировании нервной системы. При недостатке гормонов щитовидной железы замедляются созревание нейронов, синаптогенез, нарушается миграция нервных клеток. Развитие поджелудочной железы у эмбриона человека начинается на 3-4-й неделе онтогенеза. Инсулин плода играет роль гормона роста, а материнский инсулин обеспечивает надлежащий уровень глюкозы. Инсулин, образующийся в организме матери, не переходит через плаценту к плоду; инсулин плодового происхождения также не попадает в материнский кровоток, что обусловлено высокой молекулярной массой гормона. Кроветворение. Первичный гемопоэз с образованием мегалобластов и мегалоцитов происходит в желточном мешке. В дальнейшем, с 5-6-й недели внутриутробного развития, желточное кроветворение сменяется печеночным (экстрамедуллярный гемопоэз), которое существует до 4-го месяца внутриутробного развития. После этого функция кроветворения переходит к костному мозгу и селезенке. Эритроциты в периферической крови плода определяются с 7-8-й недели онтогенеза, клетки миелоидного ряда - с 12-й, лимфоциты - с 16-й недели. В крови зрелого плода эритроцитов больше, чем у новорожденного, что объясняется физиологическим гемолизом части эритроцитов после рождения. Физиологическая эритремия у плода обеспечивает бесперебойное снабжение плода кислородом. Этому способствует и повышенное сродство к кислороду фетального гемоглобина. В период внутриутробного развития наблюдается сдвиг кривой диссоциации оксигемоглобина слева направо, что означает снижение способности крови плода связывать кислород по мере прогрессирования беременности. Некоторое снижение диссоциации оксигемоглобина, наблюдаемое у плода в конце внутриутробного периода, в значительной степени компенсируется повышением концентрации гемоглобина крови по мере роста плода. Сердечно-сосудистая система. Сердце эмбриона закладывается на 2-й неделе онтогенеза в виде двух парных трубок, на 4-й неделе эмбрионального развития венозный и артериальный отделы сердца увеличиваются, начинается формирование внутрисердечных перегородок. К 8-й неделе у эмбриона уже имеется сформированное сердце с двумя предсердиями и двумя желудочками. В это же время формируются магистральные сосуды, несколько позже - периферическая сосудистая сеть. При УЗИ сердечную деятельность плода можно регистрировать с 4-5-й недели беременности. На самых ранних стадиях развития (до 6-й недели) сердечный ритм у эмбриона замедленный. После формирования симпатической и парасимпатической иннервации ЧСС увеличивается, составляя к 9-й неделе беременности 170-180 в минуту. В последующем ЧСС снижается и с II триместра беременности в среднем составляет 120-160 в минуту. Во внутриутробном периоде кровообращение плода проходит три последовательные стадии: желточное, аллантоидное и плацентарное. Желточное кровообращение у эмбриона продолжается от момента имплантации до 2-й недели гестации. Кислород и питательные вещества поступают к эмбриону из первичных кровеносных сосудов желточного мешка. Помимо этого, снабжение зародыша питательными веществами и кислородом осуществляется непосредственно через клетки трофобласта, которые в этот период эмбриогенеза еще не содержат сосудов. Аллантоидное кровообращение функционирует до 15-16-й недели беременности. Аллантоис (выпячивание первичной кишки), несущий фетальные сосуды, подходит к трофобласту; фетальные сосуды врастают в бессосудистые ворсины трофобласта, вследствие чего хорион становится сосудистым. Установление аллантоидного кровообращения - качественно новый этап в развитии эмбриона, обеспечивающий более интенсивный транспорт кислорода и питательных веществ от матери к плоду. Период плацентарного кровообращения начинается с II триместра беременности, когда рост плаценты опережает рост плода. В этот период происходят рост и дальнейшая дифференцировка основных структурных элементов плаценты. После 22-й недели беременности рост плаценты несколько замедляется, отставая от темпов роста плода. Газообмен между матерью и плодом происходит в межворсинчатом пространстве, в терминальных ворсинах плаценты. Артериальная кровь доставляется в межворсинчатое пространство по материнским спиральным артериям (рис. 4.9). После газообмена на поверхности ворсин обогащенная кислородом кровь возвращается к плоду по мелким венам, которые, собираясь в более крупные венозные стволы, впадают в вену пуповины. Вена пуповины, несущая артериальную кровь (насыщенную кислородом на 80%), в брюшной полости плода разделяется на воротную вену и венозный проток плода. 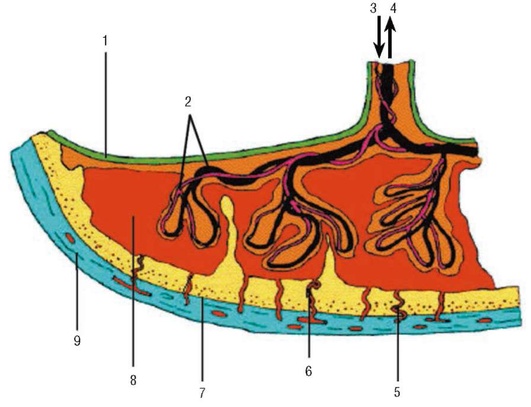 Рис. 4.9. Строение зрелой плаценты: 1 - плодовая поверхность; 2 - сосуды с плодовой кровью; 3 - артерия пуповины; 4 - вена пуповины; 5 - спиральные артерии; 6 - венозные синусы; 7 - материнская поверхность; 8 - лакуны с материнской кровью; 9 - эндометрий Рис. 4.9. Строение зрелой плаценты: 1 - плодовая поверхность; 2 - сосуды с плодовой кровью; 3 - артерия пуповины; 4 - вена пуповины; 5 - спиральные артерии; 6 - венозные синусы; 7 - материнская поверхность; 8 - лакуны с материнской кровью; 9 - эндометрийВенозный проток с богатой кислородом кровью и воротная вена, кровь которой, проходя через печень, частично дезоксигенируется, впадают в нижнюю полую вену. В нижней полой вене артериальная кровь плода смешивается с венозной кровью из нижних конечностей, печени и кишечника. Эта смешанная кровь поступает в правое предсердие, куда впадает и верхняя полая вена, несущая из верхней половины туловища плода чисто венозную кровь. Полного смешения этих двух потоков крови в правом предсердии не происходит благодаря клапанообразной складке (евстахиевой заслонке) в нижней полой вене, которая направляет кровь к овальному отверстию (foramen ovale). Через овальное отверстие в межпредсердной перегородке кровь поступает в левые отделы сердца и далее в аорту. Венозная кровь, попавшая в правое предсердие из верхней полой вены, поступает в правый желудочек, а затем в легочную артерию (рис. 4.10). 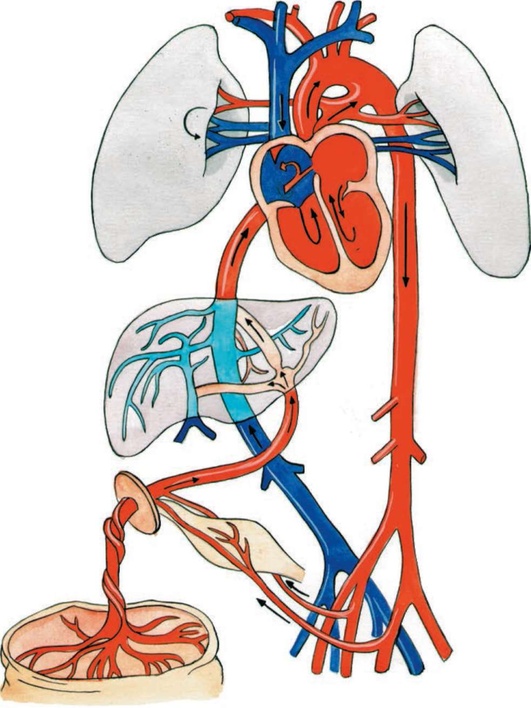 Основная масса бедной кислородом крови из легочных артерий, минуя нефункционирующие легкие, через артериальный (боталлов) проток направляется в нисходящую дугу аорты ниже места отхождения больших сосудов, питающих кровью голову и верхнюю часть туловища плода. Благодаря этому голова и верхние отделы туловища плода получают более насыщенную кислородом кровь, чем нижняя половина туловища. Кровь нисходящей дуги аорты снабжает нижнюю половину туловища и нижние конечности. Основная масса бедной кислородом крови из легочных артерий, минуя нефункционирующие легкие, через артериальный (боталлов) проток направляется в нисходящую дугу аорты ниже места отхождения больших сосудов, питающих кровью голову и верхнюю часть туловища плода. Благодаря этому голова и верхние отделы туловища плода получают более насыщенную кислородом кровь, чем нижняя половина туловища. Кровь нисходящей дуги аорты снабжает нижнюю половину туловища и нижние конечности.Рис. 4.10. Фетальное кровообращение Таким образом, высокое содержание кислорода в артериальной крови вены пуповины, по мере прохождения от плаценты к органам и тканям плода, постепенно снижается в результате смешивания с дезоксигенированной кровью. Все органы плода получают смешанную кровь, но при этом в наиболее благоприятных условиях находится печень плода, а также голова и верхняя половина туловища. Значительно хуже снабжаются кислородом нижняя половина туловища и легкие. Венозная кровь через ветви подвздошных артерий плода поступает в артерии пуповины и через них - в плаценту. По мере прогрессирования беременности происходит постепенное сужение овального отверстия и нижней полой вены, вследствие чего к концу беременности дисбаланс в распределении артериальной крови между нижней и верхней половиной туловища плода нивелируется. Особенности кровообращения плода имеют значение не только с точки зрения снабжения его кислородом, но и для выведения двуокиси углерода и других продуктов обмена кратчайшим путем: аорта-артерии пуповины-плацента. Система кровообращения плода тесно связана с гемодинамикой плаценты и материнского организма. Это отчетливо видно при синдроме сдавления нижней полой вены, который может возникать со второй половины беременности. У женщины, лежащей на спине, из-за сдавления увеличенной маткой нижней полой вены и частично аорты происходит перераспределение крови: большая часть крови задерживается в нижней полой вене, нарушается венозный возврат крови к сердцу, происходит снижение артериального давления (АД) в верхней части туловища. У беременной возникает головокружение, возможно обморочное состояние. Сдавление нижней полой вены беременной маткой, приводя к нарушению кровообращения в ней, отражается и на состоянии плода, вызывая у него тахикардию, усиление двигательной активности. После рождения ребенка плодовое кровообращение претерпевает ряд изменений. Происходит облитерация пупочных артерий, пупочных вен и венозного протока и, что особенно важно, - закрываются артериальный проток и овальное окно. Вследствие закрытия овального отверстия правое и левое предсердия разобщаются, кровь из правого предсердия целиком поступает в правый желудочек и по легочным артериям попадает в начавшие функционировать легкие - устанавливается малый круг кровообращения. Дыхательная система. На 4-й неделе эмбрионального развития происходит закладка легких, бронхов и трахеи, на 5-й неделе - деление бронхов на ветви. К III триместру беременности отмечается дифференцировка альвеолярного эпителия: клетки I типа представляют собой покровный эпителий альвеол, клетки II типа содержат гранулы и продуцируют особый липопротеид сурфактант, который в дальнейшем при рождении способствует расправлению легочной ткани. Во внутриутробном периоде плод совершает нерегулярные движения грудной клеткой (дыхательные движения), которые при УЗИ визуализируются с II триместра беременности. Частота дыхательных движений плода возрастает по мере увеличения гестационного возраста, составляя в III триместре 30-70 в минуту. Дыхательные движения плода способствуют притоку крови к сердцу плода, заглатыванию амниотической жидкости, что является одним из важных механизмов обмена околоплодных вод. В норме дыхательные движения плода осуществляются при закрытой голосовой щели, что препятствует попаданию околоплодных вод в легкие. Мочеполовая система. Развитие мочеполовой системы происходит из про-нефроса (предпочки), мезонефроса (первичной почки) и метанефроса (зачатка постоянной почки и мочеточника). Развитие половых органов начинается с формирования гонад в 5 нед гестации в целомическом бугорке над мезо-нефросом. Превращение индифферентной гонады в яичники или семенники происходит с 6-9-й недели (стадия гонадного пола). Развитие гонад детерминируется генами, заключенными в половых хромосомах. В процессе онтогенеза происходит разделение мочевой и половой систем: постоянная почка с мочеточником выполняет мочевыводящую функцию, а пронефрос и мезонефрос дифференцируются в яйцеводы у эмбрионов женского пола и в семявыносящие протоки у эмбрионов мужского пола. Постоянные почки (метанефрос) развиваются с 5-й недели после оплодотворения. Из разрастаний метанефроса образуются мочеточники, лоханки, чашечки и прямые собирательные канальцы. Развитие почки начинается на 7-8-й неделе беременности, на 14-й неделе петля нефрона (петля Генле) становится функционально развитой, способной к экскреции мочи путем гломе-рулярной фильтрации. Ультразвуковая визуализация почек плода возможна уже в 10-12 нед беременности, когда их средний диаметр составляет 0,4 см. Нефрогенез продолжается до 32-34-й недели гестации. Почки плода остаются относительно незрелыми на протяжении всего периода внутриутробной жизни: при отсутствии полноценной экскреторной функции они осуществляют клубочковую фильтрацию и канальцевую реабсорбцию. Образование мочи начинается с ранних сроков развития. К концу I триместра при УЗИ практически всегда обнаруживается наполненный мочевой пузырь. По мере увеличения гестационного возраста плода увеличивается средняя скорость продукции мочи: с 10 мл/ч в 30 нед до 27 мл/ч к концу беременности (до 650 мл/сут). Моча плода выделяется в амниотическую жидкость, откуда транс- и параплацентарным путями попадает в материнский кровоток, чему способствует относительно низкое осмотическое давление мочи плода. |
