Кашель
 Скачать 486.72 Kb. Скачать 486.72 Kb.
|
Врожденный стридор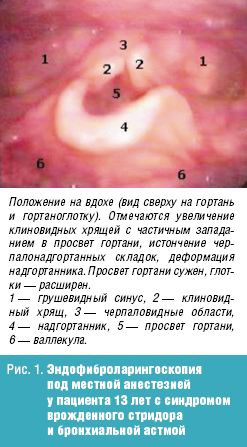 Врожденный стридор (лат. stridor – шипение, свист) – своеобразная болезнь раннего возраста, характеризующаяся инспираторным шумом при дыхании. Врожденный стридор в большинстве случаев обусловлен ларингомаляцией – запаздыванием формирования хрящей гортани, в результате чего она и после рождения остается мягкой, податливой; надгортанник при этом сложен в трубочку. Черпаловидно-надгортанные связки приближены друг к другу и образуют как бы ненатянутые паруса, которые при вдохе колеблются, образуя шум. Стридор, обусловленный ларингомаляцией, появляется обычно на 4—6-й неделе после рождения. Шум свистящий, звонкий, напоминающий воркование голубей, иногда мурлыканье кошки, кудахтанье курицы. Интенсивность шума уменьшается во время сна, в положении на животе, при переносе ребенка из холодного помещения в теплое и может увеличиваться при волнении, крике, кашле. При этом голос ребенка остается звонким, чистым, общее состояние не нарушается, дыхание мало затруднено, сосание происходит нормально. По мере роста и развития хрящей гортани (обычно к одному году) стридор исчезает. Муковисцидоз (лат. mucus – слизь + viscidus – вязкий) – заболевание с аутосомно-рецессивным типом наследования и поражением экзокринных желез в жизненно важных органах и системах. Впервые выделено в 1936 г. венским педиатром Гвидо Фанкони. Проявления муковисцидоза связаны с дефектом синтеза белка, выполняющего роль хлоридного канала, участвующего в водно-электролитном обмене клеток дыхательных путей, желудочно-кишечного тракта, поджелудочной железы, печени, половой системы. В итоге сгущается секрет большинства желез внешней секреции, затрудняется его выделение, в органах возникают изменения, наиболее серьезные — в бронхолегочной системе. В стенках бронхиального дерева развивается хроническое воспаление различной степени выраженности, разрушается соединительнотканный каркас, формируются бронхиоло- и бронхоэктазы. В условиях постоянной закупорки вязкой мокротой бронхоэктазы становятся распространенными, нарастает гипоксия, развивается легочная гипертензия и так называемое «легочное сердце». Выделяют следующие основные формы муковисцидоза: 1) смешанная (легочно-кишечная, 75-80%); 2) респираторная (15-20%); 3) кишечная (5%). Смешанная форма является наиболее тяжелым проявлением муковисцидоза. С первых недель жизни отмечаются повторные тяжелые бронхиты и пневмонии с затяжным течением, постоянный кашель, нередко коклюшеподобный, с вязкой мокротой, кишечные нарушения и расстройства питания. Нарушения бронхиальной проходимости является неотъемлемой частью бронхолегочных изменений. Нарушение процесса самоочищения приводит к закупорке бронхиол и мелких бронхов. Типичными изменениями являются постоянные разнокалиберные хрипы, которые выслушиваются обычно с двух сторон. Перкуторный звук носит коробочный оттенок. Диагноз муковисцидоза, как правило, ставят на основании отягощенного семейного анамнеза, типичных клинических проявлений заболевания в сочетании с высоким содержанием натрия и хлора в секрете потовых желез. Потовая проба является наиболее специфичным диагностическим тестом муковисцидоза. Стандартная методика предусматривает сбор пота после ионофореза пилокарпина. У здоровых детей концентрация натрия и хлоридов в секрете потовых желез не превышает 40 ммоль/л. Положительной потовой пробой считается концентрация хлора более 60 ммоль/л. Бронхиальная астма (от греч. asthma – удушье) – аллергическое заболевание, имеющее в основе хронический воспалительный процесс в дыхательных путях и гиперреактивность бронхов на воздействие различных стимулов. Заболевание характеризуется периодически возникающими эпизодами бронхиальной обструкции, сопровождающимися приступообразным кашлем, свистящими хрипами, экспираторной одышкой. Развитие бронхиальной астмы у детей обусловлено генетической предрасположенностью и факторами окружающей среды. Выделяют три основные группы факторов, способствующих развитию заболевания: 1) предрасполагающие (отягощенная аллергическими заболеваниями наследственность, атопия, бронхиальная гиперреактивность); Гиперреактивность бронхов – это такое состояние ирритативных («быстрых») рецепторов бронхов, когда они резко реагируют бронхоспазмом и появлением сухих хрипов в легких на воздействие очень низких концентраций ацетилхолина или гистамина, тогда как при нормальной реактивности бронхов указанные медиаторы в тех же концентрациях не вызывают никаких реакций. 2) причинные, или сенсибилизирующие (аллергены, вирусные инфекции, лекарственные средства); 3) триггеры (пусковые механизмы), вызывающие обострение и стимулирующие воспаление в бронхах и/или провоцирующие развитие острого бронхоспазма (аллергены, вирусные и бактериальные инфекции, холодный воздух, табачный дым, эмоциональный стресс, физическая нагрузка, метеорологические факторы и др.). Основные симптомы приступа бронхиальной астмы – чувство нехватки воздуха, приступообразный кашель с тягучей, трудноотделяемой мокротой, экспираторная одышка. Положение ребенка вынужденное – ортопное (греч. orthos – прямой, вертикальный + pnoē – дыхание). Пациент сидит на кровати и опирается руками о край кровати или колени для того, чтобы создать точку опоры для сокращения вспомогательных мышц – больших и малых грудных, при сокращении которых облегчается выдох. При перкуссии над легкими определяется коробочный звук (симптом эмфиземы). При аускультации: выдох удлинен, выслушиваются сухие свистящие хрипы с обеих сторон. Нередко эти хрипы слышны на расстоянии – дистанционно. 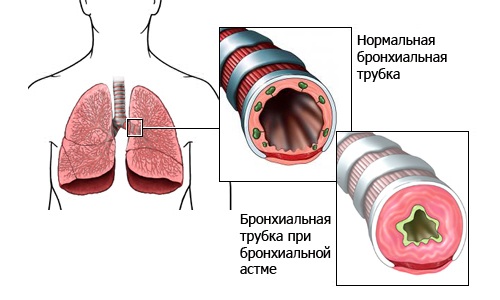 У детей раннего возраста эквивалентами приступа бронхиальной астмы могут быть эпизоды кашля ночью или в предутренние часы, от которых ребёнок просыпается, а также затяжной повторный обструктивный синдром с положительным эффектом бронхолитиков. Бронхиальная астма у детей нередко сочетается с аллергическим ринитом (сезонным или круглогодичным) и атопическим дерматитом. Вне приступа при спокойном дыхании хрипы выслушивают лишь у небольшой части больных. Лабораторно-инструментальные критерии диагностики бронхиальной астмы: нарушение функции внешнего дыхания по обструктивному типу; снижение пиковой скорости выдоха по данным пикфлуометрии; обнаружение при микроскопии мокроты кристаллов Шарко-Лейдена и спиралей Куршмана; эозинофилия в периферической крови; повышенное содержание Ig E в крови. |
