Кашель
 Скачать 486.72 Kb. Скачать 486.72 Kb.
|
Уход за детьми с гипертермическим синдромомНаиболее часто гипертермический синдром у детей наблюдается при острых респираторных инфекциях. Поэтому целесообразно разместить информацию о доврачебной помощи и уходе за детьми с высокой температурой тела в этом разделе. Температура тела 37—38 °С называется субфебрильной, 38—38,9 °С — фебрильной, 39—40,5 °С — пиретической (от греч. pyretos — жар), выше 40,5 °С — гиперпиретической. В развитии гипертермии различают три основных периода: постепенного повышения температуры тела, максимального ее повышения и снижения. В периоде повышения температуры тела основным клиническим симптомом является ознобом, который сопровождается сократительным термогенезом и увеличением теплопродукции. Также могут быть головная боль, ухудшение общего состояния. В этот период ребенку холодно и мероприятия по уходу должны быть направлены на согревание ребенка. Его следует тщательно укрыть одеялом, к ногам приложить теплую грелку, напоить крепким чаем. В помещении, где находится ребенок, не должно быть сквозняков. 2. Период максимального повышения температуры тела характеризуется ухудшением общего состояния: появляется чувство жара, гиперемия кожи, ощущение тяжести в голове, резкая слабость, ломота во всем теле. Нередко отмечаются судороги (фебрильные). Возможны бред и галлюцинации. В это время ребенку жарко и мероприятия по доврачебной помощи и уходу должны быть направлены на увеличение теплоотдачи и уменьшение теплопродукции. Увеличение теплоотдачи осуществляется физическими методами: ребенка раздеть; растереть кожу полуспиртовым раствором (водкой) до появления гиперемии кожи; приложить холод (пластиковые бутылки с холодной водой или льдом) на область крупных сосудов (через пеленку) – на подключичную, подмышечную, паховую области, область печени, верхняя треть передней поверхности бедра; компрессы на лоб, руки и ноги с использованием уксусной воды (1 столовая ложка уксуса на 1 литр воды); Уменьшение теплопродукции достагается за счет применения лекарственных препаратов (панадол, аспирин и др.). Ребенка в период максимального повышения температуры тела следует часто и обильно поить: давать жидкость в виде фруктовых соков, морсов, минеральных вод. При повышении температуры тела выше 37 °С на каждый градус требуется дополнительное введение жидкости из расчета по 10 мл на 1 кг массы тела. Пример. Ребенку 2 года, вес 15 кг. Температура тела 39 °С. На каждый градус выше 37 нужно давать: 15x10=150 мл жидкости. Если таких градусов 2 (39 – 37 = 2), следовательно, нужно дать: 150x2=300 мл жидкости дополнительно к суточной потребности. 3. Период снижения температуры тела может протекать критически либо литически. Быстрое падение температуры тела (с 40 до 36 °С) называют критическим. Одновременно происходит резкое снижение сосудистого тонуса и артериального давления. Пульс становится слабым, нитевидным. У ребенка развиваются слабость, обильное потоотделение, конечности становятся холодными на ощупь. Ребенку в это время холодно. Мероприятия по уходу направлены на согревание ребенка: к телу и конечностям прикладывают грелки, дают крепкий теплый чай. Ребенка необходимо переодеть в чистое и сухое белье, предварительно насухо вытерев тело, особенно складки. Если требуется, то меняют также постельное белье. Необходимо контролировать величину артериального давления. При гипотонии вводится кордиамин или кофеин. Постепенное снижение температуры тела, называемое литическим, сопровождается небольшой испариной и умеренной слабостью. Ребенок спокойно засыпает. Специальных мероприятий по уходу не требуется. Температурящий ребенок нуждается в назначении соответствующей диеты. Учитывая снижение аппетита, кормить больного ребенка нужно чаще и дробными порциями, уменьшив в рационе количество белка животного происхождения. При уходе за температурящими больными тщательно следят за состоянием кожных покровов и слизистых оболочек, принимают меры для предупреждения пролежней. Ринит (rhinitis; греч. rhis, rhinos – нос + itis – воспаление) – воспаление слизистой оболочки носа. В клиническом течении острого ринита выделяют три стадии: сухую стадию раздражения, стадию серозных выделений и стадию слизисто-гнойных выделений. Стадия сухого раздражения слизистой оболочки продолжается несколько часов. Заболевание начинается остро с общего ухудшения состояния больного: повышается температура тела, появляется головная боль, отмечается ощущение жжения, щекотания и царапания в носовой полости, изменяется тембр голоса (закрытая гнусавость), понижается обоняние, постепенно нарушается носовое дыхание. Вторая стадия — стадия серозных выделений. В этот период появляется обильное количество серозно-слизистого секрета. Это отделяемое оказывает у детей раздражающее действие на кожу преддверия носа и верхней губы, проявляющееся в виде красноты и болезненных трещин. При этом возможно полное нарушение носового дыхания. Характерно слезотечение за счет раздражения чувствительных рефлексогенных зон слизистой оболочки полости носа, чиханье. Отек слизистой оболочки полости носа приводит к нарушению дренажа придаточных пазух носа и среднего уха. Третья стадия — стадия слизисто-гнойных выделений. В этот период изменяется характер отделяемого из полости носа, а именно: отделяемое становится мутным, затем желтоватым и зеленоватым. Это обусловлено наличием в нем лейкоцитов, эпителиальных клеток и муцина. Гнойные выделения свидетельствуют о бактериальной природе воспаления. Фарингит (pharyngitis; от греч. pharynx – горло, глотка + itis – воспаление) – воспаление слизистой оболочки глотки. Как правило, при фарингите дети жалуются на боль, неприятные ощущения в горле (жжение, першение, зуд), покашливание, иногда – зуд и боли в ушах. Диагноз фарингит основывается на осмотре глотки: обычно отмечается покраснение задней стенки глотки. Ларингит (laryngitis; от греч. larynx, laryngos – гортань + itis – воспаление) – воспаление слизистой оболочки гортани. При этом, как правило, происходит воспаление и голосовых связок. Характерно покашливание и осиплость голоса. У детей раннего возраста возможно развитие отека подсвязочного пространства и сужение просвета гортани – стеноз. При этом наблюдается инспираторная одышка и «лающий» кашель. Неотложная доврачебная помощь при стенозирующем ларингите: 1) создать спокойную для ребенка обстановку; 2) обеспечить доступ свежего воздуха, так как развивается гипоксия; 3) расстегнуть стесняющую одежду; 4) теплое щелочное питье; 5) провести отвлекающую терапию; 6) поставить горчичники на верхнюю часть грудной клетки, теплые ножные ванны, горчичники на икроножные мышцы (происходит отток крови к нижней половине туловища, уменьшается отек гортани); 7) провести паровые ингаляции с добавлением соды, отхаркивающих трав с целью уменьшения отека слизистой оболочки, разжижения мокроты; 8) внутримышечно ввести лазикс 1-2 мг на 1 кг массы тела ребенка (1 мл = 10 мг); 9) в тяжелых случаях внутримышечно ввести преднизолон 3-5 мг на 1 кг массы тела ребенка (1 мл = 30 мг). Трахеит (tracheitis; новолат. tracheia – дыхательное горло + itis – воспаление) – воспаление слизистой оболочки трахие. Как правило, сопровождается бронхитом. Бронхит (bronchitis; от греч. bronchos – дыхательная трубка + itis – воспаление) – воспаление слизистой оболочки бронхов. Дети старшего возраста жалуются на жжение за грудиной, слабость, вялость. Основным симптомом бронхита является кашель. В начале заболевания он сухой, затем влажный с отхождением слизисто–гнойной мокроты. При перкуссии грудной клетки звук не изменен. При аускультации – дыхание жесткое с удлиненным выдохом, выслушиваются разнокалиберные сухие и влажные хрипы, которые могут уменьшаться и даже исчезать после кашля. При рентгенологическом исследовании возможно усиление легочного рисунка, повышенная прозрачность легких. У детей раннего возраста при бронхите умеренно выражены симптомы общей интоксикации, возможны симптомы дыхательной недостаточности І степени. При перкуссии над легкими определяется коробочный оттенок легочного звука, который свидетельствует об увеличении воздушности легких. Происходит это следующим образом. Во время кашля в фазе закрытой голосовой щели внутригрудное давление увеличивается и легкие умеренно расширяются. Но вследствие того, что в легочной ткани детей раннего возраста недостаточное количество эластических волокон, легкое не возвращается в исходное состояние. Поэтому у детей раннего возраста заболевания, протекающие с кашлем, всегда сопровождаются незначительно выраженными симптомами эмфиземы. При аускультации дыхание жесткое с удлиненным выдохом, выслушиваются разнокалиберные сухие и влажные хрипы, которые так же могут уменьшаться и даже исчезать после кашля. Обструктивный бронхит – бронхит, протекающий с обструкцией дыхательных путей. Чаще наблюдается у детей раннего возраста. При этом в бронхах мелкого калибра скапливается густая вязкая мокрота, вдох происходит относительно легко, а выдох затруднен вследствие бронхообструкции. 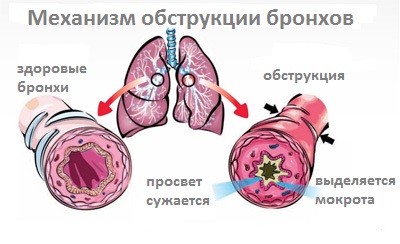 В связи с этим у детей выражена экспираторная одышка с признаками дыхательной недостаточности, симптомы общей интоксикации. При перкуссии над легкими определяется коробочный звук, дыхание жесткое вплоть до бронхиального с резко удлиненным выдохом. Характерно наличие сухих свистящих хрипов с обеих сторон, что свидетельствует о наличии вязкой густой мокроты в просвете мелких бронхов. Наличие именно этих хрипов свидетельствует о бронхообструкции. Могут также выслушиваться и другие хрипы – сухие жужжащие или влажные разнокалиберные – в зависимости от локализации и консистенции мокроты. Но они являются лишь симптомами бронхита (но не бронхообструкции). При рентгенографии легких определяются признаки эмфиземы: увеличение прозрачности легочных полей, горизонтальное расположение ребер, опущение диафрагмы, расширение межреберных промежутков. Бронхиолит (bronchiolitis; анат. bronchiolus – бронхиола + itis – воспаление) – воспаление бронхиол, как правило двустороннее и дифффузное. Чаще наблюдается у детей раннего возраста. Выражены симптомы общей интоксикации, одышка экспираторная или смешанная, дыхательная недостаточность. При перкуссии отмечается коробочный звук. При аускультации дыхание жесткое с удлиненным выдохом, выслушиваются сухие свистящие, мелкопузырчатые или крепитирующие хрипы с ебеих сторон. На рентгенограмме грудной клетки наблюдается усиление сосудистого рисунка, повышение прозрачности легких за счет обтурационной эмфиземы, усиление рисунка бронхов без очагов инфильтрации.  Пневмония (pneumonia; от греч. pneumon – легкое) – воспаление легких. При этом в очаге воспаления альвеолы заполняются экссудатом и оксигенация крови не происходит. В зависимости от распространенности воспалительного процесса пневмония может быть очаговой, сегментарной или долевой (крупозная). При очаговой пневмонии у детей раннего возраста выражены симптомы общей интоксикации (гипертермия, вялость, снижение аппетита), одышка смешанного характера, симптомы дыхательной недостаточности. При крупноочаговой и сегментарной пневмонии над очагом поражения определяется укорочение и притупление перкуторного звука. При аускультации дыхание жесткое с удлиненным выдохом, характерно наличие мелкопузырчатых хрипов или крепитации. Если у детей раннего возраста участок инфильтрации легкого незначительный (мелкоочаговая пневмония), при перкуссии над очагом поражения укорочения и притупления перкуторного звука может не быть. Более того, над очагом поражения можно определить коробочный оттенок легечного звука, что связано с наличием кашля при пневмонии и некоторой пневматизацией легких. При аускультации над очагом поражения выслушивается жесткое дыхание с удлиненным выдохом, а хрипы в первые дни заболевания отсутствуют. Характерно лишь ослабление основного дыхательного шума. Именно поэтому существует высказывание, что у детей раннего возраста пневмонию “лучше видно, чем слышно” – видны симптомы интоксикации, одышки, дыхательной недостаточности без характерных для пневмонии изменений при перкуссии и аускультации. Диагноз пневмонии должен быть подтвержден рентгенологически по наличию очагов уплотнения, инфильтрации легочной ткани. При очаговой пневмонии участки инфильтрации негомогенные, имеют нечеткие контуры. При сегментарной пневмонии инфильтрация совпадает с контурами сегмента и имеет четкие контуры. Крупозная пневмония (Pneumonia crouposa) – воспаление доли легкого. Рассматривается как результат гиперергической реакции макроорганизма, который ранее был сенсибилизирован к микроорганизму (чаще пневмококку). Крупозная пневмония отличается воспалением, имеющим циклическое течение с фазами прилива, красного, затем белого опеченения и разрешения. Часто в процесс воспаления вовлекается плевра.  В начальной стадии (прилива) значительно выражены симптомы общей интоксикации, одышка смешанного характера, дыхательная недостаточность. Кашель в начале болезни сухой, а через 1—2 дня появляется кровянистая («ржавая») мокрота. При осмотре нередко отмечается румянец на стороне воспаления, герпетические высыпания на губах, отставание пораженной половины грудной клетки в акте дыхания. При перкуссии над очагом поражения определяется укороченный тимпанит, так как в альвеолах имеются одновременно и воздух, и жидкость (экссудат). При аускультации дыхание жесткое с удлиненным выдохом, характерно наличие крепитации (crepitatio indux). В стадии опеченения альвеолы заполняются экссудатом и свернувшимся фибрином, в результате чего легкое уплотняется. С этого момента нарастает тупость над пораженным участком легких, а при аускультации выслушивается бронхиальное дыхание. В стадии разрешения экссудат постепенно рассасывается и в альвеолах появляется воздух. При перкуссии над очагом поражения снова определяется укороченный тимпанит. При аускультации дыхание жесткое с удлиненным выдохом, опять выслушивается крепитация (crepitatio redux). При рентгенографии определяется гомогенное затемнение целой доли легкого с четкими контурами. Плеврит (pleuritis; от греч. pleura – бок + itis – воспаление) – воспаление плевры, чаще всего осложняющее течение каких-то других заболеваний, в частности, и чаще всего – пневмоний. В таких случаях речь идет о плевропневмонии. Различают плевриты сухие (слипчивые) и экссудативные. 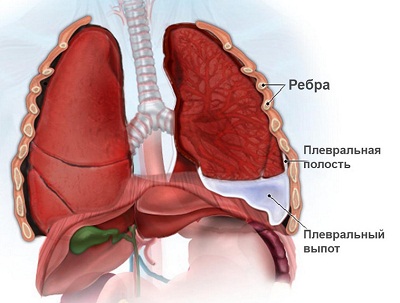 Сухой, или фибринозный, плеврит. Основной симптом – боль в боку, усиливающаяся при вдохе, кашле. Ребенок лежит на пораженной стороне, так как при этом уменьшается экскурсия легкого и болевые ощущения. Заметно ограничение дыхательной подвижности соответствующей половины грудной клетки. При неизмененном перкуторном звуке может выслушиваться ослабленное дыхание вследствие щажения больным пораженной стороны. Наиболее характерный симптом сухого плеврита – шум трения плевры. Температура тела чаще субфебрильная, могут быть озноб, ночной пот, слабость. При рентгенографии определяется утолщение листков плевры. 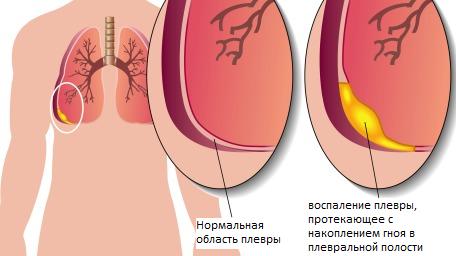 Выпотной, или экссудативный, плеврит. В начале плевральной экссудации отмечаются боль в боку, ограничение дыхательной подвижности пораженной стороны грудной клетки, шум трения плевры. Часто возникает сухой мучительный кашель рефлекторной природы. По мере накопления выпота боль в боку исчезает, появляются ощущения тяжести, нарастающая одышка, умеренный цианоз, некоторое выбухание пораженной стороны, сглаживание межреберных промежутков. Выражены симптомы общей интоксикации. Голосовое дрожание ослаблено. Перкуторно над экссудатом выявляется тупой звук. При аускультации дыхание над очагом поражения не выслушивается или значительно ослаблено. Выше очага поражения определяется тимпанический оттенок перкуторного звука, бронхиальный оттенок дыхания. При экссудативном плеврите, если жидкость (1) не заполняет всего плеврального пространства, можно определить линию Эллиса–Дамуазо–Соколова – верхняя граница тупости с высшей точкой на заднеаксиллярной линии. Отсюда она идет внутрь и вниз. Линия соответствует максимальному уровню стояния жидкости, при этом происходит смещение легких к корню выпотом. На пораженной стороне при экссудативном плеврите можно определить укороченный тимпанит, располагающийся в виде треугольника над экссудатом – треугольник Гарлянда – 3. Он соответствует расположению поджатого легкого. Его границами служат: гипотенузой – линия Эллиса–Дамуазо–Соколова – 2, катетами – позвоночник и линия, опущенная из верхней точки линии Эллиса–Дамуазо–Соколова на позвоночник. Сзади на здоровой стороне вследствие смещения средостения образуется участок притупления перкуторного звука, имеющий форму прямоугольного треугольника. Это так называемый треугольник Грокко–Раухфуса – 4. Один его катет составляет линия позвоночника, второй – нижний край здорового легкого, гипотенузой является продолжение линии Эллиса–Дамуазо–Соколова на здоровую сторону. Достоверным признаком диагностики плеврита является рентгенография органов грудной клетки: классические признаки выпотного плеврита – гомогенное затемнение легочной ткани с косым верхним уровнем жидкости. Этиология плеврита уточняется при проведении плевральной пункции. Исследование плевральной жидкости. Жидкость в плевральной полости может быть воспалительной (экссудат) и невоспалительной (транссудат). Экссудат при плевритах может быть серозным, серозно-фибринозным, фибринозным, гнойным или геморрагическим. Для экссудата характерны удельный вес более 1015, содержание белка более 2–3% и положительная реакция Ривальта (помутнение жидкости при добавлении слабого раствора уксусной кислоты). Цитологически в экссудате находят нейтрофилы при острых инфекциях, лимфоциты при туберкулезе. Их число обычно превышает 2000 в 1 мм. При фибринозном плеврите экссудат густой, и его можно извлечь из плевральной полости. В транссудате белка меньше 30 г/л, а число лейкоцитов меньше 2000 в 1 мм3, преобладают мононуклеары. Уход и наблюдение за детьми с заболеваниями органов дыханияЗаболевания органов дыхания занимают первое место среди всех болезней, встречающихся в детском возрасте. При поступлении в больницу детей с заболеваниями органов дыхания помещают в светлые, просторные и хорошо проветриваемые палаты. Температура воздуха в этих помещениях должна быть 18—20 ºС, без резких колебаний. Не допускаются сквозняки. Проветривать палаты и боксы необходимо не менее 5—6 раз в день в зимний период, а в другое время года значительно чаще. Влажная уборка в палатах и боксах проводится ежедневно. Для облегчения дыхания приподнимают головной конец кровати или под спину ребенка подкладывают подушку. При попадании инородного тела в носовой ход и дыхательные пути медицинский персонал должен быстро оказать квалифицированную помощь, так как малейшее промедление может привести к полной их закупорке и развитию асфиксии. При попадании инородного тела в дыхательные пути ребенка грудного возраста следует перевернуть его вниз головой (рис. а). Ребенка более старшего возраста, если при кашле инородный предмет не удается удалить, медицинская сестра укладывает животом на согнутое колено, низко опускает голову ребенка и постукивает рукой по спине. При отсутствии эффекта ребенка следует срочно направить в реанимационное отделение для бронхоскопии. Искусственная вентиляция легких (ИВЛ) используется для поддержания газообмена в организме. Для проведения этой процедуры ребенка необходимо уложить на спину с откинутой назад головой, чтобы улучшить проходимость дыхательных путей; расстегнуть одежду, стесняющую грудную клетку. Если в полости ротоглотки имеются рвотные массы или слизь, то их удаляют механически (пальцем, салфеткой) или при помощи электроотсоса. Для обеспечения свободной проходимости дыхательных путей голову больного максимально запрокидывают кзади, при необходимости фиксируют язык. Одну руку подкладьвают под шею, вторую кладут на лоб и проводят ИВЛ способом «изо рта в рот» или «изо рта в нос». При ИВЛ первым способом проводящий манипуляцию делает глубокий вдох, плотно прижимает свой рот ко рту ребенка и вдувает воздух, при этом нос зажимают I и II пальцами. Выдох происходит пассивно вследствие эластического строения грудной клетки ребенка. При способе «изо рта в нос» воздух вдувают через носовые ходы. При обоих способах вдыхать через рот и нос надо через платок или марлю. Частота ИВЛ должна быть не менее 40 вдуваний в минуту у новорожденных и 20 – у детей старшего возраста. Критериями эффективности ИВЛ являются движения (экскурсии) грудной клетки при вдохе, «дыхательный» шум при выдохе, исчезновение синюшности и мраморности кожных покровов. |
