2, 11, 20, 29 вопросы, Здачи 3 и 4. Классификация болезней пародонта (XVI пленум внос, г. Ереван, 1983 г.)
 Скачать 119 Kb. Скачать 119 Kb.
|
|
2 ВОПРОС Классификация болезней пародонта (XVI Пленум ВНОС, г.Ереван, 1983 г.) В настоящее время в нашей стране общепринятыми являются терминология и классификация болезней пародонта, утвержденные на XVI Пленуме Правления Всесоюзного общества стоматологов 1983 г. I.Гингивит — воспаление десны, обусловленное неблагоприятным воздействием местных и общих фактор о в и протекающее без нарушения целостности зубодесневого соединения. Формы: катаральный, язвенный, гипертрофический. Тяжесть: легкий, средний, тяжелый. Течение: острый, хронический, обострившийся. Распространенность: локализованный, генерализованный. II. Пародонтит — воспаление тканей пародонта, характеризующееся прогрессирующей деструкцией пародонта и кости альвеолярного отростка челюстей. Тяжесть: легкий, средний, тяжелый. Течение: острый, хронический, обострение, абсцесс, ремиссия. Распространенность: локализованный, генерализованный. III. Пародонтоз — дистрофическое поражение пародонта. Тяжесть: легкий, средний, тяжелый. Течение: хронический, ремиссия. Распространенность: генерализованный. IV. Идиопатические заболевания с прогрессирующим лизисом тканей пародонта (пародонтолиз) — синдром Папийона-Лефевра, нейтропения, агаммаглобулинемия, некомпенсированный сахарный диабет и другие болезни. V. Пародонтомы — опухоли и опухолеподобные заболевания (эпулис, фиброматоз и др.). 11 ВОПРОС Рентгенсемиотика заболеваний пародонта. Диагностическая значимость. Рентгенологический метод — один из важных в диагностике и планировании лечения заболеваний пародонта. Он не является главным, поскольку не всегда выявляет начавшуюся деструкцию костной ткани альвеолярного отростка, особенно с вестибулярной его поверхности, не позволяет оценивать состояние мягких тканей периодонта и уровень эпителиального прикрепления. При пародонтите рентгенологические изменения не совпадают с клиническим проявлением заболевания, следовательно, не могут являться способом ранней диагностики патологий. Для получения полноценной рентгенологической картины при отсутствии ортопантомографа должно быть произведено не менее 4—6 снимков. Делать снимки лучше по определенной схеме, а именно в области зубов: 16, 15, 21, 25, 26, 35, 36, 41, 45, 46 что, с одной стороны, дает возможность изучить изменения костной ткани в области всех групп зубов, а с другой — получить информацию о симметричности поражения. Рентгенологические признаки воспаления пародонта: -Нарушение целостности компактной пластинки вершины межзубной перегородки. -Расширение периодонтальной щели у шейки зуба. -Остеопороз межзубных перегородок. -Неравномерная резорбция альвеолярного отростка челюсти. - Деструкция межзубных перегородок. Нарушение целостности компактной пластинки вершины межзубной перегородки. Прерывистость и нечеткость контура кортикальной пластинки является одним из ранних признаков пародонтита, свидетельствует о начавшемся апикальном снижении эпителиального прикрепления, воспалительном процессе в костной ткани и формировании патологического кармана. Исчезновение кортикальной пластинки в первую очередь отмечается на медиальной или дистальной поверхностях перегородки, затем — в области вершины перегородки. Расширение периодонтальной щели в области шейки зуба, в виде клина, с медиальной и дистальной поверхностей ее поверхности, также свидетельствует о появлении пародонтального кармана. Вершина клина всегда направлена к корню зуба. Остеопороз межзубных перегородок. Остеопороз может быть очаговым, захватывать только вершины межзубных перегородок, или диффузным, охватывающим альвеолярный отросток. Диффузный или системный остеопороз характеризуется следующими признаками: сужение (исчезновение) просвета в периодонтальной щели; истончение кортикальных пластинок лунок зубов; "смазанность" костного рисунка. Деструкция межзубных перегородок. Межзубные перегородки выглядят неравномерно усеченными. Могут иметь вид ступенек и называются "ступеньки Евдокимова". Такая картина наблюдается чаще при наличии костного пародонтального кармана. Важным в диагностировании карманов и наличии травматических узлов является выявление их причины. Причиной глубоких костных карманов могут быть: поддесневой зубной камень, нависающие края пломбы, искусственные коронки, смещение зубов, особенности прикуса. Структура костной ткани становится менее четкой, расплывчата. Костномозговые пространства расширены, что создает впечатление появления крупноячеистого структурирования ткани. Костные балки местами исчезают. Появление вертикальных темных («пальцевидных») полос в центре межзубных перегородок обусловлено глубоким проникновением воспалительного процесса в кость. Такое проявление может быть за счет деструкции костных балок. Такое состояние называют по имени автора - " интерсептальные щели Евдокимова". Они обнаруживается при значительном снижении высоты межзубных перегородок и остеопорозе. В тех случаях, когда имеются другие факторы, провоцирующие воспаление в пародонте (травматическая окклюзия, нависающий край коронки, пломбы, отсутствие контактного пункта и т.д.), более типичным является вертикальный тип резорбции межзубных перегородок. Это У-образной формы тень, локализующаяся с одной или двух поверхностей корня зуба, который является одной из стенок такого дефекта. Клинически всегда обнаруживается костный карман. Неравномерная резорбция альвеолярного отростка челюсти. Для пародонтита характерно неравномерная резорбция альвеолярного отростка. Уровень снижения и их высота в разных отделах челюсти могут быть разными, и зависят от выраженности воспалительного процесса. Клинически такой тип резорбции соответствует образованию патологических карманов. Участки резорбции могут указывать на наличие травматических узлов. 20 ВОПРОС Этиология, клиника, диагностика, дифференциальная диагностика эпулиса. Общие принципы лечения и тактика врача-стоматолога. Эпулис – мягкотканое доброкачественное образование полости рта, исходящее из тканей периодонта. Чаще локализуется в области резцов, клыков и малых коренных зубов верхней челюсти, реже новообразование выявляют на нижней челюсти со щечной стороны альвеолярного отростка. Этиология: Эпулис возникает в результате воздействия местных раздражающих факторов. Травмирование десневого края разрушенными стенками зубов, неотполированным базисом протеза, металлическими кламмерами, выступающими элементами или ребристыми краями ортодонтических конструкций приводит к развитию хронического воспалительного процесса продуктивного характера. Предрасполагающими факторами, способствующими возникновению опухолеподобного новообразования, являются патологии окклюзии, сужение зубных рядов, скученность зубов, а также нарушения гормонального фона. По гистологическому строению в стоматологии различают 3 формы эпулиса:
Клиника Фиброзные эпулисы имеют плотноэластическую консистенцию, круглую или овальную форму. Поверхность их гладкая или круннобугристая. Обычно они расположены на широком основании, но могут иметь и выраженную ножку. Слизистая оболочка, покрывающая эпулис, бледно-розового цвета. Рост их очень медленный, значительных размеров достигают редко. Ангиоматозный эпулис локализуется преимущественно в боковых отделах челюсти. Разрастание мягких тканей десны имеет ярко-красный цвет с цианотичным оттенком, мягко-эластическую консистенцию. Поверхность эпулиса в большей части случаев мелкобугристая, реже гладкая. Характер-. ной особенностью этого типа опухолей является легко наступающее кровотечение (даже при малейшем прикосновении), имеющее часто пульсирующий характер. Растут эпулисы относительно быстро и склонны к рецидивам, особенно в период беременности. Гигантоклеточный эпулис имеет округлую, реже эллипсовидную форму, гладкую поверхность, мягкую или упруго-эластическую консистенцию, темно-красный цвет, чаще консистенцию, темно-красный цвет, чаще с выраженным буроватым оттенком. Обладая прогрессивным ростом могут достигать больших размеров. Они безболезненны, умеренно кровоточивы при травме. Иногда на поверхности эпулиса можно видеть отпечатки зубов-антагонистов. Диагностика эпулиса Перечень диагностических мероприятий: Основные (обязательные) диагностические обследования на амбулаторном уровне ·ОАК; ·рентгенография челюстей. Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: ·ОАК; ·ОАМ; ·Определение группы крови по системе ABO стандартными сыворотками; ·Определение резус-фактора крови; ·Биохимический анализ крови (белок, билирубин, АЛТ, АСТ, глюкоза, тимоловая проба, мочевина, креатинин, остаточный азот); ·гистологическое исследование [2,4,5,7] (УД-D). ·коагулограмма (ПТИ, протромбиновое время, МНО, фибриноген, АЧТВ, тромбиновое время, этаноловый тест, тромботест). Дополнительные диагностические обследования, проводимые на стационарном уровне: ·КТ черепа; ·КТ челюстей; ·определение электролитов: калий, натрий, хлориды; Диагностические критерии постановки диагноза: Жалобы и анамнез: Жалобы: ·на наличие образования в полости рта; ·нарушение функции приема пищи, речи (при больших размерах); ·кровоточивость при травмировании. Анамнез: ·медленный безболезненный рост в течение нескольких месяцев. Физикальное обследование: Фиброзная форма: ·образование округлой или неправильной формы, располагается с вестибулярной стороны десны на широком, реже узком основании (ножке) и прилежит к зубам, может распространяться через межзубной промежуток на оральную сторону; ·покрыто слизистой оболочкой бледно-розового цвета, имеет гладкую или бугристую поверхность, плотно-эластическую консистенцию, безболезненный, не кровоточит. Ангиоматозная форма: ·располагается у шейки зуба; ·мелкобугристая, реже гладкая поверхность, ярко-красный цвет с цианотичным оттенком, сравнительно мягкая консистенция. ·кровоточит даже при легком травмировании. Периферическая гигантоклеточная форма: ·безболезненное образование округлой или овальной формы; ·бугристая поверхность, мягкой или плотно-эластической консистенции, синюшно-багрового цвета. ·располагается на альвеолярной части челюсти, кровоточит. ·видны вдавления от зубов антагонистов. ·зубы, к которым прилежит эпулис, смещаются, и расшатываются. Лабораторные исследования: ·гистологическое исследование – разрастание грануляционной ткани с преобладанием фиброзной ткани; (при фиброзном эпулисе) разрастание грануляционной ткани с преобладанием ангиоматоза; – (при ангиоматозном эпулисе). Инструментальные исследования: Рентгенография челюстей: ·фиброзная форма: резорбция края альвеолярного отростка; ·ангиоматозная: изменений нет; ·периферическая гигантоклеточная форма: деструкция кортикальной пластинки альвеолярного отростка челюсти. Показания для консультации узких специалистов: ·врач-онколог - для постановки окончательного диагноза, и составления плана лечения. Дифференциальная диагностика
Лечение эпулиса Первоочередной задачей при выявлении эпулиса является устранение местных раздражающих факторов, а именно – удаление зубных отложений, лечение кариеса и его осложнений, рациональное протезирование, изоляция выступающих элементов ортодонтических конструкций. При ангиоматозной и фиброматозной формах показано динамическое наблюдение, так как после санации полости рта и устранения причинного фактора возможно уменьшение эпулиса в размерах вплоть до его полного исчезновения. При гигантоклеточной периферической опухоли проводят иссечение новообразования в пределах здоровых тканей вместе с надкостницей. Тактика относительно зубов, находящихся в зоне роста эпулиса, зависит от данных физикального осмотра и результатов рентгенографии. При значительной деструкции кости межальвеолярных перегородок, высокой степени подвижности зубы подлежат удалению. Если причинный фактор, вызвавший появление новообразования, не будет своевременно выявлен и устранен, вероятность рецидива очень высока даже после хирургического иссечения опухоли. При комплексной диагностике и квалифицированном лечении прогноз благоприятный. 29 ВОПРОС Планирование лечения язвенного гингивита. 1)Этап острой фазы лечения Это местное воздействие на анаэробную флору, применение специальных полосканий, удаление назубных отложений и некротизированной десны, противовоспалительная терапия, а также проведение мероприятий, направленных на снижение интоксикации, повышение защитных сил организма, профилактика осложнений и рецидивов. Продолжительность острой фазы лечения, обычно, 5-7 дней. В этот период пациент назначается ежедневно. В зависимости от тяжести состояния больной может быть освобождён от работы (учебы). 2)Этап подострой фазы лечения язвенного гингивита Подострая фаза лечения проводится после снятия острых явлений. Она включает: * проведение индексов гигиены OHI-S=3.1(очень плохая гигиена) ИГ=3.5(очень плохой) API=70% (недопустимая гигиена) * обучение пациента правилам чистки зубов, * подбор индивидуальных средств личной гигиены, * строгий контроль за их исполнением (контролируемые чистки зубов с использованием красителей - детекторов назубного налета); * проведение профессиональной гигиены в полном объеме и реминерализующей терапии; * применение местной противовоспалительной терапии, если удаление зубных отложений не достаточно для снятия воспаления десны; * лечение некариозных поражений твердых тканей зубов, кариеса и его осложнений; * тщательную ревизию имеющихся пломб (восстановление межзубных контактных пунктов, иссечение нависающих краев пломб); * удаление разрушенных зубов. 3)Этап фазы диспансерного наблюдения или динамического лечения язвенного гингивита * контроль гигиены полости рта; * проведение профессиональной гигиены и ремтерапии; * по показаниям: ортодонтическое лечение, коррегирующие мукогингивальные операции, ортопедическое лечение; * поддерживающую терапию. ЗАДАЧИ ЗАДАЧА 3. Пациентка 15 лет обратилась с жалобами на кровоточивость десен при чистке зубов и при приеме пищи, необычный вид десны. При осмотре определяются глянцево-цианотичные, увеличенные десневые сосочки, закрывающие 1/3 высоты коронок зубов, легко кровоточащие при дотрагивании. 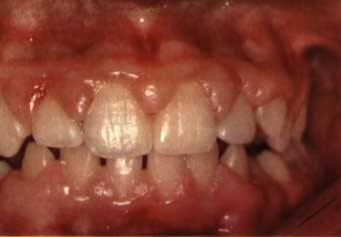 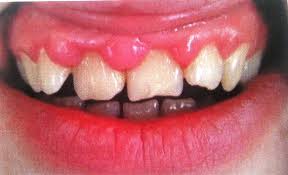
Гипертрофический гингивит отечная форма легкая степень тяжести При этой форме болезни десна увеличивается в размере, приобретает синюшный оттенок и болезненна при соприкосновении с пищей или губами. Десневой край и межзубные сосочки утолщаются за счет отека тканей, выявляется повышенная кровоточивость из-за массивных разрастаний богатой сосудами грануляционной ткани.
Проводятся следующие исследования: -Стоматологический осмотр. -Определение индекса гигиены полости рта и пародонтального индекса. -Рентгенография костей челюсти и ортопантомография, позволяющая выявить остеопороз или деструкцию верхушек межзубных перегородок при длительном течении заболевания. -Реопародонтография, проводящаяся для оценки циркуляции капиллярной крови в пародонтальных тканях. -Биопсия тканей десны с дальнейшим морфологическим исследованием для исключения других возможных диагнозов (фиброматоз десен).
Терапия отечного варианта гипертрофического воспаления -При выраженной кровоточивости применяются витамины группы Р, С и К. Витамин К (Викасол) применяется в виде аппликаций. Витамин С и Р (аскорбиновая кислота, галаскорбин, рутин) назначаются перорально в стандартных дозах. -Ванночки и полоскания полости рта отварами трав (ромашка, шалфей, зверобой, кора дуба), обладающих антисептическим, противовоспалительным и вяжущим действием. -Втирание в области десен гормональных мазей для снятия воспаления (преднизолон, метилпреднизолон, гидрокортизон) или инъекции стероидных гормонов в область межзубных сосочков и десневых краев. -Физиотерапевтическое лечение (электрофорез с витаминными препаратами, гепарином или новокаином, дарсонвализация, лазеротерапия, ультразвук). -Склерозирующая терапия в виде инъекционного введения в ткань десны глюконата кальция и 40% глюкозы. Процедура выполняется под местной анестезией. -Применение биоцида в форме аппликаций и компрессов, оказывающего антисептическое и дегидратирующее действие. -Аппликации предварительно расплавленного и подогретого до 50-60 градусов парафина курсом не менее 20 ежедневных процедур. Длительность каждой процедуры составляет 1-1,5 часа. -Инъекции гепарина в межзубные сосочки по 0,25 мл длительностью 10-15 дней. ЗАДАЧА 4. Пациентка 20 лет обратилась с жалобами на кровоточивость десен при чистке зубов и при приеме пищи, необычный вид десны. Анамнез: ранее в течение 3-4 лет отмечалась периодическая кровоточивость десен при чистке зубов, увеличение десен заметила 1,5-2 месяца назад. В настоящее время беременна (16 недель). При осмотре определяются глянцево-цианотичные, деформированные, куполообразно увеличенные, легко кровоточащие при дотрагивании десневые сосочки, закрывающие коронки зубов до ½ высоты. Определяются «ложные карманы». 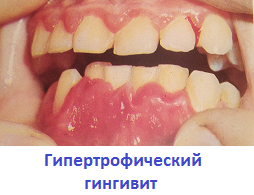 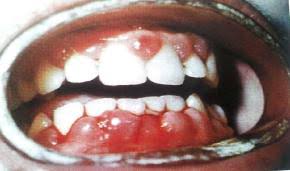
Хронический Гипертрофический гингивит, отечная форма, тяжелая степень тяжести
Проводятся следующие исследования: -Стоматологический осмотр. -Определение индекса гигиены полости рта и пародонтального индекса. -Рентгенография костей челюсти и ортопантомография, позволяющая выявить остеопороз или деструкцию верхушек межзубных перегородок при длительном течении заболевания. -Реопародонтография, проводящаяся для оценки циркуляции капиллярной крови в пародонтальных тканях. -Биопсия тканей десны с дальнейшим морфологическим исследованием для исключения других возможных диагнозов (фиброматоз десен).
Терапия отечного варианта гипертрофического воспаления -При выраженной кровоточивости применяются витамины группы Р, С и К. Витамин К (Викасол) применяется в виде аппликаций. Витамин С и Р (аскорбиновая кислота, галаскорбин, рутин) назначаются перорально в стандартных дозах. -Ванночки и полоскания полости рта отварами трав (ромашка, шалфей, зверобой, кора дуба), обладающих антисептическим, противовоспалительным и вяжущим действием. -Втирание в области десен гормональных мазей для снятия воспаления (преднизолон, метилпреднизолон, гидрокортизон) или инъекции стероидных гормонов в область межзубных сосочков и десневых краев. -Физиотерапевтическое лечение (электрофорез с витаминными препаратами, гепарином или новокаином, дарсонвализация, лазеротерапия, ультразвук). -Склерозирующая терапия в виде инъекционного введения в ткань десны глюконата кальция и 40% глюкозы. Процедура выполняется под местной анестезией. -Применение биоцида в форме аппликаций и компрессов, оказывающего антисептическое и дегидратирующее действие. -Аппликации предварительно расплавленного и подогретого до 50-60 градусов парафина курсом не менее 20 ежедневных процедур. Длительность каждой процедуры составляет 1-1,5 часа. -Инъекции гепарина в межзубные сосочки по 0,25 мл длительностью 10-15 дней. |
