кц. Клинич. задача №2-1 3 фото. (1). Клиническая задача 21
 Скачать 204.5 Kb. Скачать 204.5 Kb.
|
|
Клиническая задача №2-1.  Тимофей В.. Возраст 10 мес.Направлен фельдшеромиз сельской местности в областной детский консультативно-диагностический центр на обследование в связи с жалобами родителей на частый продуктивный кашель, отставание ребенка в физическом развитии (дл. тела = 68 см и масса тела = 7,6 кг при должных соответственно 70-75 см и 9,0-10,0 кг). Из анамнеза известно: ребенок родился от патологически протекавшей беременности в первом триместре (угроза прерывания со стац. лечением и ОРВИ). Роды в срок, протекали физиологически, роды в срок, масса тела = 3150 г, длиной 52 см, поАпгар – 8/9б. БЦЖ в род. доме. В род. доме ЦРБ определено расположение сердца в грудной клетке справа, печени в брюшной полости - слева. От углубленного обследования в дет. обл.. больнице родители отказались. На грудном вскармливании до 6 мес.Прикормы вводились своевременно, без реакций.Прививки по индивидуальному графику без патологических реакций. С 2-х мес возраста болеет ОРВИ с бронхитами затяжного течения, дважды (в 4 мес и в 8 мес) ребенок перенес двухстороную бронхопневмонию. Оба раза лечился в ЦРБ с рентген-контролем в начале заболевания пневмонией и по выздоровлению. Там же подтверждено обратное расположение сердца и печени. Тимофей В.. Возраст 10 мес.Направлен фельдшеромиз сельской местности в областной детский консультативно-диагностический центр на обследование в связи с жалобами родителей на частый продуктивный кашель, отставание ребенка в физическом развитии (дл. тела = 68 см и масса тела = 7,6 кг при должных соответственно 70-75 см и 9,0-10,0 кг). Из анамнеза известно: ребенок родился от патологически протекавшей беременности в первом триместре (угроза прерывания со стац. лечением и ОРВИ). Роды в срок, протекали физиологически, роды в срок, масса тела = 3150 г, длиной 52 см, поАпгар – 8/9б. БЦЖ в род. доме. В род. доме ЦРБ определено расположение сердца в грудной клетке справа, печени в брюшной полости - слева. От углубленного обследования в дет. обл.. больнице родители отказались. На грудном вскармливании до 6 мес.Прикормы вводились своевременно, без реакций.Прививки по индивидуальному графику без патологических реакций. С 2-х мес возраста болеет ОРВИ с бронхитами затяжного течения, дважды (в 4 мес и в 8 мес) ребенок перенес двухстороную бронхопневмонию. Оба раза лечился в ЦРБ с рентген-контролем в начале заболевания пневмонией и по выздоровлению. Там же подтверждено обратное расположение сердца и печени. При обследовании: состояние средней тяжести, самочувствие нарушено: субфебрильно лихорадит (температура тела = 37,7С), часто кашляет с заглатыванием мокроты, ребенок беспокойный, одышка в покое экспираторного типа с шумным выдохом , слизисто-гнойные выделения из носа. Телосложение нарушено: отстает в физическом развитии, деформация концевых фаланг пальцев рук и ног в виде барабанных палочек. Кожа бледная, суховатая, с периоральным цианозом. Подкожно-жировой слой развит недостаточно. В зеве умеренно выраженная гиперемия слизистых оболочек, миндалины 1-2 степени без налетов. При отоскопии: отит гнойный справа, слева - катаральный. Лимфатическиеузлы околошейные увеличены до 1 см, безболезненные, подвижные, не спаянные с окружающими тканями.ЧД=39 в 1 мин, Перкутороно легочный звук без локальных укорочений.. В легких в нижних отделах выслушиваются разнокалиберные влажные и сухие хрипы. Соотношение пульса к частоте дыхания составило 3:1.Визуально область сердца не изменена. Границы сердца: правая – от левого краю грудины на 1.5 см, левая - на 2 см кнаружи от правой среднеключичной линии. Тоны сердца звучные, ритмичные ФСШ 2-й степени в 1 и 5 точках. ЧСС -120 уд/мин. АД = 95/ 55 мм. рт. ст. Живот мягкий, болезненный при пальпации в правом подреберье, желчно-пузырные симптомы отрицательные. Печень + 1,5 см из под края реберной дуги, селезенка не пальпируется. Очагово-менингеальные симптомы отрицательные . Стул, мочеиспускание не нарушены. На обзорной R- грамме органов брюшной полости определяется: «в легких без очагово- инфильтративных изменений, корни легкого расширены, легочный рисунок тяжистый с деформациями, правостороннее расположение тени сердца и левостороннее расположение тени печени». 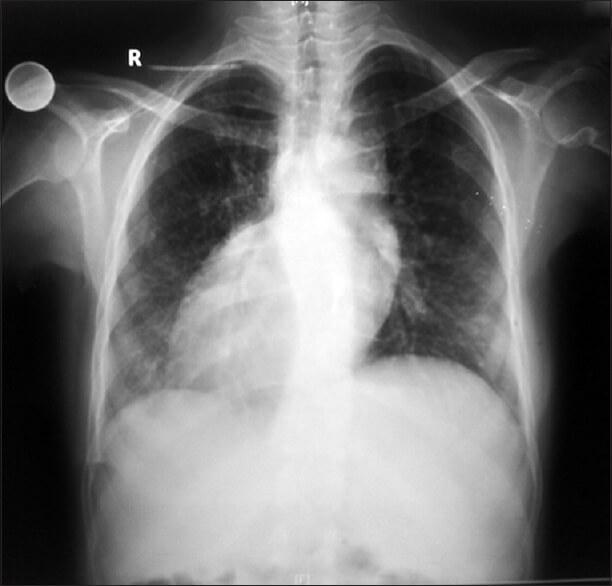 Клинический анализ крови: Нb - 100 г/л, Эр – 3,2х1012/л, Ц.п. - 0,85, Лейк –8,7х109/л, п/я - 3%, с - 59%, э - 3%, л - 25%, м - 10%, СОЭ -15 мм/час  Задание. Задание. 1.Сформулировать развернутый диагноз основного, сопутствующих заболеваний и осложнений. 2. Составить полный план обследования для подтверждения диагнозов. 3. Составить план лечения на период обострения и диспансерного наблюдения. ================= Основное: Туберкулезная интоксикация детей и подростков. Инфильтративная форма. Декстрокардия. Расположение печени с лева. Сопутствующие: бронхиты Осложнения: отит Туберкулезная интоксикация может быть диагностирована на основании тщательного анализа анамнеза, симптоматики, проведения туберкулиновых проб, исследования периферической крови. При осмотре обращают внимание на увеличенные группы лимфоузлов (шейных, подмышечных, локтевых, паховых и др.). В анализе крови появляются признаки неспецифического воспаления: умеренно выраженный лейкоцитоз, увеличение СОЭ, нейтрофильный сдвиг влево, лимфопения, эозинофилия. При микроскопическом и бактериологическом исследовании мокроты, смывов с бронхов. Рентгенография легких может быть обнаружено усиление легочного рисунка. КТ легких или бронхоскопия. Виражо туберкулиновых проб. Подтвердить наличие тубинфекции помогают иммуноферментные анализы - Т-спот и квантиферон-тест. Основу терапии составляет химиотерапия, включающая комбинацию трех основных противотуберкулезных средств (изониазида, рифампицина, этамбутола или пиразинамида). Этиотропное лечение проводится на фоне витаминотерапии и десенсибилизирующей терапии. Общий курс лечения составляет от 6 месяцев до 1 года. Большое значение отводится полноценному питанию, щадящему режиму, санаторному лечению, немедикаментозным методам (дыхательной гимнастике, физиотерапии). После окончания лечения больному присваивается I группа диспансерного наблюдения (в этот период исключается любая профилактическая вакцинация, посещение детских учреждений). Через год его переводят в III группу (контрольную) диспансерного учета; еще через год, при отсутствии признаков заболевания, пациента снимают с учета. |
