12. Бешенство и весенне-летний энцефалит. Лабораторная диагностика бешенства и весеннелетнего энцефалита (3 часа)
 Скачать 235 Kb. Скачать 235 Kb.
|
|
Тема: «Лабораторная диагностика бешенства и весенне-летнего энцефалита» (3 часа) Актуальность темы: Бешенство — это инфекционное заболевание с гарантированным смертельным исходом. Единственной возможностью избежать смерти является вакцинация. Ежегодно на планете бешенство забирает жизни более 55 тыс. людей (преимущественно в Африке и Азии). В России ежегодно от бешенства гибнет около 10 человек. И если атипичная пневмония, которую преподносили как новую всемирную угрозу, стала причиной гибели в 2003 г. в Китае 348 больных, то бешенство собрало свой смертельный урожай в 490 человек. Учебные цели занятия: Знать: 1. Свойства возбудителей бешенства и арбовирусных инфекций. 2. Механизмы заражения, патогенез, лабораторную диагностику и профилактику бешенства. 3. Механизмы заражения, патогенез и лабораторную диагностику и профилактику арбовирусных инфекций. 4. Препараты для идентификации, лечения и профилактики энтеровирусных и нейровирусных инфекций. Уметь: 1. Отбирать патологический материал от больных для вирусологического исследования. 2. Проводить исследование по изучению биологических свойств вирусов. 3. Осуществлять серологические методы диагностики вирусных инфекций. 4. Выполнять профилактические мероприятия. 7. Материалы для самоподготовки: 7.1. Вспомогательный учебный материал Таксономия Возбудитель бешенства РНК-содержащий вирус Neuroryctes rabid относится к группе миксовирусов рода Lyssavirus семейства Rhabdoviridae. МорфолоГИя Вирион бешенства в препаратах инфицированного мозга и культур ткани под электронным микроскопом имеет пулевидную форму с одним плоским и одним закругленным концом. Имеет спиральный нуклеокапсид, окруженный белково-липидной оболочкой с поверхностными выступами. Диаметр вириона 75-80 нм, длина 180 нм. Геном – однонитчатая РНК с молекулярной массой 3,5-4,6 106. Вирионы содержат 5 структурных белков и РНК-зависимую полимеразу. В поперечных срезах вириона бешенства виден центральный стержень, окруженный плотной оболочкой. Для морфогенеза вируса бешенства характерно первоначальное формирование матрикса; филаментозной субстании в цитоплазме инфицированных клеток. В последующем из матрикса образуется нуклеокапсид вириона. 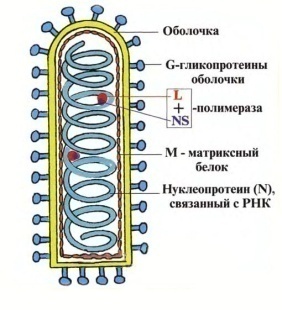 Рис. 1. Схема строения вируса бешенства Содержит два антигена: растворимый S-антиген, общий для всех лиссавирусов, и поверхностный V-антиген, ответственный за развитие противовирусных иммунных реакций. Вирус образует эозинофильные тельца-включения (тельца Негри, или Бабеша-Негри) в клетках аммонова рога, коры, мозжечка и продолговатого мозга. Известно два варианта вируса: уличный (дикий), циркулирующий в природе среди животных, и фиксированный, применяемый для изготовления вакцин против бешенства. Варианты близки по антигенному строению, поэтому вакцинация фиксированным штаммом создаёт невосприимчивость к уличному вирусу. КУЛЬТИВИРОВАНИЕ Для культивирования вирусов бешенства используют: 1) лабораторных животных (мыши, крысы, обезьяны, собаки, кролики, хомяки); 2) куриные эмбрионы; 3) культуры клеток (опухолевые, Vero, человеческие диплоидные, куриные и утиные эмбриональные клетки). РЕЗИСТЕНТНОСТЬ Вирус бешенства является нестойким и хорошо выдерживает только низкие температуры. В замороженном состоянии может сохраняться около 4 месяцев, в гниющем материале — 2-3 недели. Кипячение убивает вирус бешенства через 2 минуты. Поэтому окровавленную в результате укуса или обслюнённую животным одежду необходимо прокипятить. Вирусы бешенства инактивируются растворами формалина, лизола, фенола, хлорамина, калия перманганата, карболовой кислоты, а также эфиром, ацетоном, спиртом, трипсином, ультрафиолетовыми лучами. При температуре 100˚С вирусы погибают в течение 2 минут, при 60˚С – в течение 10-15 минут. ЭПИДЕМИОЛОГИЯ Резервуар и источники инфекции - инфицированные животные (лисы, волки, собаки, кошки, летучие мыши, грызуны, лошади, мелкий и крупный рогатый скот и др.). Вирус выделяется во внешнюю среду со слюной, которая становится заразной за 8-10 дней до начала заболевания. В Украине отмечены очаги бешенства трёх типов: Природные очаги, в которых циркуляция вируса происходит в популяции красной лисицы, передаваясь волкам, енотовидным собакам, барсукам и др.; Природные полярные, или арктические, очаги, где вирус существует в популяции песцов, передаваясь леммингам и др.; Антропургические очаги, где вирус циркулирует в популяции бродячих собак, передаваясь кошкам и сельскохозяйственным животным. 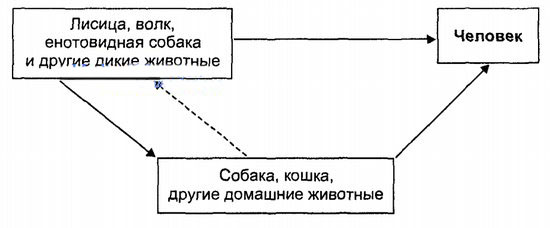 Больной человек в естественных условиях эпидемиологической опасности не представляет. Описаны внутрибольничные случаи заражения, связанные с пересадкой роговицы глаза умерших от бешенства людей. Механизм передачи - контактный, заражение человека обычно происходит при укусах, реже при ослюнении больными бешенством животными. В последние годы доказано, что помимо контактного возможны аэрогенный (в пещерах, населённых летучими мышами, внутрилабораторные заражения), алиментарный и трансплацентарный пути передачи вируса. Естественная восприимчивость людей,по-видимому, не является всеобщей и во многом определяется тяжестью нанесённых повреждений и локализацией укуса. В среднем при укусах в лицо и шею заведомо бешеными животными бешенство развивается в 90% случаев, при укусах в кисти рук - в 63%, а при укусах в проксимальные отделы рук и ног - лишь в 23% случаев. Основные эпидемиологические признаки. Бешенство регистрируют на всех континентах, исключая Австралию и Антарктиду. Некоторые островные государства (Великобритания, Мальта, Австралия, Япония, Новая Зеландия) практически свободны от бешенства благодаря строгим карантинным мерам для ввозимых собак, кошек и других животных. В мире ежегодно более 50 тыс. человек умирают от бешенства, из них около 60% не обращались за медицинской помощью. В целом около 1/3 случаев заболевания связано с заражением от диких животных (чаще всего лисы и волки) и более 70% - от домашних животных. За медицинской помощью по поводу укусов животными обращаются 300-450 тыс. человек. Заболевания бешенством становятся следствием позднего обращения укушенных за медицинской помощью, нарушения режима во время прививок или незавершённости цикла иммунизации. Жители сельских районов болеют значительно чаше, чем горожане. Среди заболевших практически отсутствуют дети раннего возраста и, напротив, преобладают лица активного возраста. Большинство заболевших - мужчины. Летне-осенняя сезонность связана с увеличением контактов с бродячими и дикими животными в это время. Преобладают повреждения опасной локализации: лицо, голова, пальцы рук и кисти. Источниками возбудителя бешенства при современных эпизоотиях природного типа являются больные дикие плотоядные. Они высоко восприимчивы к рабическому вирусу, склонны к миграциям и агрессивны. Эти свойства в сочетании с высокой плотностью популяций многих видов диких плотоядных, быстрой сменой их поколений и длительностью инкубационного периода болезни обеспечивают непрерывность эпизоотического процесса, несмотря на сравнительно быстрый летальный исход развившейся инфекции. РЕЗЕРВУАР И ИСТОЧНИК ВИРУСА ПРИ ЭПИЗООТИЯХ ГОРОДСКОГО ТИПА Безнадзорные, бродячие и одичавшие собаки являются резервуаром классического вируса при эпизоотиях бешенства городского типа. Масштаб и интенсивность возникшей эпизоотии определяются их количеством, эколого-биологическими особенностями. При высокой численности собак и низкой иммунной прослойке, большом количестве бродячих и безнадзорных животных возникновение вспышек городского бешенства возможно в любом регионе. ПАТОГЕНЕЗ Возбудитель проникает в организм человека через повреждённые кожные покровы или слизистые оболочки от заражённых животных при укусе или ослюнении. Центростремительно по периневральным пространствам и нервным волокнам вирус бешенства достигает ЦНС, а затем по тем же нервным стволам центробежно направляется на периферию. Возможны гематогенный и лимфогенный пути распространения возбудителя в организме. Вирус способен избирательно связываться с ацетилхолиновыми рецепторами, что объясняет селективное поражение некоторых групп нейронов и приводит к повышению рефлекторной возбудимости, а затем к развитию параличей. В головном мозге формируются отёк, кровоизлияния, дегенеративные и некротические изменения. Процесс захватывает кору головного мозга, мозжечок, зрительный бугор, подбугорную область, ядра черепных нервов. Аналогичные изменения развиваются в среднем мозге, базальных ганглиях и в мосту мозга. Максимальные поражения наблюдают в области IV желудочка. С изменениями в ЦНС связаны судорожные сокращения дыхательных и глотательных мышц, повышение отделения слюны и пота, дыхательные и сердечнососудистые расстройства. В цитоплазме клеток мозга обнаруживают эозинофильные включения (тельца Бабеша-Негри). В дальнейшем из ЦНС вирус попадает в различные органы и системы: скелетные мышцы, сердце, лёгкие, печень, почки, надпочечники. Проникая в слюнные железы, он выделяется со слюной. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ Вероятность летального исхода (а также продолжительность инкубационного периода) зависит от места укуса. При укусах в лицо вероятность заболеть (а, значит, гарантировано умереть составляет 90%), при укусах в кисти рук — 63%, при укусах в нижние конечности — 23%. То есть, чем лучше иннервируется область тела, куда произошёл укус или ослюнение, тем быстрее вирус попадает в центральную нервную систему. Выделяют: - укусы опасной локализации: голова, шея, кисти и пальцы рук; - укусы неопасной локализации: туловище, ноги. Важно знать, что за 3-5 дней до проявления клинических симптомов болезни вирус бешенства попадает в слюнные железы. А значит, в момент контакта с животным оно может быть ещё внешне здоровым, но слюна его уже будет заразной. От момента инфицирования (укус или ослюнение) до первых признаков бешенства обычно проходит от 10 дней до 2 месяцев. Инкубационный период может сокращаться до 5 дней и удлиняться до 1 года. После появления симптомов, больного спасти не удаётся. В клинической картине выделяют три периода: начальный (депрессивный), периоды возбуждения и параличей. Начальный период (период депрессии). Характерно постепенное развитие заболевания, что существенно затрудняет диагностику, так как к этому времени факт укуса или ослюнения животным больной часто забывает. Только в некоторых случаях могут появляться предвестники заболевания, выражающиеся тянущими болями, жжением и зудом в месте уже давно зажившей раны. В ещё более редких случаях в месте укуса вновь появляются краснота и отёчность. Температура тела нормальная или субфебрильная. Обращает на себя внимание изменение психики больного. Он подавлен, замкнут, иногда раздражителен, отказывается от еды, жалуется на общее недомогание, головную боль, плохой сон со сновидениями устрашающего характера. Появляются апатия, угнетённость, чувство страха и тревоги, боязнь смерти. В некоторых случаях больные отмечают чувство стеснения в груди, возможны диспептические явления (чаще запоры). Период возбуждения (стадия разгара заболевания). Сменяет через 2-3 сут период депрессии. Характерны субфебрильная температура тела, общее возбуждение, развитие типичных симптомов - гидрофобии, аэрофобии, акустофобии, фотофобии. Гидрофобия проявляется болезненным спазмом мускулатуры глотки и гортани при попытке выпить воды: если больному дать стакан воды, он жадно хватает его, но как только подносит ко рту, у него приостанавливается дыхание, он синеет и с криком отбрасывает стакан. Однако эти реакции возникают не во всех случаях бешенства, иногда больной в состоянии пить воду, что уводит врача от правильного диагноза. Впоследствии при формировании стойкого рефлекса аналогичные спазмы возникают при виде и шуме текущей воды и даже при слове «вода». Больной страдает от жажды, но даже при воспоминании о воде могут возникнуть мучительные спазмы дыхательной мускулатуры. Аэрофобия, акустофобия, фотофобия - провоцирование пароксизмов даже лёгким движением воздуха, шумом, ярким светом. Пароксизмы длятся несколько секунд и сопровождаются мучительными судорогами лицевых мышц, выражением ужаса на лице, расширением зрачков. Больной с криком откидывает голову назад, его руки дрожат. Дыхание учащается, становится свистящим, неровным, с глубокими шумными вдохами; возникает чувство стеснения в груди, в акт дыхания вовлекаются мышцы плечевого пояса. Больной возбуждён, агрессивен, кричит и мечется в отчаянии, может ударить, укусить или плюнуть на окружающих. Из-за сильного слюнотечения он постоянно сплёвывает. Приступы возбуждения во второй период болезни учащаются, следуют друг за другом. Больной худеет, отмечают повышенное потоотделение. Развиваются слуховые, зрительные и обонятельные галлюцинации. Сознание, как правило, сохранено и становится спутанным лишь к концу заболевания. Второй период болезни длится 2-3 дня, редко до 6 сут. Паралитический период. Заключительный период заболевания. Возбуждение сменяет апатия («зловещее успокоение»). Снижаются двигательные и чувствительные функции. Приступы судорог, гидрофобия, аэрофобия и другие проявления предыдущего периода могут исчезнуть. Создаётся впечатление о наступлении улучшения состояния больного. Однако на этом фоне очень быстро нарастает температура до высоких цифр, учащаются сердечные сокращения, падает артериальное давление, развиваются параличи конечностей и черепных нервов. Смерть наступает от паралича дыхательного и сердечно-сосудистого центров. Длительность паралитического периода варьирует от 1 до 3 дней. Бешенство у человека может протекать без выраженных явлений возбуждения, так называемое тихое бешенство. Эта форма характеризуется развитием параличей обычно по типу восходящего паралича Ландри. Чаще всего такие симптомы бешенства у человека встречаются в Южной Америке при укусах летучих мышей. Летучая мышь, обладая тонкими и острыми зубами, может кусать человека незаметно для него (например, во время сна) и кажется, что бешенство возникло безо всякой причины. Следует знать, что бешенство не оставляет пострадавшему никаких шансов на жизнь. Это смертельная болезнь со 100% гарантией. Поэтому важно предупредить риск его развития путём своевременной вакцинации. Иммунитет Люди и животные, вакцинированные классическими вакцинами против бешенства, отвечают подъемом уровня нейтрализующих антител. Степень подъема определяется силой вакцины. Антитела направлены к G-гликопротеину (гемагглютинину). Сывороточные антитела у людей, больных бешенством, редко появляются до 8 дня болезни. В спинномозговой жидкости антитела появляются на 9-11-й дни. Клеточный иммунитет при бешенстве изучен недостаточно. Остается непонятным тот факт, что у 85 % людей, укушенных заведомо бешеным животным, бешенство не развивается, заболевают только 15 % пострадавших. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Наиболее часто приходится дифференцировать бешенство от столбняка. Столбняк отличается от бешенства анамнезом (травма, ожог, криминальный аборт и др.), отсутствием нарушений психики (сознание при столбняке всегда сохранено), возбуждения, саливации, гидрофобии. У больных столбняком не исчезают корнеальный и глоточный рефлексы. Вирусный энцефалит отличается от бешенства по клинике и эпидемиологическому анамнезу. Начинается, как правило, остро с высокой температуры, интоксикации. Не бывает гидрофобии, аэрофобии. Никогда не развивается стволовая симптоматика в первую неделю заболевания. Другие похожие заболевания: отравление атропином, диссоциативные расстройства. ЛАБОРАТОРНАЯ ДИАГНОСТИКА Диагноз «бешенство» ставится клинически на основании анамнеза. Даже в развитых странах прижизненно подтвердить бешенство очень нелегко. Обычно это делается посмертно: Обнаружение телец Бабеша-Негри при исследовании биоптатов головного мозга. Обнаружение антигена вируса бешенства в клетках с помощью ИФА. Постановка биологической пробы с заражением новорождённых мышей вирусом из взвеси мозговой ткани или подчелюстных желёз. Работа с инфицированным материалом должна проводиться с соблюдением всех правил, предусмотренных для возбудителей особо опасных инфекций. Вследствие отсутствия прижизненной лабораторной диагностики атипическая паралитическая форма бешенства (когда нет гидрофобии и возбуждения, «тихое бешенство») почти не диагностируется. Контакт с инфицированным животным также удаётся выяснить далеко не всегда. Методы прямого обнаружения антигена вируса бешенства Гистологическое исследование Для постановки диагноза методом световой микроскопии в разных лабораториях используются различные методики окраски препаратов (мазки-отпечатки, гистологические срезы) - по Селлерсу, Морозову и Манну. Преимуществом метода является его экспрессность (45-60 мин). Недостатками – низкая чувствительность (40-73%) и необходимость проведения дополнительных исследований в случае получения отрицательных результатов. Реакция диффузионной преципитации Реакция диффузионной преципитации (РДП) является широко используемой реакцией для прямого обнаружения антигена вируса бешенства в виду простоты ее постановки и возможность исследования разложившегося материала. Однако в настоящее время её используют как вспомогательный тест в комплексе с другими методами для диагностики бешенства. Причиной тому служит недостаточная чувствительность (65-70%) и специфичность метода. Метод флуоресцирующих антител Из всех серологических реакций, применяемых в настоящее время, метод флюоресцирующих антител (МФА) признан наиболее чувствительным, специфичным, экспрессным, получил широкое распространение при диагностике бешенства и является эталонным. Существует большое множество модификаций МФА, используемых при исследовании патологического материала на бешенство. Однако предпочтение отдается реакция прямой иммунофлуоресценции, которая обладает чувствительностью (99-100 %) сопоставимой с постановкой биопробы и позволяет в течение нескольких часов получать результат. Для постановки реакции используют двусторонние отпечатки (или мазки) проб тканей, взятых из гиппокампа (аммонов рог) и ствола мозга; в некоторых лабораториях производится также окраска ткани мозжечка. Антиген вируса бешенства выявляется в виде ярких желто-зеленых или зеленых гранул различной формы и величины в клетках (чаще вне клеток). Диагноз считают установленным, если в нескольких полях зрения обнаруживают достаточное количество (не менее 10) типичных гранул. Недостатками МФА являются неспецифическое фоновое окрашивание, необходимость исследовать только пробы свежего мозга, а также невозможность дифференциации полевого вируса от вакцинных штаммов. Гистохимический вариант ТФ ИФА В качестве альтернативы МФА в полевых условиях может применяться гистохимический вариант иммуноферментного анализа, позволяющий идентифицировать специфический антиген, как в разложившемся, так и консервированном материале В настоящее время широко используется иммуногистохимическое окрашивание парафиновых срезов мозга с помощью моноклональных антител для детекции рибонуклеопротеина вируса бешенства. Твердофазный иммуноферментный анализ В настоящее время твердофазный иммуноферментный анализ (ТФ ИФА) с успехом применяется при диагностике бешенства диких животных во многих странах мира. Установлено, что результаты ТФ ИФА коррелируют с результатами МФА. Чувствительность и специфичность этих методов составляет 99,75 % и 98,00 %, соответственно. При этом методы ИФА в 5-200 раз превосходят по чувствительности конвенциальные серологические методы и вместе с тем имеют с ними высокий уровень корреляции. Дальнейшее изучение чувствительности ТФ ИФА в отношении специфических антигенов вируса бешенства свидетельствовало, что таковая находится на уровне 1-10 нг/мл. Более того, исследование чувствительности ТФ ИФА показало, что нижний порог определяемой величины колебался на уровне 2-3 lg LD 50/мл и позволяет обнаруживать вирус бешенства непосредственно в головном мозге и слюнных железах диких животных. В настоящее время диагностика бешенства проводится с использованием различных методов на основе поли- и моноклональных антител. При этом последние являются прекрасный инструмент для анализа уличных изолятов вируса со всего мира. С использованием панели моноклональных антител Института Wistar были установлены "антигенные" варианты вируса, циркулирующие среди диких и домашних животных при вспышках бешенства в различных регионах страны. Методы выделения вируса бешенства Биологическая проба Метод биологической пробы на мышах для выделения вируса впервые предложен Webster & Dawson в 1935 году и в настоящее время является вторым эталонным методом для постановки диагноза. При постановке биопробы предпочтение отдается мышам-сосунам 2-3-х дневного возраста, поскольку они более чувствительны к разным штаммам вируса бешенства. Результат биопробы, как положительный, так и отрицательный, должен быть подтвержден МФА или обнаружением телец-включений у павших мышей или убитых во время агонии. Несмотря на то, что метод биопробы является широко применяемым высокочувствительным методом диагностики бешенства, он обладает рядом недостатков. Основными недостатками биопробы являются: - необходимость использования большого количества животных для постановки теста; - длительность теста от момента постановки до учета результатов реакции, что обусловлено продолжительным инкубационным периодом, который для уличного вируса бешенства может колебаться от 7-25 суток до 60 суток; - наличие феномена интерференции вируса бешенства. На это указывает факт обнаружения в мозге и слюнных железах лисиц и скунсов, павших от бешенства, вещества, ингибирующего инфекционность вируса, что не позволяет его выделять методом интрацеребральной инокуляции. Выделение и идентификация вируса бешенства в культуре клеток Для выделения вируса бешенства из патологического материала используют различные чувствительные к нему культуры клеток, такие как культуру клеток почек хомяка (ВНК-21, С-13), мышиной нейробластомы (С-1300, клон NА) и фибросаркомы собаки (А-72). По данным ряда исследователей фиксированные штаммы и уличные изоляты вируса бешенства вызывают в культуре клеток Mc Coy цитопатическое действие через 24-72 часов после инокуляции в зависимости от множественности инфекции. Для выделения вируса применяют клетки мышиной нейробластомы (С-1300, клон Na), которые наиболее чувствительны к заражению и не требуется адаптации уличных изолятов вируса бешенства, по сравнению с другими испытанными клеточными линиями. Использование указанной высоко чувствительной культуры клеток сокращало время процедуры вирусовыделения с 10—15 суток до 2 суток. 3. Методы обнаружения геномаВ последнее время совершенствование методов лабораторной диагностики бешенства направлено на обнаружение вирусспецифической рибонуклеиновой кислоты (РНК) или её фрагментов непосредственно в патологическом материале от больных или павших животных. Наиболее распространенным молекулярно-биологическим методом диагностики бешенства является полимеразная цепная реакция (ПЦР), используемая для выявления бешенства среди диких животных. Также ПЦР применяют для штаммовой дифференциации вируса бешенства. В частности, Nadin-Davis S.A. с сотрудниками сообщили об использовании ПЦР для дифференциации бешенства енотов от прочих изолятов, вызывающих бешенство у других видов животных. С учетом полученных данных рабиологами была разработана тактика и стратегия контроля бешенства в Онтарио. При определении чувствительности и специфичности метода ПЦР установлено, что таковая полностью на 100% коррелирует с наиболее распространенными диагностическими тестами - МФА, биопробой и ТФ ИФА, которые в обязательном порядке используются при лабораторной диагностике бешенства. ЛЕЧЕНИЕ Первую медицинскую помощь лицам, обратившимся по поводу укусов, царапин, ослюнения любыми животными, а также получившим повреждения кожи при вскрытии трупов животных, павших от бешенства, или вскрытии трупов людей, умерших от гидрофобии оказывают все лечебно-профилактические учреждения (речь не идёт о вакцинации). Местная обработка раныМестная обработка раны чрезвычайно важна. Чем раньше и тщательней после повреждения будет проведено очищение укушенной раны, тем больше гарантий, что вирус бешенства будет «вымыт» из раны. Местная обработка раны ни в коем случае не исключает последующей иммунизации. 1. Немедленно и обильно промыть рану, царапины и все места, на которые попала слюна животного, мыльным раствором (мыло частично инактивирует вирус бешенства), затем чистой водопроводной водой, с последующей обработкой раствором перекиси водорода. Безотлагательное и тщательное промывание раны водой с мылом предотвращало заболевание бешенством у 90% подопытных животных. 2. Обработать края раны 5% настойкой йода или раствором бриллиантовой зелени. Сама рана никакими растворами не прижигается. 3. После обработки накладывается давящая асептическая повязка. Целесообразно использовать современные гигроскопические материалы, которые не прилипают к ране. Запрещается проникновение в укушенную рану острыми предметами (хирургическое иссечение краёв раны, любые надрезы, наложение швов) в течение первых трёх дней после укуса. Из-за частных гнойных осложнений укушенная рана не зашивается, кроме случаев большого раневого дефекта, (когда накладываются наводящие кожные швы) и укусов головы (эта область хорошо кровоснабжается). Прошивание кровоточащих сосудов в целях остановки наружного кровотечения допустимо. 4. Следует решить вопрос об экстренной профилактике столбняка и необходимости проведения антимикробного лечения укушенной раны. 5. Направить пострадавшего в травматологический пункт для назначения курса антирабических прививок и введения иммуноглобулина. Информировать каждого пациента о возможных последствиях отказа от прививок и риске заболеть бешенством, сроках наблюдения за животным. В случае неразумного поведения пациента, оформить отказ от оказания антирабической помощи в виде письменной расписки больного, заверенной подписями двух медицинских работников (о каждом случае отказа следует уведомлять местные органы Госсанэпиднадзора). Первое клиническое описание клещевого энцефалита (КЭ) дал отечественный исследователь А.Г.Панов в 1935г. История изучения КЭ связана с научными экспедициями на Дальний Восток с 1937 по 1940 годы. В составе экспедиции работали инфекционисты и неврологи Л.А.Зильбер, А.Г.Панов, А.А.Смородинцев, М.П.Чумаков, А.Н.Шаповал и др. Перед учеными была поставлена задача изучения новой тяжелой болезни – сибирского таежного энцефалита (как ее первое время называли). В результате напряженной и, можно прямо сказать, далеко небезопасной работы (некоторые участники экспедиции тяжело заболели) была выделена и подробно описана новая нозологическая форма – эндемический, таежный, весенне-летний, клещевой энцефалит, энцефалит Б. С 1938г. эту болезнь стали официально называть клещевым, или весенне-летним, энцефалитом. Клещевой энцефалит представляет собой острое вирусное заболевание ЦНС, возникающее в эндемичных природных очагах инфекций, передающееся через укусы кещей или алиментарным путем (сырое козье молоко) II. ЭТИОЛОГИЯ. Клещевой энцефалит вызывается специфическим РНК-содержащим вирусом, относящимся к группе арбовирусов, то есть передающихся членистоногими. Вирус патогенен не только для человека, но и для обезьян, коз, овец, оленей, собак. Вирус КЭ впервые выделен в 1937г. Л.А.Зильбером с сотрудниками из мозга умерших, крови и ликвора больных, а также от иксодовых клещей и диких позвоночных животных Дальнего Востока. Вирус КЭ циркулирует в природных очагах инфекции по цепи: иксодовые клещи – дикие позвоночные животные – иксодовые клещи. Вирус КЭ обладает выраженным нейротропизмом и особенно интенсивно размножается в нервных клетках. Вирус КЭ хорошо переносит низкие температуры и плохо высокие (вот почему козье молоко перед употреблением нужно кипятить). Вирус КЭ быстро погибает при облучении ультрафиолетовыми лучами, а также при воздействии спирта, формалина, хлорсодержащих препаратов. В организме человека вирус попадает через укус пастбищного клеща (в восточных очагах Ixodes persulcatus, в западных – главным образом Ixodes ricinus) – переносчика энцефалита. Клещевой энцефалит принадлежит к называемым трансмиссивным инфекциям, которыми заражаются только через передатчика. Непосредственно от больного человека заразиться КЭ невозможно. Именно потому, что заболевание всегда связано с укусом клеща, этот энцефалит и назван клещевым.Укусы человеку наносят в большинстве случаев самки клещей. Самцы не являются переносчиками заболевания. Клещи – переносчики вируса эндемического энцефалита – обитают в хвойно-широколиственных лесах. Резервуаром вирусов в природе являются грызуны (зайцы, бурундуки, полевые мыши), олени, некоторые птицы (рябчики, зяблики и др.). Кусая их, клещи насасывают вместе с кровью животных вирус, который проникает во все органы клеща, накапливаясь в слюнных железах, яичниках и развивающихся в них яйцах. После этого сам клещ становится резервуаром вируса, который может находится в яйцах клеща, его личинках, нимфах и во взрослых клещах, передаваясь из поколения в поколение в течение всей жизни членистоногого (2-4года). Вирус сохраняется и в организме перезимовавшего клеща. КЭ имеет четкую сезонность -последний весенний и первые летние месяцы (май, июнь, июль)- период наибольшей активности клещей, причем около 80% всех случаев приходится на май и июнь. Отсюда второе название – «весеннее – летний энцефалит» Заболевание человека КЭ обычно связано с посещением леса (сельхозработы, лесные прогулки, туристические походы). После укуса клеща не всегда возникает заболевание КЭ. Количество зараженных вирусом клещей в очагах может колебаться от единичных особей до 2-5% и даже до 40%. Кровососание клеща, продолжающееся 4-6 дней, обычно нечувствительно, так как его слюна содержит обезболивающее вещество. Помимо основного трансмиссивного пути (в результате присасывания инфицированного клеща, в слюне которого содержится вирус) возможен и второй путь заражения человека – алиментарный - употребление в пищу сырого козьего или коровьего молока, инфицированного вирусом КЭ (коровы к вирусу КЭ невосприимчивы, но у них также отмечается вирусемия). При алиментарном заражении обычно возникают семейно-групповые заболевания. ДИАГНОЗ острой фазы КЭ ставится на основании эпидемиологических данных, особенностей клинической картины, результатов вирусологических (выделение вируса из крови или ткани мозга при аутопсии) и серологических исследований (РСК, РТГА – реакция торможения гемагглютинации, реакция нейтрализации РН, РИФ). В первые 7 дней после начала заболевания при одноволновом течении и повторно до 7-го дня второй волны исследуется кровь, СМЖ для выделения вируса КЭ. Серологические реакции проводят в парных сыворотках (первый забор крови у больного проводят в 1-2-й день болезни, следующий – через 2 недели). Диагностическим считается нарастание титра антител не менее, чем в 4 раза. Учитывая, что при очаговых формах КЭ двухволновом течении, использовании серотерапии, серологические тесты могут быть отрицательными в течение первого месяца, их повторяют спустя 2-3 месяца болезни. Для менингеальной и очаговой форм острой фазы КЭ характерно повышение в ликворе пациентов содержания общего белка и уровня иммуноглобулинов (Ig G , A, M). Определяются в СМЖ и противовирусные антитела, однако, содержание из заметно ниже уровня в сыворотке крови. Следует подчеркнуть, что обнаружение в ликворе больных противовирусных антител свидетельствует об активно протекающих в ЦНС иммунных процессах. Профилактика. Система профилактических мероприятий КЭ включает предохранительные прививки для лиц, подвергающихся опасности быть покусанными клещами, меры индивидуальной защиты и систематическое уничтожение лесных клещей. Пораженных клещами животных опыляют гексахлораном. Лицам, которым предстоит работа в лесу, проводится трехкратная вакцинация (схема аналогичны применению вакцины при хронических формах КЭ), обуславливающих выработку гуморального иммунитета у 92-97% привитых. Рекомендуется вакцинация против КЭ детей с 4-х лет, проживающих в эндемичных местностях. Йодантипирин с профилактической целью рекомендуют принимать по 0,2 г (2 таб.) 3 раза в течение двух дней перед посещением леса; или же иначе – по 0,2 г (2 таб.) 1 раз в день в течение всего пребывания в лесу (сельхозработы, походы и др.). При укусе клеща следует использовать с профилактической целью противоклещевой гамма-глобулин: детям в возрасте до 12 лет – 1,5 мл; от 12 до 16 лет – 2,0 мл; от 16 лет и старше – 3 мл. После присасывания клеща с целью предупреждения заболевания назначают йодантипирин по вышеуказанной схеме, применяемой при лечении КЭ. Большое значение имеют меры личной противоклещевой профилактики, санитарно-просветительская работа. При посещении леса одежда должна надежно защищать тело от укусов клещей. Применяются репелленты – химические вещества, отпугивающие клещей (водная эмульсия мыла К, 10% раствор дегтя с 5% едкой щелочью и др.). Целесообразно через каждые 2 часа проводить нательные взаимоосмотры. 7.2. Материал для самоподготовки Вопросы: 1. Характеристика возбудителей бешенства и весенне-летнего энцефалита. 2. Схемы лабораторной диагностики бешенства и весенне-летнего энцефалита. 3. Специфическая профилактика бешенства и весенне-летнего энцефалита. Практическая часть для самоподготовки: 1. Ознакомление с микроскопической диагностикой бешенства. Промикроскопируйте и зарисуйте включения Бабеша–Негри в нервных клетках мозга. 2. Ознакомление с лабораторной диагностикой весенне-летнего энцефалита (разбор по схемам и таблицам). 4. Изучение препаратов, применяемых для диагностики, специфической профилактики и лечения бешенства, весенне-летнего энцефалитов. Просмотрите препараты, прочитайте этикетки, охарактеризуйте каждый препарат. 8. Материалы для разбора с преподавателем и контроля его усвоения: 8.1. Разбор с преподавателем узловых вопросов для освоения темы занятия. 8.2. Демонстрация преподавателем методик практических приемов по теме. 8.3. Материал для контроля усвоения материала: Вопросы для решения с преподавателем: 1. Характеристика возбудителей бешенства и весенне-летнего энцефалита. 2. Схемы лабораторной диагностики бешенства и весенне-летнего энцефалита. 3. Специфическая профилактика бешенства и весенне-летнего энцефалита. 10. Литература: - Основная: Медицинская микробиология, вирусология, иммунология : учеб. для студентов мед. вузов/ под ред. А.А. Воробьева. – 2-е изд., испр. и доп. – М.: МИА, 2012. -410 с.: ил. Микробиология, вирусология, иммунология: рук. к лаб. занятиям /В.Б.Сбойчаков [ и др.]; под. ред. В.Б. Сбойчакова, М.М. Карапаца. – М.: ГЭОТАР - Медиа, 2012.- 320 с.: ил. Атлас по медицинской микробиологии, вирусологии и иммунологии: учеб. пособие для студентов мед. вузов/ под ред. А.С. Быкова, А.А. Воробьева, В.В. Зверева. – 2-е изд., доп. и перераб. – М.: МИА, 2008. – 271 с.: ил. Общая медицинская вирусология : учеб. пособие для студентов мед. вузов России / под ред. Н.С. Горячкиной, Л.И. Кафарской. – Ростов н/Д. : Феникс; М. : РГМУ, 2007. – 138 с. Поздеев, O.K. Медицинская микробиология : учеб. пособие для студентов мед. вузов / O.K. Поздеев ; под ред. В. И. Покровского. – М. : ГЭОТАР-Мед, 2006, 2004. Руководство к практическим занятиям по медицинской микробиологии, вирусологии и иммунологии : учеб. пособие для студентов мед. вузов / под ред. В. В.Теца. – 2-е изд., перераб. и доп. – М. : Медицина, 2002. – 352 с. Медицинская микробиология, иммунология и вирусология : учебник для мед. вузов / А.И. Коротяев, С.А. Бабичев. - СПб. : СпецЛит, 2010. - 5-е изд., испр. и доп. - 760 с.: ил. 7. Лекционный материал. - Дополнительная: Медицинская микробиология, вирусология и иммунология: учеб. по дисциплине «Микробиология, вирусология и иммунология» для студентов, обучающихся по специальностям: 060101. 65 «Лечебное дело», 060103. 65 «Педиатрия», 060104. 65 «Медико-профилактическое дело» : в 2 т./ под ред. В.В. Зверева, М.Н. Бойченко. – М.: ГЭОТАР-Медиа, 2010. – Т. 2. – 477 с.: ил. + 1 электрон, опт. диск (CD-ROM). Микробиология, вирусология и иммунология : учеб. пособие для студентов мед. вузов / под ред. В.Н. Царева. – М.: ГЭОТАР-Медиа, 2010. – 540 с. : ил. Коротяев, А.И. Медицинская микробиология, иммунология и вирусология: учеб. для мед. вузов/ А.И. Коротяев, С.А. Бабичев ; под ред. А.И. Коротяева. – 3-е изд., испр. и доп. – СПб. : СпецЛит., 2002. – 580 с. :ил |
