лекция. Лекция 1 Оптическая система глаза. Рефракция и аккомодация, понятие об астигматизме, слабость аккомодации. Миопия, профилактика, методы лечения. Косоглазие, амблиопия
 Скачать 77.62 Kb. Скачать 77.62 Kb.
|
|
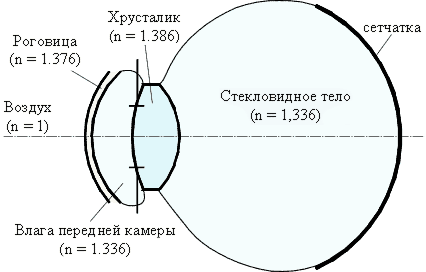
Лекция № 1 Оптическая система глаза. Рефракция и аккомодация, понятие об астигматизме, слабость аккомодации. Миопия, профилактика, методы лечения. Косоглазие, амблиопия. Анатомо-физиологические особенности строения органа зрения Строение переднего отрезка глаза. Свет, попадая в глаз, сначала проходит через роговицу - прозрачную линзу, имеющую куполообразную форму (радиус кривизны примерно 7,5 мм, толщина в центральной части примерно 0,5 мм). В ней отсутствуют кровеносные сосуды и имеется много нервных окончаний, поэтому при повреждениях или воспалении роговицы развивается так называемый роговичный синдром, (слезотечение, светобоязнь и невозможность открыть глаз). Передняя поверхность роговицы покрыта эпителием, который обладает способностью к регенерации (восстановлению) при повреждении. Глубже располагается строма, состоящая из коллагеновых волокон, а изнутри роговица покрыта одним слоем клеток - эндотелием, который при повреждении не восстанавливается, что приводит к развитию дистрофии роговицы, то есть к нарушению её прозрачности. Поэтому во время проведения полостных операций глаза (когда манипуляции проводятся с внутренней стороны роговицы) этот слой всегда требует защиты специальными веществами - вискоэластиками. Роговица - это линза, на долю которой приходится 40 диоптрий из всех 60 диоптрий общей преломляющей силы глаза. То есть, роговица - самая сильная линза в оптической системе глаза. Это является следствием разницы показателей преломления воздуха, находящегося перед роговицей, и показателя преломления её вещества. Выйдя из роговицы, свет попадает в заполненную жидкостью так называемую переднюю камеру глаза - пространство между внутренней поверхностью роговицы и радужкой. Радужка представляет собой диафрагму с отверстием в центре - зрачком, диаметр которого может меняться в зависимости от освещения, регулируя поток света, попадающего в глаз. Периферия роговицы по всей окружности практически соединяется с радужкой, образуя так называемый угол передней камеры, через анатомические элементы которого (шлеммов канал, трабекула и другие образования, имеющие общее название - дренажные пути глаза), происходит отток жидкости, постоянно циркулирующей в глазу, в венозную систему. За радужкой располагается хрусталик - ещё одна линза, преломляющая свет. Оптическая сила этой линзы меньше, чем у роговицы - она составляет примерно 18-20 диоптрий. Хрусталик по всей окружности имеет цинновы связки, которые соединяются с цилиарными мышцами, располагающимися в стенке глаза. Эти мышцы могут сокращаться и расслабляться. В зависимости от этого цинновы связки могут также расслабляться или натягиваться, в результате чего радиус кривизны хрусталика меняется - поэтому человек может видеть чётко как вблизи, так и вдали. Иногда цинновы связки полностью или частично отрываются (в результате травмы или с возрастом) от места своего прикрепления и хрусталик меняет своё положение - происходит его так называемый подвывих или вывих. При наличии катаракты такое положение хрусталика может вносить свои коррективы в операцию по ее удалению. Хрусталик представляет собой производное эктодермы и является эпителиальным образованием, и как волосы и ногти, растет в течение всей жизни. Имеет форму двояко выпуклой линзы, прозрачен, слегка желтоватый. Толщина хрусталика колеблется от 3,6 до 5,0 мм, диаметр – от 9 до 10 мм, радиус кривизны передней поверхности до 10 мм, а задней, более выпуклой от 6 до 9 мм. Передняя капсула хрусталика обращена к радужке, задняя - к стекловидному телу, а границей между ними служат цинновы связки. Такое подробное описание анатомии хрусталика даст нам возможность понять, каким образом удаляется катаракта - мутный хрусталик, а также как в глаз имплантируется искусственный хрусталик. Вокруг экватора хрусталика, по всей его окружности располагается цилиарное тело, являющееся частью сосудистой оболочки. Оно имеет отростки, которые вырабатывают внутриглазную жидкость. Эта жидкость через зрачок попадает в переднюю камеру глаза и через угол передней камеры удаляется в венозную систему глаза. Баланс между продукцией и оттоком этой жидкости очень важен, так как его нарушение приводит к развитию глаукомы. Строение заднего отрезка глаза. За хрусталиком располагается стекловидное тело, занимающее большую часть глаза и придающее ему форму. Других функций оно не имеет, а свет практически не преломляет. Оно имеет желеобразную структуру в большинстве случаев, однако иногда оно может разжижаться. С другой стороны, в нем могут появляться уплотнённые участки в виде нитей или глыбок, наличие которых пациент ощущает в виде "мушек" и плавающих точек. Считается, что такие изменения часто возникают при близорукости и усиливаются с ростом её степени, а также с увеличением возраста пациента. В некоторых местах стекловидное тело тесно спаяно с сетчаткой, поэтому при образовании в нём уплотнений, стекловидное тело может тянуть на себя сетчатку, иногда вызывая ее отслойку. Некоторые воспалительные заболевания глаз (так называемые увеиты), также могут приводить к появлению выраженных помутнений в стекловидном теле. Стекловидное тело - бесцветное студенистое вещество, составляющее 55% внутреннего содержимого глазного яблока, состоит на 98,8 % из воды и 1,12% сухого остатка (белки, аминокислоты, мочевина, креатинин, сахар, калий, магний, натрий, фосфаты, хлориды, сульфаты, холестерин и т.д.) Нервные импульсы собираются с сетчатки зрительным нервом, который состоит примерно из 1 миллиона нервных волокон. Таким образом, информация передаётся в затылочную долю мозга, где анализируется зрительное изображение. Повреждение, травма или сдавление зрительного нерва на любом уровне приводят к практически необратимой потере зрения даже при нормальном функционировании остальных анатомических структур глаза и прозрачности глазных сред. При осмотре глазного дна видно место выхода зрительного нерва в виде диска (ДЗН), который в норме имеет бледно-розовый цвет. В центре ДЗН виден сосудистый пучок - место входа на сетчатку глазной вены и артерии. Недалеко от ДЗН видна так называемая макула (ML) или жёлтое пятно- точка сетчатки, ответственная за центральное зрение. Оптическая система глаза. | ||||||||||||||||
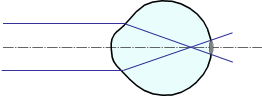 а) близорукий глаз | 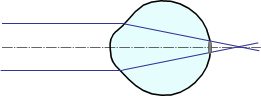 б) дальнозоркий глаз |
| Рис. 2. Фокусировка параллельного пучка близоруким и дальнозорким глазом. | |
Аметропия глаза выражается в диоптриях как величина, обратная расстоянию от первой поверхности глаза до дальней точки , выраженной в метрах:
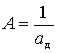 , , | |
Оптическая сила линзы, необходимая для коррекции близорукости или дальнозоркости, зависит не только от величины аметропии, но и от расстояния от очков до глаза. Контактные линзы располагаются вплотную к глазу, поэтому их оптическая сила равна аметропии.
Например, если при близорукости дальняя точка находится перед глазом на расстоянии 50 см, то
Слабая степень аметропии считается до 3 диоптрий, средняя – от 3 до 6 диоптрий и высокая степень – свыше 6 диоптрий.
Близорукость. Каждый четвертый житель планеты страдает близорукостью. Причин близорукости может быть две. Первая – удлиненное глазное яблоко при нормальной преломляющей силе глаза. Другая причина – слишком большая оптическая сила оптической системы глаза (более 60 диоптрий) при нормальной длине глаза (24 мм). И в первом, и во втором случаях изображение от предмета не может сфокусироваться на сетчатку, а находится внутри глаза. На сетчатку попадает только фокус от близко расположенных к глазу предметов, то есть дальняя точка глаза приближается от бесконечности на конечное расстояние (рис. 3 а).
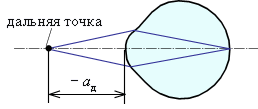 а) дальняя точка | 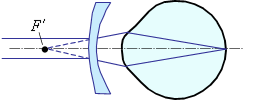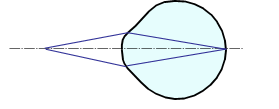 б) коррекция |
| Рис. 3. Коррекция близорукости. | |
Чтобы скорректировать близорукость, нужно при помощи очков построить изображение бесконечно удаленной точки в том месте, которое глаз может видеть без всякого напряжения, то есть в дальней точке. Для исправления близорукости используются отрицательные очки (рис. 3 б), которые строят изображение бесконечно удаленной точки перед глазом.
Близорукость может быть врожденной, однако чаще всего она появляется в детском и подростковом возрасте, причем по мере роста глазного яблока в длину близорукость увеличивается. Истинной близорукости, как правило, предшествует так называемая ложная близорукость – следствие спазма аккомодации. В этом случае при применении средств, расширяющих зрачок и снимающих напряжение ресничной мышцы, зрение восстанавливается до нормы.
В возрасте 10-14 лет дети впервые одевают очки, меняя их на более сильные если близорукость прогрессирует. Задача окулиста в этой ситуации - остановить прогрессирование миопии. В зависимости от скорости прогрессирования близорукости лечение проводится как консервативными, так и хирургическими методами. В первом случае тренируют мышцы, напряжение которых приводит к росту миопии специальными упражнениями для тренировки аккомодации. Во втором случае проводится операция - склеропластика, когда под конъюнктиву глаза (без проникновения в глаз) в косых меридианах глаза к его заднему полюсу подводятся небольшие полоски биоткани - трансплантаты. Они плотно прирастают к склере, укрепляя задний полюс глаза и не давая глазу удлиняться. Внешне они совершенно незаметны. Зрение при этой операции не изменяется. Все методы остановки прогрессирования миопии не дают 100% гарантии, но значительно снижают риск её прогрессирования.
Важно так же соблюдать режим труда. При прогрессировании миопии необходимо, чтобы на каждые 40—50 минут чтения или письма приходилось не менее 5 минут отдыха. При близорукости выше 6,0 время зрительной нагрузки необходимо сократить до 30 мин., а отдых увеличить до 10 минут.
Предупреждению прогрессирования и осложнений миопии способствует применение ряда медикаментозных средств.
- Полезен прием глюконата кальция по 0,5 грамма перед едой. Детям – 2 г в день, взрослым – 3 г в день в течение 10 дней. Препарат уменьшает проницаемость сосудов, способствует предупреждена кровоизлияний, укрепляет наружную оболочку глаза.
- Укреплению склеры способствует и аскорбиновая кислота. Её принимают по 0,05—0,1 гр. 2—3 раза в день в течение 3—4 недель.
- Необходимо назначать препараты, улучшающие региональную гемодинамику: пикамилон по 20 мг 3 раза в день в течение месяц; галидор — по 50—100 мг 2 раза в день в течение месяца. Нигексин — по 125—250 мг 3 раза в день в течение месяца. Кавинтон 0,005 по 1 таблетке 3 раза в день в течение месяца. Трентал – по 0,05—0,1 гр. 3 раза в день после еды в течение месяца или ретробульбарно по 0,5—1,0 м 2% раствора – 10—15 инъекций на курс.
- При хориоретинальных осложнениях парабульбарно полезно вводить эмоксипин 1% – № 10, гистохром 0,02% по 1,0 № 10, Ретиналамин 5 мг ежедневно № 10. При кровоизлияниях в сетчатку раствор гемазы парабульбарно. Рутин 0,02 г и троксевазин 0,3 г по 1 капсуле 3 раза, день в течение месяца.
Обязательно диспансерное наблюдение – при слабой и средней степени раз в год, а при высокой степени – 2 раза в год.
Хирургическое лечение – коллагеносклеропластика, позволяющая в 90—95% случаев или полностью остановить прогрессирование миопии, или существенно, до 0,1 Д за год, снизить ее годовой градиент прогрессирования.
Склероукрепляющие операции бандажирующего типа.
При стабилизации процесса наибольшее распространение получили эксимерлазерные операции, позволяющие полностью устранить миопию до 10—15 Д.
Дальнозоркость вызывается слабой оптической силой оптической системы глаза для данной длины глазного яблока (либо короткий глаз при нормальной оптической силе, либо малая оптическая сила глаза при нормальной длине). Поскольку дальнозоркий глаз обладает относительно слабой преломляющей способностью, чтобы сфокусировать изображение на сетчатке, увеличивается напряжение мышц, изменяющих кривизну хрусталика, то есть глазу приходится аккомодироваться. Но даже и этого бывает недостаточно, чтобы рассмотреть предметы вдали. При рассматривании близко расположенных предметов напряжение еще больше возрастает: чем ближе предметы к глазу, тем все дальше за сетчатку уходит их изображение (рис.4 а).
Скорректировать дальнозоркость можно при помощи положительных очков (рис. 4 б), которые строят изображение бесконечно удаленной точки за глазом.
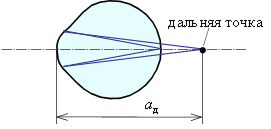 а) дальняя точка а) дальняя точка | 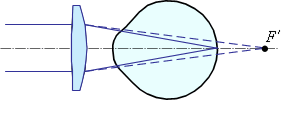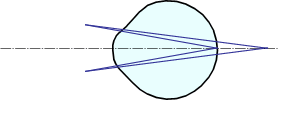 б) коррекция б) коррекция |
| Рис. 4 Коррекция дальнозоркости. | |
У новорожденного глаз немного сдавлен в горизонтальном направлении, поэтому у глаза есть небольшая дальнозоркость, которая проходит по мере роста глазного яблока. При небольшой дальнозоркости зрение вдаль и вблизи хорошее, но могут быть жалобы на быструю утомляемость, головную боль при работе. При средней степени дальнозоркости зрение вдаль остается хорошим, а вблизи – затруднено. При высокой дальнозоркости плохим становится зрение и вдаль, и вблизи, так как исчерпаны все возможности глаза фокусировать на сетчатке изображение даже далеко расположенных предметов.
Показанием к назначению очков при дальнозоркости служат астенопические жалобы или снижение остроты зрения хотя бы одного глаза, гиперметропия 4,0 D и более. В таких случаях, как правило, назначают постоянную коррекцию с тенденцией к максимальному исправлению гиперметропии.
Детям раннего возраста (2—4 года) при дальнозоркости более 3,5 Д целесообразно выписывать очки для постоянного ношения на 1,0 Д меньше, чем степень аметропии, объективно выявленной в условиях циклоплегии. При косоглазии оптическая коррекция должна сочетаться с другими лечебными мероприятиями (плеоптическим, ортодиплоптическим, а по показаниям и с хирургическим, лечением)
Если к 7—9 годам у ребенка сохраняется устойчивое бинокулярное зрение и острота зрения без очков не снижается, то оптическую коррекцию отменяют.
Астигматизм
Причина астигматизма лежит либо в неправильной, несферичной форме роговицы (в разных сечениях глаза, проходящих через ось, радиусы кривизны неодинаковы), либо в нецентричном по отношению к оптической оси глаза положении хрусталика. Обе причины приводят к тому, что для различных сечений глаза фокусные расстояния оказываются неодинаковыми.
При астигматизме в одном глазу сочетаются эффекты близорукости, дальнозоркости и нормального зрения. Может, например, случиться, что для вертикального сечения фокусное расстояние равно нормальному, а для горизонтального – больше нормального. Тогда глаз окажется в горизонтальном сечении близоруким и не сможет видеть ясно горизонтальных линий на бесконечности, а вертикальные будет четко различать. На близком расстоянии благодаря аккомодации глаз прекрасно различит вертикальные линии, а горизонтальные будут расплывчатыми.
Астигматизм чаще всего является врожденным, но может стать следствием операции или глазной травмы. Кроме дефектов зрительного восприятия, астигматизм обычно сопровождается быстрой утомляемостью глаз, понижением зрения и головными болями.
Исправление астигматизма возможно при помощи цилиндрических (собирательных или рассеивающих) линз. Цилиндрические стекла представляют собой отрезки цилиндра. Они характеризуются тем, что лучи, идущие в плоскости, параллельной оси стекла, не преломляются, а лучи, идущие в плоскость перпендикулярной оси, претерпевают преломление. Назначая цилиндрические стекла, необходимо всегда указывать положение оси стекла, пользуясь для этого международной схемой, по которой граду отсчитываются от горизонтальной линии справа налево, т.е. против движения часовой стрелки.
Астигматизм обычно сочетается с другими дефектами зрения – близорукостью или дальнозоркостью, поэтому астигматические очки содержат чаще всего и сферические, и цилиндрические элементы.
Коррекция аномалий рефракции
Коррекция миопии, гиперметропии и астигматизма заключается в перемещении изображения на сетчатку, в результате чего человек начинает видеть предметы чётко. Это осуществляется консервативным или хирургическим методами.
Первый метод - это использование очков или контактных линз.
Второй метод - это проведение рефракционных, то есть, изменяющих преломление, операций:
· Лазерный кератомилез (ЛАСИК);
· Фоторефрактивная кератэктомия (ФРК);
· Имплантация положительной или отрицательной ИОЛ;
· Введение интрастромальных сегментов;
· Радиальная кератотомия (РКТ);
· Удаление прозрачного хрусталика (УПХ);
· Термокератокоагуляция (ТКК);
| Амблиопия – стойкое одно- или двустороннее снижение зрения, не связанное с органической патологией зрительного анализатора и не поддающееся оптической коррекции. Амблиопия (синдром «тупого», «ленивого» глаза) характеризуется бездействием, неучастием одного из глаз в процессе зрения. В офтальмологии амблиопия рассматривается в качестве одной из ведущих причин одностороннего понижения зрения. Во всем мире амблиопией страдают около 2% населения. Амблиопия является заболеванием преимущественно детского возраста, поэтому столь важный аспект приобретает проблема ее раннего выявления и коррекции. Течение амблиопии может быть бессимптомным или сопровождаться невозможностью устойчивой фиксации взгляда, нарушением цветовосприятия и ориентировки в пространстве, снижением остроты зрения (от незначительного ослабления до светоощущения). Диагностика амблиопии включает определение остроты зрения, периметрию, определение цветоощущения и темновой адаптации, осмотр глазного дна, тонометрию, биомикроскопию, определение вида и угла косоглазия, рефрактометрию, скиаскопию, электроретинографию, УЗИ глаза, неврологическое обследование и др. Лечение амблиопии направлено на устранение причин, вызвавших ее развитие: может быть хирургическим (коррекция косоглазия, устранение птоза, экстракция катаракты) или консервативным (очковая коррекция, плеоптика, пенализация, физиотерапия). Пассивная плеоптика заключается в заклеивании (окклюзии) ведущего глаза; активная плеоптика сочетает в себе окклюзию ведущего глаза с проведением стимуляции сетчатки дефектного глаза посредством световых, электрических импульсов, специальных компьютерных программ. Среди аппаратных методов наибольшее распространение при аблиопии получили тренировки на «Амблиокоре», лазерстимуляция, светоцветостимуляция, электростимуляция, электромагнитная стимуляция, вибростимуляция, рефлексостимуляция, компьютерные методы стимуляции и др. Плеоптические курсы при амблиопии повторяют 3-4 раза в год. У детей младшего возраста (1-4 лет) лечение амблиопии проводят с помощью пенализации – целенаправленного ухудшения зрения доминирующего глаза путем назначения гиперкоррекции или закапывания в него раствора атропина. В этом случае острота зрения ведущего глаза снижается, что влечет за собой активизацию работы амблиопичного глаза. При амблиопии эффективны методы физиотерапии – рефлексотерапия, вибромассаж, лекарственный электрофорез. После плеоптического этапа лечения амблиопии переходят к восстановлению бинокулярного зрения – ортоптическому лечению. Проведение данного этапа возможно при достижении остроты зрения в обоих глазах не менее 0,4 и возрасте ребенка не младше 4-х лет. Обычно с этой целью используется аппарат-синоптофор, глядя в окуляры которого пациент видит отдельные части целого изображения, которые необходимо зрительно объединить в одну картинку. Лечение амблиопии проводят до достижения приблизительно одинаковой остроты зрения обоих глаз. При истерической амблиопии назначаются седативные средства, проводится психотерапия. |
http://www.krasotaimedicina.ru/diseases/ophthalmology/amblyopia
Пресбиопия. С возрастом способность глаза к аккомодации постепенно уменьшается. Скажем, в возрасте 20 лет для среднего глаза ближняя точка находится на расстоянии около 10 см (диапазон аккомодации 10 дптр), в 50 лет ближняя точка располагается на расстоянии уже около 40 см (диапазон аккомодации 2.5 дптр), а к 60 годам уходит на бесконечность, то есть аккомодация прекращается. Это явление называется возрастной дальнозоркостью или пресбиопией, связано с уплотнением хрусталиковых волокон, нарушением эластичности и способности изменять свою кривизну. Пресбиопия проявляется ухудшением способности видеть на близком расстоянии: размытостью и нечеткостью зрения вблизи, астенопическими симптомами (головными болями, усталостью глаз, плохим общим самочувствием). Диагностика пресбиопии включает проверку зрения, оценку рефракции и аккомодации, проведение офтальмоскопии. Лечение пресбиопии может заключаться в подборе необходимых очков, лазерной коррекции зрения (LASIK, ФРК), рефракционной замене хрусталика (ленсэктомии).
Коррекция пресбиопии производится плюсовыми линзами. Существует простое правило для назначения очков. В 40 л назначаются стекла +1,0 дптр, а затем каждые 5 лет прибавляется 0,5 дптр. После 65 лет, как правило, дальнейшей коррекции не требуется. У гиперметропов к возрастной коррекции прибавляется ее степень. У миопов степень миопии отнимается от величины пресбиопической линзы, необходимой по возрасту. Например, эмметропу в 50 лет требуется коррекция пресбиопии +2,0 дптр. Миопу в 2,0 дптр коррекция в 50 лет будет еще не нужна (+2,0) + (-2,0) = 0.
В комплексной коррекции пресбиопии используется витаминотерапия, гимнастика для глаз, массаж шейно-воротниковой зоны,магнитолазеротерапия, рефлексотерапия, гидротерапия, электроокулостимуляция, тренировки на аккомодотренере (аппарат "Ручеек").
Хирургическое лечение пресбиопии также может быть вариативным. В области лазерной хирургии для коррекции пресбиопии успешно применяется методика PresbyLASIK, с помощью которой на роговице формируется мультифокальная поверхность, позволяющая получить на сетчатке, как дальний, так и ближний фокус. К другим способам лазерной коррекции пресбиопии относятся ФРК(фоторефрактивная кератэктомия), Femto LASIK, LASEK, EPI-LASIK, Super LASIK и др.
Интраокулярная коррекция пресбиопии предполагает замену хрусталика, утратившего свои физико-химические свойства и эластичность, способность к аккомодации на искусственный – интраокулярную линзу (ИОЛ). Для коррекции пресбиопии используются специальные аккомодирующие монофокальные ИОЛ или мультифокальные ИОЛ, которые имплантируются сразу послефакоэмульсификация катаракты.
Профилактика пресбиопии
необходимо избегать чрезмерных зрительных нагрузок, правильно подбирать освещение, выполнять гимнастику для глаз, принимать витаминные препараты (А, В1, В2, В6, В12, С) и микроэлементы (Cr, Cu, Mn, Zn идр.).
Важно ежегодно посещать офтальмолога, проводить своевременную коррекцию аномалий рефракции, заниматься лечением болезней глаз и сосудистой патологии.
| Косоглазие - постоянное или периодическое отклонение зрительной оси глаза от точки фиксации, что приводит к нарушению бинокулярного зрения. Косоглазие проявляется внешним дефектом – отклонением глаза/глаз к носу или виску, вверх или вниз. Кроме этого у пациента с косоглазием могут отмечаться двоение в глазах, головокружения и головные боли, снижение зрения, амблиопия. Как правило, косоглазие развивается в 2-3-летнем возрасте, когда формируется содружественная работа обоих глаз; однако, может встречаться и врожденное косоглазие. При отсутствии лечения косоглазия развитие амблиопии и снижение зрения происходит примерно у 50 % детей. Диагностика косоглазия включает офтальмологическое обследование (проверку остроты зрения, биомикроскопию, периметрию, офтальмоскопию, скиаскопию, рефрактометрию, биометрические исследования глаза и др.), неврологическое обследование. Лечение косоглазия проводится с помощью очковой или контактной коррекции, аппаратных процедур, плеоптических, ортоптических и диплоптических методик, хирургической коррекции. |