Хирургические методы лечения заболеваний пародонта (2006). Медицинское информационное агентство
 Скачать 1.94 Mb. Скачать 1.94 Mb.
|
|
Вестибулопластика по Кларку [1976] Следует сразу оговориться, что эту методику целесообразно использовать преимущественно на верхней челюсти. Техника операции. После анестезий (рис. 99) скальпелем проводят разрез по переходной складке на глубину слизистой оболочки (рис. 100). 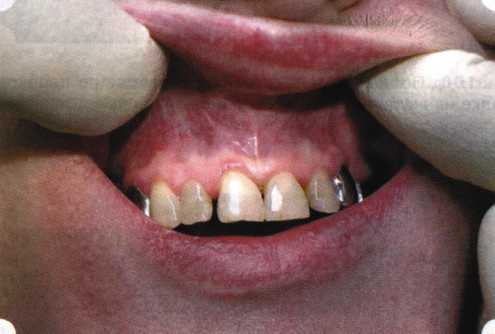 Рис. 99. Состояние преддверия перед операцией. Положительный симптом ишемизации при оттягивании губы Ножницами отслаивают слизистый лоскут от линии разреза к губе приблизительно на 10 мм (рис. 101). Комплекс подслизистых тканей — мышцы, сухожилия — так же, как и по методике Эдлана—Мейхера, перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм — в боковых (рис. 102), а также удаляют одиночные волокна тяжей и мышц. 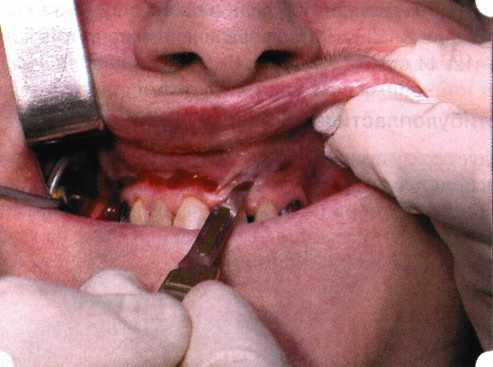 Рис. 100. После анестезии проводят разрез по переходной складке на глубину слизистой оболочки без затрагивания надкостницы 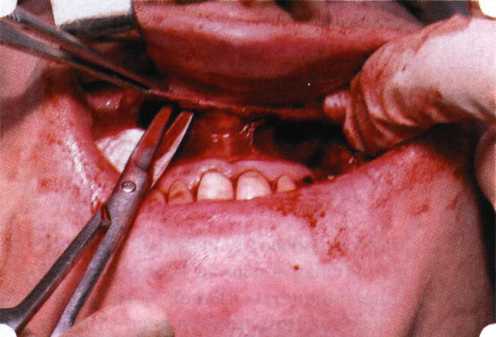 Рис. 101. Мобилизация слизистого лоскута ножницами для предотвращения сужения красной каймы губ 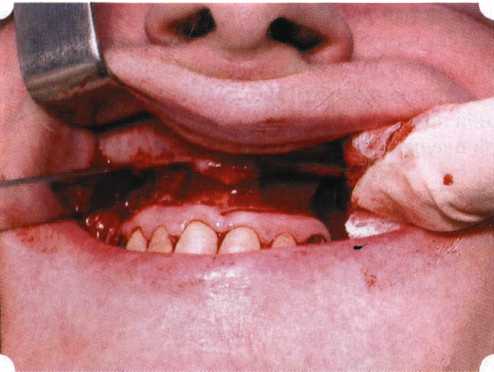 Рис. 102. Перемещение распатором комплекса подслизистых тканей вдоль надкостницы на новую глубину 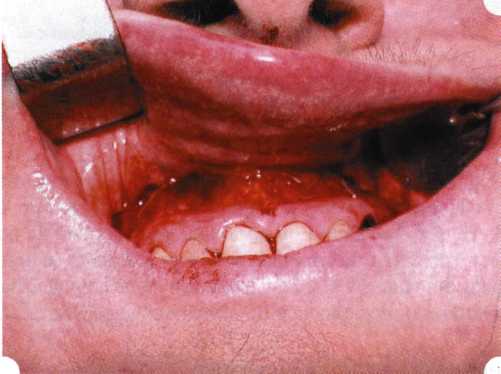 Рис. 103. Фиксация слизистого лоскута к надкостнице швами из кетгута в глубине преддверия Слизистый лоскут фиксируют к надкостнице швами из кетгута в глубине сформированного преддверия. При этом остается достаточно обширный раневой дефект на альвеолярном отростке (рис. 103), который закрывают защитной повязкой (рис. 104), в настоящее время — дипле-новой пленкой, как и в предыдущей методике. 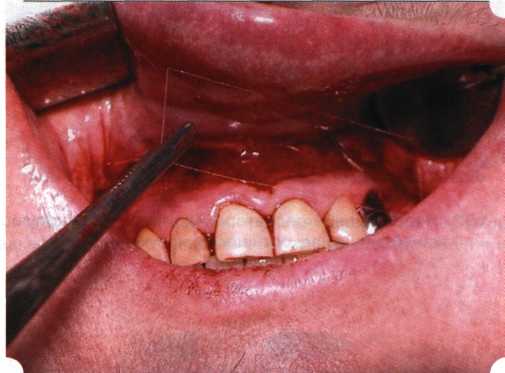 Рис. 104. Наложение защитной пленки «Диплен-Дента» на раневую поверхность Срок заживления при этой методике также около 14 сут (рис. 105 и 106). Раневой дефект составляет около 8-12 см2. Операция оптимальна для верхней челюсти в силу того, что на нижней челюсти мощные мышцы и сухожилия зачастую могут в последующем существенно нивелировать первоначально полученные результаты. Туннельная вестибулопластика Методика разработана с целью минимизировать травма-тичность вмешательства за счет существенного умень-  Рис. 105. Состояние тканей на 7-е сутки после операции  Рис. 106. Заживление на 15-е сутки после операции шения площади послеоперационного дефекта [Грудя-нов А. И., Ерохин А. И., 2001]. Техника операции. После инфильтрационной анестезии (рис. 107-109) проводят вертикальный разрез вдоль центральной уздечки преддверия полости рта на всю ее длину (от места ее фиксации на прикрепленной десне и до места ее фиксации на губе — приблизительно 20-25 мм). В области премоляров проводят горизонтальные разрезы вдоль переходной складки длиной около 20 мм (рис. 110).  Рис. 107. Состояние перед операцией. После инфильтрационной анестезии по типу гидросепарации выявляется истинная глубина преддверия Тупым путем с помощью распатора или широкой гладилки отслаивают слизистую оболочку от комплекса под-слизистых тканей на всю длину оперируемого участка (рис. 111, И2). Подслизистые ткани, мышечные тяжи снова с помощью распатора отделяют от надкостницы на запланированную глубину внутритуннельным доступом. Визуально и инструментально определяют, не осталось ли прикрепленных к надкостнице мышечных тяжей (рис. ИЗ). Отслоенные слизистые лоскуты на уровне линии отслаивания мышечных тяжей фиксируют через слизистую оболочку к надкостнице на расстоянии 10-12 мм от аль- 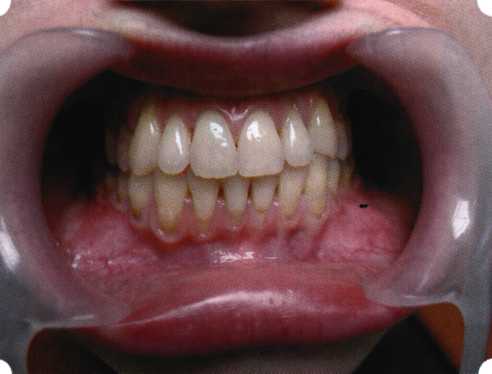 Рис. 108. Состояние перед операцией. Прозрачная слизистая оболочка альвеолярного отростка, генерализованные рецессии 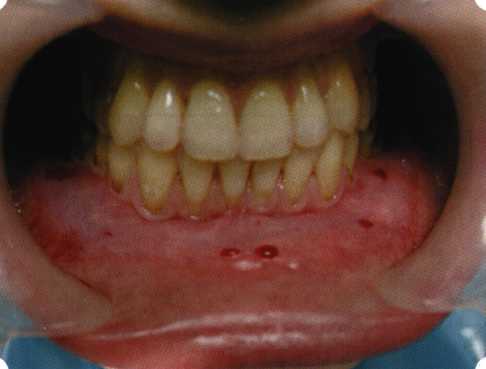 Рис. 109. После проведения инфильтрационной анестезии по типу гидросепарации, или «ползущего» инфильтрата, выявляется истинная глубина преддверия полости рта   Р  ис. 110. После проведения разрезов (центрального и двух косых в области премоляров) формируют подслизистый туннель ис. 110. После проведения разрезов (центрального и двух косых в области премоляров) формируют подслизистый туннель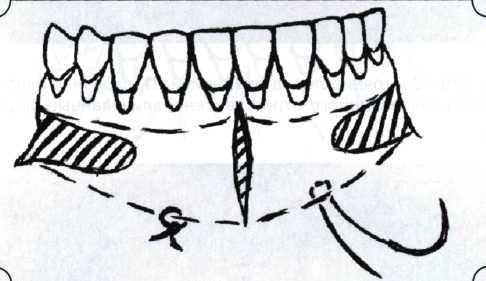 Р  ис. 111. После перемещения комплекса подслизистых тканей ис. 111. После перемещения комплекса подслизистых тканейи удаления резидуальных соединительнотканных и мышечных волокон слизистую оболочку фиксируют к надкостнице в глубине сформированного преддверия веолярного края (см. рис. 111, 114). Вертикальный разрез ушивают, фиксируя слизистую к надкостнице на заданной глубине. Слизистую оболочку в области горизонтальных разрезов подшивают к надкостнице на расстоянии 5-8 мм (т. е. тоже на уровне отсепарированных мышечных пучков и тяжей) от десневого края (рис. 115,116). На оставшиеся раневые участки (общей площадью 1,5-2,0 см2) накладывают защитную пленку «Диплен-Дента». 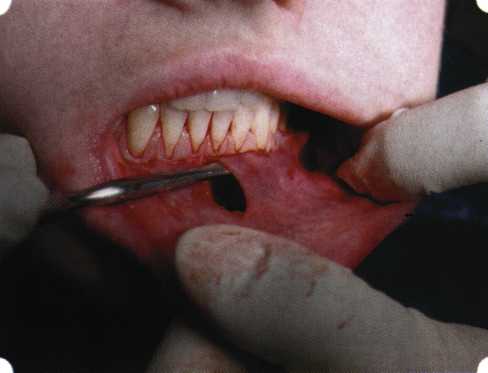 Рис. 112. После проведения центрального и двух боковых разрезов формируют подслизистый туннель 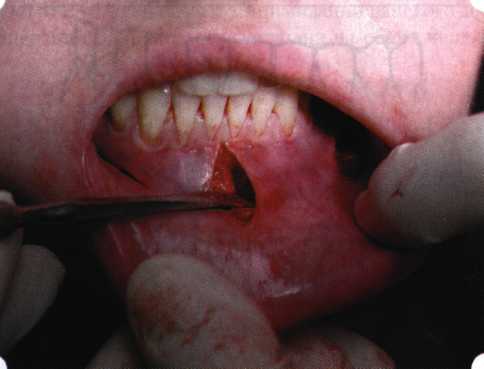 Рис. 113. Через внутритуннельный доступ с помощью распатора смещают комплекс подслизистых тканей вдоль надкостницы, полностью рассекая прикрепленные к надкостнице волокна 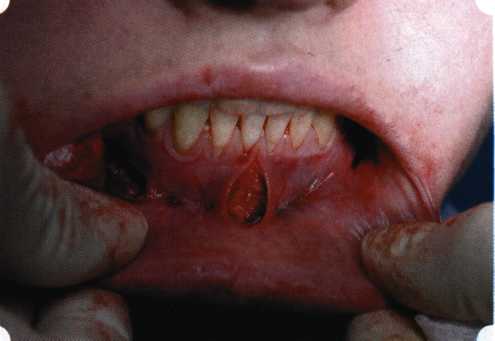 Рис. 114. Фиксация слизистого туннеля швами из кетгута к надкостнице 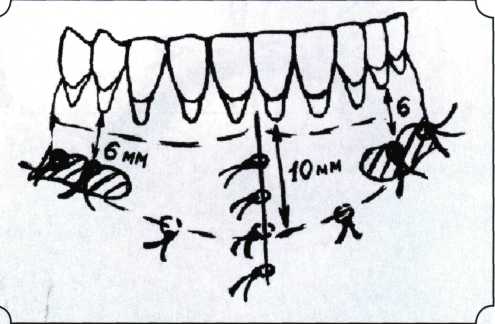 Р  ис. 115. Центральный разрез ушивают, слизистую фиксируют к надкостнице. В области боковых разрезов проводят то же, оставляя незначительные раневые дефекты для предотвращения выраженных отеков (при мобилизации щечной слизистой можно ушить наглухо) ис. 115. Центральный разрез ушивают, слизистую фиксируют к надкостнице. В области боковых разрезов проводят то же, оставляя незначительные раневые дефекты для предотвращения выраженных отеков (при мобилизации щечной слизистой можно ушить наглухо)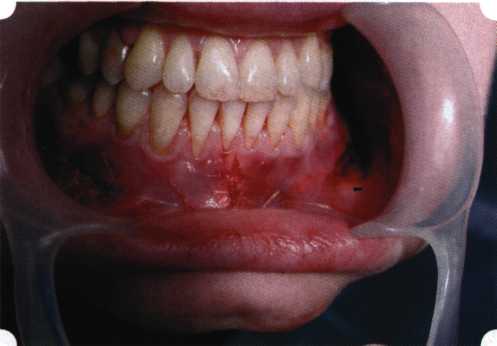 Рис. 116. Центральный разрез ушит наглухо, в боковых участках оставлены незначительные раневые дефекты Рис. 117. Состояние тканей через 2 нед. после операции Срок заживления при этой методике — 9-11 сут (рис. 117, 118). Боли в послеоперационном периоде практически отсутствуют за счет минимизации раневого дефекта. Операция одинаково эффективна на обеих челюстях. 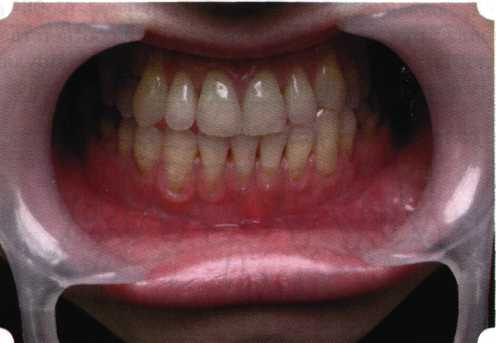 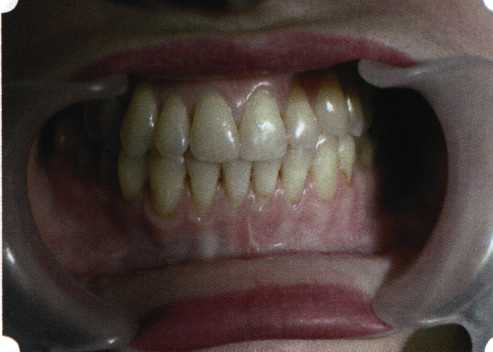 Рис. 118. Состояние преддверия через 6 мес. после вестибулопластики На сегодня наиболее признана классификация рецессии десны по Миллеру [1985] с прогнозом лечения (рис. 135— 138). 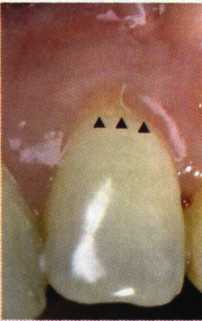 Что касается самих методик хирургического лечения, то их на сегодня известно значительное количество, однако нами широко используются три методики, описанные ниже. Перед проведением всех методик необходимо устранить факторы, которые могли быть причиной рецессии 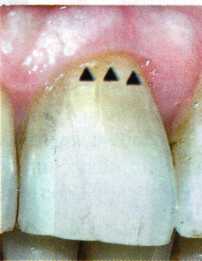 Рис. 135. I класс. Рецессия в пределах свободной десны (находится коронарнее прикрепленной кератинизированной десны). Потеря десны и/или кости в межзубных промежутках отсутствует. Подкласс А: узкая (А). Подкласс В: широкая (Б). Прогноз: возможно закрытие на 100 % 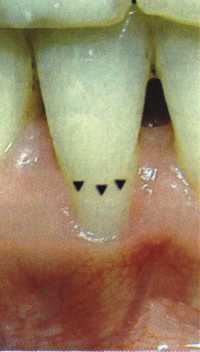 А Б Рис. 136. II класс. Рецессия в пределах прикрепленной (кера-тинизированной) десны. Потеря десны и/или кости в межзубных промежутках отсутствует. Подкласс А: узкая (А). Подкласс В: широкая (Б). Прогноз: возможно закрытие на 100 % 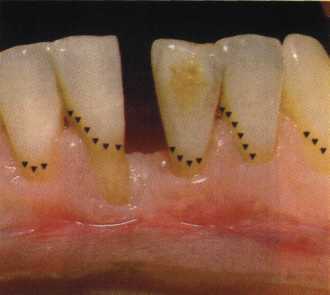 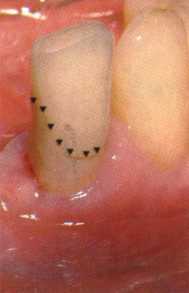 А Б Рис. 137. Ill класс. Рецессия II класса сочетается с поражением седних зубов (А). Подкласс В: с вовлечением соседних зубов (Б). Прогноз: невозможно закрытие корня на 100 % 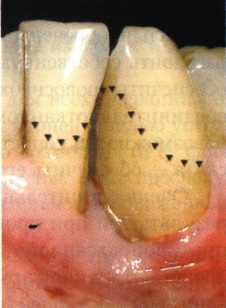 Рис. 138. IV класс. Потеря десны и кости в межзубных промежутках — циркулярная. Подкласс А: у ограниченного количества зубов (А). Подкласс В: генерализованная горизонтальная потеря десны (Б). Прогноз: закрытие корня невозможно Б А 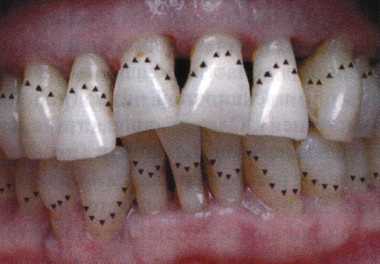 в некоторых случаях. Так, при отсутствии выраженного экватора у коронок зубов его необходимо искусственно воспроизвести с помощью светоотверждаемого материала или виниров; наличие деформации эмали в пришеечной области предполагает их удаление сошлифовыванием или полированием. Одними из важнейших показателей возможности или целесообразности проведения этих операций являются толщина слизистой оболочки и интенсивность ее кровообращения. Если слизистая оболочка крайне истончена, на ней легко просматриваются редкие и тонкие сосуды, то следует сразу отказаться от методов «конверта» и свободной пересадки слизистых лоскутов. Эти вмешательства изначально обречены на провал: во-первых, нельзя будет расслоить собственную слизистую оболочку и тем более обеспечить кровоснабжение (т. е. прорастание сосудов) в соединительнотканном лоскуте; во-вторых, по причине невозможности сопоставить края ложа и слизистого лоскута — обеспечить его трофику. Очень сомнительная возможность гарантированного результата и при проведении, казалось бы, самой «не-противопокзланной" операции коронарниго смешения лоскута. Причиной .этого является последующее сморщивание мягких тканей, которое особенно велико в тонких лоскутах. Поэтому в таких случаях мы рекомендуем перед проведением операций проводить стимуляцию слизистой оболочки и надкостницы и области вмешательства методом прокола обычной иньекционной иглой (под ин-фильтрационной анестезией). Следует провести не менее 3 процедур с 2-недельными интервалами (проколы наносятся каждый раз на расстоянии 3-4 мм по всему гюлю вмешательства). Если после итого удается достичь утолщения слизистой оболочки (толщина слизистой определяется также методом проколов), то только тог да можно решить вопрос о вмешательстве. Если нет, то разумнее отказаться от операции и ограничиться только расширением зоны прикрепленной десны и устранением всех возможных причинных, в частности травмирующих, факторов с целью замедления (а если повезет, то и приостановления) прогрессировали)] рецессии. При выборе любой из методик следует соблюдать основные правила подготовки воспринимающего ложа, а именно: проводить тщательное снятие зубных отложений, сглаживание и полирование корней зубов с последующей их биомодификсщией. При этом желательно, чтобы толщина слизисто-надкостничного лоскута в области вмешательства была не менее 1,5 мм. Коронарно смещенный лоскут [1976] Коронарно смещенный лоскут — одна из самых технически простых манипуляций. Показания являются общими для всех операций подобного рода: закрытие оголенных корней с целью устранения косметического дефекта, по возможности — формирование пришеечного контура десны. Реже преследуется цель устранения гиперчувствительности-обнаженных шеек зубов. Необходимым условием проведения этой операции является наличие зоны прикрепленной десны шириной не менее 5 мм. С помощью этой методики можно устранить как одиночные, так и множественные рецессии. В силу достаточной простоты технического исполнения эта методика наиболее распространена. Как и при других методиках, ни в коем случае нельзя перфорировать лоскут! Это приведет к его некрозу и к утяжелению проблемы. При отсутствии адекватной зоны кератинизированной десны предварительно следует провести вестибулопластику. 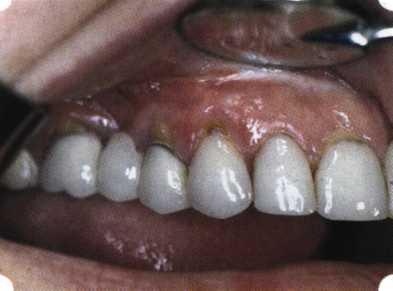 Рис. 139. В области 1-3 и 1-4 рецессия II класса по Миллеру. Ширина прикрепленной десны глубиной 7-8 мм. Ранее проведена вестибулопластика по Кларку Техника операции. После анестезии (рис. 139) проводят два параллельных вертикальных разреза, для их объединения — фестончатый околобороздковый скошенный разрез. После этого лоскут отслаивают и мобилизуют, надсекая у основания лоскута надкостницу (рис. 140). 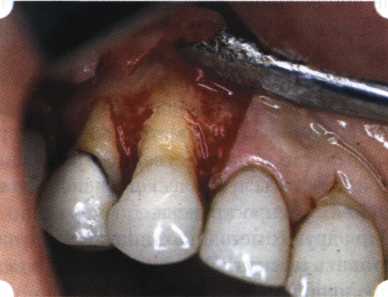 Рис. 140. После анестезии отслоен трапециевидный слизисто-надкостничный лоскут, мобилизован. Корневые поверхности сглажены, проводится биомодификация  Рис. 141. Лоскут смещают коронарно. Швы накладывают на 1-2 мм выше эмалево-цементного соединения с целью профилактики послеоперационной ретракции 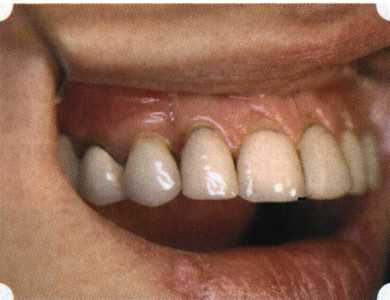 Рис. 142. Состояние в области 1-3 и 1-4 через 6 мес. после операции Обнаженные поверхности корней обрабатывают механически и химически (биомодификация ТГХ). Лоскут смещают с таким расчетом, чтобы край его был выше на 1 мм эмалево-цементной границы (рис. 141), и в таком положении фиксируют швами (рис. 142). |
