Хирургические методы лечения заболеваний пародонта (2006). Медицинское информационное агентство
 Скачать 1.94 Mb. Скачать 1.94 Mb.
|
|
Рис. 63. Рентгенологическая картина в области 26 зуба 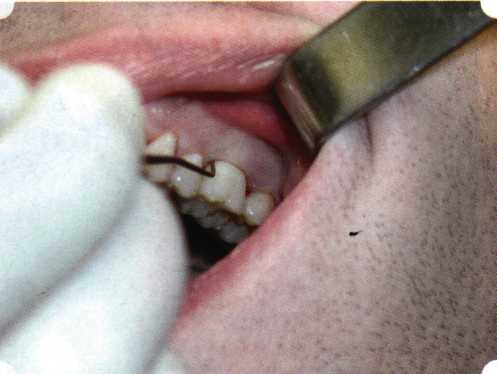 Рис. 64. Измерение глубины ПК с помощью зонда (глубина 10 мм) 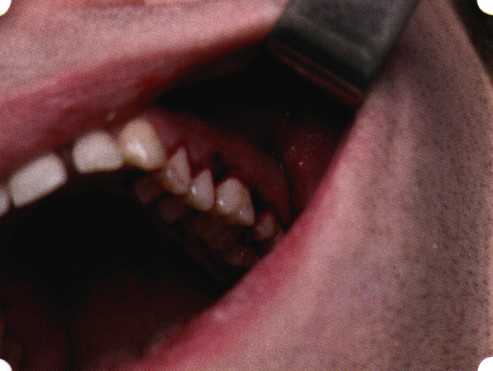 Рис. 65. Проведение околобороздкового разреза (отслоение лоскутов по методике Рамфьорда) 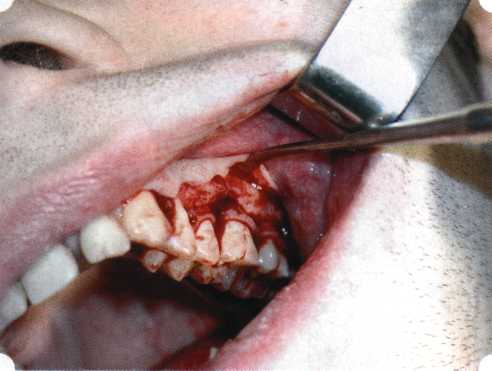 Рис. 66. Отслоен первичный лоскут. На шейках зубов — вторичный лоскут, или «тканевой воротник» 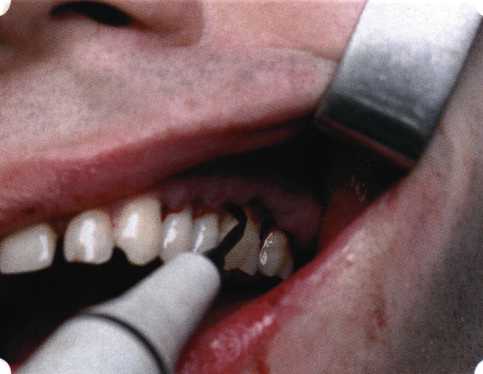 Рис. 67. Обработка корневых поверхностей ультразвуковым скейлером 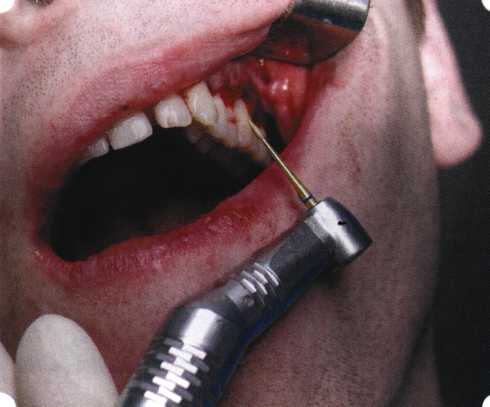 Рис. 68. Полирование корней зубов специальными пародонтальными борами  Рис. 69. Выкроена мембрана Bio-Gide под конкретный пародонтальный дефект 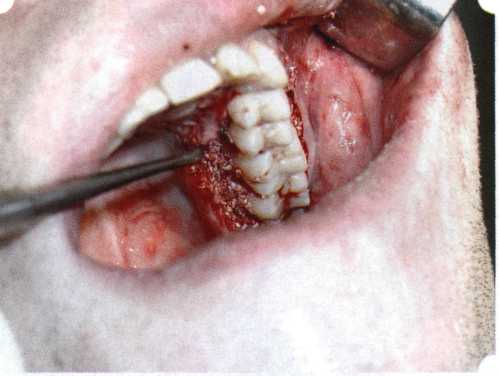 Рис. 70. После биомодификации костный дефект заполнен Bio-Oss spongiosa 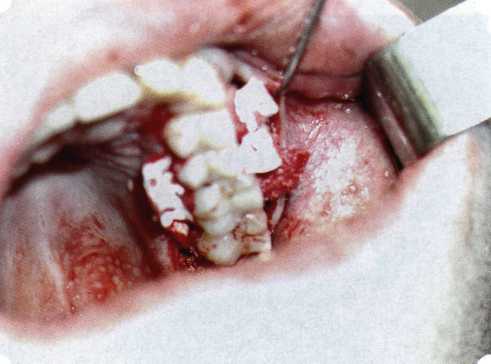 Рис. 71. Поверх Bio-Oss spongiosa наложена мембрана Bio-Gide 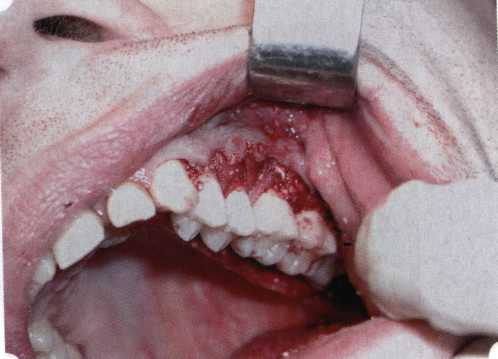 Рис. 72. Мембрана полностью перекрывает имплантированный костный материал 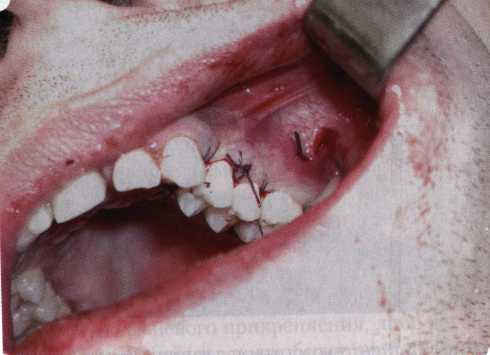 Рис. 73. Раневой дефект ушит узловыми швами из викрила. Проведено рассечение тянущего тяжа 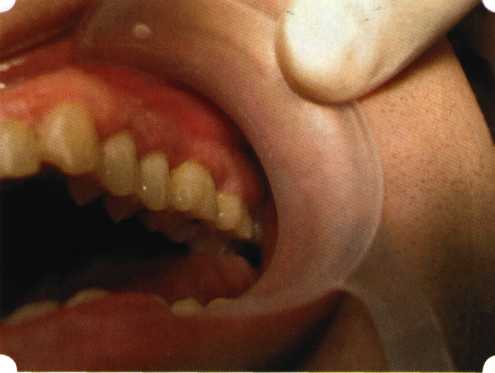 Рис. 74. Состояние через 6 мес. после операции 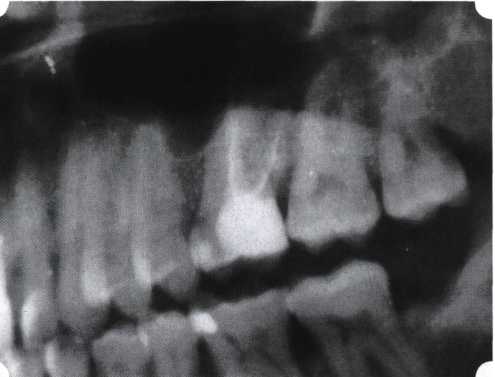 Рис. 75. Рентгенологическая картина через 6 мес. после операции  Методики второй группы — это вмешательства, на-правленные на устранение мукогингивальных проблем, которые возникают вследствие нарушения формирования преддверия полости рта и, в свою очередь, оказывают негативное влияние на состояние пародонта: пластика уздечек и тяжей (френулопластика по Лимбергу и Гликману); вестибулопластика (по Кларку, по Эдлану—Мейхеру, туннельная методика); операции по устранению рецессии (перемещенные лоскуты на ножке: коронарный, латеральный, субэпителиальный нёбный лоскут). До принятия решения о необходимости проведения перечисленных вмешательств следует еще раз повторить определение понятия анаболической и косметической нормы мукогингивальных соотношений и на этом основании уточнить состояние мягких тканей преддверия полости рта, которые требуют хирургической коррекции. Уточнение параметров нормы тканевых структур необходимо не только для их восстановления в ходе операции, но и для выбора методик проведения самих операций. В первую очередь это касается формирования лоскутов, проведения разрезов, имеющихся объемов тканевых структур, так как именно перечисленные параметры позволяют не только оценить реально клиническое состояние, но и определить границы возможностей (либо даже невозможностей) их коррекции. Последний факт в ряде случаев особенно значим. Одними из первых серьезное внимание этой проблеме стали уделять Н. М. Goldman и D. W. Cohen [1979], в первую очередь с точки зрения того, каковы должны быть параметры, т. е. ширина зоны прикрепленной десны, при которой она сможет активно противостоять перечисленным видам механических воздействий и предупредить рецессии (одиночные или множественные) десны. Собственно, в связи с этим и последовали различные градации (в основном ширины) зоны кератинизированной десны с определением ее функциональных качеств: достаточная, удовлетворительная, недостаточная. Разброс указанных характеристик оказался колоссальным — от 10 до 1 мм. Такое разнообразие взглядов и аргументов, с одной стороны, объяснимо, а с другой — достаточно бессмысленно: в каждом случае следует принимать во внимание не только ширину прикрепленной десны, но и ее толщину и состояние надкостницы (рис. 76, 77). Кроме того, необходимо учитывать архитектонику костных структур челюстей, морфологию корней зубов, толщину костных структур над ними, анатомическую форму зубов, наличие на их коронковой части патогенных формирований (эмалевых капель, бороздок). И, конечно же, без учета индивидуальных мышечных структур, их силы и формы взаимодействия с этой защитной кератинизированной зоны едва ли следует пытаться сформировать единые для всех случаев критерии. 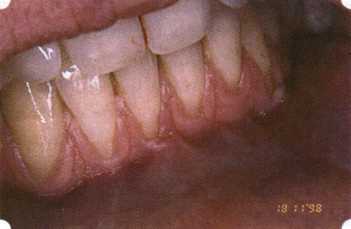 Рис. 76. Отсутствие прикрепленной десны привело к формированию генерализованных рецессии 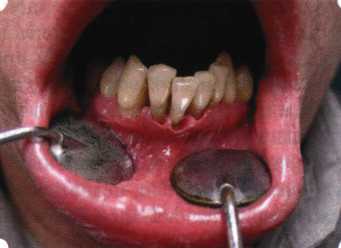 Рис. 77. Дно ПК располагается ниже зоны слизисто-десневого прикрепления. При оттягивании губы десна отходит от зубов Поэтому мы в своей практике убедились, что главным критерием состоятельности зоны прикрепленной десны является отсутствие ее ишемизации при внешних воздействиях — отведение губ, языка (не говоря уже о смещении десневого края) — независимо от ширины. Основной задачей мукопластических манипуляций является создание достаточной ширины зоны прикрепленной (кератинизированной) десны в целях последующего устранения рецессии и карманов, выходящих за границу слизисто-десневого соединения, а также устранения натяжения десневого края под действием мышц языка, губ, щек, уздечек. Френулопластика проводится в целях устранения патологического механического воздействия неадекватно прикрепленных уздечек губ и языка на краевой пародонт. Чрезмерное, или патологическое, натяжение уздечки приводит к следующим изменениям: Рецессия десны в месте прикрепления (рис. 78). Широкие и короткие уздечки при длительном действии приводят к формированию диастемы (рис. 79). Широкие, особенно складчатые, уздечки являются причиной постоянного накопления налета. Тянущие уздечки обычных размеров постоянно раскрывают устье бороздки в месте их прикрепления. Рис. 78. Формирование рецессии у ребенка 7 лет из-за неправильного прикрепления уздечки нижней губы 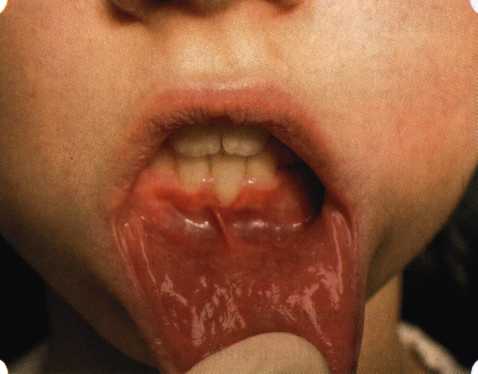 Вследствие этого там также усиленно накапливается налет (рис. 79). Поскольку постоянная ише-мизация способствует снижению метаболических процессов, то в зоне натяжения максимально проявляется очаговый повреждающий микробный потенциал на ткани. 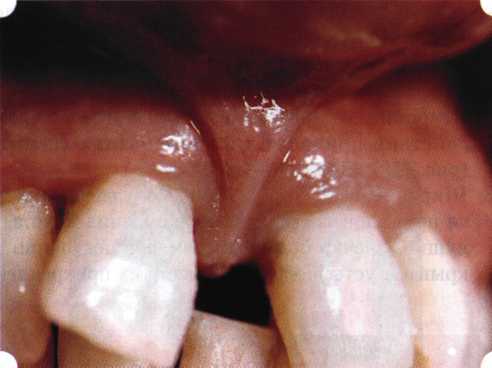 Рис. 79. Формирование диастемы и создание условий для усиленного скопления микробной бляшки из-за низкого прикрепления уздечки верхней губы Иногда иссечение уздечки нужно проводить перед ортодонтическим лечением. Широко известны две методики пластики уздечек — Y-образная и по Лимбергу (Z-образная). Y-образная френулопластика[1954] Техника операции. После инфильтрационной анестезии (рис. 80) зафиксированную уздечку иссекают скальпелем (рис. 81) и/или десневыми ножницами. После иссечения уздечки дефект на слизистой оболочке приобретает ромбо- 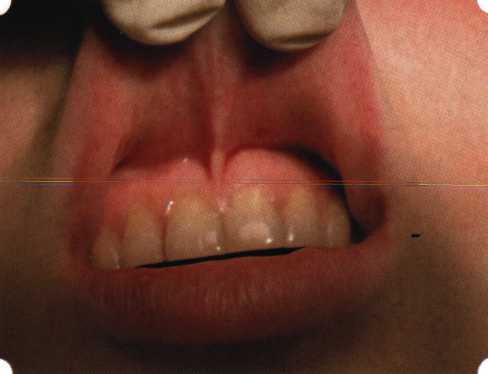 Рис. 80. Низкое прикрепление уздечки верхней губы. Ишемизация при оттягивании губы 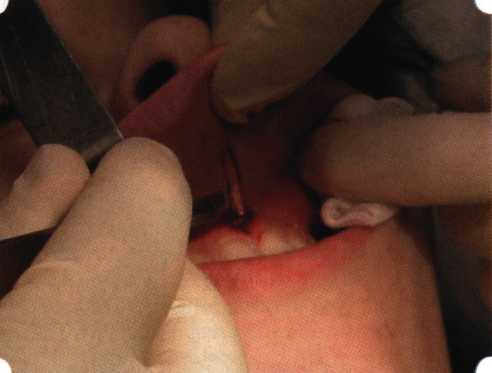 Рис. 81. После инфильтрационной анестезии проведено иссечение уздечки скальпелем 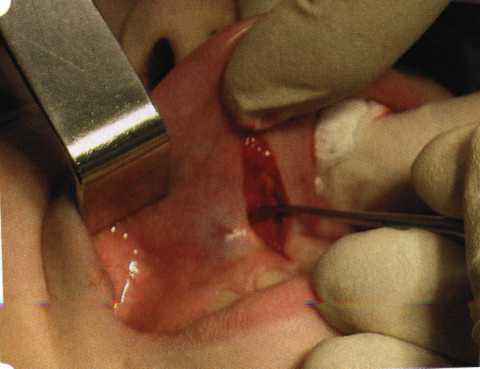 Рис. 82. Края разреза мобилизуют. Комплекс подслизистых тканей смещают вдоль надкостницы в глубь формируемого преддверия 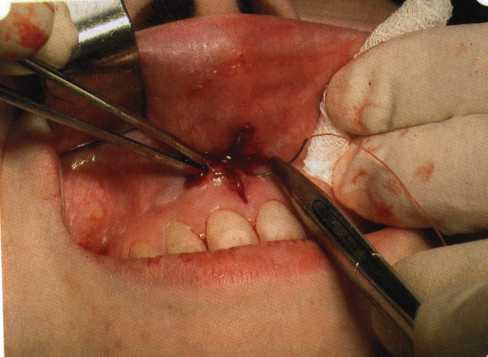 Рис. 83. Мобилизованную слизистую оболочку краев разреза фиксируют к надкостнице швами из кетгута 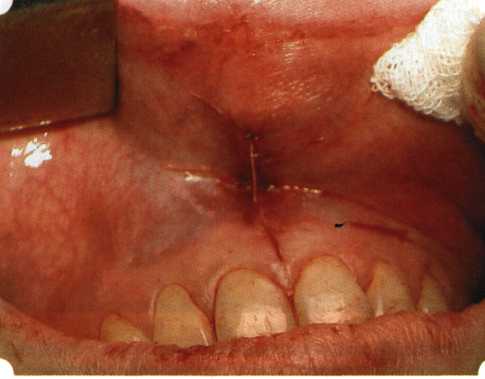 Рис. 84. Состояние после наложения швов видную форму. Прилегающую к разрезу слизистую оболочку подрезают по краям в целях мобилизации, тонким распатором перемещают подслизистые ткани вдоль надкостницы в апикальном направлении (рис. 82). Кетгутом фиксируют мобилизованную слизистую оболочку в глубине сформированного преддверия к надкостнице узловым швом (рис. 83). Рана ушивается наглухо (рис. 84). Френулопластика по Лимбергу (Z-образная) Техника операции. После анестезии (рис. 85) проводят вертикальный разрез посередине уздечки. Два косых разреза проводят от противоположных концов в разные стороны от первого разреза под углом 60-85° (рис. 86). Сформированные треугольные лоскуты мобилизуют (рис. 87) и фиксируют таким образом, чтобы центральный разрез располагался горизонтально. Важным моментом является подготовка принимающего ложа, так как простое сшивание краев разрезов между собой в пределах слизистой оболочки приведет только к 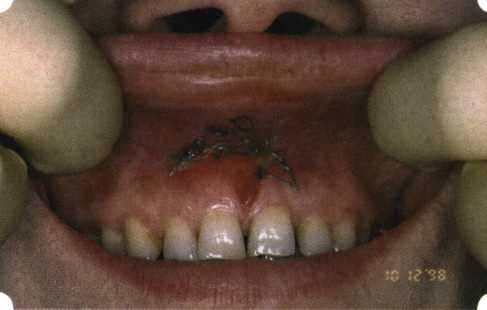 Рис. 89. Состояние на 7-е сутки после операции 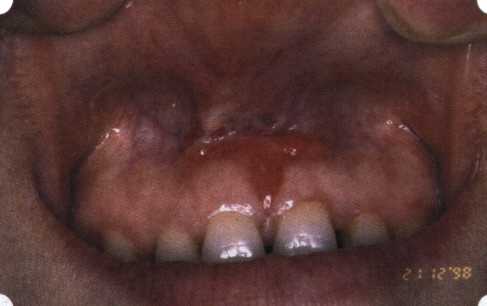 Рис. 90. 14-е сутки после вмешательства также наглухо, но уже без фиксации лоскутов к надкостнице (рис. 89, 90). Вестибулопластика — манипуляция, направленная на увеличение ширины прикрепленной десны в целях устранения механической травмы краевого пародонта мышечными тяжами мышц приротовой области (губных, подбородочных, щечных, язычных и мимических) и, как результат этого, для предупреждения развития деструктивных процессов в пародонте. Одним из главных показаний является предупреждение рецессии десны либо же прекращение их прогресси-рования. Это вмешательство проводят и в качестве первого этапа перед лоскутными операциями, если дно карманов располагается ниже переходной складки. Довольно часто вестибулопластику проводят по ортопедическим показаниям — для улучшения фиксации съемных протезов, а в ряде случаев — перед проведением ортодонтического лечения. Главным недостатком операции является формирование послеоперационного рубца. Это вызывает достаточно неприятное чувство стягивания на протяжении 3-9 мес. (в зависимости от индивидуальной скорости рассасывания рубца). Во избежание или для минимизации этого перед операцией следует внимательно опрашивать пациента: нет ли у него склонности к формированию грубых и мощных послеоперационных или посттравматических рубцов. Такая особенность может быть в ряде случаев противопоказанием к проведению вестибулопластики либо же потребует использования существенных модификаций принятых методик. К числу проходящих и менее существенных недостатков относится различное по длительности и выраженности нарушение чувствительности в области проведенного вмешательства. Наиболее распространенными методиками являются: вестибулопластика по Эдлану—Мейхеру и по Кларку. В нашем отделении разработана и запатентована туннельная вестибулопластика, отличающаяся от базовых методик меньшей травматичностью, практически отсутствием послеоперационных болей, и следовательно, комфортностью для пациентов, а также более высокой скоростью заживления. Вестибулопластика по Эдлану—Мейхеру [1963] Техника операции. После инфильтрационной анестезии (рис. 91) — желательно по методу гидропрепарирования для более легкого последующего отслаивания слизистого лоскута — скальпелем делают разрез слизистой оболочки параллельно изгибу челюсти (рис. 92), отступив от сли-зисто-десневой границы на 10-12 мм на участке от клыка до клыка и на 7-10 мм в области премоляров и моляров (хотя в этом участке следует строго ориентироваться на место выхода сосудисто-нервного пучка). Рис. 91. Состояние преддверия полости рта после проведения инфильтрационной анестезии Ножницами тупым путем отслаивают слизистый лоскут от линии разреза к челюсти (рис. 93). 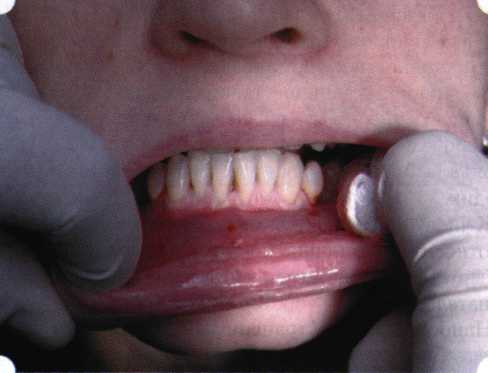 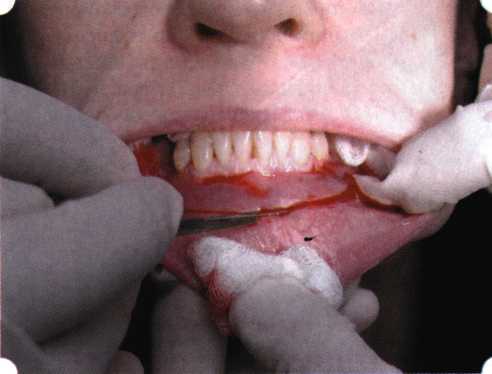 Рис. 92. Проведение разреза на губе для формирования слизистого лоскута 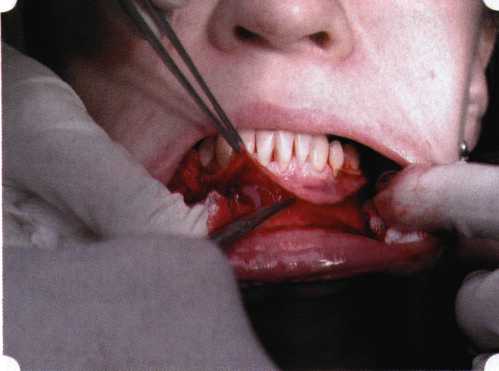 Р  ис. 93. Отслаивание слизистого лоскута от подслизистых тканей ис. 93. Отслаивание слизистого лоскута от подслизистых тканей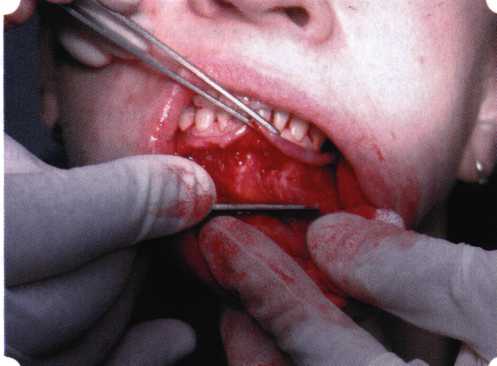 Р  ис. 94. Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия ис. 94. Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия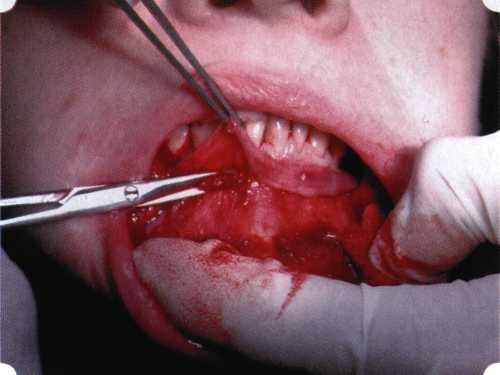 Рис. 95. Удаление мышечных волокон ножницами После этого подслизистые ткани (мышцы, сухожилия) перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм — в боковых (рис. 94). На нижней челюсти следует крайне аккуратно работать в области подбородочных отверстий. Очень важным моментом является удаление оставшихся мышечных и фиброзных волокон с раневых поверхностей надкостницы и слизистого лоскута, так как их наличие обычно приводит к рецидиву тяжей (рис. 95). Отслоенный слизистый лоскут фиксируют к надкостнице швами из кетгута в глубине сформированного преддверия (рис. 96). 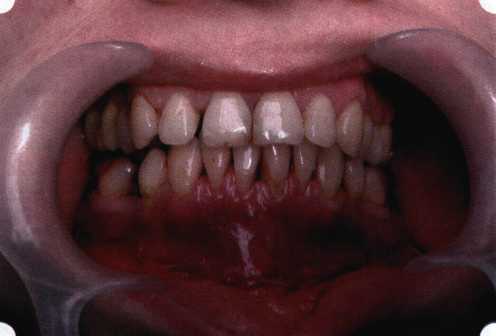 Рис. 96. Слизистый лоскут зафиксирован к неподвижной надкостнице швами На оставшийся раневой дефект накладывают защитную повязку (рис. 97). Раньше с этой целью на рану накладывали йодоформную турунду, марлевый тампон, пропитанный кератопластическими препаратами, и т. д. В настоящее время безусловный приоритет остается за пленкой «Диплен-дента» с лидокаином и хлоргексиди-ном: во-первых, он надежно закрывает раневую поверхность до формирования защитной фибриновой пленки; во-вторых, устраняет болевую чувствительность и предупреждает инфицирование. В итоге все это существенно облегчает состояние пациента в послеоперационном периоде (рис. 98). 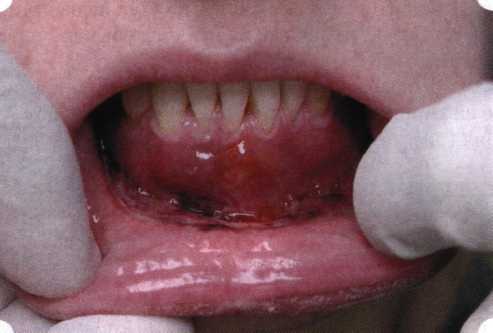 Рис. 97. Состояние тканей на 1-е сутки после операции 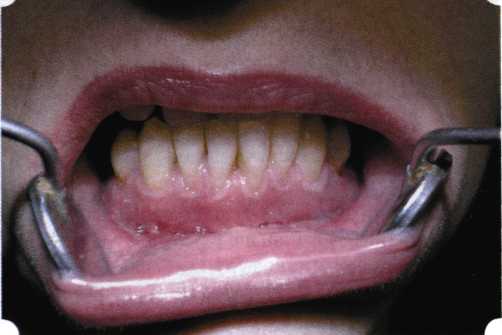 Рис. 98. Состояние тканей на 14-е сутки после операции Первоначальная площадь раневого дефекта составляет около 8-12 см2. Срок заживления при этой методике — 12-14 сут. |
