Менингиты у детей
 Скачать 197 Kb. Скачать 197 Kb.
|
|
Иерсиниозный менингит является одним из проявлений генерализо-ванной иерсиниозной инфекции. В 70% случаев возбудитель — Y. pseudo-tuberculosis, 30% — Y. enterocolitica, грамотрицательная палочка. Болеют дети дошкольного, чаще школьного возраста. Характерны два эпидемических подъема: весной и осенью. Заболевание начинается остро с повышения- -температуры тела до 38—39° С, резко выраженных симптомов интоксикации (общая слабость, бледность кожи, периорбитальный цианоз). Ребенок вялый, отказывается от еды и питья; жалуется на сильную головную боль, иногда — на боли в животе и суставах; появляется повторная рвота, не связанная с приемом пищи. Со 2—3-го дня от начала заболевания выявляются менингеальные симптомы, характерна их диссоциация (чаще выражены ригидность затылочных мышц и симптом Керинга, реже — симптомы Брудзинского), В тяжелых случаях поражение мозговых оболочек сопровождается эн-цефалический реакцией в виде нарушения сознания (возбуждение, ог-лушенность, сопор) и/или кратковременных судорожных приступов клонико-тонического характера. При осмотре выявляют фаринготонзиллит, полиаденопатию, гепатомегалию; возможна полиморфная сыпь. Симптомы интоксикации и повышенная температура тела сохраняются s течение 4—б дней. При адекватной терапии быстро прекращаются рвоты и головная боль, менингеальные симптомы становятся отрицательными с 5—7 дня, состав цереброспинальной жидкости нормализуется к 7—10 дню. Прогноз благоприятный. В. редких случаях возможны остаточные явления в виде гипертензионно-гидроцефального, астеновегетативного (нарушение сна, снижение внимания, памяти, успеваемости, эмоциональная лабильность) синдромов. При люмбальной пункции цереброспинальная жидкость прозрачная, вытекает струёй или частыми каплями, характерен смешанный плеоцитоз (до 300—500 клеток в 1 мкл), содержание белка не изменено или повышено (до 0,5 г/л). В анализе коови — лейкоцитоз с нейтрофильным сдвигом, повышенная СОЭ. С целью идентификации возбудителя проводят бактериологическое исследование (посев кала на твердые питательные среды) и экспресс-диагностику (обнаружение антигена возбудителя в кале, моче, слюне, ликворе методом ИФА). Серологическая диагностика с помощью РН и РНГА позволяет выявить нарастание титра специфических антител в крови и ликворе в динамике заболевания. Боррелиозный менингит является одним из проявлений диссеминации возбудителя во второй стадии системного клещевого боррелиоза, реже — третьей, и составляет 73% в структуре нейроборрелиоза. Возбудителем является спирохета рода Bprrelia, грамотрицательная. У большинства больных с менингитом доминирующим признаком является головная боль различной интенсивности. В начале заболевания она может быть мучительной, затем становится умеренной. Кроме этого, наблюдаются болезненность при движении глазных яблок, светобоязнь, рвота, выявляется умеренная ригидность затылочных мышц, реже — слабо выраженные или сомнительные симптомы Кернига и Брудзинского. Примерно у 30% больных отмечаются умеренные энцефалические явления в виде нарушения сна, снижения концентрации внимания, расстройства памяти и эмоций, повышенной возбудимости. Изолированное поражение мозговых оболочек встречается редко. Наиболее типичным для второй стадии боррелиоза является сочетание серозного менингита с радикулонейропатией и нейропатией лицевых нервов (синдром Баннварта), реже — с кардиопатией, артритами, реци-дивирующей эритемой, безжелтушным гепатитом, поражением глаз. Течение менингита доброкачественное. Общемозговые и менингеальные , симптомы исчезают к концу 1-ой недели. Санация ликвора, несмотря : на антибактериальную терапию, происходит медленно и наступает на 18—20 день болезни. При хроническом боррелиозе иногда отмечается рецидивирующий серозный менингит. При люмбальной пункции ликворное давление повышено (до 200— 300 мм вод ст.), в цереброспинальной жидкости выявляют лимфоцитарный плеоцитоз (до 100 клеток в 1 мкл), уровень белка обычно повышен (до 0,66—0,99 г/л), содержание сахара нормальное или незначительно понижено. Выявление возбудителя в крови и ликворе осуществляют при непосредственной микроскопии, методом импрегнации серебром и иммуно-гистохнмическим методам с использованием моноклинальных антител. С целью обнаружения ДНК возбудителя используют ПЦР. Наиболее достоверной является серологическая диагностика (РНИФ с корпускулярным антигеном, ELISA и иммуноблотинг), которая позволяет обнаружить специфические антитела в крови и ликворе. Диагностический титр в РНИФ — 1 : 40. Лептоспирозный менингит. Поражение мягких мозговых оболочек при лептоспирозе отмечается у 10—15% больных. Менингеальный синдром достигает максимума на 2—5-й день болезни, однако менигит может проявляться и в более поздние сроки. Состояние больных тяжелое, характерны резкая головная боль и рвота. Симптомы Кернига, Брудзинского, ригидность затылочных мышц выражены умеренно, отмечаются боли в глазных яблоках, светобоязнь, возбуждение. Цереброспинальная жидкость чаще прозрачная или опалесцирующая. При исследовании ликвора, выявляют смешанный лимфоцитарно-нейтрофильный плеоцитоз в пределах 100—2000 клеток в 1 мкл. Количество белка умеренно повышено. Для диагностики имеет значение эпидемиологический анамнез, клинические синдромы, лабораторные данные (микроскопические, биологические и серологические методы исследования). Бруцеллезный менингит. Острый бруцеллезный менингит манифестирует головными болями, повторной рвотой, повышением температуры тела, ознобом, проливным потом, выраженной слабостью и отчетливыми оболочечными симптомами. Температура тела имеет ремиттирующий или волнообразный характер и по окончании острого периода может длительно сохраняться на субфебрильных цифрах. Давление цереброспинальной жидкости повышено, жидкость содержит лимфоциты и белок (150—200 клеток в 1 мкл и 0,6—1,0 г/л). Серологические реакции Райта и Хеддельсона в ликворе и крови часто бывают положительными. При хронической форме бруцеллеза менингит характеризуется вялым течением и слабо выраженными оболочечными симптомами. Для диагностики имеют значение общие симптомы бруцеллеза, в том числе увеличение печени и селезенки, артралгии, бурситы, миозиты, тендова-гиниты, увеличение лимфатических узлов, а также частые признаки поражения периферической нервной системы (полиневриты). При лабораторной диагностике используют серологические реакции (Райта и Хеддельсона, РСК и РПГА), а также методы позволяющие выделить возбудителя из ликвора. Сифилитический менингит чаще возникает во вторичном периоде сифилиса, реже — третичном. Для вторичного периода сифилиса характерно развитие ранних сифилитических менингитов. Заболевание начинается постепенно. Появляются резкие головные боли, головокружение, слабость, бессонница. Менингеальные симптомы непостоянны и очень слабо выражены. Решающее значение в диагностике имеет исследование ликвора. Он прозрачен, бесцветен, давление повышено умеренно. При микроскопии — лимфоцитарный плеоцитоз; количество белка нормальное или несколько повышено. В третичном периоде клиника более разнообразна — могут наблюдаться менингиты, менингомиелиты, цереброспинальный сифилис, солитарные гуммы головного или спинного мозга, базиллярный гуммозный менингит. Заболевание развивается при нормальной или субфебрильпой температуре тела, характеризуется сильными головными болями, нарастающими s ночное время, и поражением III, IV, VI пар черепных нервов. Патогномоничным для нейросифилиса является симптом Аргайла-Робертсона: отсутствие реакции зрачков на свет при сохранении реакции на аккомодацию и конвергенцию. Менингеальные симптомы слабо выражены или отсутствуют. В ликворе—лимфоцитарный плеоцитоз (до 150—1500 клеток а 1 мкл), увеличение содержания белка (до 1—2 г/л). Диагноз подтверждается обнаружением бледной трепонемы, в реакциях иммобилизации и иммунофлюоресценции; положительными серологическими реакциями Вассермана и Закса-Витебского. При туберкулезном менингите начало болезни постепенное с медленным прогрессированием. У больных выявляют: нарастающую головную боль, вялость, сонливость, анорексию, рвоту, постепенное повышение температуры тела, брадикардию, стойкий красный дермографизм, парез глазодвительных нервов, своеобразные изменения психики. Менингеальные симптомы при туберкулезном менингите определяются к концу 1-й нед, а судороги и нарушения сознания — после 10-го дня болезни. Кроме того, довольно часто отмечают изменения на глазном дне в виде специфического хориоретинита, неврита, атрофии и застоя сосков зрительного нерва. Изменения в цереброспинальной жидкости характеризуются легкой опалесценцией ликвора, возможен его желтый цвет. Содержание белка повышается до значительных цифр (20 г/л и выше), особенно при развитии лепто- и пахименингита. Глобулиновые реакции при туберкулезном менингите резко положительные. Цитоз редко превышает 200— 300 клеток о 1 мкл. Содержание сахара и хлоридов снижено. При стоянии цереброспинальной жидкости через 12—24 ч выпадает нежная пленка, состоящая из фибрина, в которой можно обнаружить микобак-терии. Важное значение для диагностики туберкулезного менингита имеют данные рентгенологического обследования легких и результаты постановки туберкулиновых проб. Осложнения менингитов Отек-набухание головного мозга — наиболее частое осложнение острого периода — проявляется изменением сознания (оглушение, сопор); судорогами; нестойкой очаговой симптоматикой (гемипарез, атаксия). Нарастающий отек мозга приводит к сдавлению ствола мозга, что способствует дальнейшему угнетению сознания вплоть до комы; учащению эпилептических припадков с переходом в эпистатус; ухудшению витальных функций; двусторонним двигательным нарушениям, которые формируют вначале позу декортикации, затем — децеребрации. Поза декортикации характеризуется сгибательной позицией верхних конечностей (сжатые в кулаки кисти приведены в лучеззпястных я локтевых суставах рук) и разгибательной позицией ног. Поза децеребрации — резкий гипертонус конечностей по разгибательному типу. При данных синдромах отмечаются гиперрефлексия, патологические стопные знаки. Уровень поражения ствола мозга определяется по нарушению функций черепных нервов: глазодвигательных (величина зрачков, реакция на свет, положение глазных яблок), лицевых (слабость и/или асимметрия лицевой мускулатуры) или бульбарных (функции глотания и. звукопроизношения). Прогрессирующий отек головного мозга ведет к дислокации ствола и развитию синдрома вклинения (остановка дыхания и сердечной деятельности). Острая гидроцефалия проявляется зкбуханием и напряжением большого родничка, расхождением швов черепа, увеличением окружности головы, расширением ликворных пространств (определяется при УЗИ и компьютерной томографии головного мозга), Инфаркт мозга отмечается на 1 нед заболевания и проявляется очаговыми симптомами выпадения. Субдуральный выпот является осложнением гнойных менингитов и чаще возникает у детей раннего возраста. Обычная локализация выпота — в лобных отделах головного мозга, парасагиттально. Ведущими диагностическими критериями являются: стойкая лихорадка более 3 сут на фоне адекватной антибиотикотерапии или необъяснимый подъем температуры тела после ее снижения на 3—5-й день болезни; ухудшение состояния, угнетение сознания, появление локальных судорог, гемипарезов; отсутствие пульсации родничка с его уплотнением, иногда местной гиперемией; асимметричный очаг свечения при диафаноскопии; наличие выпота при УЗИ и компьютерной томографии головного мозга. В дальнейшем могут появиться сонливость, рвота, ригидность мышц затылка, застойные явления на глазном дне, резкое увеличение содержания белка в цереброспинальной жидкости. Синдром неадекватной секреции онтидиуретического гормона (АДГ) или синдром водной интоксикации развивается как следствие поражения гипоталамических структур ЦНС при гнойных менингитах и характеризуется крайне тяжелым состоянием; высоким внутричерепным давлением; пониженной осмолярностью крови и ликвора; гипонатриемией (<130 ммоль/л); гипоосмолярностью плазмы (<270 ммоль/л); задержкой жидкости в организме; прогрессирующим отеком мозга с угнетением витальных функций. Синдром вентрикулита (эпендиматита) характеризуется распространением гнойного процесса на эпендиму желудочков головного мозга и проявляется выбуханием и напряжением большого родничка, головной болью, расхождением швов черепа, расширением вен глазного дна, частой рвотой, прогрессирующим расстройством сознания, судорогами; развитием опистотонуса (вытянутые и скрещенные в нижних частях голеней ноги, сжатые в кулаки пальцы рук, флексированные кисти) и кахексии центрального генеза; небольшим лимфоцитарным плеоцитозом при высоком содержании белка в цереброспинальной жидкости. Исходы менингитов В большинстве случаев наступает выздоровление. Неблагоприятные исходы, астеновегетативный синдром; минимальная мозговая дисфункция; гипертензионно-гндроцефальный синдром; пареза и параличи; гиперкинезы, атаксия; слипчивый арахноидит; эпилепсия; гипоталамический синдром и др. Диагностика и дифференциальный диагноз менингитов Диагностика менингитов у детей должна основываться на клинико-эпидемиологических данных. Прежде всего необходимо выяснить эпидемиологический анамнез (контакт с больными или носителями, сведения о прививках, употреблении инфицированной пищи, пребывании в эндемичном районе, контакте с животными, укусах насекомых; эпидемическая ситуация в регионе и др.). Далее следует выявить опорные клинические признаки менингита: высокая лихорадка, многократная рвота, сильная головная боль, менингеальные симптомы, нарушение сознания, судороги. Д 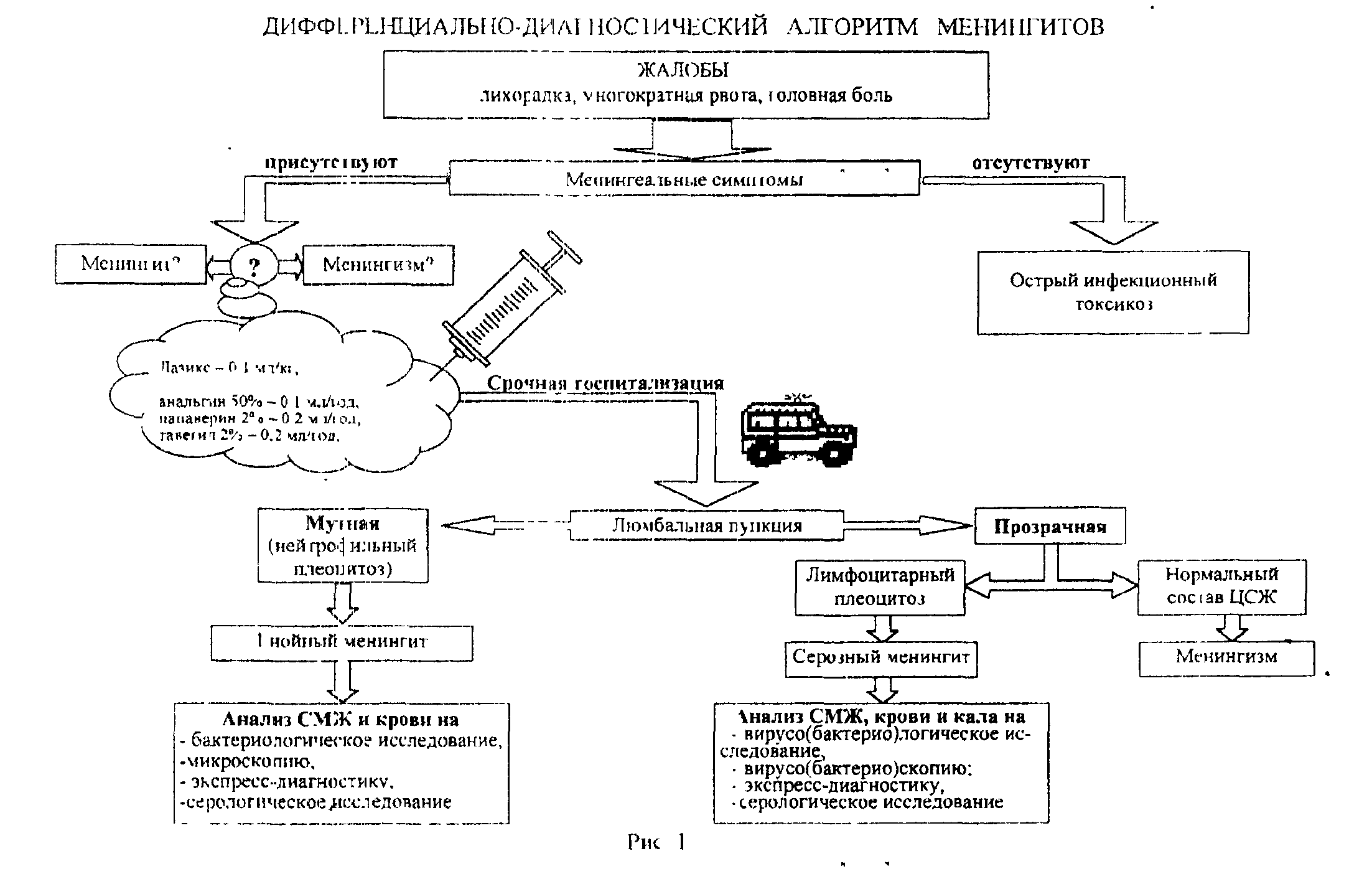 ифференциальный диагноз проводится между гнойными и серозными менингитами различной этиологии, а также синдромом менингизма. Принципы терапии менингитов При подозрении на менингит необходима срочная госпитализация ребенка в специализированный стационар. При нарушениях сознания и дыхания транспортировку больного осуществляет реанимационная бригада. На догоспитальном этапе для снижения внутричерепного давления необходимо провести дегидратацию — лазикс 1—2 мг/кг; при симптомах отека головного мозга—дексазон 0,5—1 мг/кг или предни-золон 2 мг/кг; при судорогах — седуксен в возрастной дозировке. При нарушении дыхания необходима подача увлажненного кислорода через маску, интуабция, ИВЛ. При гипертермии — литическая смесь (анальгин с пипольфеном и папаверином). В стационаре проводят комплексное лечение, включающее охранительный режим, рациональное питание, этиотропную, патогенетическую и симптоматическую терапию. В остром периоде болезни необходимо соблюдение постельного режима. После проведения люмбальной пункции в течение 3 дней показан строгий постельный режим с укладкой на щите для профилактики постпункциональных осложнений (ликвородннамические нарушения, корешковый синдром и др.). Диета полноценная, высококалорийная, механически и химически щадящая. Детям первого года жизни проводят кормление сцеженным грудным молоком или адаптированными смесями с сохранением физиологического режима питания. Этиотропная терапия. Выбор пнтибакггериальных средств определяется этиологией менингита и проходимостью препарата через гемато-эпцефалический барьер. Препаратом выбора для стартовой антибакте-риалоной терапии являются: левомицетина сукцинат в дозе 80—100 чг/кг/сут внутримышечно или внутривенно с интервалом в 6 час; бензилпенициллина натриевая соль в дозе 300 тыс ЕД/кг/сут внутримышечно или внутривенно с интервалом 4 ч. После бактериологического выделения, био- и серотипирования возбудителя проводят коррекцию. антибактериальной терапии в соответствии с чувствительностью выделенного штамма. Препаратами резерва являются цефалоспорины III—IV поколений (цефотаксим, цефтриаксон, цефтазидим, цефоперазон, цеф-пиром, цефепим), карбопенемы (меропенем), монобактамь' (азтреонам). Длительность антибактериальной терапии составляет не менее 10—14 дней. Показаниями к отмене антибиотиков являются: исчезновение симптомов интоксикации, стойкая нормализация температуры тела, восстановление формулы крови, санация ликвора (количество клеток не более 30 в 1 мкл, 70% из них — лимфоциты). С целью профилактики кандидоза при массивной и длительной антибактериальной терапии показано назначение нистатина, дифлюкана, амфитерицина Б (фунгизона). Противовирусная терапия включает: препараты, нарушающие сборку нуклеиновых кислот вирусов — рибонуклеаза (дезоксирибонуклеаза), ацикловир, валацикловир; рекомбинантные интерфероны — виферон, роферон, реальдерон; индукторы эндогенного интерферона — витамин С и иммуномодуляторы — дибазол, натрия нуклеинат. С иммуностимулирующей и заместительной целью применяют иммуноглобулины для внутривенного введения (эндобулин, сандоглобулин, пентаглобин) или специфические иммуноглобулины (против вируса клещевого энцефалита, противостафилококковый и др.). Патогенетическая терапия направлена на борьбу с интоксикацией, нормализацию внутричерепного давления и церебральной гемодинамики. При проведении дезинтоксикации необходимо обеспечить введение жидкости исходя из физиологической потребности с учетом электролитного баланса. Введение жидкости осуществляется путем оральной ре-гидратации (чай, 5% раствор глюкозы, морс) и/или внутривенной инфузии. Для парентерального введения используют глюкозо-солевые (10% глюкоза, 0,9% NaCl, Рингера) и коллоидные (реополиглюкин, реомакродекс, гемодез) растворы в соотношении 3:1. При неосложненном течении инфузионную терапию проводят в течение 1—3 суток. .Одновременно назначают дегидратационную терапию (объем определяется степенью внутричерепного давления). В качестве стартового препарата в 1—2 сутки заболевания используют лазикс в дозе 1—2 мг/кг/сут в 2—4 приема. При внутривенном введении мочегонный эффект препарата начинается через 3—5 мин (внутримышечном — через 10—15 мин), достигает максимума через 30 мин и длится 1,5—3 часа. Для уменьшения секреции и улучшения оттока цереброспинальной жидкости с первого дня болезни целесообразно применять диакарб (1/4—1 таб) утром натощак по схеме (3—2—З): 3 дня назначают, 2 дня — перерыв. Длительность курса 3—4 недели. Необходимо помнить, что одним из наиболее частых нежелательных эффектов диуретиков является развитие гипокалиемии, поэтому их введение осуществляют под контролем электролитного состава крови и в сочетании с препаратами калия (7,5% раствор КС!, панангин) из расчета '!—1,5 мзкв/кг/сут). Для улучшения кровоснабжения мозга и профилактики ишемии мозговой ткани используют сосудистые средства—трентал (5—10 мг/кг), кавинтон (0,5—1,0 мг/кг) — в течение 3—4 недель. Уменьшение энергодефицита нейронов и восстановление межнейро-нальных связей достигается применением препаратов ноотропного ряда (пирацетам, пантогам, перидитол) и вазоактивных нейрометаболитов (актовегин, инстенон). Длительность курса — до 6 мес. В тяжелых случаях ослабленным детям вводят лейковзвесь, свежезамороженную плазму; проводят сеансы УФО крови. Основой комплексной интенсивной терапии отека-набухания головного мозга является адекватная респираторная поддержка (увлажненный кислород, эндотрахеальная интубация, ИВЛ), направленная на коррекцию кислотно-основного состояния и снижение выхода плазмы в периваску-лярное пространство. Широкое распространение получили осмодиуретики, действие которых основано на создании осмотического градиента между плазмой и мозговой тканью. С этой целью используют 15% раствор манитола внутривенно капельно (из расчета 0,5—1,0 г сухого вещества/кг массы тела). Мочегонный эффект начинается через несколько минут и достигает максимума через 2—3 часа. Вследствие повреждения гематоэнцефалического барьера может возникнуть синдром "отдачи" — перемещение осмотически активного вещества из сосудистого ручла в ткань мозга и усиление отёка. Для предупреждения данного состояния через 2 часа после начала инфузии манитола вводят лазикс. Используют 10—20% раствор альбумина, относящийся к онкодегидратантам (из расчета 5—10 мл/кг/сут). В отличие от манитола он не вызывает синдром "отдачи". Однако и дегидратационный эффект препарата выражен слабее. С целью противоотечного, мембраностабилизирующего, противовоспалительного эффекта назначают кортикостероиды — дексазон (0,5— 1,0 мг/кг/сут) и/или преднизолон (1—2 мг/кг/сут) в течение 1—3 суток в зависимости от регресса отека мозга. Противосудорожную терапию в остром периоде осуществляют внутривенным или внутримышечным введением реланиума (до 10— 30 мг/кг/сут), ГОМК (оксибутират натрия) 50—100 мг/кг, натрия тиопентала (3—5 мг/кг/час). В последующем переходят на применение фенобарбитала (10 мг/кг в сутки) в течение 3—6 мес. В периоде реконвалесценции продолжают терапию препаратами, улучшающими обменные процессы в ЦНС; проводят ,общеукрепляющее лечение растительными адаптогенами (китайский лимонник, аралия, -арника, эхинацея, заманиха), иммуномодуляторами (дибазол); по показаниям назначают дегидратационную (диакарб, мочегонные сборы) и Противосудорожную (люминал) терапию. Диспансерное наблюдение детей, перенесших менингит Реконвалесцентам менингита необходимо в течение 3 мес соблюдать щадящий режим; запрещается бег, прыжки, пребывание по солнце. Дети, перенесшие менингит, подлежат диспансерному учету и наблюдаются педиатром, инфекционистом и невропатологом с проведением инструментальных методов исследования (ЭЭГ, ЭХО-ЭГ, нейросонография). Кратность обследования: на первом году — 1 раз в 3 мес, на втором году — 1 раз в 6 мес. Снятие с учета осуществляется при отсутствии остаточных явлений не ранее 2 лет после перенесенного заболевания. |
