Прак навыки, коррекция. Методические указания для самоподготовки к сдаче практических навыков по дисциплине Общая хирургия для студентов 3 курса лечебного факультета
 Скачать 11.54 Mb. Скачать 11.54 Mb.
|
0,01 мл (малая капля) к сыворотке. Кровь и сыворотка смешиваются стеклянными палочками. Ожидание реакции гемагглютинации 0,5-5 минут. В те капли, где произошла агглютинация добавляют по 1 капле изотонического раствора, после чего производят учёт результатов пробы согласно приведённой ниже схеме.12. Контроль стерильности. Оснащение: биотесты, индикаторы интегрированного действия. Техника выполнения. Для проверки стерильности материала после автоклавирования и стерилизации изделий в сухожаровом шкафу существуют несколько методов. Технический – проверка показателей давления и температуры в автоклаве, температуры в сухожаровом шкафу, а также размещение термометров в различных участках стерилизационной камеры и в стерилизационных коробках или пакетах. Бактериологический метод наиболее надежен. Берётся посев со стерильного материала и стенок бикса. Ответ можно получить только через 2 – 3 суток, в этом неудобство метода. К этому же методу относится использование неспороносной и непатогенной культуры микроорганизмов, которые погибают при определенной температуре, или биотесты, имеющие дозированное количество спор тест - культуры. Пробирки с этой культурой помещают в бикс, а после стерилизации делают посев. Результат можно получить не ранее 2 – 3 суток. В повседневной работе возникает необходимость получить результаты контроля в ближайшие часы после проведения стерилизации. С этой точки зрения заслуживают внимания биотесты, позволяющие обнаружить наличие выживших после стерилизации микроорганизмов методом флюоресценции. Отсутствие флюоресценции свидетельствует о стерильности материала. Использование этого метода позволяет получить ответ о качестве проведенной стерилизации через 2 – 3 часа. В настоящее время для контроля режимов стерилизации используются индикаторы интегрированного действия: ИС-120, ИС-132, ИС-160, ИС-180 фирмы “Винар”, представляющие собой полоски бумаги, на одной стороне которых нанесен индикаторный слой и изменяющие окраску до цвета эталона только при воздействии на них температуры стерилизации в течение всего процесса. Каждый индикатор применяется лишь для определенного режима стерилизации. Индикаторы ИС – 120 и ИС – 132 предназначены для одновременного контроля температуры, времени стерилизации и наличия пара в паровых стерилизаторах, а индикаторы ИС – 160 и ИС – 180 – для контроля режимов в воздушных стерилизаторах. Эталон представляет собой полоску бумаги, окрашенную с одной стороны в цвет, с которым доложен совпадать цвет индикатора при условии соблюдения режима стерилизации. Отработанные индикаторы подклеивают в журнал учета стерилизации. Материал разрешается использовать, если цвет всех индикаторов, заложенных в камеру стерилизатора, соответствует или чуть темнее цвета эталона. Если цвет индикатора в какой либо точке стерилизатора светлее эталона, использование всей партии изделий запрещается.  Рис. 40. Индикаторы интегрированного действия. 13. Обработка рук хирурга перед операцией. Оснащение: ёмкости с растворами антисептиков (0,5% раствор хлоргексидина, церигель, манопронто), таз с рабочим раствором первомура, стерильные салфетки, марлевые шарики. Техника выполнения. Перед обработкой растворами антисептиков хирург производит мытьё рук. Руки поочередно намыливают жидким мылом до верхней трети предплечий и, затем смывают пену теплой проточной водой, кисти при этом должны быть выше локтей, чтобы грязная вода стекала от кисти к локтям. Мытье рук продолжается до тех пор, пока пена и смывающая ее вода не станет абсолютно чистой. Затем хирург просушивает руки стерильным полотенцем или салфеткой и приступает к обработке антисептиками. При использовании 0,5% раствора хлоргексидина хирург двумя марлевыми шариками, обильно смоченными раствором хлогексидина в течение 3 минут обрабатывает руки до верхней половины предплечий, обращая особое внимание на обработку околоногтевых пространств и межпальцевых промежутков. При использовании первомура после того как руки помыты проточной водой с мылом и просушены стерильными салфетками кисти рук и предплечья до уровня средней трети моют салфетками в тазу с рабочим раствором первомура в течение 1 минуты и просушивают стерильными салфетками. Первомур (препарат С-4) - смесь, состоящая из муравьиной кислоты и перекиси водорода. Основной раствор первомура готовится из 81 мл 85% муравьиной кислоты и 171 мл 33% раствора перекиси водорода в стеклянной бутыли с притертой пробкой. Бутыль с образовавшейся смесью помещают в холодильник на 2 часа и периодически встряхивают. Рабочий раствор готовится путем разведения указанной смеси дистиллированной водой до 10 литров. Раствор годен к применению в течение дня. При использовании церигеля необходимо: • Нанести на кожу ладоней 3—4 г церигеля. • Растереть в течение 8—10 с раствор до нижней трети предплечья, распределяя его тщательно и равномерно.
После операции пленка с рук смывается спиртом. При использовании раствора манопронто средство наносят на руки дважды по 5 мл и втирают в кожу кистей рук и до середины предплечий, пока средство не испарится. После обработки препаратом надевают перчатки. 14. Подготовка операционного поля. Оснащение: бритва, раствор антисептика, стерильная клеющаяся плёнка, вата, корнцанг, стерильные марлевые салфетки. Техника выполнения. Накануне операции кожа в области предполагаемого оперативного вмешательства тщательно моется водой с мылом, а при ортопедических операциях и операциях с оставлением в ране крупных инородных тел (штифты, сетки, искусственные суставы и другие конструкции), после механической очистки кожи, операционное поле обрабатывается антисептиком и закрывается асептической повязкой. Утром в день операции волосы в области операционного поля широко сбривают сухим способом и протирают спиртом. Для обработки кожи операционного поля используются:
Обработка кожи производится путем двукратного смазывания антисептиком до обкладывания стерильным материалом, смазывания кожи перед разрезом, смазывания кожи перед наложением швов и смазывания кожи после наложения швов. В настоящее время в мире используются различные схемы обработки операционного поля и обкладочные материалы. Применение традиционных хлопчатобумажных простынь не позволяет полностью изолировать кожу больного от соприкосновения с инструментами, руками хирурга в перчатках и т. п. Для создания действительно стерильной поверхности операционное поле рекомендуется покрывать стерильной пластиковой пленкой, через которую производится разрез кожи. Используются специальные стерильные клеющиеся пленки, которые накладываются на обработанную антисептиком и высушенную кожу в натянутом состоянии. Разрез кожи производится через пленку. По окончании операции перед наложением швов пленка отклеивается, а кожа обрабатывается антисептиком.  Рис. 41. Операционное поле покрывается стерильной пластиковой пленкой. 15. Одевание хирурга в стерильную одежду. Оснащение: стерильная маска, стерильный операционный халат, стерильные резиновые перчатки. Техника выполнения. Одевание хирурга начинается с надевания маски. Операционная сестра, одетая в стерильный халат, стерильную маску и в стерильных перчатках берет из открытого стерильного бикса маску, разворачивает ее и, растягивая за верхние тесемки, передает хирургу, который берет ее также за верхние тесемки и прижимает к лицу. Санитарка берет маску за растянутые тесемки в средней их части, между краем маски и руками хирурга, и завязывает их (рис.42). Верхние тесемки обычно проводятся за уши хирурга и завязываются спереди, в области лба, нижние завязываются сзади. Затем надевается халат. Его можно надевать самостоятельно, обычно так поступает операционная сестра. Хирург одевается с помощью операционной сестры. После того как надета стерильная маска, операционная сестра берет из открытого бикса стерильный халат за шейную часть, поднимает его так, чтобы разворачиваясь, он не был расстерилизован, вводит руки под плечи с лицевой стороны и подает хирургу (рис. 44). Хирург вдевает руки сразу в оба рукава, сестра закидывает халат на плечи хирурга, а санитарка завязывает тесемки последовательно сверху вниз, расправляя халат со стороны спины. На рукавах тесемки завязывает операционная сестра или сам хирург. Если необходимо, хирург достает пояс из кармана халата и подает санитарке так, чтобы концы его свисали по бокам, Санитарка берет концы пояса и завязывает сзади.  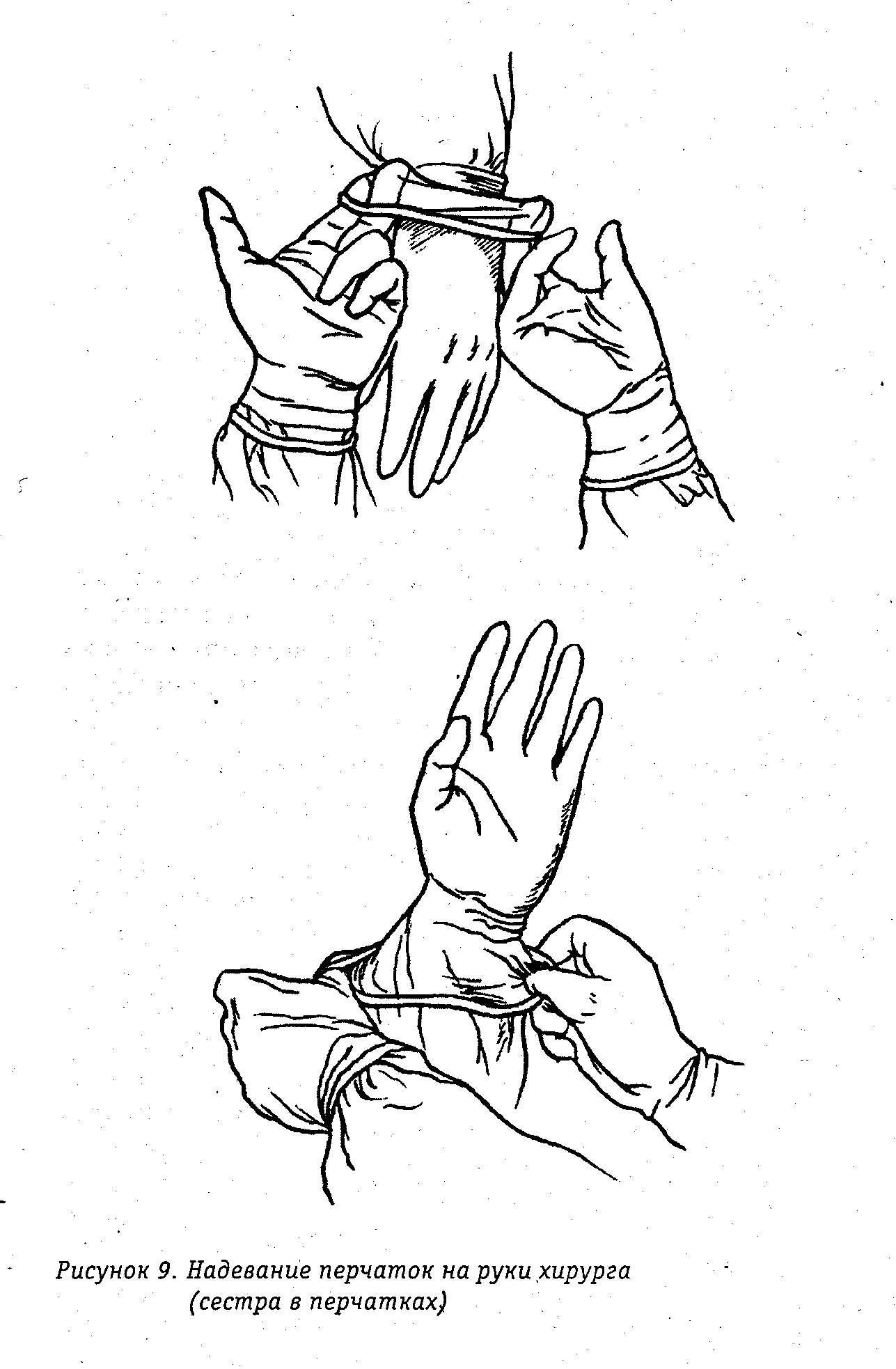 Рис. 42. Надевание Рис. 43. Надевание Рис. 42. Надевание Рис. 43. Надеваниестерильной маски. стерильных перчаток. Затем надеваются перчатки. Операционная сестра берет стерильную перчатку двумя пальцами за манжетку с внутренней стороны и, растягивая ее, несколько раз перекручивает чтобы создать герметичность в задержавшемся в ней воздухе, затем сдавливает ее и проверяет целостность по выхождению воздуха из дефекта, если он имеется. Только после проверки на герметичность перчатку можно использовать. Операционная сестра берет перчатку кончиками пальцев за манжетку с наружной стороны и растягивает, выворачивая ее так, чтобы кончики пальцев были прикрыты, а ладонная поверхность перчатки была повернута к хирургу. Хирург быстрым движением вводит руку в перчатку так, чтобы пальцы перчатки соответствовали пальцам хирурга, и не оставалось свободных пространств (рис. 43). После этого сестра расправляет манжетку так, чтобы были закрыты участки кожи, не покрытые халатом. Перед операцией перчатки обрабатываются антисептиком - хлогексидином, первомуром, 96% спиртом и т. п. 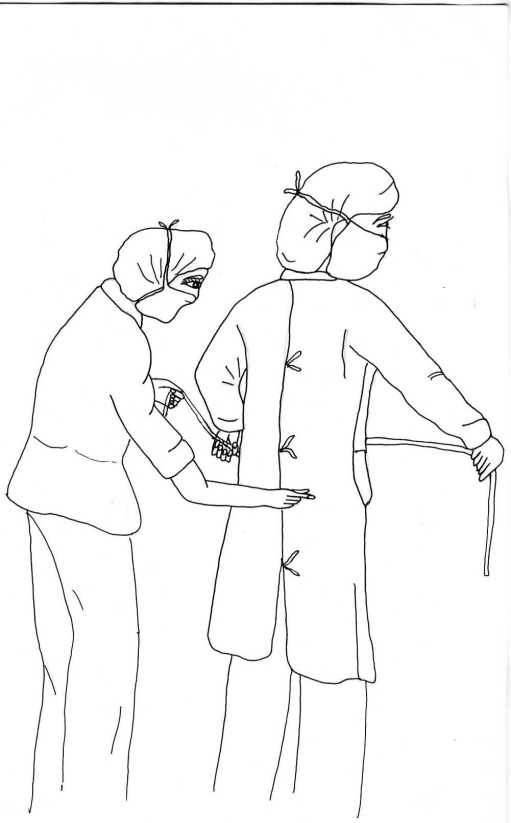  Рис. 44. Надевание хирургом стерильного халата с помощью операционной сестры и санитарки. 16. Ингаляция кислорода. Оснащение: носовой катетер, аппарат Боброва, кислородная подушка, мундштук. Техника выполнения. Ингаляция кислорода — самый распространенный способ его применения. Она осуществляется с помощью масок, носовых катетеров, интубационных и трахеостомических трубок. До настоящего времени в ряде лечебных учреждений при отсутствии централизованной системы подачи кислорода еще используется ингаляция с помощью кислородной подушки. Ингаляция кислорода с помощью масок осуществляется с использованием ингаляционных аппаратов непрерывного и прерывистого потоков. Обязательным условием при масочной подаче кислорода является его увлажнение и согревание. Это препятствует высушиванию слизистых оболочек дыхательных путей и обеспечивает нормальную функцию эпителия бронхов. Увлажнение производится пропусканием кисло рода через сосуд с водой (аппарат Боброва). Влажность газа при таком способе достигает 50%. 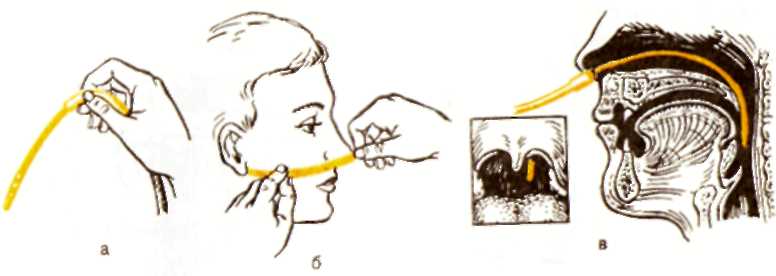  а б в Рис. 45. Подача кислорода с помощью носового катетера: а — определение длины вводимой части катетера, б — положение катетера в носоглотке; в — ингаляция кислорода из баллона через катетер. Более удобной является подача кислорода через носовой катетер (рис. 45). При этом максимально возможная концентрация кислорода составляет не более 35—40%. Такая подача кислорода является средством выбора при длительной оксигенотерапии. Носовой катетер может быть одинарным, двойным (для введения и оба носовых хода), резиновым или пластиковым. Катетер имеет боковые отверстия. Перед введением катетера необходимо следить за сохранностью его эластичности, отсутствием в нем трещин. В противном случае катетер может оторваться и быть асиирирован. Резиновые катетеры дезинфицируют кипячением, обрабатывают стерильным вазелиновым маслом. Перед введением полость носа очищают и катетер вводят до задней стенки глотки по нижнему носовому ходу на глубину 15 см. Кончик введенного катетера должен быть виден при осмотре зева и его можно прощупать. Для удобства катетер может быть фиксирован к коже лица лейкопластырем. Увлажнение кислорода обязательно. При применении носового катетера необходимо через 30—60 мин менять положение катетера (из правого носового хода в левый и наоборот) с целью предупреждения пролежней и высушивания слизистой оболочки носовых ходов. При возникновении першения в носу, и носоглотке показано закапывание масляных капель. Кислородная подушка состоит из резиновой емкости для кислорода, резиновой трубки и мундштука. При заполнении подушки мундштук снимают, резиновую трубку надевают на кран кислородного редуктора. После заполнения подушки кран редуктора закрывают, а трубку пережимают зажимом. Дезинфекция мундштука осуществляется протиранием ватным тампоном со спиртом. Увлажнение кислорода при таком способе введения достигается оборачиванием мундштука мокрыми марлевыми салфетками. 17. Способы обеспечения проходимости верхних дыхательных путей. Техника выполнения. Первый этап при проведении реанимационных мероприятий ― предотвращение удушья в результате возможного западения языка и очистка дыхательных путей. Следует расстегнуть одежду потерпевшего, стесняющую дыхание, и положить его спиной на ровную жесткую поверхность. Приподнимая за шею, запрокинуть голову назад, выдвинуть вперед нижнюю челюсть и удерживать ее в этом положении (рис. 46). 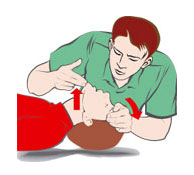 Рис. 46. Запрокидывание головы для открытия дыхательных путей. Если в полости рта обнаружены слизь, кровь, рвотные массы, посторонние предметы, их необходимо удалить. Для этого голову следует осторожно повернуть набок и пальцами очистить полость рта (рис. 47). Желательно это сделать с использованием носового платка, салфетки и т.д. 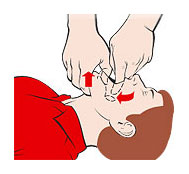  Рис. 47. Очистка дыхательных путей. Если после этого дыхание не восстанавливается, резко надавите на брюшную полость, при этом могут обнаружиться предметы, застрявшие глубоко в горле. Для их удаления можно несколько раз сильно стукнуть пострадавшего между лопаток рукой. 18. Искусственная вентиляция лёгких. Оснащение: мешок Амбу. Техника выполнения. Искусственное дыхание проводят, если после освобождения дыхательных путей пострадавший не начал самостоятельно дышать. Наиболее распространен метод «изо рта в рот». В целях гигиены на рот пострадавшего накладывают носовой платок, кусок марли или бинта. Одной рукой зажимают пострадавшему нос, а другую руку подкладывают ему под шею. Далее делают глубокий вдох и быстро вдувают воздух в его дыхательные пути, контролируя подъем грудной клетки. Это необходимо делать с частотой 12 вдуваний в минуту до тех пор, пока пострадавший не начнет самостоятельно дышать. 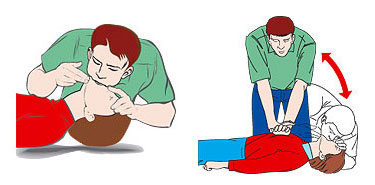 Рис. 48. Проведение искусственного дыхания методом «изо рта в рот» и одновременного наружного массажа сердца. В экстренных ситуациях искусственное дыхание можно проводить и с помощью так, называемых ручных респираторов в частности мешка Амбу, представляющего собой резиновую саморасправляющуюся камеру, имеющую специальный клапан (нереверсивный), который обеспечивает разделение вдуваемого и пассивно выдыхаемого воздуха. При правильном применении названные методы искусственного дыхания способны поддержать газообмен в легких пациента в течение длительного времени (до нескольких часов). После первых двух-трех глубоких вдуваний воздуха определяют наличие сердцебиения ― по пульсу на сонной артерии.  Рис. 49. Мешок Амбу. 19. Непрямой массаж сердца. Техника выполнения. Во время непрямого массажа сердца происходит его сдавливание между грудиной и позвоночником, благодаря чему кровь поступает из правого желудочка в легочную артерию, а из левого желудочка - в большой круг кровообращения, что приводит к восстановлению кровотока в головном мозге и коронарных артериях и может способствовать возобновлению самостоятельных сокращений сердца. Перед проведением непрямого массажа сердца больного, укладывают спиной на твердую поверхность (землю, топчан). Если больной находится в постели, то его в таких случаях (при отсутствии твердой кушетки) перекладывают на пол. Пациента освобождают от верхней одежды, расстегивают у него поясной ремень (во избежание травмы печени). Оказывающий помощь располагается сбоку от пострадавшего. Весьма ответственным моментом непрямого массажа сердца, является правильная постановка рук человека оказывающего помощь. Важно, - чтобы обе руки были выпрямлены в локтевых суставах и располагались перпендикулярно поверхности грудины, а также чтобы обе ладони находилась в состоянии максимального разгибания в лучезапястных суставах т. е. с приподнятыми над грудной клеткой пальмами. В таком положении давление на нижнюю треть грудины производится проксимальной' (начальной) частью ладоней. Одну руку ладонью вниз накладывает на нижнюю треть грудины пострадавшего выше мечевидного отростка строго по срединной линии и перпендикулярно оси тела, а другую руку ― поверх первой вдоль оси тела. Массаж выполняют с частотой 60-100 надавливаний в минуту на грудину прямыми руками, используя тяжесть тела. Глубина продавливания грудной клетки должна быть не менее 3-4 см. Надавливание на грудину осуществляют быстрыми толчками, причем для расправления грудной клетки руки отнимают от нее после каждого толчка. Необходима для смещения грудины (в пределах 4...5 см), сила надавливания обеспечивается не только усилием рук, мо и массой тела человека проводящего непрямой массаж сердца. Поэтому при положений больного на топчане или кушетке оказывающему помощь лучше стоять на подставке, а в тех случаях когда больной лежит на земле или на полу, на – коленях. Темп непрямого массажа сердца составляет обычно 60 сжатий в минуту. Если непрямой массаж проводят параллельно с искусственным дыханием (двумя лицами), то на один искусственный вдох стараются сделать 4-5 сдавлений грудной клетки. Если непрямой массаж сердца и искусственное дыхание осуществляет одни человек, то после 8-10 сдавлений грудной клетки он производит 2 искусственных вдоха. 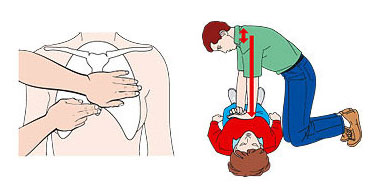 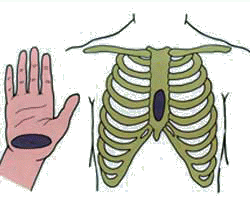 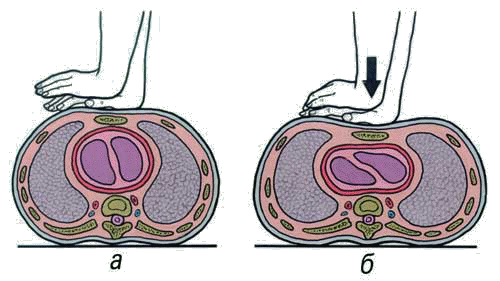  Рис. 50.Техника непрямого массажа сердца. Если помощь оказывает один человек, то после каждых двух вдуваний следуют 15 надавливаний (соотношение 2:15). В том случае, если реанимацию проводят два человека, желательно соблюдать соотношение 1:5. Каждые 2-3 минуты реанимацию прерывают для определения признаков восстановления самостоятельного дыхания и пульса на сонной артерии. При его появлении массаж сердца прекращают, продолжая проводить искусственное дыхание до появления самостоятельного. После восстановления самостоятельного дыхания и сердцебиения сознание может вернуться несколько позже, поэтому нужно быть готовым к возобновлению реанимационных мероприятий. Их считают завершенными только тогда, когда пострадавший пришел в сознание. Если в течение 40-45 минут при непрерывном проведении реанимации не удалось восстановить самостоятельное дыхание и кровообращение, зрачки остаются расширенными и не реагируют на свет, а бледная или синюшная окраска лица и губ не исчезает, реанимационные действия прекращают. Эффективность непрямого массажа сердца контролируют не реже одного раза в минуту. При этом обращают внимание на появление пульса на сонных артериях, сужение зрачков, восстановление у больного самостоятельного дыхания, возрастание артериального давления уменьшение бледности или цианоза. 20. Техника местной анестезии. Оснащение: шприц с иглой, раствор местного анестетика (0,25-0,5% раствор новокаина), 70% раствор спирта, ватные шарики. Техника выполнения. Послойная инфильтрационная анестезия предполагает чередование во время операции скальпеля и шприца с анестетическим раствором. 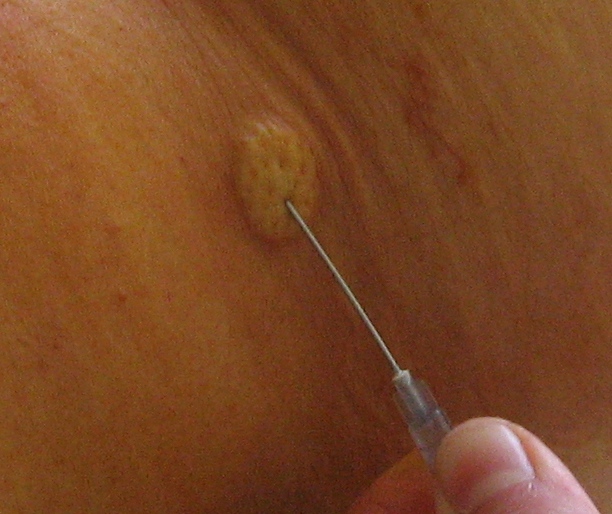 Рис. 51. Анестезия кожи по типу «лимонной корки». Сначала по линии предполагаемого разреза анестезируется кожа путём образования внутрикожного новокоинового желвака (создание «лимонной корки» – рис. 51), затем создаётся тугой новокаиновый инфильтрат в подкожно-жировой клетчатке. При этом необходимо соблюдать принцип «конец иглы следует за струёй новокаина». Интрадермальное положение иглы позволяет изменять её направление в пределах 360˚ и веерообразно вводить анестетик. При необходимости повторного заполнения шприца новокаином не следует извлекать иглу, достаточно только снять шприц с иглы. При правильном выполнении обезболивания больной ощущает только первый вкол. После обезболивания подкожно-жировой клетчатки производят при необходимости анестезию глубжележащих фасциальных футляров также путём тугого ползучего инфильтрата и, как правило, после рассечения кожи и подкожной клетчатки. 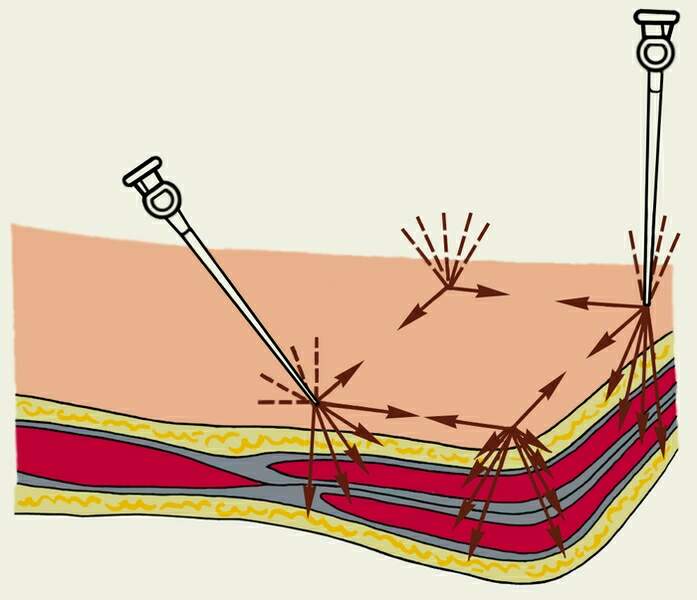 Рис. 52. Схема веерообразного введения анестетика. 21. Спинномозговая анестезия. Оснащение: игла с мандреном для спинномозговой анестезии, раствор анестетика (0,5% маркаин, 1% ропивакаин и др.), 70% раствор спирта, шприц ёмкостью 5 мл, зажим, марлевые тампоны, стерильные перчатки. Техника выполнения. Процедура спинномозговой анестезии начинается с премедикации. Основой этого является доступное для больного разъяснение характера самой процедуры и возможных осложнений. В качестве лекарственной премедикации могут быть использованы седативные препараты (седуксен, реланиум), а при операциях на брюшной полости атропин. После получения согласия больного на данный вид обезболивания приступают и его выполнению. Больной принимает вынужденное положение на операционном столе (сидя или лёжа на боку) с приведенными к животу коленями и опущенной головой («поза эмбриона»), что создает выпуклость позвоночного столба с увеличением расстояния между остистыми отростками. Определяют место пункции (рис. 53.). Оптимальным является межпозвоночная щель между IV и V поясничными позвонками, что соответствует горизонтальной линии между задними остями подвздошных костей. 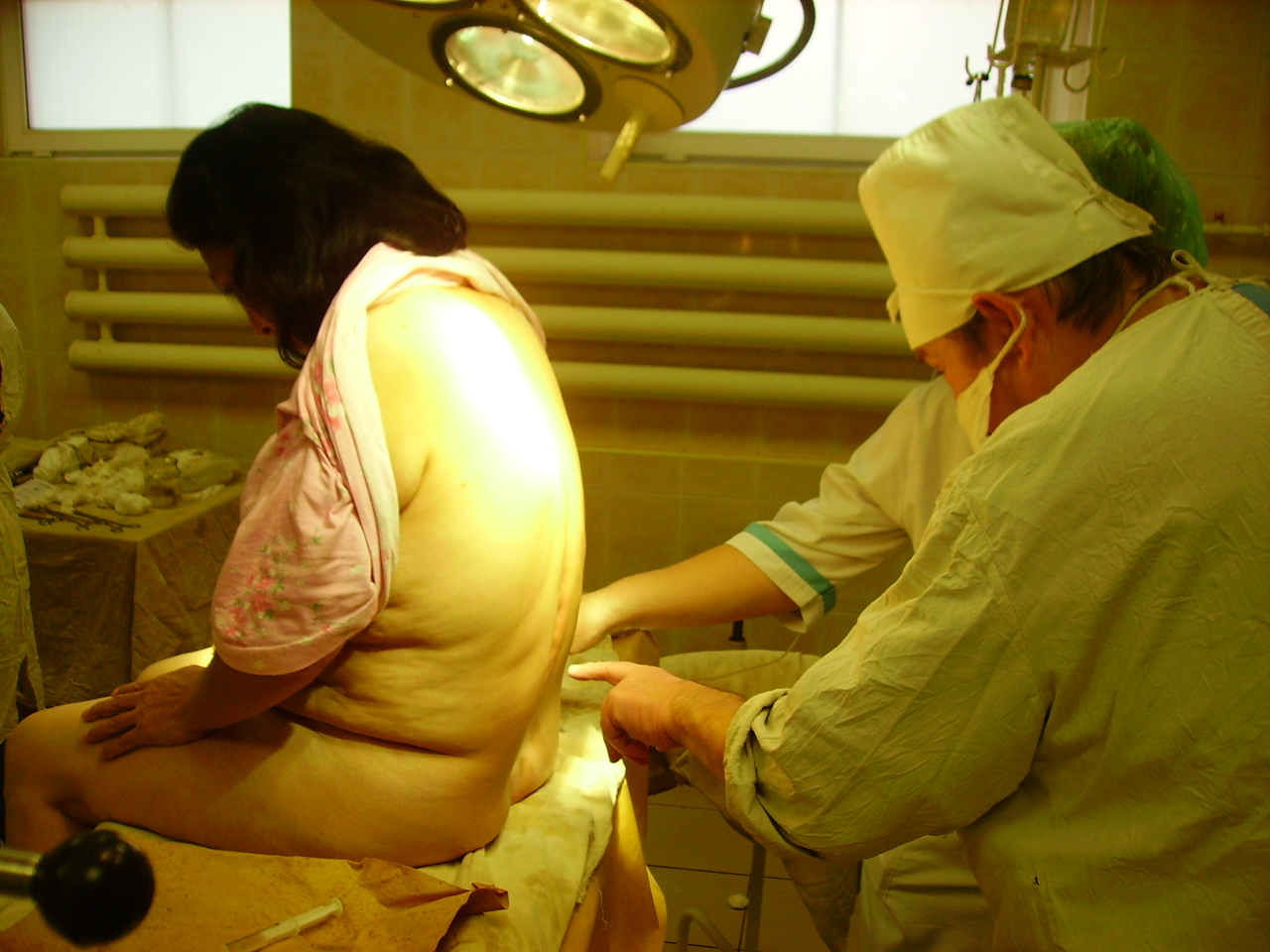 Рис. 53. Положение больной на операционном столе и определение уровня спинальной пункции. Операционное поле обрабатывается антисептиком и защищается стерильными простынями. Необходимо помнить, что при обработке операционного поля йодистыми препаратами необходимо перед пункцией их удалить. Попадание йодистых препаратов в субарохноидальное пространство недопустимо. На уровне выбранного межпозвоночного, строго по средней линии между остистыми отростками производят обезболивание кожи и глубжележащих слоев анестетиком (новокаин, лидокаин). После выполненной местной инфильтрационной анестезии приступают непосредственно к пункции субарохноидального пространства. Это осуществляется специальной иглой с мандреном (рис. 54), которую вводят строго в сагиттальной плоскости между остистыми отростками поясничных позвонков под углом не более 5-10˚ в соответствии с наклоном остистых отростков. 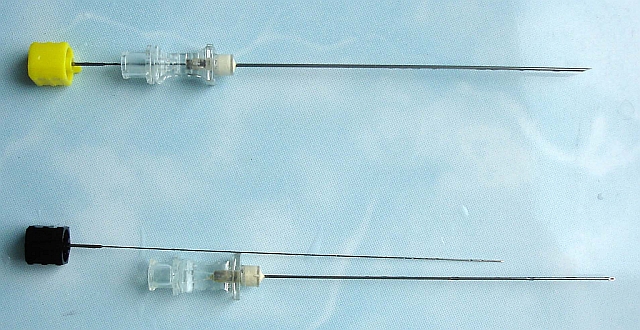 Рис. 54. Иглы с мандреном для спинальной анестезии. При продвижении иглы ощущается сопротивление за счет прохождения через межостную и желтую связку, после чего игла проваливается в субарахноидальное пространство, о чем свидетельствует выделение из павелиона иглы прозрачной жидкости (ликвор) после удаления мандрена. После удаления 5 мл ликвора вводится адекватное количество избранного анестетика. Анестезия наступает через 10-15 минут, продолжительностью до 2- 2,5 часов. 22. Перидуральная анестезия. Оснащение: игла для спинальной пункции большого диаметра (игла Туоши), два шприца на 5 мл, эпидуральный катетер с маркировкой глубины, игла с заглушкой, стерильный физиологический раствор, раствор анестетика (0,5% маркаин, 1% ропивакаин и др.), 70% раствор спирта, зажим, марлевые тампоны, стерильные перчатки. Техника выполнения. Больной принимает вынужденное положение на операционном столе (сидя или лёжа на боку) с приведенными к животу коленями и опущенной головой («поза эмбриона»), что создает выпуклость позвоночного столба с увеличением расстояния между остистыми отростками (рис. 53). Точку вкола иглы определяют по остистым отросткам позвонков. Уровень зависит от области обезболивания. Инфильтрационную анестезию кожи проводят по обычной методике. Направление движения иглы такое же, как при спинномозговой анестезии. Спинномозговая игла должна быть соединена со шприцем, содержащим физиологический раствор. Продвижение иглы производят только при давлении на поршень шприца. При проникновении в перидуральное пространство сопротивление движению шприца и его поршня исчезает (чувство провала иглы; также анестезиолог в данный момент отмечает, что пузырёк воздуха в шприце при надавливании на поршень перестаёт сжиматься). Убедившись в правильности положения иглы (нет поступления крови и спинномозговой жидкости) шприц отсоединяют и через просвет иглы вводят эпидуральный катетер на глубину 3-5см. По катетеру извлекают иглу, который дополнительно ещё продвигают на 5-7мм. Катетер фиксируют к коже пластырем и в его свободный конец вводят иглу с заглушкой. Катетер может быть установлен в перидуральном пространстве на срок не более 5-7 дней. 23. Анестезия по Лукашевичу-Оберсту. Оснащение: шприц ёмкостью 5 мл с иглой, жгут для пальца, раствор местного анестетика (0,25-0,5% раствор новокаина), 70% раствор спирта, ватные шарики, стерильные перчатки. Техника выполнения. Положение больного на спине, рука отведена под углом 90˚ к туловищу и уложена на подставку. На основание пальца накладывают жгут. Анестетик вводят в точке на границе боковой и тыльной поверхности основной фаланги пальца с двух сторон дистальнее жгута. 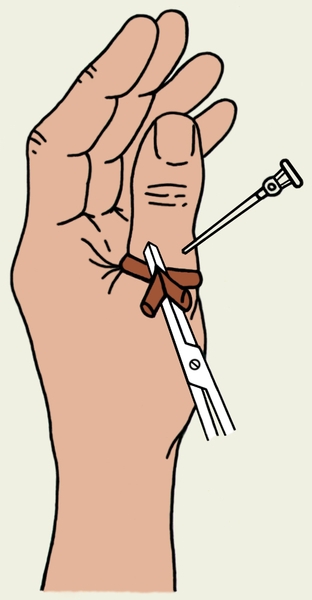 Рис. 55. Схема выполнения анестезии по Лукашевичу-Оберсту. 29. Паравертебральная, межрёберная новокаиновые блокады. Оснащение: шприц ёмкостью 5 мл с иглой, раствор местного анестетика (0,5-1% раствор новокаина), 70% раствор спирта, ватные шарики, стерильные перчатки. Техника выполнения. Паравертебральная блокада показана при межрёберной невралгии различной этиологии, дегенеративно-дистрофических заболеваних поясничного отдела позвоночника с корешковым синдромом. В лежачем или сидячем положении больного, определяют линию остистых отростков. Отступя на 3-3,5 см ниже и 1-1,5 см каудально соответствующего остистого отростка, делают вкол иглы и проводят ее вертикально по отношению к кожным покровам, производя инфильтрацию анестетиком. На глубине 4 см игла упирается в поперечный отросток. Изменив слегка направление, иглу проводят по верхнему или нижнему краю поперечного отростка еще на глубину 1 см и вводят 10-15 мл 0,5 - 1% раствора новокаина. Таким образом, блокируются веточки задней ветви спинномозгового нерва, иннервирующие дугоотросчатые суставы, мыщцы и связки дорсальной поверхности туловища. Межрёберная новокаиновая блокада показана при одиночных и множественных переломах рёбер, ушибах грудной клетки, межрёберной невралгии. Положение больного на здоровом боку или сидя. В наиболее болезненную точку или отступя 3-4 см от места крепитации костных отломков в сторону позвоночника, вводят иглу до упора в нижний край ребра, инфильтрируя мягкие ткани 1% раствором новокаина. Затем, наклоняя кончик иглы каудально и соскальзывая с нижнего края ребра, проводят аспирационную пробу и вводят ещё 5-10 мл анестетика. Для усиления действия анестетика к нему может быть добавлен медицинский спирт в соотношении 4:1. 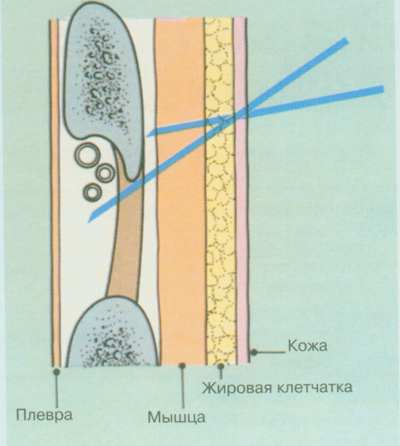 Рис. 56. Положение иглы при выполнении межрёберной новокаиновой блокады. 24. Шейная вагосимпатическая и паранефральная блокады. Оснащение: шприц ёмкостью 20 мл с длинной (10-15 см) иглой, раствор местного анестетика (0,25% раствор новокаина), 70% раствор спирта, ватные шарики, стерильные перчатки. Техника выполнения. Показанием к шейной вагосимпатической блокаде являются плевропульмональный шок, множественные переломы рёбер, открытый, закрытый и клапанные пневмотораксы, ожог дыхательных путей, синдром травматической асфиксии, тромбэмболия лёгочной артерии. Положение больного на спине с подложенным под лопатку небольшим валиком. Плечо на стороне где производится блокада опущено, голова повернута в противоположную сторону. При таком положении хорошо контурируется грудино-ключично-сосковая мышца. По заднему краю в верхней трети этой мышцы надавливают пальцем, при этом сосуды шеи смещаются кпереди, что исключает возможность их ранения при проведении иглы. Производят вкол длинной иглы (шприц на 20 мл), и проводят ее по направлению к передней поверхности позвоночника (рис. 57), вводя слабый раствор новокаина. Коснувшись кончиком иглы позвонка, проводят аспирационную пробу и, убедившись, что в шприц не поступает кровь, медленно вводят 30-60 мл 0,25% раствора новокаина. Свидетельством правильности выполнения вагосимпатической блокады является триада Горнера (птоз, расширение зрачка, энофтальм) и покраснение половины лица на стороне блокады. 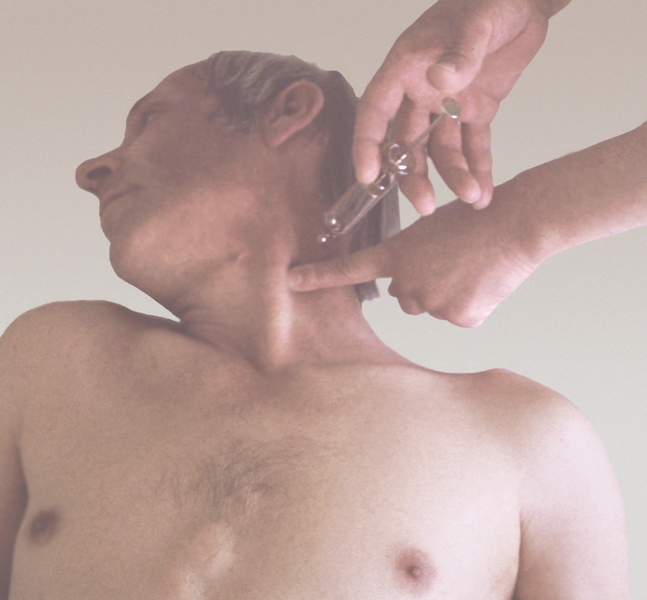 Рис. 57. Шейная вагосимпатическая блокада по Вишневскому. Показаниями к выполнению паранефральной блокады являются шок (травматический, постгемотрансфузионный. ожоговый), краш-синдром, острый панкреатит, частичная спаечная кишечная непроходимость, печёночная колика, динамическая кишечная непроходимость. Положение больного на боку противоположном стороне блокады. Под поясницу подкладывается валик, нижняя конечность сгибается в тазобедренном и коленн6ом суставе, верхняя находится в выпрямленном состоянии. Такое положение способствует увеличению расстояние между реберной дугой и крылом подвздошной кости. После инфильтрации кожи, в точке пересечения длинной мышцы спины и XII ребра производится вкол (рис. 58) Длинная игла (шприц на 20 мл) проводится вентрально по направлению к пупочному кольцу. По мере продвижения иглы вглубь тканей ей предпосылается 0,25% раствор новокаина. Периодически шприц отсоединяется от иглы. Это дает возможность более точно определить место нахождения кончика иглы. 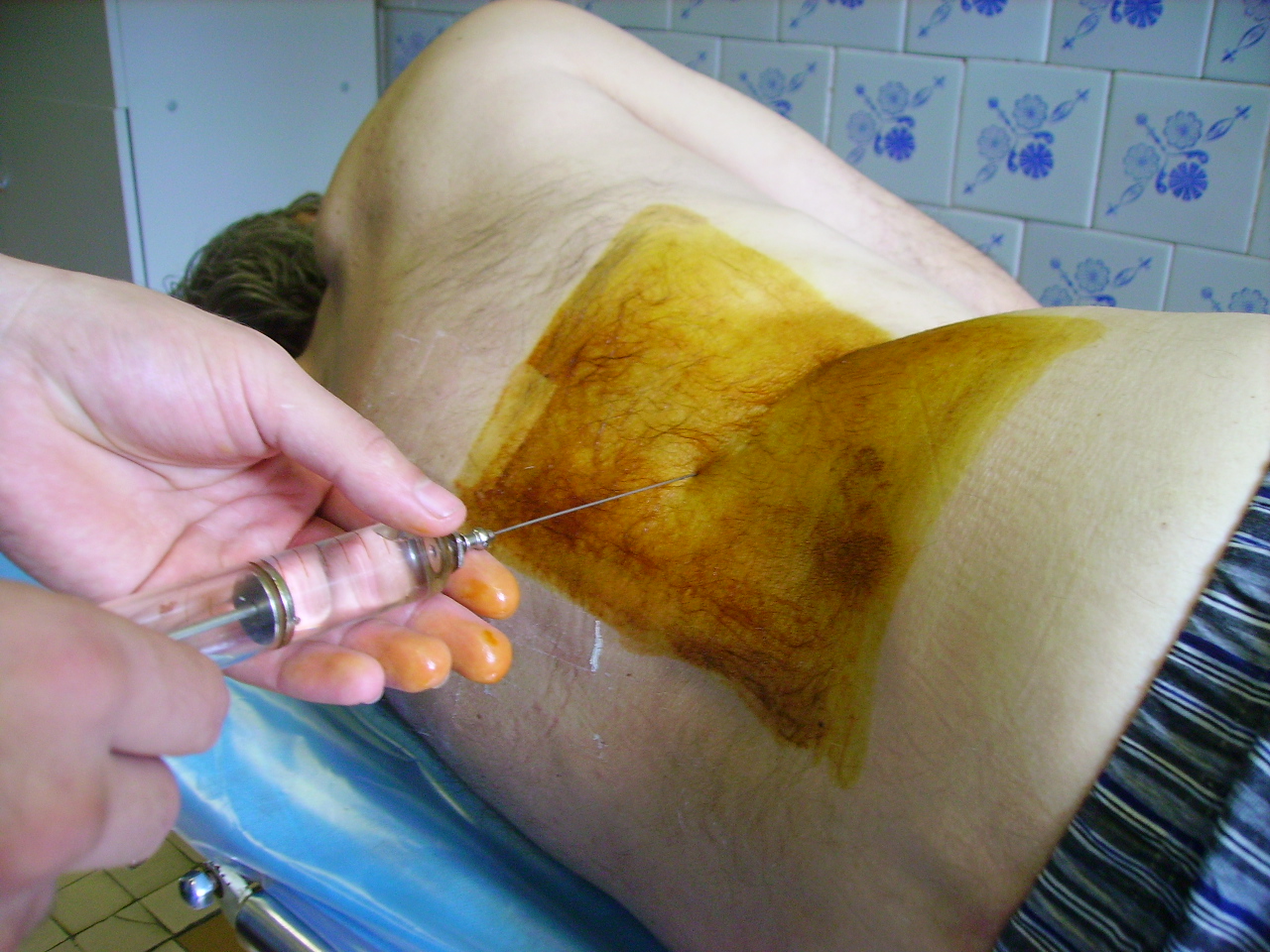 Рис. 58. Место вкола иглы при паранефральной блокаде. При прохождении через мышцы поясничной области, после отсоединения шприца из павильона иглы начинает каплями выделяться предварительно введенный раствор новокаина. Как только игла проникает в паранефральное клетчаточное пространство, отмечается быстрое всасывание новокаинового раствора по игле и отсутствие обратного его тока. При проведении иглы может произойти проникновение ее в нижней полюс почки, признаком такой ситуации является появление крови из павильона иглы. Таким образом. абсолютным свидетельством правильного положения иглы в паранефральном пространстве является соблюдение требования: «После отсоединения шприца из иглы – ни капли крови, ни капли жидкости». Кроме того, дополнительным критерием прохождения иглы через fascia retrorenalis является колебание её канюли в такт движениям диафрагмы. После проникновения в паранефральное пространство начинают медленно вводить 80-100 мл 0,25% раствора новокаина. 25. Прижатие артерий в типичных местах с целью остановки кровотечения. Техника выполнения. Это достаточно простой метод, не требующий каких-либо вспомогательных предметов. Основное его достоинство – возможность максимально быстрого выполнения. Недостаток – может эффективно применяться только в течение 10-15 минут, то есть является кратковременным. Показанием к пальцевому прижатию артерий является артериальное или массивное кровотечение из соответствующего артериального бассейна. Пальцевое прижатие особенно важно в экстренных ситуациях, для подготовки к применению другого способа гемостаза, например наложения жгута. Для прижатия магистральных сосудов используется ряд точек. Эти места выбраны не случайно. Здесь артерии лежат наиболее поверхностно, а под ними находится кость, что позволяет при точном прижатии пальцем достаточно легко перекрыть просвет сосуда. Несколько особняком стоит прижатие сосуда в ране. Этот прием хирурги часто применяют при возникновении кровотечения во время операции. Место повреждения сосуда прижимают пальцем, или двумя пальцами перекрывается сосуд проксимальнее. Кровотечение приостанавливается, рану осушивают и выбирают наиболее адекватный окончательный способ остановки кровотечения. 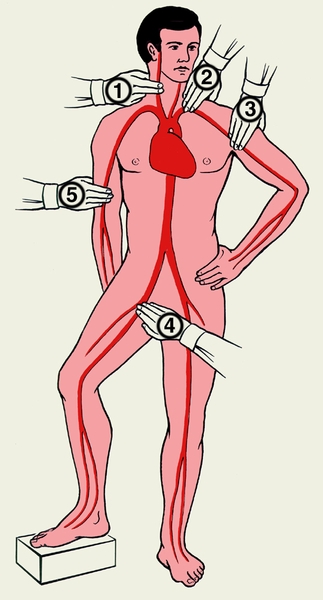 Рис. 59. Типичные точки для прижатия сонной (1), подключичной (2), подмышечной (3), бедренной (4), плечевой (5) артерий. 26. Наложение и снятие кровоостанавливающего жгута и закрутки. Оснащение: резиновый кровоостанавливающий жгут Эсмарха, подручный материал для наложения жгута-закрутки (узкий ремень, платок, косынка и др.), прочная палочка длиной 20-25 см. Техника выполнения. Конечность перед наложением жгута поднимают вверх. Жгут накладывается выше раны на расстоянии 5—7 см от ее верхнего края. Чтобы не ущемить кожу, на место наложения жгута предварительно накладывают какую-либо ткань или его накладывают поверх одежды, расправив ее складки. В теплое время года жгут можно не снимать в течение двух часов, а в холодное — одного часа. Поэтому для контроля времени необходимо подложить под жгут либо прикрепить к одежде рядом с ним записку, указав дату и точное время наложения жгута. Для обеспечения питания конечности по окольным сосудам жгут через указанные выше сроки периодически нужно ослаблять, предварительно прижав пальцем поврежденный сосуд выше раны, и через 10—15 минут повторно затянуть его чуть выше или ниже прежнего места. При наложении жгута-закрутки из подручного материала (узкий ремень, платок, косынка и т. п.) делают прочную петлю, диаметром в полтора-два раза превышающую окружность раненой конечности. После наложения на кожу какой-либо ткани на конечность надевают петлю узлом вверх. Обычно делают 2— 3 оборота жгута вокруг конечности, затем под узел вставляют прочную палочку 20—25 см длиной, посредством которой свободная часть петли затягивается до сжатия конечности и полной остановки кровотечения. Конец палочки во избежание раскручивания привязывают к конечности. 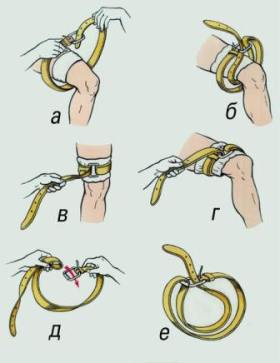 Рис. 60. Схема наложения импровизированного кровоостанавливающего жгута с использованием ремня. Если жгут наложен правильно, то пульсация сосуда ниже его не определяется. Однако нельзя чрезмерно сильно затягивать жгут, так как можно повредить мышцу, пережать нервы, а это грозит параличом конечности и даже ее омертвлением. 27. Определение групп крови с помощью стандартных изогемагглютинирующих сывороток. Оснащение: набор стандартных изогемагглютинирующих сывороток I-IV групп крови двух различных серий, белые фарфоровый или эмалированный планшет со смачиваемой поверхностью, на котором расположено 8 (или 7) лунок, маркированных 0(I), А (II), B(III), AB(IV), 0,9% раствор хлорида натрия, пипетки, стеклянные палочки. Техника выполнения. Процедура проводится в хорошо освещённом помещении при температуре воздуха от 15 до 25 ºС. На планшет под соответствующую маркировку наносят сыворотки I, II, III групп крови в объеме |
| 0(I) | А (II) | B(III) | AB (IV) | Группа крови |
| - | - | - | Не проводят | 0(I) |
| + | - | + | Не проводят | А (II) |
| + | + | - | Не проводят | B(III) |
| + | + | + | - | AB (IV) |
Рис. 61. Схема учёта результатов пробы при определении группы крови с помощью набора стандартных сывороток. На схеме обозначено: + агглютинация, - агглютинация отсутствует.
Обращаем внимание, что проба с сывороткой IV группы (не содержащей никаких агглютиногенов) проводится только при наличии агглютинации во всех трёх лунках на планшете для подтверждения определения IV группы путём исключения неспецифической агглютинации.
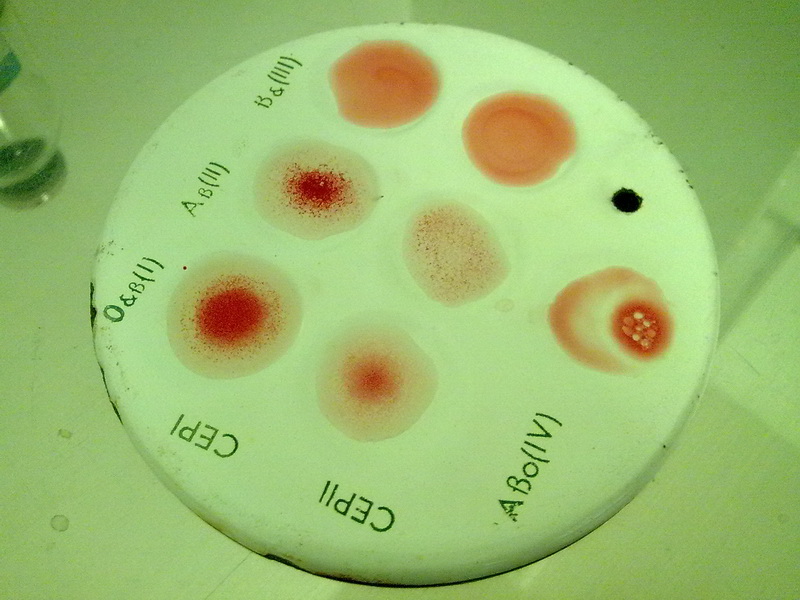
Рис. 62. Внешний вид эмалированного планшета, соответствующего группе крови В(III).
28. Проба на индивидуальную совместимость и резус-совместимость.
Оснащение: белые фарфоровые или эмалированные пластинки со смачиваемой поверхностью, 10% раствор желатина, водяная баня, 0,9% раствор хлорида натрия.
Техника выполнения. Предварительно у реципиента из вены берут кровь, которую путем отстаивания или центрифугирования делят на сгусток (эритроциты) и плазму.
Пробу на индивидуальную совместимость по системе АВ0 проводят следующим образом. На эмалированную пластинку наносят крупную каплю сыворотки крови реципиента и маленькую каплю крови донора, смешивают их между собой. Отсутствие агглютинации в течение 5 мин свидетельствует о совместимости крови донора и реципиента.
Проба на индивидуальную совместимость по резус-фактору проводится так. На дно пробирки помещают 1 каплю эритроцитов донора, 2 капли подогретого 10% раствора желатина, 2 капли сыворотки реципиента. Содержимое пробирки перемешивают и помещают на водяную баню при температуре 46-48 ºС на 10 мин. После этого в пробирку добавляют 6 мл 0,9% раствора хлорида натрия, перемешивают содержимое. Наличие агглютинации свидетельствует о несовместимости крови донора и реципиента.
29. Определение резус-фактора.
Оснащение: термостат, 0,9% раствор хлорида натрия, пробирка, антирезусная сыворотка, 10% раствор желатина.
Техника выполнения. В пробирку помещают равные объемы исследуемых эритроцитов, антирезусной сыворотки и 10% раствора желатина. Пробирку инкубируют при температуре 46-48 ̊С в термостате. После этого добавляют десятикратный объем физиологического раствора. Пробирку 2-3 раза переворачивают и учитывают результат по наличию агглютинации, видимой невооруженным глазом. Наличие агглютинации свидетельствует о присутствии резус-фактора в исследуемых эритроцитах (кровь резус-положительна).
30. Биологическая проба.
Оснащение: тонометр, фонендоскоп.
Техника выполнения. Струйно переливают реципиенту через капельницу около 15 мл крови донора, затем трансфузию прекращают и в течение 3-х минут наблюдают за состоянием больного. При отсутствии клинических проявлений реакции или осложнений (боль в пояснице, за грудиной, учащение пульса, дыхания, снижение артериального давления, появление одышки, затрудненное дыхание, гиперемия лица, ощущение озноба или жара и др.) описанную процедуру повторяют ещё дважды. Если при этом не было зафиксировано указанных выше патологических изменений, производят капельное переливание всего пакета с препаратом крови. При появлении трансфузионных реакций или осложнений при проведении биологической пробы переливание крови прекращают.
31. Установка и заполнение системы для внутривенного капельного переливания крови и кровезаменителей.
Оснащение: полиэтиленовый пакет с препаратом крови или кровезаменителя, система для внутривенного введения крови с фильтром, 0,9% раствор хлорида натрия, штатив, внутривенный катетер.
Техника выполнения. Из пакета с кровью предварительно забирают необходимое количество крови для определения совместимости с кровью реципиента. После установления пригодности крови к переливанию приступают к подготовке системы для переливания.
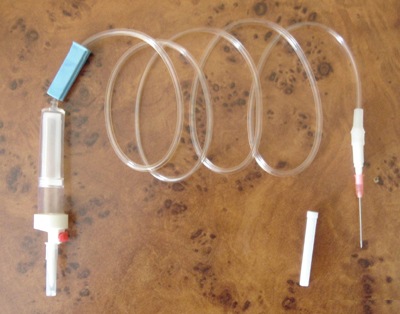
Рис. 63. Система для капельного переливания кровезаменителей.
Для этого систему для внутривенного введения присоединяют к флакону с физиологическим раствором и заполняют ее. В случае переливания эритроцитарной массы, её предварительно разбавляют физиологическим раствором до объема 450 мл. Затем пакет с кровью устанавливают в штатив, флакон с физиологическим раствором отсоединяют, а свободным концом системы с установленной на ней иглой пунктируют вену. Скорость вливания регулируется в ручную бегунком.
32. Сбор анамнеза и объективное исследование больного.
Расспрос и общий осмотр больного представляют собой два различных метода исследования, но на практике врач, впервые увидев больного, в первые минуты делает ряд общих заключений, которые необходимы для определения дальнейшей врачебной тактики.
Сбор анамнеза начинают с жалоб. В начале выясняют основные (ведущие) жалобы, анализируя их, затем сопутствующие (общие) жалобы. При описании боли оценивают её локализацию, иррадиацию, характер, интенсивность, время появления и связь с различными факторами (физическое напряжение, кашель, прием и разный характер пищи и др.)
Затее переходят к истории (анамнезу) заболевания. При этом нужно получить ответы на следующие вопросы: 1) когда началось заболевание; 2) как оно началось; 3) как оно протекало; 4) какие проводились исследования, их результаты; 5) какое проводилось лечение и какова его эффективность. В процессе расспроса нередко вырисовывается общее представление о болезни.
После переходят к анамнезу жизни, который часто имеет большое значение для выяснения характера настоящего заболевания и установления причин и условий его возникновения. При этом уточняют: общебиографические сведения, жилищно-бытовые условия, условия труда, перенесенные заболевания, семейный и наследственный анамнез, аллергологический анамнез.
После тщательно собранного анамнеза проводят объективное исследование больного.
В первую очередь отмечают наиболее важные и имеющие первостепенное значение характеристики: 1) общее состояние больного (удовлетворительное, тяжелое, крайне тяжелое); 2) состояние его сознания (ясное, нарушенное — разные степени и проявления заторможенности или возбуждения); 3) степень активности (активность сохранена, ограничена, резко ограничена); 4) наличие ярких внешних признаков болезни, требующих немедленного врачебного вмешательства (чаще всего повреждения — кровотечение из раны, признаки перелома или вывиха конечности и т. д.).
Кроме того необходимо произвести осмотр кожи, слизистых, костно-мышечной системы.
Затем осуществляется осмотр по системам органов дыхания, кровообращения, пищеварения, мочевыделения, эндокринной системы, чувств. Причём основной акцент следует делать на ту систему, патология в которой подозревается.
33. Измерение длины верхней и нижней конечности.
Оснащение: измерительная лента.
Техника выполнения. Измерение производится в положении лёжа на спине на жёсткой поверхности с выпрямленным туловищем и вытянутыми ногами. Различают анатомическую и относительную длину конечности. Анатомическая длина складывается из двух сегментов. Для верхней это расстояние от акромиона до локтевого отростка, и от локтевого отростка до шиловидного отростка предплечья. Для нижней – от большого вертела до суставной щели коленного сустава и от суставной щели до нижнего края наружной лодыжки. Относительная длина верхней конечности – расстояние от акромиального до шиловидного отростка. Относительная длина нижней конечности – расстояние от передневерхней ости до нижнего края внутренней лодыжки.
34. Определение оси нижней конечности.
Нормальная ось нижней конечности по В.Д.Чаклину проходит через переднюю верхнюю ость, середину надколенника и первый межпальцевой промежуток.
35. Измерение окружности грудной клетки, живота.
Оснащение: измерительная лента.
Техника выполнения. Измерение окружности грудной клетки проводят следующим образом: в положении стоя, руки опущены, при максимальном вдохе, полном выдохе и спокойном дыхании.
Сантиметровую ленту накладывают горизонтально, сзади под углами лопаток, спереди по околососковым кружкам, а у женщин под молочными железами.
При измерении окружности живота сантиметровую ленту располагают спереди – на уровне пупка, сзади – на уровне 3-го поясничного позвонка.
36. Определение частоты пульса, дыхания, измерение артериального давления.
Оснащение: тонометр, фонендоскоп, часы с секундной стрелкой.
Техника выполнения. Артериальный пульс определяют, положив пальцы руки на область крупной артерии, чаще всего это лучевая артерия, лежащая в нижней трети предплечья непосредственно перед лучезапястным суставом со стороны большого пальца руки. Также можно определять пульс над височной, сонной, бедренной, подколенной, задней большеберцовой, артериях тыла стопы.
Мышцы рук обследующего не должны быть напряжены. На артерию кладут два или три пальца (как правило, указательный и средний) и сдавливают ее до полного прекращения кровотока; затем давление на артерию постепенно уменьшают, подсчитывая частоту пульсы за одну минуту.
Чтобы определить частоту дыхательных движений, надо пальцами правой руки охватить кисть пациента в области лучезапястного сустава. Первый палец располагается на тыльной стороне предплечья, а вторым-пятым пальцами нащупывают пульсирующую лучевую артерию и прижимают ее к лучевой кости. Другую руку кладут на грудь (при грудном типе дыхания) или на эпигастральную область (при брюшном типе дыхания). Подсчитывают число вдохов за 1 минуту
Измерение АД ручным тонометром (метод Короткова) производится следующим образом. Манжета тонометра должна находиться на уровне сердца (середины груди). Между ненадутой манжетой и рукой должен проходить палец. Манжета должна охватывать не менее 80% окружности плеча и не менее 40% длины плеча. Возможно (но не рекомендуется) наложение манжеты на рукав из тонкой ткани, если это не мешает проводить измерение. Мембрана фонендоскопа помещается на точку пульсации плечевой артерии (ориентировочно в область локтевой ямки). Быстро накачивается воздух в манжету с помощью груши (не забыть предварительно закрыть клапан (вентиль) груши, чтобы воздух не выходил обратно). Накачивать до уровня на 20-40 мм рт. ст. превышающее систолическое давление (предполагаемое) или до исчезновения пульса на лучевой артерии. Медленно выпускается воздух из манжеты (с помощью клапана). Первый услышанный удар (звук, тон) соответствует значению систолического (верхнего) давления. Уровень прекращения тонов соответствует диастолическому (нижнему) давлению. Если тоны очень слабы, следует поднять руку, несколько раз согнуть и разогнуть её и повторить измерение.
37. Описание локального статуса по заданию (перелом, рана, ожог, воспаление, опухоль, грыжа).
При описании перелома указывается вид перелома (открытый, закрытый), место перелома, описывается область перелома (наличие отёчности, цвет кожных покровов, болезненность при пальпации, местную температуру, крепитация костных отломков, подкожная эмфизема, пульсирующая гематома и др.), болезненность при осевой нагрузке, функция конечности, наличие относительного укорочения конечности, сосудисто – неврологических нарушений.
При описании раны обращают внимание на её вид, место расположения, размеры, края, дно, содержимое, кровоточивость.
При описании ожога указывают вид, место расположения, степень, площадь ожоговой поверхности.
При описании воспаления отмечают цвет воспалённого участка, наличие отёчности, местную температуру, болезненность.
Описывая опухоль акцентируют внимание на её место расположения, размеры, цвет кожных покровов над ней, болезненность при пальпации, местную температуру, консистенцию, подвижность и связь с окружающими тканями.
При описании грыжи указывают место расположения, размеры, цвет кожных покровов над ней, болезненность при пальпации, консистенцию, вправимость в брюшную полость, размер грыжевых ворот.
38. Обезболивание при вправлении вывиха.
Оснащение: шприц, раствор местного анестетика, ампула наркотического анальгетика (промедол, омнопон и др.).
Техника выполнения. Предпочтительный способ обезболивания при вправлении вывиха зависит от его вида. Вывихи мелких суставов вправляются под местной анестезией. При этом в полость сустава вводится до 20 мл 1-2 % раствора новокаина. Анестезия наступает через 3-5 мин. При вправлении вывихов в более крупных суставах (например в плечевом) возможно сочетание введения местного анестетика с подкожным введением раствора наркотического анальгетика (например 1-2 мл 2% раствора промедола). В большинстве случаев вывихи плеча, голени, бедра вправляются под наркозом. При необходимости во время наркоза могут применяться миорелаксанты.
39. Техника вправления вывихов плеча и бедра по Кохеру и Джанелидзе.
Техника выполнения.
Вправление вывиха плеча по Кохеру.
Методика включает в себя четыре последовательных этапа.
Врач захватывает поврежденную руку в области локтя и предплечья, плотно прижимает ее к грудной клетке и осуществляет медленную тягу в течение 3—4 минут, (головка плечевой кости выводится из-под клювовидного отростка и становится впереди суставной впадины).
Прижатое к туловищу плечо при помощи предплечья, используемого в качестве рычага, медленно поворачивают кнаружи до тех пор, пока ладонная поверхность предплечья не совпадет с передней поверхностью тела (головка поворачивается суставной поверхностью вперёд).
Далее врач медленно продвигает локоть больного к средней линии и кверху (головка подходит к краю суставной впадины).
Предплечье быстро поворачивают кнутри и забрасывают руку таким образом, что кисть оказывается у здорового плечевого сустава.
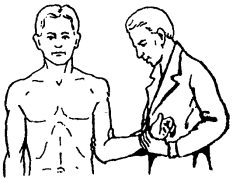
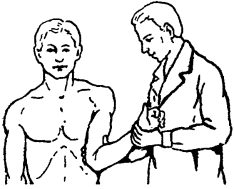
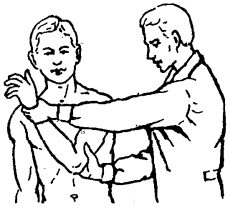
1. 2. 3. 4.
Рис. 64. Этапы вправления вывиха плеча по Кохеру.
Вправление вывиха плеча способом Джанелидзе.
Метод Ю. Ю. Джанелидзе для вправления вывиха плеча основан на расслаблении мускулатуры путем утомления ее. Больного укладывают на столе на больном боку со свисающей через край стола рукой, причем голова лежит на отдельном маленьком столике. В этом положении больной находится в течение 20—25 минут, сопротивляемость мышц у него в силу утомления резко понижается, затем столик из-под головы больного убирают, голову удерживает санитар или сестра, хирург же производит сильное, но нерезкое давление на согнутое в локтевом суставе предплечье с легким поворотом кнаружи. В момент вправления вывиха ощущается характерное щелкание, после чего сразу же становятся возможными движения в суставе.
