Прак навыки, коррекция. Методические указания для самоподготовки к сдаче практических навыков по дисциплине Общая хирургия для студентов 3 курса лечебного факультета
 Скачать 11.54 Mb. Скачать 11.54 Mb.
|
Вправление вывиха бедра способом Джанелидзе.Пациента укладывают на твердую плоскую поверхность (стол) лицом вниз. Вывихнутая конечность должна свисать со стола. Через 10 - 20 минут хирург постепенно сгибает голень под прямым углом. Вместе с этим необходимо несколько отвести конечность и ротировать ее кнаружи. Затем медленно осуществляют тракцию вниз по оси бедра (прикладывая усилия в месте подколенной ямки). В результате этого действия головка бедренной кости подводится к вертлужной впадине. На заключительном этапе, не ослабляя давления по оси бедра, хирург осуществляет несколько ротационных движений, при которых головка проскальзывает в вертлужную впадину с характерным щелкающим звуком. Доказательством того, что вывих бедра успешно вправлен, является возможность полностью разогнуть пострадавшую конечность. Вправление вывиха бедра способом Кохера .Пострадавшего укладывают на спину. Ассистент хирурга фиксирует таз, надавливая на обе ости подвздошных костей. Вначале необходимо осторожно согнуть пострадавшую конечность в коленном и тазобедренном суставах до прямого угла, а затем осуществить вытяжение по оси бедра. В этот момент вывих бедра часто вправляется с характерным щелкающим звуком. Если вправление вывиха не произошло, то хирург, продолжая тягу по оси бедра, вначале осуществляет ротацию внутрь, а затем несколько кнаружи с одновременным отведением и разгибанием конечности. Как правило, эти приемы позволяют вправить задний вывих бедра. 40. Техника транспортной иммобилизации при переломах плеча, костей предплечья, переломе пястных костей, бедра, голени, стопы. Оснащение: шина Дитерихса, лестничная шина Крамера, медицинский бинт. Техника выполнения. Иммобилизация, которая осуществляется на период транспортировки называется транспортная. При переломе плеча необходимо зафиксировать три сустава – плечевой, локтевой и лучезапястный, а конечности придать положение, близкое к среднему физиологическому: отвести плечо от туловища на 20 – 30 0 и согнуть кпереди. Применяется проволочная лестничная шина длиной 120 см (рис. 65). При переломе костей предплечья необходимо зафиксировать локтевой и лучезапястный сустав. Шина должна начинаться в верхней трети плеча, заканчиваясь на 3-4 см дистальнее кончиков пальцев (рис. 66). При переломе лучевой кости в типичном месте шина накладывается от верхней трети предплечья до кончиков пальцев, выступая на 2-3 см. При переломе пястных костей шина начинается от локтевого сустава, заходя на 3-4 см. за кончики пальцев (рис. 67). При переломе бедренной кости используют дистракционную шину Дитерихса, пневматические шины, при отсутствии последних лестничные шины. Иммобилизируют тазобедренный, коленный и голеностопный суставы, шина должна идти от подмышечной впадины до лодыжки. Бранши шины Дитерихса наружного костыля устанавливаются так, чтобы головка верхней бранши упиралась в подмышечную впадину, внутренней в пах, а шип нижней бранши выходил за край стопы на 10-15 см (рис. 69). Транспортная иммобилизация голени производится при помощи специальных фанерных шин, проволочных лестничных шин, шины Дитерихса. Лестничная шина накладывается от верхней трети бедра и на 7 – 8 см дистальнее концов пальцев (рис. 68). При переломе лодыжек шина накладывается от верхней трети голени до концов пальцев, выступая на 2-3 см. При повреждении стопы применяют лестничную шину, которую накладывают от верхней трети голени до кончиков пальцев стопы, выступая на 2-3 см.  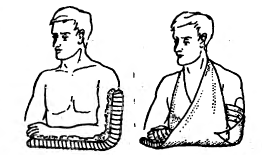 Рис. 65. Транспортная Рис. 66. Транспортная иммобилизация шиной иммобилизация шиной Крамера при переломе Крамера при переломе плеча. костей предплечья. 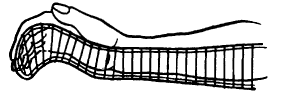  Рис. 67. Транспортная Рис. 68. Транспортная иммобилизация шиной иммобилизация шиной Крамера при переломе Крамера при переломе пястных костей. костей голени. 41. Наложение шины Дитерихса при переломе бедренной кости. Оснащение: шина Дитерихса, медицинский бинт. Техника выполнения. Шина Дитерихса сочетает необходимые условия для правильной иммобилизации при переломе бедренной кости - фиксацию и одновременное вытяжение. Такая шина может использоваться для всех уровней перелома бедра и голени. Состоит из двух деревянных раздвижных планок различной длины шириной 8 см, деревянной подставки под стопу для вытяжения и палочки-закрутки со шнуром. Длинную планку накладывают на наружную поверхность бедра от подмышечной впадины, а короткую - на внутреннюю поверхность ноги. Обе планки имеют вверху для упора поперечные распорки. Поскольку планки раздвижные, им можно придать любую длину в зависимости от роста пострадавшего. К стопе прибинтовывают "подошву", которая имеет крепление для шнура; на внутренней планке шины шарнирно закреплен упор с отверстием, через которое проводится шнур. После наложения закручивают шнур до натяжения, а шину фиксируют к телу мягкими бинтами. 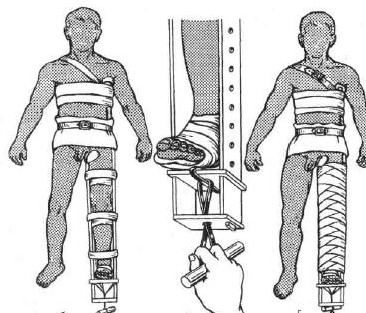 Рис. 69. Схема использования шины Дитерихса при переломе бедра. 42. Наложение абдукционной шины ЦИТО при переломе плеча. Оснащение: абдукционная шина ЦИТО. Техника выполнения. Для того чтобы придать периферическому отломку направление центрального, при переломах диафиза плеча пользуются абдукционной шиной. Шину в виде готовых аппаратов металлической или деревянной конструкции фиксируют к телу с помощью специальных лямок или изготовливают из лестничных металлических шин для каждого больного. Угол отведения плеча на абдукционной шине должен быть тем больше, чем центральнее расположен перелом, и тем меньше, чем он периферийнее. Однако на практике целесообразнее во всех случаях применять отведение под углом 90°. Благодаря этому можно не учитывать уровень перелома, ибо как центральный, так и периферический отломки при помощи шины отводятся до прямого угла и устанавливаются в одной плоскости. Абдукционная шина при переломах плеча должна быть всегда фиксирована на 30-40° вперед от фронтальной плоскости. При накладывании шину нужно как можно выше ввести в подмышечную область. В зависимости от показаний накладывают лейкопластырное вытяжение на плечо или скелетное вытяжение за локтевой отросток. 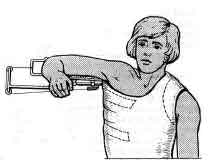 Рис. 70. Абдукционная шина ЦИТО. 43. Обезболивание области перелома. Оснащение: шприц объёмом 20 мл с иглой, раствор спирта 70%, раствор новокаина 1-2%, стерильные перчатки, марлевые тампоны. Техника выполнения. Обезболивание при переломах достигается путем введения в гематому в области перелома раствора новокаина. Строго соблюдают правила асептики - руки врача и кожа больного обрабатываются спиртом или йодом. Следят за асептикой при манипуляции со шприцем, иглой и ампулами. В шприц емкостью 20 мл набирают раствор новокаина, инфильтрируют кожу и продвигают длинную иглу к месту перелома, вводят 3—5 мл новокаина и путем потягивания поршня шприца определяют наличие крови. Появление струйки крови в шприце говорит о положении иглы в гематоме в месте перелома. При струйном поступлении крови в шприц (во время потягивания шприца) можно заподозрить попадание иглы в крупный кровеносный сосуд; введение новокаина в него недопустимо, так как это может вызвать тяжелый коллапс. В таком случае направление иглы меняют. Вводят 20 мл 1—2% раствора новокаина, что обеспечивает достаточное обезболивание места перелома на 1,5—2 ч. Введение раствора новокаина вне гематомы не обеспечивает анестезии места перелома. При этом важно помнить, что при среднетяжелом и тяжелом шоке (АД ниже 80 мм рт. ст.) общее количество новокаина должно быть вдвое меньше, чем обычно. 44. Техника лейкопластырного и клеевого вытяжения. Оснащение: лейкопластырь или клеол, бинт, груз, шина Белера. Техника выполнения. При переломах, не требующих больших усилий для устранения смещения по длине, пользуются клеевым вытяжением при помощи лейкопластыря, клеола, мастизола или цинк-желатиновой пасты. Клеевое вытяжение накладывают на чистую, сухую кожу конечности. Для предупреждения давления , костные выступы накрывают марлей. Клеем смазывают кожу определённого сегмента конечности и бинтуют равномерными турами марлевого бинта, после чего с обеих сторон сегмента конечности накладывают продольные полосы фланели и закрепляют турами бинта. Затем через 3-4 часа подвешивают груз, начиная с веса до 1 кг. Для наложения лейкопластырного вытяжения пользуются лейкопластырем шириной не менее 5 см, его приклеивают к сегменту конечности и фиксируют турами бинта.  Рис. 71. Лейкопластырное вытяжение нижней конечности. Рис. 71. Лейкопластырное вытяжение нижней конечности.45. Приготовление кровати для больных со скелетным вытяжением, подготовка шины Белера. Оснащение: шина Белера. Техника выполнения. Обычная больничная кровать с поднимающимся подголовником неудобна для лечения переломов скелетным вытяжением. Щит, без которого вытяжение невозможно, закрывает подголовник. Для поднятия туловища и головы больному необходимо бывает подложить 3—4 подушки, которые смещаются, «сползают». Рационально применение деревянных или металлических подголовников. Если больного на щите укладывают на обычную кровать, то щит следует закрыть двумя матрацами, лучше если верхний будет поролоновый. Для придания больному функционально выгодного положения на обычной кровати под туловище и голову следует подложить втрое сложенный матрац. При лечении переломов шейки бедра и вертельной области у пожилых больных и стариков под ноги подкладывается валик или ножной конец нижнего матраца сворачивается вдвое. Этим обеспечивается полусогнутое положение как поврежденной, так и здоровой ноги. Выпрямление здоровой ноги на плоской постели является ошибкой, оно плохо переносится больным. Таким образом, для лечения переломов скелетным вытяжением на обычной кровати требуется 3 матраца. Для лечения больных с переломами скелетным вытяжением (особенно больных с полифрактурами и сочетанными повреждениями) удобна функциональная кровать. Она легко передвигается (колеса на шариковых подшипниках), позволяет изменять углы подъема туловища и сгибания ног. Сетка ее натянута на четырех рамах, поэтому не перерастягивается при укладке больного, что позволяет проводить скелетное вытяжение без щита. Низкая спинка функциональной кровати не препятствует приведению и отведению ноги с шиной Белера. На основе функциональной кровати создана кровать для травматологических больных. В травматологическом отделении все кровати должны быть функциональными. Шина Беллера необходима для лечения переломов костей нижней конечности методом скелетного вытяжения. Перед применением шины, её обтягивают тканью и крепят штангу с блоками, через которые подвешивают груз.  Рис. 72. Шина Белера. 46. Техника скелетного вытяжения за мыщелки бедра, бугристость большеберцовой кости, надлодыжечную область, пяточную кость, локтевой отросток. Оснащение: спица Киршнера, скоба (ЦИТО, Киршнера), ручная или электрическая дрель, ключ, шприц с иглой, 0,25 – 1% раствор новокаина, 70% раствор спирта, марлевые тампоны, стерильные перчатки, кусачки. Техника выполнения. Скелетное вытяжение накладывается с соблюдением всех правил асептики: руки хирурга и кожа в области введения обрабатываются 70% раствором спирта. Место введения спицы обезболивается 0,25 – 1% раствором новокаина, начиная с кожи и заканчивая надкостницей. После наступления анестезии спицей, предварительно зафиксированной в патроне дрели, прокалывают кожу в намеченной точке до кости. Спица должна быть перпендикулярна продольной оси конечности. Прохождение спицы через кость обусловлено её быстрым вращением. После выхождения спицы с противоположной стороны конечности её продвигают вперёд. Затем к спице фиксируют скобу, натягивая спицу с помощью ключа. Концы спицы с обеих сторон скусывают кусачками, оставляя фрагменты по 7-8 см. К скобе с помощью лески через систему блоков крепится груз. Точка проведения спицы для осуществления скелетного вытяжения выбирается исходя из конкретной локализации перелома. Чаще всего это пяточная кость, бугристость большеберцовой кости (рис. 72), область мыщелков бедренной кости, локтевой отросток. В данных точках кость близко примыкает к поверхности кожи, опасность повреждения важных анатомических структур минимальна.   Рис. 73. Скоба ЦИТО. Цифрами на рисунке обозначены: 1 — спица; 2 — полудуга; 3 — фиксатор спицы; 4 — устройство для разведения полудуг; 5 — спица, согнутая «коромыслом», для крепления демпфера к скобе. 47. Диагностика по рентгенограммам вида перелома. Рекомендации по лечению. Рентгенография является основным методом диагностики переломов. Позволяет оценить место перелома, вид перелома. Для адекватной оценки перелома, рентгенографию места перелома необходимо делать в прямой и боковой проекции. Методы лечения переломов: фиксационный, экстензионный, оперативный. Фиксационный заключается в одномоментной закрытой репозиции и удержании костных фрагментов гипсовой повязкой. Экстензионный – вправление и удержание отломков осуществляют постоянным вытяжением в случае, когда отломки не сопоставляются одномоментно. Оперативный – позволяет точно сопоставить костные отломки и прочно скрепить с помощью фиксаторов. 48. Техника люмбальной пункции. Оснащение: игла для спинномозговой пункции, шприц. Техника выполнения. Люмбальная пункция проводится в положении больного сидя или лёжа на боку. В первом случае пациента усаживают поперёк стола, пригибают его голову и плечи книзу с тем, чтобы спина была максимально выгнута (рис. 53). Во втором случае больной укладывается на бок на край стола, его колени и бёдра приводятся к животу, голова прижимается к груди, спина выгибается. В обоих вариантах медсестра придерживает пациента, помогая сохранять принятую позу. Для пункции обычно используется промежуток между III и IV или II и III поясничными позвонками. После обработки операционного поля спиртом пункционную иглу (рис. 54) вводят по средней линии между остистыми отростками с небольшим наклоном книзу. При продвижении иглы ощущается сопротивление, обусловленное прохождением межостистой, надостистой, жёлтой связок, а также твёрдой мозговой оболочки. Исчезновение сопротивления движению иглы свидетельствует о попадании в субарахноидальное пространство. При этом из пункционной иглы извлекают мандрен. Появление из просвета иглы капель спинномозговой жидкости свидетельствует о правильности выполнения пункции. После этого к канюле присоединяется шприц и производится забор ликвора или введение лекарственных препаратов. Если жидкость из иглы не поступает, её поворачивают вокруг оси и продвигают на 1-2 мм вперёд. В случае отсутствия ликвора или появления крови иглу извлекают и повторяют пункцию между другими остистыми отростками. 49. Техника плевральной пункции. Оснащение: одноразовый шприц, раствор местного анестетика (новокаин 0,25%), многоразовый шприц с иглой длиной 8-10 см, соединённой с канюлей шприца резиновой трубкой, зажим. Техника выполнения. Плевральная пункция проводится в нескольких типичных точках в зависимости от поставленных целей. Для эвакуации воздуха пункция производится во II межреберье по среднеключичной линии. Больной при этом находится в положении сидя или лёжа. Для эвакуации жидкости пункция производится в VII-VIII межреберье по задней подмышечной линии. Больной при этом либо сидит несколько наклонившись вперёд с опорой на спинку стоящего впереди стула, либо сидит с заведённой за голову рукой на стороне пункции. После обработки операционного поля раствором антисептика производится инфильтрационная анестезия места пункции (инфильтрируется не только кожа, но и глубжележащие ткани, вплоть до париетального листка плевры). После этого пункционная игла вводится по верхнему краю нижележащего ребра до появления чувства провала иглы. При наличии в плевральной полости жидкости она появляется в шприце при потягивании поршня. Появление в шприце пузырьков воздуха свидетельствует о повреждении лёгкого (если пневмоторакса не было изначально). После выведения поршня шприца до конца резиновая трубка, соединяющая иглу с канюлей, пережимается зажимом, шприц опорожняется, затем вновь соединяется с резиновой трубкой. Зажим снимают и повторяют описанную процедуру снова.  Рис. 74. Схема определения точки для выполнения плевральной пункции. 50. Техника активной аспирации из плевральной полости с использованием трёхбаночной системы. Оснащение: 3 стеклянные банки с герметично прилегающими пробками, набор металлических (или стеклянных) и резиновых трубок, электроотсос, зажим. Техника выполнения. Перед использованием необходимо правильно собрать трёхбаночную систему. Первая банка – собирательная – соединяется с дренажом из плевральной полости и второй банкой. Через её пробку проходит две короткие металлические трубки. Именно в эту банку поступает удаляемое из плевральной полости содержимое. Вторая банка – запирательная – заполняется небольшим количеством воды, в которую погружается проходящая через пробку длинная металлическая трубка (она соединена с первой банкой). Также через пробку проходит короткая трубка для соединения с третьей банкой. Вторая банка работает в качестве затвора, обеспечивающего односторонний ток воздуха в системе. Третья банка – контрольная – заполняется водой так, чтобы высота столба жидкости в ней составила 20 см. В воду опускается длинная трубка, сообщающаяся с атмосферой. Также через пробку проходит две короткие трубки: одна для связи со второй банкой, другая для связи с электроотсосом. Задача третьей банки – не допустить создания в системе разрежения свыше -20 см водяного столба. После того как трёхбаночная система была собрана, она герметично соединяется с дренажом, стоящим в плевральной полости, и электроотсосом. С дренажа снимается зажим, включается электроотсос.  Рис. 75. Трёхбаночная система. Цифрами на рисунке обозначены: 1 - банка для контроля отcoca; 2 - банка, служащая гидравлическим затвором; 3 - банка для сбора экссудата. |
