Тема реферата 22 Никульшин Е.В. Младенческая смертность как медикосоциальная проблема
 Скачать 278.2 Kb. Скачать 278.2 Kb.
|
|
ГБУ ВПО «Оренбургский Государственный медицинский Университет» «Министерства здравоохранения РФ» Кафедра общественного здоровья и здравоохранения Зав. кафедрой профессор. д .м. н. Борщук. Е. Л. Преподаватель к.м.н. доцент Сидорова. И. Г Реферат На тему: «Младенческая смертность как медико-социальная проблема.» Выполнил студент 509 группы Никульшин Е.В Оренбург 2020 г. Содержание: 1.Понятие младенческая смертность. (Страницы 3-5.) 2. Демография как наука, изучающая воспроизводство населения (Страницы 6-9.) 3. Причины, влияющие на показатели детской смертности. (Страница 10) 4. ПРОБЛЕМЫ МЛАДЕНЧЕСКОЙ СМЕРТНОСТИ И ПУТИ СНИЖЕНИЯ. (страница 12) 5. Демографические итоги 2019 года в России. ( страницы 12- 17) 6.Профилактика младенческой смертности. (Страница 19-21) 7.Выводы, Заключение . (страницы 21-23) 8.Список использованной литературы. (страница 24) 1.Понятие младенческая смертность. Младенческая смертность. Под младенческой смертностью (иногда по традиции именуемой детской) понимается смертность детей на первом году жизни (до 1-го года, в возрасте от 0 до 12 месяцев). Соответственно, под детской смертностью в современной демографии понимается смертность детей в возрасте от 1-го до 15 лет. Смертность в возрасте до 1-го года намного превышает смертность в большинстве возрастов, вероятность умереть этот период времени сопоставима с вероятностью смерти лиц, достигших 55 лет. Данный показатель отличается от других возрастных коэффициентов также спецификой расчета и огромным социальным значением. По уровню младенческой смертности, как и по величине продолжительности жизни, оценивают общее состояние здоровья и качество жизни населения, а в более широком смысле – уровень экономического развития и социального благополучия общества, поскольку данный показатель крайне чутко реагирует на изменения всех социально-экономических параметров, особенно в случаях, когда их динамика приобретает негативный или кризисный характер. В совокупности с уровнем материнской смертности он указывает также на состояние репродуктивного здоровья населения и состояние служб родовспоможения, педиатрии и т.п. В отличие от других возрастных коэффициентов смертности, коэффициент младенческой смертности рассчитывается не по отношению к числу живущих в возрасте до 1 года (к среднегодовой численности населения в данном возрасте), а к числу родившихся живыми, которое, в свою очередь, определяется по различным методикам. Частные показатели, характеризующие различные составляющие младенческой смертности (по периодам времени жизни ребенка), рассчитываются по отношению к числу родившихся живыми и мертвыми в сумме, либо к числу родившихся живыми. В рамках первого года человеческой жизни выделяют несколько периодов, которые различаются как вероятностью смерти, так и структурой доминирующей патологии. Рассмотрим их последовательно. Перинатальный период – представляет собой отрезок времени от 28-й недели беременности до конца 7-х суток внутриутробной жизни. Это важнейший период жизни плода и новорожденного, отличающийся самым высоким риском смерти (с учетом того, что включает детей, родившихся недоношенными). На его долю приходится до 70% смертей на первом году жизни. Этому периоду соответствуют понятие и показатель перинатальной смертности, объединяющие в себе комплексное воздействие условий и механизмов внутриутробного развития плода, условий его рождения и жизни в первые 7 суток (168 часов), а также предусматривающие возможность его смерти до рождения, во время родов и непосредственно после рождения. Его величина характеризует (особенно при межрегиональных и межстрановых сопоставлениях) уровень репродуктивного здоровья матери, качество ее жизни, состояние родовспоможения и многие другие аспекты медицинского и социального развития в целом. Динамика перинатальной смертности (при резких колебаниях показателя) может также указывать на искажения статистического учета младенческой смертности, поскольку число умерших в этот период соотносится с общим числом родившихся – как живыми, так и мертвыми. Основными причинами смерти плода (новорожденного) в перинатальном периоде являются: асфиксия (около 45%), респираторные расстройства, включая врожденную пневмонию (около 20%), врожденные аномалии (13-15%), родовая травма (7-9%), внутриутробная инфекция (около 2%). Неонатальный период – период жизни ребенка от момента рождения до достижения им 28 дней. Данный показатель считается одной из ведущих составляющих младенческой смертности: чем выше доля смертей, приходящаяся на этот отрезок жизни новорожденного, тем ниже общий уровень младенческой смертности. Максимальным результатом на сегодняшний день является уровень в 80% от общего числа умерших в возрасте до 1-го года. В рамках неонатального периода выделяют два: ранний (1-я неделя жизни) и поздний (2-я – 4-я недели), которым соответствуют понятия и показатели ранней и поздней неонатальной смертности. Необходимо иметь в виду, что раннюю неонатальную смертность нельзя отождествлять с соответствующей частью перинатальной смертности, поскольку при расчете первой в знаменателе находятся лишь родившиеся живыми, тогда как во втором случае – все родившиеся, включая мертворожденных. Основными причинами неонатальной смертности являются: врожденные пороки развития, родовые травмы, постнеонатальные асфиксии, пневмонии новорожденных (исключая врожденную). Соотношение этих причин различается довольно значительно в зависимости от конкретных социальных условий, главным образом, от уровня жизни и состояния здравоохранения в части родовспоможения. Вероятность возникновения тех или иных патологий в большой степени обусловлена условиями развития плода и состоянием здоровья матери, которые в свою очередь детерминированы качеством жизни матери, семьи в целом. В силу этого зачастую темпы снижения младенческой смертности в целом оказываются выше, чем темпы снижения неонатальной смертности. Третьим периодом, который выделяется в рамках первого года жизни, является постнеонатальный(начиная с 28-го дня жизни и до достижения 1 года), для которого рассчитывается соответствующий ему показатель постнеонатальной смертности. В отличие от неонатальной смертности, которая в значительной мере определяется эндогенными факторами, то есть здоровьем матери и ее поведением в период беременности, в постнеонатальном периоде возрастает влияние на здоровье ребенка внешних факторов: качества ухода и питания, педиатрической помощи, и т.д. 2 Демография как наука, изучающая воспроизводство населения. Демография — наука о закономерностях воспроизводства населения в общественно-исторической обусловленности этого процесса. Демография изучает численность, территориальное размещение и состав населения, закономерности их изменений на основе социальных, экономических, биологических и географических факторов, причин . Главная задача демографии как науки — выявление и познание демографических законов, закономерностей, взаимосвязей. Среди практических задач демографии нужно назвать три основные: 1. на основе сбора и демографического анализа информации изучение тенденций и факторов демографических процессов; 2. разработка демографических прогнозов; 3. разработка мероприятий демографической статистики. В демографии используют различные методы исследований, среди них описательный метод, статистические и математические методы анализа, абстрактно-аналитический метод, сравнительный метод, анализ и синтез, обобщение, методы индукции и дедукции, метод выдвижения гипотез и их проверки, экстраполяция и моделирование, социологические методы исследования демографического поведения, картографические методы и др. При этом в демографии основное место занимают статистические и математические методы анализа. Среди собственно демографических методов, наиболее часто используемых в демографических научных и практических работах, — метод когорт, продольный и поперечный демографический анализ, метод потенциальной демографии, методы стандартизации демографических коэффициентов и др. Широко используются в научных и практических работах демографические модели; демографический прогноз (особенно часто осуществляемый методом передвижки по возрастам) обычно является неотъемлемой частью большинства работ с сюжетами демографического толка. Современная демография — это комплексная наука о населении (народонаселении), а еще точнее — это целая система взаимодействующих наук, изучающих совместно воспроизводство населения и отдельные демографические процессы. Внутренняя дифференциация демографии постепенно усложняется. Выделяют три основных критерия, на основе которых обосновывается внутренняя дифференциация в демографии; при этом выделение внутри демографии субдисциплин и разделов основывается на совместном применении всех этих критериев. Среди них: 1. теоретический уровень научной интерпретации наблюдаемых феноменов; 2. объективно-предметный критерий; 3.связь с практикой, степень ориентированности на решение практических, прикладных задач. Структура демографической науки.При рассмотрении предмета исследования в демографии выделяют: изучение процессов брачности и прекращения брака, демографической функции семьи и воспроизводства брачной и семейной структуры населения; рождаемости и ее социальной обусловленности; смертности и ее социальной обусловленности; воспроизводства населения, роста его численности, взаимосвязей демографических процессов и структур. При общих методологических подходах к исследованию каждая из этих областей имеет свои особенности как в концептуальном, так и в методическом отношении. Медицинская демография. Она изучает человеческие популяции во взаимосвязи с биологическими, социально – экономическим, климато – географическими, экологическими и другими факторами, которые оказывают прямое влияние на формирование и воспроизводство здоровья населения. Медицинская демография – это отрасль знания, возникшая на стыке социальной гигиены и демографии, изучающая демографические закономерности с точки зрения качественной характеристики народонаселения, его здоровья (трудоспособности, длительности жизни). Медицинская демография изучает закономерности и социальногигиеническую обусловленность рождаемости, физического развития, заболеваемости, инвалидности, смертности, воспроизводства населения во взаимосвязи с демографическим факторами, такими как семейное состояние населения, его миграционная подвижность, региональные особенности расселения, демографическая структура, условия и образ жизни, демографическое поведение и др. Наиболее актуальными направлениями в области медико-демографических исследований на современном этапе являются: Оценка количественных и качественных аспектов воспроизводства населения, разработка рекомендаций, направленных на улучшения медикодемографической ситуации в региональном разрезе. Изучение динамики состояния здоровья населения (физического развития, заболеваемости, инвалидности, общей и младенческой смертности), факторов, определяющих их уровней и характер. Изучение влияния отдельных заболеваний на состояние здоровья разных демографических групп населения и величину ожидаемой продолжительности жизни. Изучение тенденций в медико-демографических процессах на региональном уровне, и факторов, их обуславливающих. Вопросы перспективного планирования здравоохранения на основе углубленного анализа медико-демографических процессов. Определение показателей здоровья населения, на которые может повлиять система мер по линии здравоохранения и тех показателей, которые зависят от влияния других факторов. Анализ влияния состояния здоровья женщин на их репродуктивную функцию. Изучение внутрисемейных аспектов регулирования рождаемости, влияние факторов такого регулирования на здоровье населения и рождаемость. Исследование процесса старения населения и проблем демографической специализации медицинской помощи. Основные методы демографического анализа: Демографические таблицы – теоретические модели, описывающие жизнь когорты как последовательность переходов между двумя или несколькими четко различимыми состояниями. Специфичность демографической таблицы как метода демографии определяется не ее интерпретацией в терминах изучения населения и даже не спецификой приложения к описанию демографических явлений и взаимосвязей с другими моделями демографии, но прежде всего общим направлением ее формального (математического) исследования, а также типом данных и процедурами построения, на которых она основывается. Статистические методы. В демографии область применения статистических методов весьма обширна. Она обхватывает процесс наблюдения и получения сведений о населении и отдельных демографических процессах, обработку данных и построение рядов распределения, анализ демографических закономерностей и связей, вычисление сводных показателей воспроизводства населения. Сбор и оценка исходной информации – это первый этап всякого статистического наблюдения. Информация для целей демографического анализа основывается на данных трех основных источников: переписей населения, текущего учета, а также выборочных демографических исследований. Математические модели – это формальные представления зависимости некоторой демографической переменной от возраста или числа рожденных детей. Социологические методы сбора, обработки и анализа данных о социальнодемографических фактах помогают установить и объяснить причинноследственные связи между воспроизводством населения и социальным поведением. 3. Причины, влияющие на показатели детской смертности. Причины младенческой смертности в перинатальном периоде принято разделять на две группы: 1.заболевания или состояние матери или последа, патология беременности и родов; 2.заболевания и состояние плода К первой группе причин относятся осложнения со стороны плаценты, пуповины и оболочек – преждевременная отслойка плаценты, патология пуповины и т.д.; такие осложнения беременности, как токсикозы второй половины беременности, преждевременное излитие околоплодных вод; непосредственно осложнения родов и родоразрешения. Причинами перинатальной смертности со стороны ребенка в развивающихся странах являются: по 22,5% – асфиксия и родовая травма, 12,7% – врожденные пороки развития, 1,4% – инфекции. Развитые страны имеют более высокий удельный вес врожденных аномалий и более низкий – интранатальных причин и инфекции. Неонатальный период – период жизни ребенка от момента рождения до достижения им 28 дней. В рамках неонатального периода выделяют два: ранний (1-я неделя жизни) и поздний (2-я – 4-я недели), которым соответствуют понятия и показатели ранней и поздней неонатальной смертности. Основными причинами неонатальной смертности являются: врожденные пороки развития, родовые травмы, пневмонии новорожденных (исключая врожденную). Соотношение этих причин различается в зависимости от уровня жизни и состояния здравоохранения в части родовспоможения. Принципиальной особенностью младенческой смертности в России, качественно отличающей ее от показателей ЕС, является устойчивая тенденция снижения доли неонатальной смертности в пользу увеличения постнеонатальной. Эта особенность динамики показателя обусловлена т.н. «недорегистрацией» умерших новорожденных. Основные способы занижения показателя младенческой смертности – «переброс» умерших детей в мертворожденные, не учитываемые в государственной статистике, или отнесение умершего ребенка к нерегистрируемым в ЗАГСе «плодам» («выкидышам», к которым в отечественной медицине – до 2011 г. включительно – относились прерывания беременности в сроке до 27 полных недель). На практике эти два «механизма» выявляются на основании очевидных структурных диспропорций числа живои мертворожденных, а также по диссоциации весовой структуры умерших – исчезновению детей пограничной массы тела (1000-1499г), «перебрасываемых» в нерегистрируемые «плоды». Третьим периодом, который выделяется в рамках первого года жизни, является постнеонатальный – начиная с 29-го дня жизни и до достижения 1 года, для которого рассчитывается соответствующий ему показатель постнеонатальной смертности. Среди основных причин постнеонатальной смертности находятся врожденные аномалии, болезни органов дыхания, внешние причины. К последним относятся качество ухода и питания, своевременность оказания педиатрической помощи, травмы. 4.ПРОБЛЕМЫ МЛАДЕНЧЕСКОЙ СМЕРТНОСТИ И ПУТИ СНИЖЕНИЯ. В настоящее время, как упоминалось в начале данной работы, показатели младенческой смертности не стабильны, но по сравнению с XX в. динамика, безусловно, положительна. В соответствии с анализом существующих проблем для снижения младенческой смертности, являющегося одной из целей «Стратегии развития здравоохранения РФ до 2020 года» можно выдвинуть следующие положения: обеспечение равного доступа к высококвалифицированной специализированной помощи независимо от проживания в городской или сельской местности путем регионализации помощи; уровневая система оказания перинатальной помощи расширение сети перинатальных центров с возможностями оказания оптимальной помощи тяжелобольным и крайне незрелым недоношенным детям обеспечение равнодоступной высокотехнологичной помощи беременным и роженицам высокого риска; обеспечение полноценного обследования потенциальных родителей на предмет врожденных заболеваний и возможных патологий будущего плода; повышение качества и регулярности наблюдения беременных для своевременного направления в учреждения необходимого функционального уровня, соответствующего состоянию здоровья женщины, состоянию плода, характеру течения беременности и предполагаемым срокам родоразрешения; мониторинг эффективности и своевременности госпитализации с соблюдением принципов регионализации; развитие экстренной транспортной службы для беременных, рожениц и новорожденных; обеспечение условий для непрерывного медицинского образования и повышения квалификации кадров; повсеместный анализ причин перинатальной смертности (включая мертворождения) отдельно для доношенных и недоношенных детей с целью выявления существующих резервов снижения перинатальных потерь; повышение репродуктивного образования российской молодежи и развитие соответствующего менталитета будущих родителей, основанного на ответственном отношении к собственному здоровью. 5. Демографические итоги 2019 года в России. В 2019 году тенденция снижения младенческой смертности сохраняется. За первое полугодие текущего года в Российской Федерации умерло 3672 ребенка в возрасте до 1 года, что на 572 человека, или на 13,5% меньше, чем за тот же период 2018 года. Коэффициент младенческой смертности в пересчете на год снизился до 4,7‰ против 5,1‰ по данным за тот же период 2018 года (на 7,8% меньше). 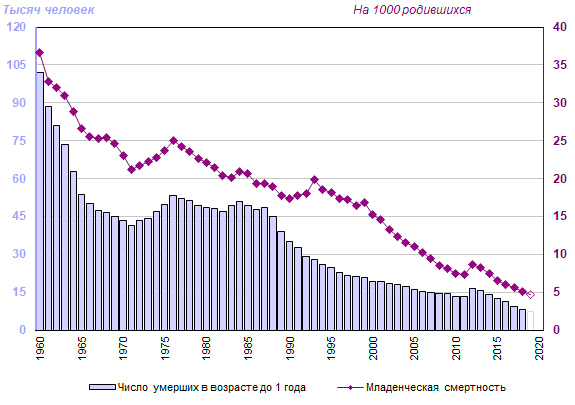 Число умерших в возрасте до 1 года (тысяч человек) и коэффициент младенческой смертности (умерших в возрасте до 1 года на 1 родившихся живыми), 1960-2019* годы * 2019 год - оценка по данным за январь-июнь в пересчете на год; числа умерших в возрасте до 1 года приведены без учета Крыма Изменения младенческой смертности в регионах России были разнонаправленными. Снижение коэффициента младенческой смертности в январе-июле 2018 года по сравнению с тем же периодом 2018 года наблюдалось в 49 из 85 регионов-субъектов федерации, в 34 регионах – его значение возросло, в двух регионах – Республике Алтай и Амурской области – осталось на том же уровне. Значение коэффициента младенческой смертности по данным за январь-июль 2019 года в пересчете на год составило от 2,3 в Республике Калмыкии до 14,5‰ в Чукотском автономном округе. В половине российских регионов его значение превышало 4,5‰, а в центральной половине регионов (без 25% регионов с наиболее низкими и наиболее высокими значениями показателя) составляло от 3,8‰ до 5,8‰. Помимо Калмыкии низкими показателями младенческой смертности отличаются Магаданская, Ярославская, Брянская, Белгородская и Ленинградская области, Республика Мордовия и Ненецкий автономный округ (от 2,4‰ до 3,3‰). Высокие значения младенческой смертности отмечаются не только в Чукотском автономном округе, но и в Еврейской автономной области (10,2‰), Костромской и Архангельской (без Ненецкого автономного округа) областях и Республике Алтай (7,5 – 8,5‰). Сезонный фактор оказывает слабое влияние на уровень современной младенческой смертности в России. По уточненным данным годовой разработки наибольшие отклонения от среднегодовых значений чисел умерших в возрасте до 1 года в 2011-2016 годах составляли до 13%, но чаще не превышали 8% и приходились на разные периоды года. По данным помесячного учета за январь-декабрь 2018 года наибольшее число умерших в возрасте до года зарегистрировано в январе (738 человек), наименьшее – в октябре (540). По данным за январь-июль 2019 года наибольшее число умерших в возрасте до года учтено в апреле – 745 человек, а наименьшее – 509 – в феврале. Все помесячные значения в текущем году, кроме значений за апрель, меньше, чем в прошлом году, хотя по данным уточненной годовой разработки они могут быть несколько иными. 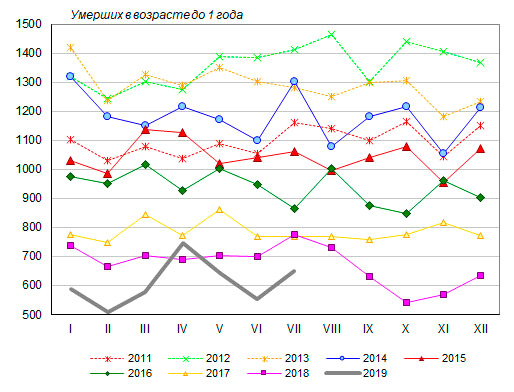 Число умерших в возрасте до 1 года по месяцам 2011-2019* годов, человек *2014-2019 годы – по данным оперативного помесячного учета (без учета Крыма), остальные – по данным годовой разработки В 80-90-е годы прошлого века снижение уровня младенческой смертности происходило в основном за счет уменьшения смертности детей в возрасте до 1 года от болезней органов дыхания и некоторых инфекционных и паразитарных заболеваний. В последние годы все большее значение приобретает снижение смертности от отдельных состояний, возникающих в перинатальный период, а также от врожденных пороков развития – смертность от обеих причин смерти, естественно, возросла в связи с расширением критериев живорождения. В то же время остается сравнительно высокой смертность от внешних воздействий, которые могут быть устранены или смягчены при надлежащем современном уходе за новорожденными. Именно смертность от преимущественно внешних воздействий (включая внешние причины, инфекционные и детей в возрасте до 1 года. По данным помесячной регистрации в первом полугодии 2019 года при общем снижении младенческой смертности на 7,8% (47 умерших в возрасте до года на 10 тысяч родившихся живыми в январе-июне 2019 против 51 за тот же период 2018 года) больше всего сократилась смертность от болезней органов пищеварения - на 50% (с 0,4 до 0,2), хотя вклад этого класса причин в общую смертность в возрасте до года сравнительно невелик. Снижение младенческой смертности наблюдалось и по другим основным классам причин смерти: от врожденных аномалий – на 11,1% (9,6 против 10,8 на 10 тысяч родившихся живыми), болезней органов дыхания – на 9,1% (2,0 против 2,2), отдельных состояний, возникающих в перинатальном периоде - на 6,3% (23,8 против 25,4), некоторых инфекционных и паразитарных болезней - на 5,3% (1,8 против 1,9 на 10 тысяч родившихся живыми). 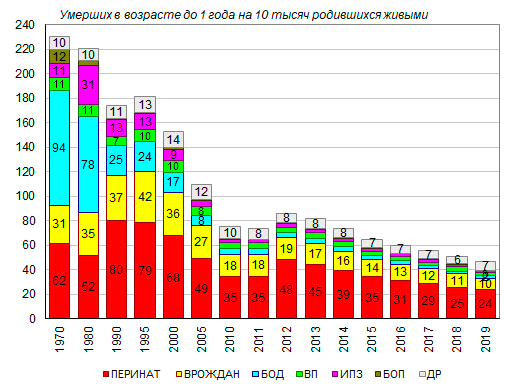 Младенческая смертность по основным классам причин смерти, умерших в возрасте до 1 года на 10 000 родившихся живыми * 2019 год – по данным за январь-июнь в пересчете на год (ПЕРИНАТ - от отдельных состояний, возникающих в перинатальном периоде; ВРОЖДАН - от врожденных аномалий (пороков развития), деформаций и хромосомных нарушений; БОД - от болезней органов дыхания; ВП - от внешних причин смерти; ИПЗ - от некоторых инфекционных и паразитарных болезней; БОП - от болезней органов пищеварения) Помимо младенческой смертности важным индикатором социального благополучия и развития системы здравоохранения служит показатель материнской смертности – число умерших от осложнений беременности, родов и послеродового периода на 100 тысяч родившихся живыми. В последние годы она довольно существенно снизилась, опустившись до 8,8 в 2017 году, тогда как до 2010 года она превышала 20 умерших на 100 тысяч родившихся живыми. Начиная с 2007 года, Росстат публикует данные о материнской смертности без учета поздней материнской смерти, в 2007-2009 годы значение показателя оставалось относительно стабильным и стало сокращаться только с 2010 года. В результате поздней материнской смертности (спустя 42 дня после родов) в 2016-2018 годах умирала одна женщина в год. В 2018 году материнская смертность в России незначительно увеличилась, составив 9,1 на 100 тысяч родившихся живыми, хотя абсолютное число женщин, умерших от причин материнской смертности, продолжало сокращаться, составив 146 человек против 149 в 2017 году. Значение показателя перинатальной смертности – число мертворожденных и умерших в возрасте до 7 дней на 1000 родившихся живыми и мертвыми – устойчиво снижалось до 2011 года, когда оно составило 7,16 на 1000 родившихся живыми и мертвыми (в том числе 4,49 мертворожденных и 2,67 умерших в возрасте до 7 дней). В 2012 году, после расширения критериев живорождения, значение перинатальной смертности возросло до 9,98 умерших на 1000 родившихся живыми и мертвыми (в том числе 6,34 мертворожденных и 3,64 умерших в возрасте до 7 дней). В последующие годы она снижалась, опустившись в 2018 году до 7,23 на 1000 родившихся живыми и мертвыми (в том числе 5,51 мертворожденных). Число умерших в возрасте до 7 дней в расчете на 1000 родившихся живыми составило в 2018 году 1,72. Одной из важных характеристик развития страны является уровень смертности детей, особенно детей до 1 года, так как именно в этом возрасте умирает их большая часть. Сокращение уровня детской смертности по всему миру является одной из Целей развития тысячелетия, принятых в 2000-м году ООН в качестве программы по борьбе с бедностью и общему повышению уровня жизни на "Саммите Тысячелетия". В России также понимают важность этого показателя: снижение его уровня заложено в "Национальной стратегии действий в интересах детей на 2012-2017 годы". Чтобы понять, удалось ли достичь этой цели, обратимся к сайту iminfin.ru, который содержит оперативные данные Федеральной службы государственной статистики по этому направлению. С 2013 года по апрель 2019 года младенческая смертность по Российской Федерации уменьшилась на 43,4% и составляет 4,7 единиц на 1000 рожденных. Согласно Национальной стратегии, на начало 2011 года в 37 субъектах Российской Федерации показатели младенческой смертности были выше, чем в среднем по Российской Федерации. Посмотрим, как изменилась ситуация на текущий момент. По данным iminfin.ru в 2018 году в 29 субъектах РФ младенческая смертность была выше, чем по РФ в целом. Однако в 1 квартале 2019 года ситуация несколько ухудшилась: уровень младенческой смертности был выше общероссийского уже в 35 регионах. Самые высокие показатели младенческой смертности отмечаются в Чукотском автономном округе (14,8 на 1000 рожденных), Карачаево-Черкесской Республике (9,6 на 1000), Еврейской автономной области (8 на 1000). Снизить этот показатель максимальным образом удалось в Республике Коми (1,1 на 1000), Республике Калмыкия (2,0 на 1000) и Магаданской области (2,1 на 1000). Если 10 лет назад уровень младенческой смертности в России составлял 8,14 на 1000 родившихся и был в 3 раза выше, чем в развитых странах, то сейчас положение улучшилось - разрыв с лидерами сократился, Россия в 2018 году находилась на уровне некоторых стран Восточной Европы (Хорватии, Венгрии, Польши). Необходимо также отметить, что в нашей стране постепенно решается проблема недоучета младенческой смертности: в 2012 году изменилась методика расчета этого показателя - расширились критерии живорождения, в связи с чем показатель в тот год вырос. Поэтому успехи в этом направлении можно считать еще более значительными. Тем не менее, есть еще неиспользованные резервы для учета: по методике ВОЗ регистрируются все живорожденные, независимо от веса и продолжительности беременности. Для продолжения снижения уровня младенческой и перинатальной смертности в России необходимо не только строительство перинатальных центров, но и улучшение их материально-технического обеспечения, контроль за уровнем квалификации медиков, работающих в каждом медицинском учреждении, повышение информированности населения о необходимости наблюдения за своим здоровьем и доступности медицинской помощи. 6.Профилактика младенческой смертности. Как предотвратить синдром внезапной смерти младенца? Можно существенно снизить риск СВСМ следуя простым рекомендациям, разработанным педиатрическими сообществами мира. Соблюдение этих простых правил безопасного сна младенца позволить в значительной степени снизить не только риск СВСМ, но и смерть от внешних причин, таких как удушение, закупорка дыхательных путей, застревание головы ребенка между разными предметами. Правила, которые нужно соблюдать: 1. Кладите ребенка спать на спину! Если ваш ребенок уже достаточно окреп, чтобы самостоятельно поворачиваться на живот, не беспокойтесь об этом во время его сна. Достаточно убедиться, что в колыбели или кроватке, где спит ребёнок нет никаких мягких предметов, в которые ребенок может уткнуться лицом – это повышает риск СВСМ или удушения. Внимание! Не используйте полотенца и различные подкладки, пытаясь уложить ребенка на спину, они могут стать причиной удушения ребенка. 2. Внимательно отнеситесь к выбору места для сна ребенка! Заранее приготовьте для ребенка кроватку для сна. Матрас должен быть жестким. В кроватке не должно быть никаких игрушек, подушек, одеял, платков и других предметов, способных перекрыть дыхательные пути ребенка. 3. Совместный сон с ребенком на диване, в кресле несет в себе чрезвычайно высокий риск СВСМ или удушения ребенка! 4. Не используйте устройства, которые по заявлениям производителей направлены на предотвращения риска СВСМ их эффективность и безопасность не доказана! 5. Не оставляйте ребенка надолго спящим на машинном сидении, в коляске, детских качелях, надувных сиденьях, переносках для младенцев, слингах. Если ребенок уснул в одном из этих мест, как можно скорее перенесите его в колыбель или кроватку. Если ваш ребенок в слингах или специальной переноске, убедитесь, что его нос и рот свободны и не прижаты к вашему телу или одежде. 6. Спите в одной комнате, но не в одной кровати! Лучше, если первые полгода ребенок будет спать в одной с вами комнате. Не кладите ребенка спать с собой в постель – это увеличивает риск СВСМ даже у некурящих матерей. Укладывание младенца с собой в кровать так же может привести к удушению, перекрыванию дыхательных путей, придавливанию ребенка. 7. Не перегревайте своего ребенка. Чтобы не перегреть ребенка, пока он спит, одевайте его так, чтобы на нем было на один слой одежды больше, чем взрослый человек надел бы в данном помещении для того, чтобы чувствовать себя комфортно. Следите за симптомами перегревания, такими как капли пота, влажные волосы. Не накрывайте лицо ребенка шапкой или капюшоном. Если ваш ребенок доношенный, через несколько дней после рождения ему вообще не нужен чепчик дома. 8. Встаньте на учет по беременности и соблюдайте предписания врача. Тщательный и внимательный дородовый уход важен для защиты здоровья вашего будущего ребенка, снижения риска преждевременных родов и рождения ребенка с очень низкой массой тела (оба – факторы риска СВСМ). Поэтому выполняйте все назначения врача во время беременности, как в плане обследования, так и в плане лечения. 9. Не курите! Практически все исследования определили, что курение во время беременности повышает риск СВСМ. 10. Не употребляйте алкоголь и запрещенные вещества во время беременности! Употребление алкоголя и запрещенных веществ - это факторы риска СВСМ. И, безусловно, эти факторы могут в значительной мере отразиться на здоровье вашего будущего ребенка. 11. Берегите ребенка от сигаретного дыма! Сохраняйте воздух вокруг ребенка в доме, машине и любом другом месте свободным от сигаретного дыма. Если кто-то из близких курит, убедитесь, что они делают это за пределами дома, квартиры. Если вы сами курите, то лучше всего бросить эту вредную привычку. 12. Вакцинируйте ребенка! Иммунопрофилактика инфекционных болезней путем вакцинации в соответствии с рекомендованным графиком может снизить риск СВСМ до 50%. Недоношенным детям и детям, перенесшим патологические состояния во время родов и в период новорожденности (первые 28 дней жизни) могут быть показаны дополнительные иммунопрофилактические мероприятия. Проконсультируйтесь по этому вопросу с врачами – неонатологами отделениям патологии новорожденных или участковым педиатром. 13. Кормите грудью, если можете. Исключительно грудное вскармливание в течение 4-6 месяцев снижает этот риск СВСМ примерно на 70%. 14. Предложите ребенку соску, когда укладываете его спать. Точный механизм этой меры в настоящее время не определен, тем не менее, учитывая такую взаимосвязь, рекомендуется давать ребенку пустышку при укладывании спать в течение первого года жизни. Если во время сна ребенок выронил соску, не нужно пытаться засунуть ее обратно. Не заставляйте ребенка сосать пустышку, если он этого не хочет. Не используйте пустышку, пока грудное вскармливание не установится хорошо. Как правило, на это уходит 3-4 недели после родов. Можно ли пеленать ребенка? Пеленание может помочь предотвратить СВСМ, так как запеленованному ребенку легче оставаться на спине во время сна. Пеленание умеренно ограничивает подвижность ребенка и создает определенное чувство комфорта и безопасности. Однако следует помнить, что излишнее или слишком тугое пеленание может привести к перегреванию ребенка. Если вы пеленаете ребенка, используйте тонкие одеяла и убедитесь, что в комнате не слишком жарко. И, конечно же, никогда не кладите запеленованного ребенка на живот. Когда ребенок подрастает и начинает пытаться перевернуться или может выбраться из пеленок, лучше перестать его пеленать, так как это может привести к небезопасным перетяжкам в пеленках или закрыванию лица. По вопросам профилактики Синдрома Внезапной Смерти Младенца Вы можете проконсультироваться у своего участкового педиатра или врача – неонатолога, который занимался выхаживанием Вашего ребенка в периоде новорожденности. Безопасность в автомобиле. Если Вы планируете перевозить Вашего ребенка в автомобиле, обязательно используйте специальную люльку для перевозки младенцев – это защитит Вашего ребенка от травм в случае автомобильной аварии. Не думайте, что если Вы строго соблюдаете правила дорожного движения, то Вам ничего не угрожает, есть другие, менее опытные участники дорожного движения. Никогда не оставляйте ребенка одного без присмотра в автомобиле, даже если Вы планируете отойти ненадолго, возьмите ребенка с собой. Безопасность при купании. В последнее время участились случаи смерти детей от утопления во время купания. Никогда не оставляйте ребенка без присмотра во время купания. 7.Вывод, Заключение. Вывод: Результаты проверок и анализа информации с мест свидетельствуют о недостатках в организации и оказании реанимационной помощи новорожденным. Так, из-за отсутствия своевременной реанимационной помощи в сельских районах..Анализ младенческой смертности свидетельствует, что из группы врожденных пороков развития 45,9% занимают врожденные пороки сердца и системы кровообращения, 32,9% множественные пороки развития, 18,4% spina bifida и другие пороки нервной системы. Ежегодно в стране рождается более 50 000 детей с врожденными аномалиями сердца. В среднем 75% из них погибают в возрасте до 1 года, значительно увеличивая показатель младенческой смертности. При этом оперативное лечение получают лишь 25% от всех нуждающихся.Решение данного вопроса во многом определяется своевременностью установления диагноза и оказания квалифицированной медицинской помощи. В этих целях, на основании заявок из регионов, определены квоты для детей в ведущие клиники страны. Для обеспечения своевременного оперативного вмешательства необходимо планировать и предусматривать первоочередное направление детей раннего возраста. Заключение: Резюмируя все выше перечисленное и исходя из данных о младенческой смертности Наблюдающееся в течение 2010-2019 гг. преимущественное снижение ранней неонатальной смертности на 68,5% при уменьшении неонатальной на 61,8% и младенческой на 57,9% сопровождается диспропорцией структуры смертности по возрасту умерших детей, гестационному сроку (рост доли доношенных), массе тела новорожденных (относительный рост детей физиологической массы тела при уменьшении маловесных), что свидетельствует о существенных нарушениях в регистрации умерших детей. При этом существуют вполне объективные и четко выявляемые признаки нарушений регистрации случаев смерти младенцев – по возрастной, весовой, нозологической, гестационной структуре смертности детей, темпам изменения показателей, соотношению разных составляющих, а также степени соответствия динамики репродуктивных потерь их структуре. Важнейшим признаком недостоверности регистрируемого уровня младенческой смертности являются нереальные темпы снижения показателя. В связи с этим следует отметить важность обеспечения должного контроля достоверности показателей младенческой смертности как жизненно важном факте, определяющем перспективы развития и эффективность службы охраны материнства и детства. И сегодня, при переходе на новые критерии учета живорождения, возникает тот самый «час-икс», или момент Истины, когда можно и должно перестроиться на регистрацию реальных показателей репродуктивных потерь и младенческой смертности .И актуальность проблемы достоверной регистрации и контроля учета умерших детей не исчезает в новых условиях. Надо иметь ввиду, что недостоверность статистических данных всегда очевидна – по косвенным признакам, структурным диспропорциям числа живо- и мертворожденных, нарушению распределения умерших детей по возрасту, по диссоциации весовой структуры умерших и т.д. И те «улучшенные» показатели, которые обеспечиваются некорректной регистрацией умерших для достижения целевых показателей, на самом деле всегда видны, как очевидны и примененные методы фальсификации данных. Как известно, уровень младенческой и неонатальной смертности в России искусственно занижается за счет детей 0-6 суток жизни - за счет «переброса» их или в мертворожденные, или в неучитываемые «плоды» («выкидыши»), и показатель постнеонатальных потерь более достоверен, чем уровень смертности новорожденных. И именно на основе использования постнеонатальной составляющей как наиболее надежно регистрируемой основан предлагаемый метод реконструирования истинного уровня младенческой смертности. Представленный в настоящей работе механизм контроля достоверности представляемых сведений о младенческой смертности может быть применен для реальной оценки полноты и качества учета случаев смерти младенцев. 8.Список использованной литературы. 1. Баранов А.А., Альбицкий В.Ю. Смертность детского населения России. М.: Литерра; 2007. 328 с. 2. Горяинова И.Л. Медико-социальные проблемы младенческой смертности, пути её снижения и профилактики. Автореф. дис. канд. М. 2010. 24с. 3. Суханова Л.П. Оптимизация перинатальной помощи как важнейший фактор сохранения здоровья населения России: Дис. ... д-ра мед. наук. М. 2006. 335 с. 4. Стародубов В.И., Цыбульская И.С., Суханова Л.П. Охрана здоровья матери и ребенка как приоритетная проблема современной России //Современные медицинские технологии. 2009. №2. С. 11-16. 5. Суханова Л.П., Скляр М.С. Детская и перинатальная смертность в России: тенденции, структура, факторы риска //Социальные аспекты здоровья населения [Электронный научный журнал]. 2007. №4. 6. Антонов А.Г., Яцык Г.В. Пути снижения неонатальных потерь // Материалы VI Конгресса педиатров России «Неотложные состояния у детей» 2000. - С. 1-3. 7. Арондских, Е. В. Комплексная система оценки здоровья и прогнозирования исходов у недоношенных детей, перенесших критические состояния периода новорожденности) : автореф. дис. ... д-ра мед. наук / Е. В. Арондских. -Екатеринбург, 2007. - 50 с. 8. Боброва, И. Н. Состояние младенческой смертности и пути ее снижения в субъекте Российской Федерации : дис. ... канд. мед. наук / И. Н. Боброва. -Москва, 2011. - 176 с. 9. Годин, А. М. Статистика : учеб. для студентов вузов / А. М. Годин. - 3-е изд., перераб. - Москва : Дашков и К, 2005. - 470 с. 10. Закономерности и тенденции младенческой и детской смертности в Российской Федерации / А. А. Баранова [и др.] // Проблемы социальной гигиены, здравоохранения и истории медицины. - 2015. - № 1. - С. 35-41. |
