пульмон. пульмонология. Особенности работы медицинской сестры пульмонологического отделения
 Скачать 93.31 Kb. Скачать 93.31 Kb.
|
|
Необходимо дифференцировать лёгочное кровотечение от желудочного: – при лёгочном кровотечении кровь имеет алый цвет, пенистая, не свёртывается, имеет щелочную реакцию, выделяется при кашле. – при желудочном кровотечении выделяемая кровь, как правило, тёмная, имеет вид «кофейной гущи» вследствие взаимодействия с кислым желудочным соком и образования солянокислого гематина; кровь имеет кислую реакцию, смешана с пищей, выделяется при рвоте. Уход за больным с кровохарканьем предусматривает обеспечение полного покоя. Необходимо помочь пациенту принять удобное положение в кровати полусидя с наклоном в поражённую сторону во избежание попадания крови в здоровое лёгкое. На больную половину грудной клетки кладут пузырь со льдом. Лёд также дают проглатывать, что приводит к рефлекторному спазму сосудов и уменьшению кровенаполнения лёгких. При сильном кашле, усиливающем кровотечение, назначают противокашлевые средства. Воздействие высоких температур может привести к лёгочному кровотечению, поэтому пищу дают только в холодном полужидком виде. Нельзя принимать горячую ванну или душ. До осмотра врачом больной не должен двигаться и разговаривать. При кровохарканье и угрозе развития лёгочного кровотечения больному категорически противопоказана постановка банок, горчичников, грелок и горячих компрессов на грудную клетку. При заболеваниях органов дыхания болевой синдром чаще всего связан с вовлечением в патологический процесс плевры (плеврит, плевропневмония, пневмоторакс, карциноматоз плевры и др.). Плевральные боли провоцируются дыхательными движениями, в связи с чем больные стараются дышать поверхностно. Уход за больными с плевральными болями заключается в придании больному удобного, ограничивающего дыхательные движения положения (на больном боку), выполнении по назначению врача простейших физиотерапевтических процедур. При повышении у больного температуры тела выше 38ОС любые физиотерапевтические процедуры противопоказаны. Необходимо по назначению врача обеспечить больному приём обезболивающих препаратов и лекарственных средств, уменьшающих кашель. При наличии у больного экссудативного плеврита – воспаления плевры с пропотеванием жидкости (выпотом) в плевральную полость – по назначению врача ему проводят плевральную пункцию, в этом случае необходимо подготовить пациента к процедуре и ассистировать врачу во время её проведения. Сбор мокроты для общего клинического и бактериологического исследования. Мокрота — патологическое отделяемое органов дыхания, выбрасываемое при кашле и отхаркивании (нормальный секрет бронхов настолько незначителен, что устраняется без отхаркивания). В состав мокроты могут входить слизь, серозная жидкость, клетки крови и дыхательных путей, элементы распада тканей, кристаллы, микроорганизмы, простейшие, гельминты и их яйца (редко). Исследование мокроты помогает установить характер патологического процесса в органах дыхания, а в ряде случаев определить его этиологию. Различают следующие основные методы исследования мокроты: 1. Общий анализ мокроты: • определяют количество, цвет, запах, консистенцию, характер мокроты; • проводят микроскопическое исследование мокроты с целью обнаружения скопления клеточных элементов, кристаллов Шарко-Лейдена, эластических волокон, спиралей Куршмана, элементов новообразований (атипичных клеток) и др. Кристаллы Шарко-Лейдена – образования из белковых продуктов в результате распада эозинофилов. Обнаружение их в мокроте характерно для бронхиальной астмы. Спирали Куршмана – образования, состоящие из слизи, чаще всего обнаруживаются при бронхиальной астме. 2. Бактериологическое исследование мокроты: • выявление в мокроте микрофлоры и определение её чувствительности к антибиотикам; • анализ мокроты на наличие микобактерий туберкулёза. Мокроту для исследования лучше брать утреннюю, свежую. Однако для обнаружения микобактерий туберкулеза мокроту, если больной выделяет ее мало, нужно собирать в течение 1-2 суток. В несвежей мокроте размножается сапрофитная флора, разрушают форменные элементы. Чтобы собрать мокроту, больной должен в 8 ч утра натощак почистить зубы и тщательно прополоскать рот кипячёной водой. Затем он должен сделать несколько глубоких вдохов или дождаться позыва на кашель, после чего откашлять мокроту (в объёме 3-5 мл) в заранее выданную ему чистую сухую градуированную банку и закрыть её крышкой. Для сбора мокроты с целью бактериологического исследования выдают стерильную ёмкость; в этом случае нужно предупредить больного, чтобы он не касался краёв посуды руками или ртом. После сбора мокроты пациенту следует оставить ёмкость с мокротой в санитарной комнате в специальном ящике. При сборе мокроты на атипичные клетки медицинская сестра должна немедленно доставить материал в лабораторию, так как опухолевые клетки быстро разрушаются. Обработка, дезинфекция и хранение плевательниц. Плевательницы необходимо ежедневно опорожнять, предварительно отметив количество мокроты за день в температурном листе, и дезинфицировать. Следует обязательно проводить визуальный осмотр мокроты. При появлении в ней прожилок крови необходимо немедленно информировать врача. Правила пользования карманным ингалятором. 1. Снять с мундштука баллончика с аэрозолем защитный колпачок. 2. Повернуть баллончик вверх дном и хорошо встряхнуть его. 3. Попросить пациента сделать глубокий выдох. 4. Объяснить больному, что он должен плотно обхватить губами мундштук и сделать глубокий вдох, при этом одновременно нажимая на клапан баллончика; после вдоха больной должен задержать дыхание на несколько секунд. 5. После этого попросить больного вынуть мундштук изо рта и сделать медленный выдох. Количество доз аэрозоля определяет врач. После вдыхания глюкокортикоидов больной должен прополоскать рот водой для профилактики развития кандидоза полости рта. Глюкокортикоиды – гормоны коры надпочечников; синтетические аналоги глюкокортикоидов – преднизолон, преднизон и др. Особенности ухода за больными после хирургических вмешательств на органах дыхания (трахеостомическая трубка). Трахеотомия – вскрытие дыхательного горла (горлосечение) Цель: дать немедленный доступ воздуха в легкие, когда вышележащие отделы дыхательных путей непроходимы. Показания: – стеноз гортани и трахеи на почве воспалительных процессов и новообразований; – повреждение гортани и трахеи; – инородные тела в гортани и трахее; – резкий отёк гортани; – аспирация рвотных масс и крови в дыхательные пути и др. Осложнения: Возможное выпадение трубки при ненадёжной фиксации. При оказании помощи необходимо ввести на место выпавшей трубки расширитель Труссо и вызвать врача. Острая дыхательная недостаточность, вызванная закупоркой внутренней трубки гноем и вязким секретом. Смерть может наступить через несколько минут. Необходимо срочно удалить внутреннюю трубку и отсосать содержимое трахеи. Нагноение раны возникает, когда операция проводилась по жизненным показаниям, без соблюдения асептики. Кровотечение, возникающее при пролежнях от длительного применения трубки. Для его остановки применяют трубку с манжеткой, которую раздувают до герметизации трахеи. Перечисленные выше осложнения приводят в результате к асфиксии. Пациент с трахеостомой не может жаловаться на ухудшение состояния, так как у него отсутствует голос. Поэтому крайне важно организовать регулярное наблюдение за пациентом с трахеостомой и о малейших признаках развивающегося осложнения немедленно сообщить врачу. Уход за пациентом с трахеостомой Пациента беспокоит невозможность разговаривать. Надо научить его говорить, прикрывая наружный конец трубки пальцем, обёрнутым стерильной салфеткой. В первые трое суток каждые 2-3 часа необходимо проводить туалет трахеобронхиального дерева: – к системе электроотсоса подсоединяют катетер. – чтобы катетер попал в левый бронх, клюв катетера, поворачивают влево, а голову пациента вправо, в правый бронх — наоборот. – включают электроотсос и аспирируют в течение 5-10 сек. – не отключая электроотсоса катетер удаляют из бронха и промывают в стерильном растворе фурациллина. – отключают электроотсос, поворачивают голову в другую сторону и продолжают аспирацию. – при наличии густой слизи (за 10 мин до аспирации) в трахею вводят разжижающие слизь препараты – натрия гидрокарбонат или трипсин. Два или три раза в сутки меняют внутреннюю металлическую трубку на другую, стерильную. Обрабатывают кожу и швы вокруг трубки йодонатом и спиртом и накладывают новую асептическую повязку. При этом салфетка разрезается в виде «штанишек» и подкладывается под щиток трубки. Трахеотомическое отверстие закрывают салфеткой в виде фартучка, смоченной 0,9% р-ром хлорида натрия для предупреждения высыхания слизистой. При уходе за трахеостомой строго соблюдаются правила асептики (используется только стерильный инструментарий и перевязочный материал, медсестра работает в перчатках и в маске). Необходимо в палате увлажнять воздух специальными распылителями или развешиванием мокрых простыней. После удаления трубки пациенту разъясняют, что в первое время при разговоре, кашле необходимо придавливать асептическую повязку рукой. Плевральная пункция Плевральная пункция – прокол грудной стенки и оболочки, покрывающей легкие (плевры), который производится с диагностической или лечебной целью. Это простейшее вмешательство на грудной клетке, которое в некоторых случаях позволяет сохранить жизнь пациенту. Показания к пункции плевральной полости Основным показанием к плевральной пункции является подозрение на наличие в плевральной полости воздуха или жидкости (крови, экссудата, транссудата). Эта манипуляция может потребоваться при таких состояниях и заболеваниях: экссудативный плеврит; эмпиема плевры; гемоторакс; хилоторакс; гидротораксе; пневмоторакс (спонтанный или травматический); опухоль плевры. Содержимое плевральной полости, полученное с помощью пункции, используется с диагностической целью для бактериологического, цитологического и физико-химического анализов. В лечебных целях с помощью плевральной пункции отсасывают содержимое плевральной полости и проводят ее промывание. Также в плевральную полость могут вводить различные лекарственные препараты: антибиотики, антисептики, протеолитические ферменты, гормональные, противоопухолевые средства и др. Подготовка к плевральной пункции В день проведения манипуляции отменяются другие лечебные и диагностические мероприятия, а также прием медикаментов (за исключением жизненно необходимых). Также должны быть исключены физические и нервно-психические нагрузки, запрещено курение. Перед проведением пункции следует опорожнить мочевой пузырь и кишечник. Техника проведения плевральной пункции Для плевральной пункции используется игла с тупым срезом, герметично соединенная резиновым переходником с системой для откачивания жидкости. Манипуляция осуществляется в положении пациента сидя на стуле лицом к спинке. Голова и туловище должны быть наклонены вперед, а рука отведена за голову (для расширения межреберных промежутков) или опираться о спинку стула. Место прокола обрабатывается спиртом и раствором йода. Затем проводят местную анестезию – как правило, раствором новокаина. Место пункции зависит от ее целей. Если необходимо удалить воздух (пункция плевральной полости при пневмотораксе), то прокол осуществляют в третьем — четвертом межреберье по передней или средней подмышечной линии. В случае удаления жидкости (пункция плевральной полости при гидротораксе) прокол совершается в шестом — седьмом межреберье по средней или задней подмышечной линии. Игла соединяется со шприцом с помощью резиновой трубки. Откачивание содержимого плевральной полости проводится медленно, чтобы исключить смещение средостения. Место пункции обрабатывается йодонатом и спиртом, после чего накладывается стерильная салфетка и закрепляется лейкопластырем. Далее производится тугое бинтование грудной клетки простыней. Материал, полученный при пункции, должен быть доставлен в лабораторию для исследования не позднее чем через час. Пациент доставляется в палату на каталке в лежачем положении. В течение суток ему обеспечивается постельный режим и ведется наблюдение за общим состоянием. 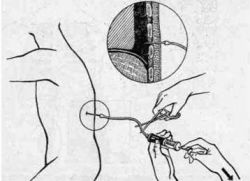 Осложнения плевральной пункции При проведении плевральной функции возможны следующие осложнения: прокол легкого, диафрагмы, желудка, печени, селезенки; внутриплевральное кровотечение; воздушная эмболия сосудов головного мозга; кровотечение из места прокола. При возникновении любого осложнения требуется немедленно извлечь иглу из плевральной полости, уложить пациента на спину и вызвать хирурга. При воздушной эмболии сосудов головного мозга потребуется помощь невропатолога и реаниматолога. Заключение Уход за больными с заболеваниями органов дыхания обычно включает в себе и ряд общих мероприятий, проводимых при многих заболеваниях других органов и систем организма. Необходимо строго придерживаться всех правил и требований ухода за лихорадящими больными (регулярное измерение температуры тела и ведение температурного листа, наблюдение за состоянием сердечно-сосудистой и центральной нервной систем, уход за полостью рта, подача судна и мочеприемника, своевременная смена нательного белья и т.д.). При длительном пребывании больного в постели уделяют особое внимание тщательному уходу за кожными покровами и профилактике пролежней. Вместе с тем уход за больными с заболеваниями органов дыхания предполагает и выполнение целого ряда дополнительных мероприятий, связанных с наличием кашля, кровохарканья, одышки и других симптомов. Одной из особенностей деятельности медицинской сестры является проведение бесед с пациентами. Проведение бесед с пациентами позволяет повышать уровень знаний пациентов с пневмонией. В работе проведено социологическое исследование с целью определения деятельности медицинской сестры пульмонологического отделения, которое показало, что работа медицинской сестры только по выполнению назначений врача составляет 44%, коллективная работа - 22%, а самостоятельная работа -34%. Именно сестринский процесс может обеспечить и позволить улучшить качество жизни пациентов. В этом и заключается главная роль медицинской сестры в профилактике заболеваний органов дыхания. Список использованной литературы 1.Абенова К.С. Вклад медсестры в приверженность пациентов лечению на амбулаторном этапе здравоохранения // http://do.teleclinica.ru/382079 2.Авдеев С.Н. Аспирационная пневмония / Авдеев С.Н. // Клиническая микробиология и антимикробная химиотерапия. - 2012. - Т. 10. - № 3. - С. 216-235. 3.Адеева Г.А. Роль руководителей сестринского персонала в организации и совершенствовании работы медицинских сестер отделения сестринского ухода для больных психиатрического профиля // Главная медицинская сестра. - 2012. - №7. 4.Балашова М.Е., Шеметова Г.Н. Факторы риска болезней органов дыхания среди молодежи: выявление и коррекция // Профилактика заболеваний и укрепление здоровья. - 2013. - №6. - С. 12-14. 5.Барыкина Н.В. Сестринское дело в хирургии: Практикум / Н.В. Барыкина, О.В.Чернова; под ред. Б.К.Кабарухина. - Ростов н/Д.: Феникс, 2014. - 362с. 6.Блюменталь И.Я. Внебольничная пневмония: актуальная проблема или рутинная патология? / Блюменталь И.Я. // Вестник современной клинической медицины. - 2011. - Т. 4. - № 1. - С. 52-55. 7.Визель А.А. Пневмония: к вопросу диагностики и лечения в современных условиях / Визель А.А., Лысенко Г.В. // Практическая медицина. - 2012. - № 1 (56). - С. 22-25. 8.Клинические рекомендации. - Пульмонология. 2-е издание / под ред. А.Г. Чучалина. - М.: ГЭОТАР-Медиа, 2013. - 336 с. 9.Лычев В.Г. Пневмония, связанная с оказанием медицинской помощи, и внебольничная пневмония: сравнительная характеристика, оптимизация лечения / Лычев В.Г., Клестер Е.Б. // Фундаментальные исследования. - 2012. - № 7-1. - С. 111-115. 10.Маколкин В.И., Овчаренко С.И., Семенков Н.Н. Сестринское дело в терапии. - М.: МИА, 2012. -544с. 11.Мюллер З. Неотложная помощь. Справочник практического врача - М.: МЕДпресс, 20 14 - 456с. |
