Пропе. о.бронхит. БЭБ. острый бронхит. Бронхоэктатическая болезнь
 Скачать 1.06 Mb. Скачать 1.06 Mb.
|
|
ТЕМА ЛЕКЦИИ: « ОСТРЫЙ БРОНХИТ. БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ». Острый бронхит (ОБ) - это воспалительный процесс в бронхах или бронхиолах, характеризующийся острым течением и обратимым диффузным поражением преимущественно слизистой оболочки. Этиология: Развитие острого бронхита обычно провоцируется вирусами гриппа, парагриппа, аденовирусами, микоплазмой. Инфекционный агент поступает аэрогенно, бронхогенно, гематогенно. Роль вирусной инфекции заключается в поражении бронхиального дерева, нарушении барьерной функции, расстройствах мукоцилиарного транспорта, что способствует в последующем присоединению бактериальной инфекции, часто условнопатогенной. В развитии бронхита значительную роль играют физические и химические факторы: вдыхание горячего, холодного воздуха, токсических веществ, пылевых частиц, раздражающих газов. Из химических факторов, находящихся в атмосферном воздухе наиболее значимы аммиак, сероводород, сигаретный дым, диоксид серы, пары хлора, окислы азота. Существенную роль играют приобретенные и врожденные нарушения механизмов мукоцилиарного клиренса. Иногда причиной бронхита является аспирационный синдром. К предрасполагающим факторам относят переохлаждение или резкое перегревание, курение, загрязненный воздух, употребление алкоголя, хроническую очаговую инфекцию назофарингеальной области, нарушение носового дыхания, деформацию грудной клетки. Патогенез: Повреждающий агент проникает в бронхи преимущественно с вдыхаемым воздухом, частицами слизи из носовой полости, слюны из ротовой полости. Возможно проникновение повреждающего агента с током крови (гематогенный путь) или с током лимфы. Обычно развиваются отек и гиперемия слизистой оболочки бронхов с образованием слизистого или слизисто-гнойного секрета, дегенеративные изменения реснитчатого эпителия. В тяжелых случаях возникают некротические изменения эпителия бронхов с последующим отторжением эпителиального покрова, процесс захватывает не только слизистую оболочку, но и глубокие ткани стенки бронхов. В результате отека, бронхоспазма, повышения продукции слизи иногда возникают нарушения бронхиальной проходимости, особенно при поражении мелких бронхов. Рабочая классификация острых бронхитов: Единой общепринятой классификации нет. Ниже представлена классификация НИИ пульмонологии М3 России, А.И. Ворохов, (1989): 1. По этиологии: 1.1. Инфекционный. 1.1.1. Вирусный. 1.1.2. Микоплазменный. 1.1.3. Бактериальный. 1.1.4. Вирусно-бактериальный. 1.2. Неинфекционные: 1.2.1. Токсико-химический (указать токсическое или ядовитое химическое вещество). 1.2.2. Физический (тепловой, холодовый, пылевой, радиационный и др.). 1.3. Смешанный (в результате различного сочетанного действия инфекционных и неинфекционных агентов). 1.4. Неуточнеиной этиологии. 2. По патогенезу: 2.1. Первичный. 2.2. Вторичный. 3. По уровню поражения бронхиального дерева: 3.1. Проксимальный (при вовлечении в процесс трахеи и крупных бронхов). 3.2. Дистальный, или обструктивный (при вовлечении в процесс мелких бронхов и возникновении бронхиальной обструкции). 3.3. Бронхиолит. 4. По характеру воспалительного процесса: 4.1. Катаральный. 4.2. Отечный. 4.3. Гнойный (гнойно-некротический). 5. По вариантам течения: 5.1. Остро текущий (длительностью не более 2-3 нед). 5.2. Затяжной (до 1 мес. и более). Клиническая картина. В начале острого бронхита могут быть клинические проявления, обусловленные фактором, спровоцировавшим его развитие. Так, при начале заболевания с ОРВИ отмечаются выделения из носа, слезотечение, признаки ларингита, фарингита, интоксикации. При действии горячего воздуха могут быть ожоги лица, носа, губ. При химических воздействиях могут быть другие клинические проявления отравлений. Клинические проявления характеризуются кашлем, отделением мокроты. Мокрота обычно слизистая, скудная. Интоксикация проявляется слабостью, головной болью, снижением работоспособности. Температура тела обычно субфебрильная, иногда повышается до 38-39°С. При бактериальной инфекции могут быть ознобы. При остром бронхите может возникать нарушение бронхиальной проходимости, основным клиническим проявлением которого служит приступообразный кашель, сухой или с трудноотделяемой мокротой, сопровождающийся нарушением вентиляции легких. Отмечается появление или усиление одышки, цианоз, свистящие хрипы в легких, особенно на выдохе. Результаты осмотра, пальпации, перкуссии без отклонений от нормы. Аускультативно выявляются жесткое дыхание, сухие и влажные разнокалиберные хрипы, что зависит от уровня поражения бронхов и свойств мокроты. В отличие от других состояний хрипы при ОБ меняют локализацию, тембр или исчезают после откашливания. Исследование по другим органам и системам патологических изменений не выявляет. Дополнительные методы исследования: В клинических анализах крови выявляется лейкопения (при вирусном поражении) или небольшой лейкоцитоз, но чаще изменений может не быть. Исследования мокроты обычно малоинформативные. При рентгенографии органов грудной клетки — усиление легочного рисунка. Течение. В большинстве случаев наступает выздоровление в течение одной-трех недель. Лечение медикаментозное. Основные цели: устранение симптомов поражения дыхательных путей, уменьшение степени выраженности симптомов интоксикации, предупреждение развития осложнений. В большинстве случаев показано симптоматическое лечение, основная роль в котором принадлежит противокашлевым (либексин бутамират), рекомендованных только при сухом надсадном кашле, муколитическим ( бромгексин, ацетилцистеин)- для улучшения отведения мокроты при влажном кашле, бронхолитическим лекарственным средствам (селективные бета-адреномиметики, холинолитики (атровент), метилксантины)- при проявлениях обструкции. Антибактериальная терапия при неосложненном остром бронхите не показана. Она не снижает длительность кашля, но формирует лекарственную устойчивость. Бронхоэктатическая болезнь - патологический необратимый бронхолегочной процесс, характеризующийся образованием расширений преимущественно мелких и средних бронхов, с развитием в них периодически обостряющегося хронического гнойного воспаления. Бронхоэктазы - сегментарное расширение просвета бронхов, обусловленное деструкцией, нарушениями нервно-мышечного тонуса их стенок, вследствие воспаления, дистрофии, склероза или гипоплазии структурных элементов бронхов, превышающее просвет бронха в два раза и более. 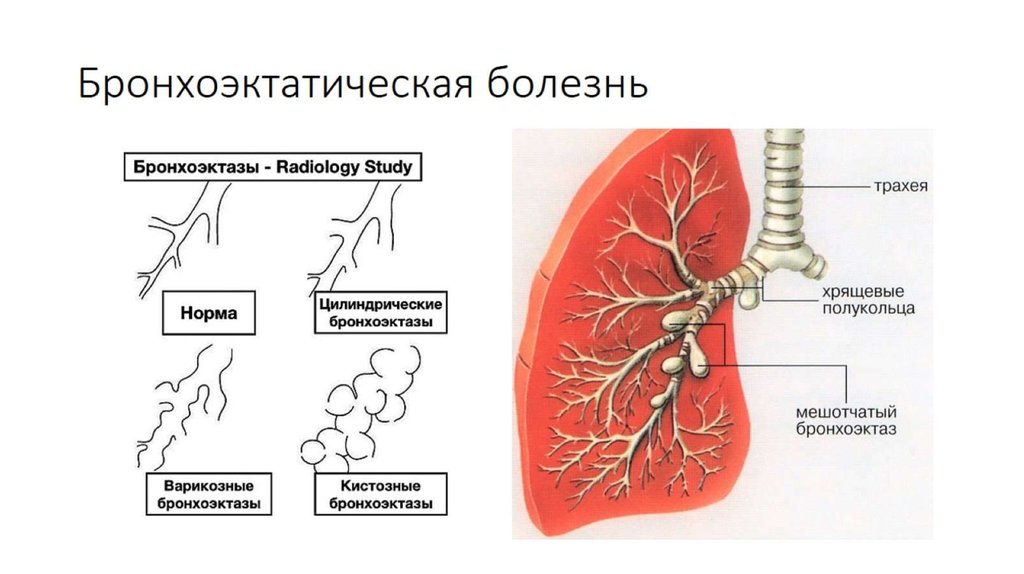 Этиология и патогенез. Врожденные бронхоэктазы - редкая патология, при которой нарушается развитие структуры легких, что ведет к расширению сформировавшихся бронхов. Приобретенные бронхоэктазы возникают чаще, причиной их могут быть: 1) нарушения строения бронхиальной стенки вследствие инфекции, вдыхания агрессивных химических веществ, иммунологических реакций и сосудистых аномалий, ухудшающих кровоснабжение бронхов; 2) механических изменений, обусловленных ателектазом или снижением объема паренхимы и ведущих к расширению бронхов и вторичной инфекции, 3) повреждения бронхиальной стенки бактериальными эндотоксинами, протеазами (например, эластаза нейтрофилов), супероксидными радикалами и комплексами антиген - антитело, 4) при всех заболеваниях, ведущих к развитию выраженного фиброза легких (саркоидоз, туберкулез и др.). 5) бронхиальная обструкция любого происхождения (инородным телом, увеличением лимфатических узлов, слизистой пробкой или раком легкого). Бронхоэктазы могут быть и идиопатическими. Патологический процесс имеет следующую последовательность: катаральный бронхит —> панбронхит —> перибронхит с перибронхиальной пневмонией —> деформирующий бронхит с разрушением эластических и мышечных волокон —> бронхоэктазы. Классификация: I. По этиологии: 1. Первичная, или бронхоэктатическая болезнь. 2. Вторичная, или симптоматическая (обусловлена длительным течением хронических заболеваний легких, записывают ее в их диагнозе, как осложнение). П. По клинической форме: 1. Бронхитическая (похожа на клинику хронического бронхита), обычно легкой степени тяжести. 2. Типичная (классическая). 3. Сухая, или сухая кровоточащая (при отсутствии клинических признаков воспалительного процесса, время от времени возникающие кровохарканья или легочные кровотечения). III. По фазе, или периоду, течения болезни и степени активности воспалительного процесса в легких: 1. Обострение - минимальная, умеренная, высокая степень активности. 2. Ремиссия. IV. По характеру течения: 1. Медленное прогрессирующее. 2. Быстро прогрессирующее (указать частоту и длительность обострений). V. По тяжести течения: 1. Легкая степень. 2. Выраженная степень. 3. Тяжелая степень (неосложненная). 4. Осложненная степень (указать вид осложнения) – 1) легочное: кровохарканье или легочное кровотечение, очаговая перифокальная пневмония, абсцесс или гангрена легких, бронхоэктатическая каверна, пневмо- и пиопневмоторакс, плеврит или эмпиема плевры и т.д.; 2) внелегочное: хроническое легочное сердце, септикопиемия, вторичный амилоидоз почек, селезенки, печени, метастатический абсцесс мозга и т.д. VI. По локализации и распространенности бронхоэктазов (в соответствии с Международной номенклатурой легочных сегментов и бронхов): 1. Одиночные (солитарные) - одно- или двусторонние. 2. Множественные - одно- или двусторонние. VII. По анатомической форме бронхоэктазов: 1. Цилиндрические эктазы. 2. Мешотчатые эктазы. 3. Веретенообразные эктазы. 4. Смешанные эктазы (указать преобладающую анатомическую форму бронхоэктазов). VIII. По функциональной недостаточности легких и других органов или систем: 1. Хроническая дыхательная недостаточность (степень). 2. Хроническая сердечная недостаточность (стадия). Клиническая картина Бронхоэктазы развиваются в любом возрасте; но чаще в детстве. Проявления заболевания могут появиться гораздо позже. Клинические проявления бронхоэктазов довольно длительно малосимптомны, в раннем детстве напоминают ОРВИ, обострения хронического бронхита. Основные клинические симптомы и синдромы, выявляемые у больных с бронхоэктазами: Кашель и мокрота. Выраженность проявлений зависят от характера бронхоэктазов, локализации их, распространенности, фазы течения заболевания. При цилиндрических бронхоэктазах мокрота выделяется лучше, чем при мешотчатых и каверноподобных. Симптомы развиваются исподволь, наиболее часто после острой вирусной инфекции и, как правило, медленно нарастают. Начало заболевания может быть и после тяжелой пневмонии. Особенно подозрительно наличие в последующем упорного кашля с отделением мокроты. Кашель в последующем становится все более продуктивным; возникает с характерной регулярностью: чаще по утрам, в остальные время многие больные почти не кашляют. Мокрота при обострении, отходит «полным ртом», часто имеет гнойный, характер, неприятный запах, при отстаивании разделяется на три слоя. Гнилостный запах мокроты не характерен для бронхоэктатической болезни и появляется лишь при абсцедировании. Кровохарканье. Обычно выявляют прожилки крови в мокроте. При так называемых сухих бронхоэктазах может быть единственной жалобой. Иногда возникает профузное легочное кровотечение. Источником кровохарканья и кровотечения становятся бронхиальные артерии (особенно артерии среднедолевого бронха). Кровохарканье наблюдается главным образом весной и осенью, что связывают с обострением воспалительного процесса. Одышка. Связана с развитием обструктивного бронхита, выраженным пневмосклерозом и формированием легочного сердца. Усиливается при обострениях заболевания. Боли в грудной клетке. Возникают в основном при обострениях заболевания, возникновении осложнений (пневмонии, плевриты). Признаки интоксикации. Повышение температуры, слабость потливость, ознобы. Физикальные признаки неспецифичны, близки к тем, которые наблюдаются при бронхите, однако стойкие влажные хрипы над любым отделом легких должны вызывать подозрение на бронхоэктазы. Грудная клетка может быть деформирована вследствие пневмофиброза и эмфиземы легких. Длительная интоксикация может проявляться деформацией пальцев в виде барабанных палочек, изменениями ногтей в виде часовых стекол. Дополнительные методы исследования: Несмотря на яркую клиническую картину бронхоэктатической болезни, диагностировать ее удается, как правило, через много лет от начала заболевания. При рентгенографии выявляются тяжистость, ячеистость, кистовидные изменения легочного рисунка, уменьшение объемов отдельных зон легкого, прежде всего базальных сегментов, средней доли и язычковых сегментов. 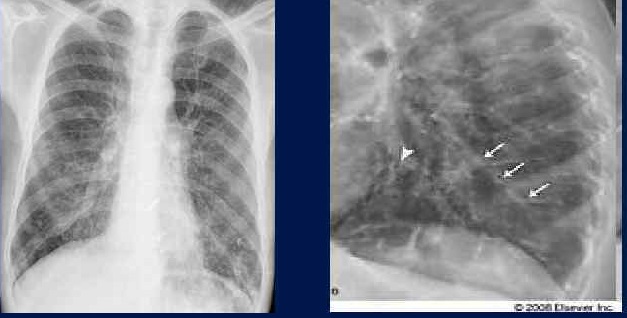 Главным диагностическим исследованием являетсякомпьютерная томография. Сравнивают ширину бронха с калибром сопровождающей легочной артерии. Двойное превышение ширины бронха над артерией указывает на дилатацию, так называемый симптом «перстня», где кольцом служит просвет бронха, а «камнем» — сечение артерии. Отсутствие сужения просвета бронха по направлению к периферии однозначно указывает на эктазию — синдром «трамвайного пути». 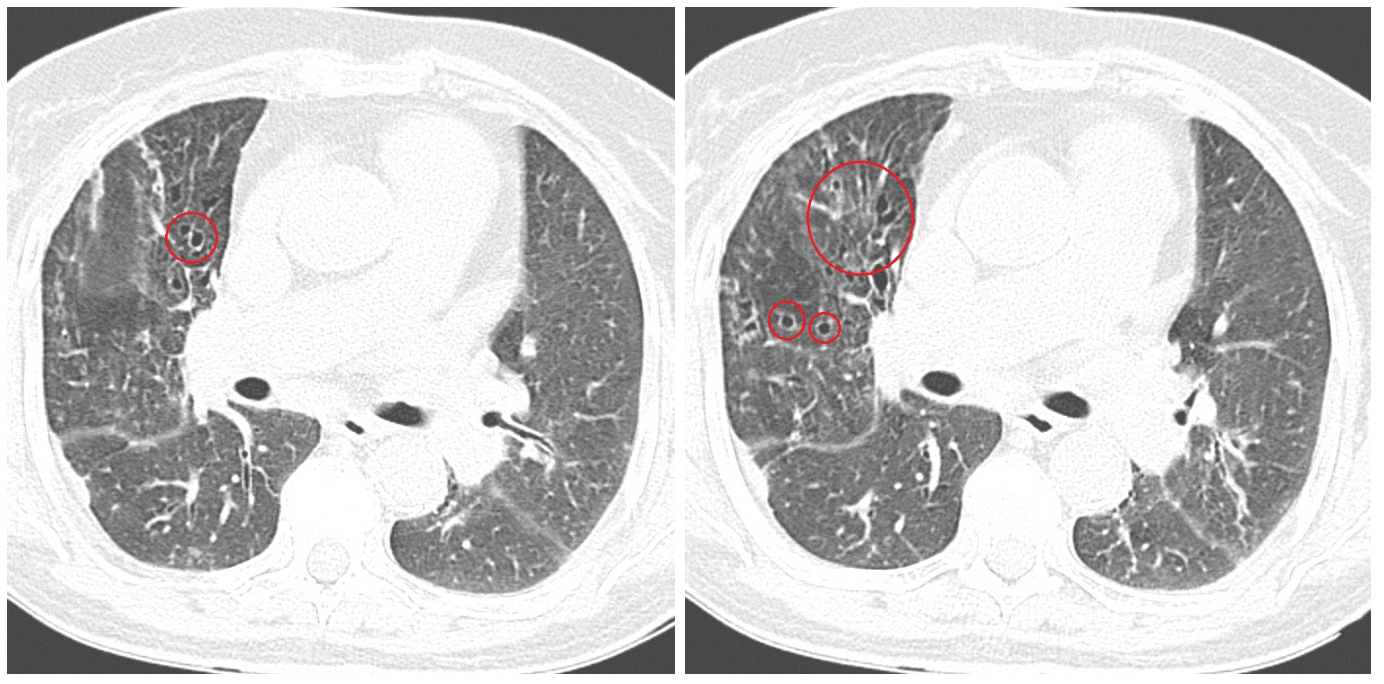 Оба симптома отражают цилиндрический тип бронхоэктазов. Неравномерность просвета бронха с дивертикулообразными выпячиваниями (четками) характерна для варикозных бронхоэктазов. Разнокалиберные тонкостенные воздушные полости по ходу магистральных бронхов характеризуют кистозные бронхоэктазии. Наиболее часто бронхоэктазы встречаются в нижней доле слева и в средней доле справа. Расположенные в верхних долях кистовидные бронхоэктазы нередко имеют туберкулезный генез и возникают в результате посттуберкулезного сужения бронха. Бронхография может проводиться по показаниям перед оперативным лечением. 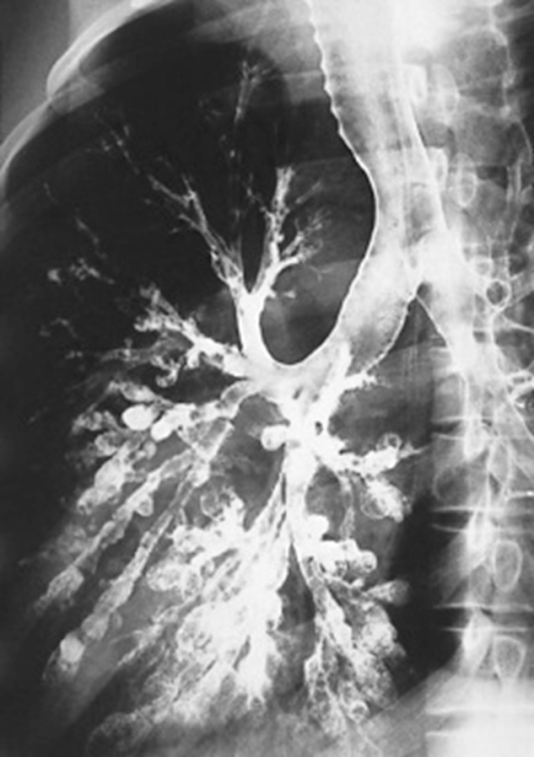 Во время бронхоскопического исследования бронхоэктазы не видны. Бронхоскопия позволяет оценить протяженность бронхита, степень интенсивности воспаления слизистой оболочки бронхов в зависимости от стадии обострения или ремиссии бронхоэктатической болезни. При бронхоскопии можно заподозрить наличие бронхоэктазов на основании признака Суля, который указывает на дистальное расширение бронхов: появление опалесцирующих пузырьков воздуха в окружности заполненных гноем устьев. Лечение. Лечение направлено на борьбу: с острой и хронической инфекцией, накоплением мокроты, обструкцией дыхательных путей осложнениями. Подавление инфекции. Для подавления инфекции используют антибиотики, бронхолитики, средства улучшающие мукоцилиарный транспорт, физические методы терапии, стимулирующие бронхиальный дренаж. Пока мокрота не утратит гнойного характера и ее не станет меньше, применяют антибиотики широкого спектра действия (примерно в течение 1-2 недель). В последующем антибиотики применяют с учетом чувствительности микрофлоры. Улучшение отделения мокроты Используется постуральный дренаж, перкуссионный и вибрационный массаж. Применяют средства разжижающие мокроту: муколитики (Ацетилцистеин), мукорегуляторы - влияющие на продукцию сурфактанта ( бромгексин). При бронхообструктивном синдроме применяют бронхолитики: селективные бета-адреномиметики, холинолитики (атровент), метилксантины. Возможно применение дренирования бронхоэктазов с помощью транскутанной трахеостомы, эндобронхиальный лаваж бронхиального дерева. Хороший эффект получен при интратрахеальных заливках, использовании ингаляционного введения препаратов. Устранение гипоксии При хронической гипоксемии необходима длительная ингаляция кислорода, особенно если развивается дыхательная недостаточность, артериальная гипоксия, легочная гипертензия, вторичная полицитемия. Хирургическое лечение. Необходимо при рецидивирующих пневмониях, частых кровохарканьях, когда бронхоэктазы имеют ограниченную локализацию. При массивном легочном кровотечении необходима неотложная резекция поврежденного участка легкого или эмболизация кровоточащего сосуда (обычно бронхиальной артерии). Объем оперативного вмешательства - несколько сегментов, иногда 2 доли, удаление одного легкого. |
