Патологическая анатомия
 Скачать 2.84 Mb. Скачать 2.84 Mb.
|
ВАСКУЛИТЫВаскулиты — заболевания, характеризующиеся воспалением и нередко присоединяющимся некрозом сосудистой стенки. Они могут иметь местный или системный характер. Местные васкулиты обычно развиваются в очагах воспаления вследствие перехода процесса на сосудистую стенку с окружающих тканей (например, гнойно-некротический васкулит при флегмоне). Для системных васкулитов, которые могут быть основой самостоятельных болезней (первичные васкулиты) или проявлением какого-либо другого заболевания (вторичные васкулиты), характерно распространённое поражение сосудов. СИСТЕМНЫЕ ВАСКУЛИТЫСреди васкулитов в патологии человека системные васкулиты имеют основное значение. Критериями морфологической оценки их являются: 1) тип воспалительной реакции, определяющий характер васкулита; 2) глубина поражения сосудистой стенки; 3) топография и распространенность изменений в сосудистой системе; 4) характер органной патологии в связи с поражением сосудов. В зависимости от типа воспалительной реакции, преобладания альтеративно-экссудативных или продуктивных изменений васкулиты делят на некротические (деструктивные),деструктивно-продуктивные, продуктивные, выделяя среди них отдельно гранулематозные. Руководствуясь глубиной поражения сосудистой стенки, т. е. вовлечением в воспалительный процесс внутренней, средней или наружной её оболочки, различают эндоваскулит, мезоваскулит и периваскулит, а при сочетанном поражении оболочек — эндомезоваскулит и панваскулит. Подавляющее большинство системных васкулитов характеризуется поражением всех оболочек сосудистой стенки с исходом в склероз и кальциноз, что ведёт в одних случаях к резкому стенозу просвета, вплоть до облитерации его, в других — к развитию аневризмы. Топография и распространенность изменений в сосудистой системе при системных васкулитах самые разнообразные — в процесс могут вовлекаться сосуды всех калибров и типов: аорта (аортит), артерии (артериит), артериолы (артериолит), капилляры (капиллярит), вены (флебит), лимфатические сосуды (лимфангит). Однако при разных видах васкулитов поражаются преимущественно сосуды определенного калибра: аорта и её крупные ветви, крупные, средние и мелкие артерии (эластически-мышечного и мышечного типа), мелкие артерии и сосуды микроциркуляторного русла, вены. Изменения в органах и тканях в связи с развитием васкулита носят вторичный характер и представлены инфарктами, постинфарктным крупноочаговым и ишемический мелкоочаговым склерозом, атрофией паренхиматозных элементов, гангреной, кровоизлияниями. Помимо местных, могут наблюдаться общие изменения, связанные с васкулитом питающего тот или иной орган сосуда. Так, при вовлечении в процесс почечных артерий развивается ренальная гипертензия, сосудов лёгких — гипертония малого круга и симптом лёгочно-сердечной недостаточности, сосудов кожи — геморрагический диатез. Этиология и патогенез. Этиология подавляющего большинства первичных системных васкулитов неизвестна. Патогенез системных васкулитов (как первичных, так и вторичных) связан с иммунными реакциями гиперчувствительности, возникающими на различные антигены. В зависимости от преобладания того или иного механизма гиперчувствительности системные васкулиты делят на три группы: 1) васкулиты гиперчувствительности немедленного типа; 2) васкулиты гиперчувствительности замедленного типа; 3) васкулиты гиперчувствительности смешанного типа. При ведущей роли гиперчувствительности немедленного типа (иммунокомплексное повреждение сосудистой стенки) преобладают альтеративные (фибриноидные изменения, вплоть до некроза) и экссудативные (инфильтрация стенки полиморфно-ядерными лейкоцитами, макрофагами) процессы, развиваются деструктивные (некротические) васкулиты, чаще некротические артерииты (узелковый периартериит, синдром Вегенера, аллергический гранулематоз, васкулиты при ревматических заболеваниях, «ангииты повышенной гиперчувствительности»). При преобладании гиперчувствительности замедленного типа основное значение приобретают клеточные реакции в виде лимфогистиоцитарных инфильтратов и образование гранулём. Возникают продуктивные васкулиты, в том числе гранулематозные артерииты (болезнь Такасу, болезнь Хортона). Васкулиты, обусловленные гиперчувствительностью немедленного типа и характеризующиеся деструктивным характером изменений, обычно протекают остро, а васкулиты, обусловленные гиперчувствительностью замедленного и смешанного типа, имеющие характер продуктивных, гранулематозных,— подостро и хронически. Классификация системных васкулитов учитывает следующие критерии: этиологию, патогенез, нозологическую принадлежность, преимущественный характер и распространенность воспалительной реакции, морфологический тип пораженных сосудов, преимущественную локализацию, обусловливающую заинтересованность определенных органов (органная патология), клиническую картину заболевания. При этом следует придерживаться нозологического принципа, на основании которого васкулиты разделены на первичные и вторичные. Классификация системных васкулитов[по Серову В. В. и Коган Е. А., 1982] А. Первичные васкулиты: I. С преимущественным поражением аорты и её крупных ветвей и гиганто-клеточной гранулематозной реакцией: неспецифический аортоартериит (болезнь Такаясу), височный артериит (болезнь Хортона). II. С преимущественным поражением артерий среднего и мелкого калибра и деструктивно-продуктивной реакцией: 1) узелковый периартериит; 2) аллергический гранулематоз; 3) системный некротизирующий васкулит; 4) гранулематоз Вегенера; 5) лимфатический синдром с поражением кожи и слизистых оболочек. III. С преимущественным поражением артерий мелкого калибра, сосудов микроциркуляторного русла и вен: облитерирующий тромбангит (болезнь Бюргера). IV. С поражением артерий различных калибров — смешанная (неклассифицируемая) форма. Б. Вторичные васкулиты: V. При инфекционных заболеваниях: 1) сифилитические; 2) туберкулезные; 3) риккетсиозные, в том числе сыпнотифозные; 4) септические; 5) прочие. VI. При системных заболеваниях соединительной ткани: 1) ревматические; 2) ревматоидные; 3) волчаночные. VII. Васкулиты «гиперчувствительности» при: 1) сывороточной болезни; 2) пурпуре Шенлейна — Геноха; 3) эссенциальной смешанной криоглобулинемии; 4) злокачественных новообразованиях. Среди первичных системных васкулитов наибольшее значение имеют неспецифический аортоартериит, узелковый периартериит, гранулематоз Вегенера и облитерирующий тромбангит. Вторичные системные васкулиты описаны в главах, посвященных инфекционным и ревматическим заболеваниям. Неспецифический аортоартериитВ основе неспецифического аортоартериита (болезнь Такаясу) лежит воспаление артерий эластического типа — аорты и проксимальных отделов отходящих от нее ветвей, ствола легочной артерии. Этиология и патогенез. Этиология не выяснена, однако отмечается связь с различными инфекционными заболеваниями (риккетсиозы, ревматизм). Играют также роль профессиональные вредности (интоксикация пестицидами, соединениями свинца, сварочными аэрозолями). Патогенез связывают с иммунологическими механизмами. Патологическая анатомия. Наиболее часто поражение локализуется в области дуги аорты и брахиоцефальных артерий (74%), реже — в брюшном (42%) и грудном (18%) отделах аорты, в области бифуркации (18%) и в восходящей части дуги (9%). В процесс могут вовлекаться любые ветви аорты, в том числе венечные артерии сердца. При генерализации процесса воспалительные изменения обнаруживаются и в стенках артерий более мелкого калибра. Сосуды имеют характерный вид: их стенки утолщены, ригидны, представлены белесоватой тканью. Интима может иметь утолщения, суживающие просвет, в котором обнаруживаются пристеночные или обтурирующие тромбы (рис. 165). В адвентиции и периваскулярной ткани выражены явления склероза, встречаются аневризматические выпячивания стенки. Поражение может быть сегментарным или диффузным. В зависимости от макроскопической картины различают стенозирующий, аневризматический и деформирующий варианты неспецифического аортоартериита. 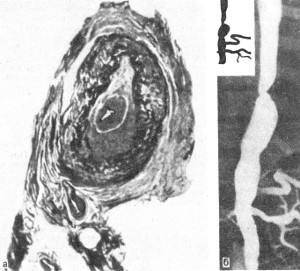 Рис. 165. Неспецифический аортоартериит: а — аорта; резкое утолщение стенки и окклюзия просвета; б — сужение нисходящей части грудной аорты, стеноз чревной и обеих почечных артерий, окклюзия верхней брыжеечной артерии (аортограмма, препарат А. В. Покровского). Микроскопически обнаруживают поражение всех слоев сосудистой стенки — панартериит с гигантоклеточной реакцией. Прослеживается смена фаз воспалительной реакции, завершающейся склерозированием сосудистой стенки, что позволяет говорить о стадиях неспецифического аортоаортита.Ранняя (острая) стадия характеризуется деструкцией внутренней эластической мембраны и инфильтрацией всех слоев стенки лимфоидными и плазматическими клетками, гигантские клетки редки. Интима утолщена за счет пролиферации эндотелия и пристеночных тромбов. Наибольшие изменения отмечаются в медии и адвентиции. В поздней (подострой) стадии описанные изменения сменяются продуктивной реакцией с формированием гранулём из макрофагов, эпителиоидных, гигантских и плазматических клеток, лимфоцитов. В финальной (склеротической) стадии развивается склероз стенки сосуда, в которой видны остатки внутренней эластической мембраны. Обнаруживаются организация тромботических масс, васкуляризация средней оболочки и стеноз просвета, вплоть до полной облитерации. Узелковый периартериит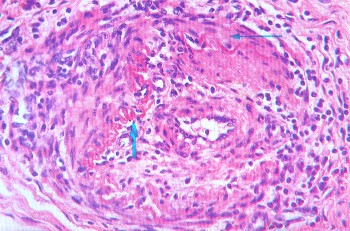 Узелковый полиартерит (Polyarteritis nodosa). Часть мышечной оболочки (тонкая стрелка) артерии и внутренняя эластическая мембрана (толстая стрелка) сохранены. Сосуд тромбирован, организация тромба привела к образованию соединительной ткани на месте бывшего просвета сосуда. Небольшой просвет в центре — результат частичной реканализации. H&E ×270. Узелковый периартериит (синонимы: классический узелковый периартериит,болезнь Куссмауля — Мейера) — ревматическое заболевание, характеризующееся системным поражением соединительной ткани артерий преимущественно среднего и мелкого калибров. Этиология и патогенез. Этиология заболевания неизвестна. В патогенезе ведущую роль играет иммунокомплексный механизм поражения сосудистой стенки, завершающийся фибриноидным некрозом. Патологическая анатомия. Среди артерий малого и среднего калибров наиболее часто поражаются почечные, (90—100%), венечные артерии сердца (88—90%), брыжеечные (57—60%), печеночные и артерии головного мозга (46%). Реже находят артерииты поперечнополосатой мускулатуры, желудка, поджелудочной железы, надпочечников, периферических нервов. Иногда в процесс вовлекаются артерии крупного калибра (сонные, подключичные, подвздошные, бедренные). 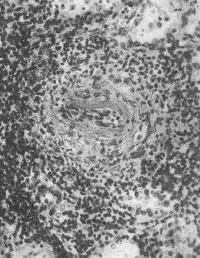 Рис. 166. Узелковый периартериит. В основе болезни лежит васкулит, причём воспаление в стенке артерии складывается из последовательной смены альтеративных изменений (сегментарный или циркулярный фибриноидный некроз средней оболочки), экссудативной и пролиферативной клеточной реакциями в наружной оболочке. Завершается воспаление склерозом с образованием узелковых утолщений стенки артерий (узелковый периартериит, рис. 166). В зависимости от фазы процесса, которую застаёт морфолог, при узелковом периартериите различают деструктивный, деструктивно-продуктивный и продуктивный васкулиты. Течение узелкового периартериита может быть острым, подострым и хроническим волнообразным, что определяет различный характер органных изменений. При остром и подостром течении во внутренних органах появляются фокусы ишемии, инфаркты, кровоизлияния; при хроническом волнообразном течении — склеротические изменения в сочетании с дистрофически-некротическими и геморрагическими, что ведёт к функциональной недостаточности тех или иных органов и систем. В почках часто развивается подострый (экстракапиллярный продуктивный) или хронический (мезангиальный) гломерулонефрит, ведущий к нефросклерозу и нарастающей почечной недостаточности. Гранулематоз ВегенераГранулематоз Вегенера — системный некротизирующий васкулит с гранулематозом и преимущественным поражением артерий и вен среднего и мелкого калибра, а также сосудов микроциркуляторного русла дыхательных путей, лёгких и почек. Этиология и патогенез. Развитие заболевания связывают с гипотетическим антигеном, природа которого пока не установлена. Высказываются предположения о значении микробных и вирусных агентов, а также лекарственных препаратов, обладающих антигенными и гаптенными свойствами. Роль провоцирующих факторов могут играть переохлаждение, инсоляция, вакцинация, часто предшествующие началу заболевания. Патогенез тесно связан с иммунологическими механизмами, причём имеются доказательства в пользу иммунокомплексной природы поражения сосудов. Патологическая анатомия. Морфологическую основу заболевания составляют: системный некротизирующий васкулит с гранулематозной реакцией; некротизирующий гранулематоз преимущественно верхних дыхательных путей с последующим вовлечением в процесс трахеи, бронхов и ткани лёгкого; гломерулонефрит. Сосудистые изменения при гранулематозе Вегенера складываются из трех фаз: альтеративной (некротической), экссудативной и продуктивной с выраженной гранулематозной реакцией. В исходе возникают склероз и гиалиноз сосудов с развитием хронических аневризм или стеноза, вплоть до полной облитерации просвета. В артериях среднего калибра (мышечного типа) чаще обнаруживается эндартериит, а в артериях мелкого калибра — панартериит. С большим постоянством поражаются сосуды микроциркуляторного русла, развиваются деструктивные и деструктивно-продуктивные артериолиты, капилляриты и венулиты. Поражение именно этих сосудов лежит в основе формирования гранулём, которые сливаются, образуя поля гранулематозной ткани, подвергающейся некрозу. Некротизирующий гранулематоз вначале обнаруживается в области верхних дыхательных путей, что сопровождается картиной назофарингита, седловидной деформацией носа, гайморита, фронтита, этмоидита, ангины, стоматита, ларингита, отита. Патогномоничным является гнойное воспаление с образованием язв и кровотечениями. В ряде случаев эти симптомы служат единственным проявлением заболевания — локализованной формыгранулематоза Вегенера. При прогрессировании развивается генерализованная форма, при которой некротизирующий гранулематоз обнаруживается в трахее, бронхах, ткани лёгкого, где развиваются язвенно-некротические процессы, фокусы бронхопневмонии. Помимо дыхательного тракта, гранулемы могут обнаруживаться также в почках, коже, тканях суставов, печени, селезёнке, сердце и других органах. В исходе гранулематозного поражения развиваются склероз и деформация органов. Гломерулонефрит — характерный признак гранулематоза Вегенера. Чаще он представлен мезангиопролиферативной или мезангиокапиллярной формой с фибриноидным некрозом капиллярных петель и артериол клубочков и экстракапиллярной реакцией (образование характерных «полулуний»). В подавляющем большинстве случаев наблюдается сочетание поражения верхних дыхательных путей, лёгких и почек. Облитерирующий тромбангиитОблитерирующий тромбангиит (болезнь Винивартера — Бюргера) — системный васкулит, при котором поражение преимущественно мелких артерий и вен нижних конечностей ведёт к окклюзии этих сосудов. Этиология и патогенез. Причины заболевания, как и механизм его развития, не установлены. Однако безусловное значение имеет курение. Болеют чаще мужчины в возрасте до 40 лет. Патологическая анатомия. Преобладает поражение вен нижних конечностей, развивается преимущественно продуктивный эндо-, мезо- и перифлебит, к которому присоединяется тромбоз с обтурацией просвета сосудов. В артериях нижних конечностей, которые поражаются в меньшей степени по сравнению с венами, развиваются аналогичные изменения — продуктивный эндо-, мезо- и периартериит. Сосуды приобретают вид толстых фиброзных тяжей с сегментарным утолщением стенок. Различают острую, подострую и хроническую стадии болезни. Для острой стадии характерно развитие альтеративно-экссудативного и альтеративно-продуктивного тромбоваскулита. К альтеративным изменениям присоединяется инфильтрация стенки сосуда и периваскулярной ткани полиморфно-ядерными лейкоцитами, что вызывает разрушение внутренней эластической мембраны, а иногда и образование микроабсцессов. В подострой стадии преобладает продуктивная тканевая реакция. В стенке сосудов обнаруживаются лимфогистиоцитарные инфильтраты, признаки избыточной васкуляризации и ранней организации тромбов. Особенно типично формирование гранулём, которые выявляются обычно в средней оболочке и вокруг некротизированных фрагментов внутренней эластической мембраны, а также в тромботических массах. Гранулёмы напоминают либо олеогранулемы, либо туберкулезные гранулемы. В хронической стадии доминируют признаки организации тромбов, что приводит к полной облитерации просвета сосуда. Организация тромбов может сопровождаться их канализацией и петрификацией. Возможна генерализация тромбангиита с вовлечением в процесс сосудов сердца и головного мозга, что ведёт к развитию инфарктов. Течение заболевания хроническое и волнообразное, в финале нередко осложняется гангреной конечности. 130. Охарактеризуйте ревматизм: этиология, патогенез, морфогенез, клинико-анатомические формы. Пе-речислите висцеральные проявления ревматизма. 131. Охарактеризуйте ревматический эндокардит: виды, морфология, исходы, причины смерти. 132. Охарактеризуйте ревматический мио- и перикардит: классификация, морфология исходы, причины смерти. 133. Дайте характеристику приобретенным порокам сердца: причины, патогенез, осложнения, причины смерти. 134. Охарактеризуйте узелковый периартериит: этиология, патогенез, патологические изменения, причины смерти. 135. Охарактеризуйте ревматоидный артрит: этиология, патогенез, патанатомия, осложнения, причины смерти. СИСТЕМНЫЕ ЗАБОЛЕВАНИЯ СОЕДИНИТЕЛЬНОЙ ТКАНИ (РЕВМАТИЧЕСКИЕ БОЛЕЗНИ) Рекомендуем повторить гистологию соединительной ткани, а также иммунную систему и её реакции. Системные заболевания соединительной ткани принято называть в настоящее времяревматическими болезнями. До недавнего времени их называли коллагеновыми, что не отражало их сущности. При ревматических болезнях поражается вся система соединительной ткани и сосудов в связи с нарушением иммунологического гомеостаза (болезни соединительной ткани с иммунными нарушениями). В группу этих болезней входят ревматизм, ревматоидный артрит, болезнь Бехтерева, системная красная волчанка, системная склеродермия, узелковый периартериит, дерматомиозит. Поражение соединительной ткани при ревматических болезнях проявляется в виде системной прогрессирующей дезорганизации и складывается из 4 фаз: мукоидного набухания, фибриноидных изменений, воспалительных клеточных реакций и склероза. Однако каждое из заболеваний имеет свои клинико-морфологические особенности в связи с преимущественной локализацией изменений в тех или иных органах и тканях. Течение хроническое и волнообразное. Этиология ревматических болезней изучена недостаточно. Наибольшее значение придают инфекции (вирус), генетическим факторам, определяющим нарушения иммунологического гомеостаза, влиянию ряда физических факторов (охлаждение, инсоляция) и лекарств (лекарственная непереносимость). В основе патогенеза ревматических заболеваний лежат иммунопатологические реакции — реакции гиперчувствительности как немедленного, так и замедленного типа. РЕВМАТИЗМ Ревматизм (болезнь Сокольского — Буйо) — инфекционно-аллергическое заболевание с преимущественным поражением сердца и сосудов, волнообразным течением, периодами обострения (атаки) и затихания (ремиссии). Чередование атак и ремиссий может продолжаться много месяцев и даже лет; иногда ревматизм принимает скрытое течение. Этиология. В возникновении и развитии заболевания доказана роль β-гемолитического стрептококка группы А, а также сенсибилизации организма стрептококком (рецидивы ангины). Придается значение возрастным и генетическим факторам (ревматизм — полигенно наследуемое заболевание). Патогенез. При ревматизме возникает сложный и многообразный иммунный ответ (реакции гиперчувствительности немедленного и замедленного типов) на многочисленные антигены стрептококка. Основное значение придается антителам, перекрестно реагирующим с антигенами стрептококка и антигенами тканей сердца, а также клеточным иммунным реакциям. Некоторые ферменты стрептококка оказывают протеолитическое влияние на соединительную ткань и способствуют расщеплению комплексов гликозаминогликанов с белками в основном веществе соединительной ткани. В результате иммунного ответа на компоненты стрептококка и на продукты распада собственных тканей в крови больных появляется широкий спектр антител и иммунных комплексов, создаются предпосылки для развития аутоиммунных процессов. Ревматизм принимает характер непрерывно-рецидивирующего заболевания с чертами аутоагрессии. Морфогенез. Структурную основу ревматизма составляют системная прогрессирующая дезорганизация соединительной ткани, поражение сосудов, особенно микроциркуляторного русла, и иммунопатологические процессы. В наибольшей степени все эти процессы выражены в соединительной ткани сердца (основное вещество клапанного и пристеночного эндокарда и в меньшей степени листков сердечной сорочки), где можно проследить все фазы её дезорганизации: мукоидное набухание, фибриноидные изменения, воспалительные клеточные реакции и склероз. Мукоидное набухание является поверхностной и обратимой фазой дезорганизации соединительной ткани и характеризуется усилением метахроматической реакции на гликозаминогликаны (преимущественно гиалуроновую кислоту), а также гидратацией основного вещества. Фибриноидные изменения (набухание и некроз) представляют собой фазу глубокой и необратимой дезорганизации: наслаиваясь на мукоидное набухание, они сопровождаются гомогенизацией коллагеновых волокон и пропитыванием их белками плазмы, в том числе фибрином.  Рис. 167. «Цветущая» ревматическая гранулема. Клеточные воспалительные реакции выражаются образованием прежде всего специфической ревматической гранулёмы. Формирование гранулёмы начинается с момента фибриноидных изменений и характеризуется вначале накоплением в очаге, повреждения соединительной ткани макрофагов, которые трансформируются в крупные клетки с гиперхромными ядрами. Далее эти клетки начинают ориентироваться вокруг масс фибриноида. В цитоплазме клеток происходит увеличение содержания РНК и зёрен гликогена. В дальнейшем формируется типичная ревматическая гранулема с характерным палисадообразным или веерообразным расположением клеток вокруг центрально расположенных масс фибриноида (рис. 167). Макрофаги принимают активное участие в рассасывании фибриноида, обладают высокой фагоцитарной способностью. Они могут фиксировать иммуноглобулины. Ревматические гранулемы, состоящие из таких крупных макрофагов, называют «цветущими», или зрелыми гранулёмами (см. рис. 167). В дальнейшем клетки гранулёмы начинают вытягиваться, среди них появляются фибробласты, фибриноидных масс становится меньше — формируется «увядающая» гранулёма. В итоге фибробласты вытесняют клетки гранулемы, в ней появляются аргирофильные, а затем коллагеновые волокна, фибриноид полностью рассасывается; гранулема приобретает характер рубцующейся. Цикл развития гранулемы составляет 3—4 мес. 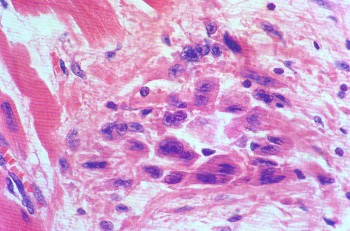 Острый ревматизм. Сердце, панкардит. В миокарде патогномоничные тельца Ашоффа (Aschoff), — скопление плеоморфных гистиоцитов с большими базофильными ядрами, в каждом ядре — ядрышко (т. н. "совиный глаз"). Некоторые клетки двухядерные. Цитоплазма слегка базофильна. В центре телец Ашоффа часто обнаруживают некротическую коллагеновую ткань. HE ×580. На всех фазах развития ревматические гранулёмы окружаются лимфоцитами и единичными плазматическими клетками. Вероятно, лимфокины, выделяемые лимфоцитами, активируют фибробласты, что способствует фиброплазии гранулемы. Процесс морфогенеза ревматического узелка описан Ашоффом (1904) и позднее более детально В. Т. Талалаевым (1921), поэтому ревматический узелок носит название ашофф-талалаевской гранулёмы. Ревматические гранулемы образуются в соединительной ткани как клапанного, так и пристеночного эндокарда, миокарда, эпикарда, адвентиции сосудов. В редуцированном виде они встречаются в перитонзиллярной, периартикулярной и межмышечной соединительной ткани. Помимо гранулём, при ревматизме наблюдаются неспецифические клеточные реакции, имеющие диффузный или очаговый характер. Они представлены межуточными лимфогистиоцитарными инфильтратами в органах. К неспецифическим тканевым реакциям относят и васкулиты в системе микроциркуляторного русла. Склероз является заключительной фазой дезорганизации соединительной ткани. Он носит системный храктер, но наиболее выражен в оболочках сердца, стенках сосудов и серозных оболочках. Чаще всего склероз при ревматизме развивается в исходе клеточных пролиферации и гранулём (вторичный склероз), в более редких случаях — в исходе фибриноидного изменения соединительной ткани (гиалиноз, «первичный склероз»). 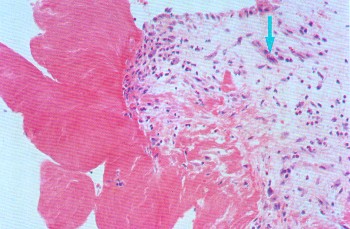 Острый ревматизм. Эндокардит, митральный клапан. При ревматической лихорадке эндокард в области смыкания створок клапанов воспаляется и образуются тромбы. Эти "вегетации" (наросты) состоят из тромбоцитов и фибрина. В левой части препарата — эозинофильные вегетации тесно связаны с эндокардом. Створка клапана утолщена, инфильтрирована макрофагами, лимфоцитами и плазматическими клетками по ходу микрососудов (указан стрелкой). HE ×235. Патологическая анатомия. Наиболее характерные изменения при ревматизме развиваются в сердце и сосудах. Выраженные дистрофические и воспалительные изменения в сердце развиваются в соединительной ткани всех его слоёв, а также в сократительном миокарде. Ими главным образом и определяется клинико-морфологическая картина заболевания. Эндокардит — воспаление эндокарда — одно из ярких проявлений ревматизма. По локализации различают эндокардит клапанный, хордальный и пристеночный. Наиболее выраженные изменения развиваются в створках митрального или аортального клапанов. Изолированное поражение клапанов правого сердца наблюдается очень редко и при наличии эндокардита клапанов левого сердца. При ревматическом эндокардите отмечаются дистрофические и некробиотические изменения эндотелия, мукоидное, фибриноидное набухание и некроз соединительной основы эндокарда, клеточная пролиферация (гранулематоз) в толще эндокарда и тромбообразование на его поверхности. Сочетание этих процессов может быть различным, что позволяет выделить несколько видов эндокардита. Выделяют 4 вида ревматического клапанного эндокардита [Абрикосов А. И., 1947]: диффузный, или вальвулит; острый бородавчатый; фибропластический; возвратно-бородавчатый. 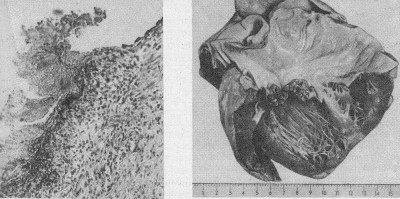 Рис. 168. Острый бородавчатый эндокардит. Рис. 169. Возвратно-бородавчатый эндокардит. Диффузный эндокардит, или вальвулит [по В. Т. Талалаеву], характеризуется диффузным поражением створок клапанов, но без изменений эндотелия и тромботических наложений. Острый бородавчатый эндокардит сопровождается повреждением эндотелия и образованием по замыкающему краю створок (в местах повреждения эндотелия) тромботических наложений в виде бородавок (рис. 168).Фибропластический эндокардит развивается как следствие двух предыдущих форм эндокардита при особой склонности процесса к фиброзу и рубцеванию. Возвратно-бородавчатый эндокардит характеризуется повторной дезорганизацией соединительной ткани клапанов, изменением их эндотелия и тромботическими наложениями на фоне склероза и утолщения створок клапанов (рис. 169). В исходе эндокардита развиваются склероз и гиалиноз эндокарда, что приводит к его утолщению и деформации створок клапана, т. е. к развитию порока сердца (см. Порок сердца). Миокардит — воспаление миокарда, постоянно наблюдающееся при ревматизме. Выделяют 3 его формы: 1) узелковый продуктивный (гранулематозный); 2) диффузный межуточный экссудативный; 3) очаговый межуточный экссудативный.  Рис. 167. «Цветущая» ревматическая гранулема. Узелковый продуктивный (гранулематозный) миокардитхарактеризуется образованием в периваскулярной соединительной ткани миокарда ревматических гранулем (специфический ревматический миокардит — см. рис. 167). Гранулемы, распознающиеся только при микроскопическом исследовании, рассеяны по всему миокарду, наибольшее их число встречается в ушке левого предсердия, в межжелудочковой перегородке и задней стенке левого желудочка. Гранулемы находятся в различных фазах развития. «Цветущие» («зрелые») гранулемы наблюдаются в период атаки ревматизма, «увядающие» или «рубцующиеся» — в период ремиссии. В исходе узелкового миокардита развивается периваскулярный склероз, который усиливается по мере прогрессирования ревматизма и может приводить к выраженному кардиосклерозу. Диффузный межуточный экссудативный миокардит, описанный М. А. Скворцовым, характеризуется отёком, полнокровием интерстиция миокарда и значительной инфильтрацией его лимфоцитами, гистиоцитами, нейтрофилами и эозинофилами. Ревматические гранулемы встречаются крайне редко, в связи с чем говорят о неспецифическом диффузном миокардите. Сердце становится очень дряблым, полости его расширяются, сократительная способность миокарда в связи с развивающимися в нем дистрофическими изменениями резко нарушается. Эта форма ревматического миокардита встречается в детском возрасте и довольно быстро может заканчиваться декомпенсацией и гибелью больного. При благоприятном исходе в миокарде развивается диффузный кардиосклероз. Очаговый межуточный экссудативный миокардит характеризуется незначительной очаговой инфильтрацией миокарда лимфоцитами, гистиоцитами и нейтрофилами. Гранулемы образуются редко. Эта форма миокардита наблюдается при латентном течении ревматизма. При всех формах миокардита встречаются очаги повреждения и некробиоза мышечных клеток сердца. Такие изменения сократительного миокарда могут быть причиной декомпенсации даже в случаях с минимальной активностью ревматического процесса. Перикардит имеет характер серозного, серозно-фибринозного или фибринозного и нередко заканчивается образованием спаек. Возможна облитерация полости сердечной сорочки и обызвествление образующейся в ней соединительной ткани (панцирное сердце). При сочетании эндо- и миокардита говорят о ревматическом кардите, а при сочетании эндо-, мио- и перикардита — о ревматическом панкардите. 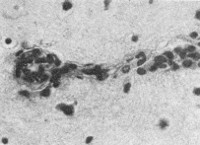 Рис. 170. Капиллярит и артериолит головного мозга при ревматизме. Сосуды разного калибра, в особенности микроциркуляторного русла, постоянно вовлекаются в патологический процесс. Возникают ревматические васкулиты — артерииты, артериолиты и капилляриты. В артериях и артериолах возникают фибриноидные изменения стенок, иногда тромбоз. Капилляры окружаются муфтами из пролиферирующих адвентициальных клеток. Наиболее выражена пролиферация эндотелиальных клеток, которые слущиваются. Такая картина ревматического эндотелиоза характерна для активной фазы заболевания. Проницаемость капилляров резко повышается. Васкулиты при ревматизме носят системный характер, т. е. могут наблюдаться во всех органах и тканях (рис. 170). В исходе ревматического васкулита развивается склероз сосудов (артериосклероз, артериолосклероз, капилляросклероз). Поражение суставов — полиартрит — считается одним из постоянных проявлений ревматизма. В настоящее время оно встречается у 10—15% больных. В полости сустава появляется серозно-фибринозный выпот. Синовиальная оболочка полнокровна, в острой фазе в ней наблюдаются мукоидное набухание, васкулиты, пролиферация синовиоцитов. Суставной хрящ обычно сохраняется. Деформации обычно не развиваются. В околосуставных тканях, по ходу сухожилий соединительная ткань может подвергаться дезорганизации с гранулематозной клеточной реакцией. Возникают крупные узлы, что характерно для нодозной (узловатой) формы ревматизма. Узлы состоят из очага фибриноидного некроза, окруженного валом из крупных клеток макрофагального типа. С течением времени такие узлы рассасываются, и на их месте остаются рубчики. Поражение нервной системы развивается в связи с ревматическими васкулитами (см. рис. 170) и может выражаться дистрофическими изменениями нервных клеток, очагами деструкции мозговой ткани и кровоизлияниями. Такие изменения могут доминировать в клинической картине, что чаще встречается у детей — церебральная форма ревматизма (малая хорея). При ревматической атаке наблюдаются воспалительные изменения серозных оболочек (ревматический полисерозит), почек (ревматический очаговый или диффузный гломерулонефрит), лёгких с поражением сосудов и интерстиция (ревматическая пневмония), скелетных мышц (мышечный ревматизм), кожи в виде отека, васкулитов, клеточной инфильтрации (нодозная эритема), эндокринных желёз, где развиваются дистрофические и атрофические изменения. В органах иммунной системы находят гиперплазию лимфоидной ткани и плазмоклеточную трансформацию, что отражает состояние напряжённого и извращённого (аутоиммунизация) иммунитета при ревматизме. Клинико-анатомические формы. По преобладанию клинико-морфологических проявлений заболевания выделяются (в известной мере условно) следующие описанные выше формы ревматизма: кардиоваскулярная; полиартритическая; нодозная (узловатая); церебральная. Осложнения ревматизма чаще связаны с поражением сердца, В исходе эндокардита возникают пороки сердца. Бородавчатый эндокардит может стать источником тромбоэмболии сосудов большого круга кровообращения, в связи с чем возникают инфаркты в почках, селезенке, в сетчатке, очаги размягчения в головном мозге, гангрена конечностей и т. д. Ревматическая дезорганизация соединительной ткани приводит к склерозу, особенно выраженному в сердце. Осложнением ревматизма могут стать спаечные процессы в полостях (облитерация полости плевры, перикарда и т. д.). Смерть от ревматизма может наступить во время атаки от тромбоэмболических осложнений, но чаще больные умирают от декомпенсированного порока сердца. РЕВМАТОИДНЫЙ АРТРИТ Ревматоидный артрит (синонимы: инфекционный полиартрит, инфект-артрит) — хроническое ревматическое заболевание, основу которого составляет прогрессирующая дезорганизация соединительной ткани оболочек и хряща суставов, ведущая к их деформации. Этиология и патогенез. В возникновении заболевания допускается роль бактерий (β-гемолитический стрептококк группы В), вирусов, микоплазмы. Большое значение придается генетическим факторам. Известно, что заболевают ревматоидным артритом преимущественно женщины — носители антигена гистосовместимости HLA/B27 и D/DR4. В генезе тканевых повреждений — как локальных, так и системных — при ревматоидном артрите важная роль принадлежит высокомолекулярным иммунным комплексам. Эти комплексы содержат в качестве антигена IgG, а в качестве антитела — иммуноглобулины различных классов (IgM, IgG, IgA), которые называют ревматоидным фактором. 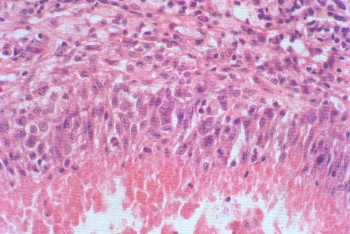 Ревматоидный артрит (rheumatoid arthritis), аортальный клапан. Ревматоидный узелок в аортальном клапане, центр содержит аморфный некротический материал (внизу), окружённый стеной вытянутых гистиоцитов, выстроенных "бок-в-бок" палисадом (palisading). Вне зоны гистиоцитов расположены округлые макрофаги и лимфоциты. HE ×360. Ревматоидный фактор продуцируется как в синовиальной оболочке (его находят в синовиальной жидкости, синовиоцитах и в клетках, инфильтрирующих ткани сустава), так и в лимфатических узлах (ревматоидный фактор циркулирующих в крови иммунных комплексов). Изменения тканей суставов в значительной мере связаны с синтезируемым местно, в синовиальной оболочке, ревматоидным фактором, относящимся преимущественно к IgG. Он связывается с Fc-фрагментом иммуноглобулина-антигена, что ведёт к образованию иммунных комплексов, активирующих комплемент и хемотаксис нейтрофилов. Эти же комплексы реагируют с моноцитами и макрофагами, активируют синтез простагландинов и интерлейкина I, которые стимулируют выброс клетками синовиальной оболочки коллагеназы, усиливая повреждение тканей. Иммунные комплексы, содержащие ревматоидный фактор и циркулирующие в крови, осаждаясь на базальных мембранах сосудов, в клетках и тканях, фиксируют активированный комплемент и вызывают воспаление. Оно касается прежде всего сосудов микроциркуляции (васкулит). Помимо гуморальных иммунных реакций, при ревматоидном артрите имеют значение и реакции гиперчувствительности замедленного типа, проявляющиеся наиболее ярко в синовиальной оболочке. 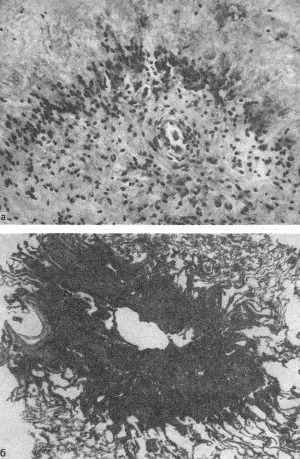 Рис. 171. Ревматоидный узел. а — фибриноидный некроз в околосуставной ткани с клеточной реакцией на периферии; б — сформированный ревматоидный узелок в лёгком с некрозом и распадом в центре. Патологическая анатомия. Изменения возникают в тканях суставов, а также в соединительной ткани других органов. В суставах процессы дезорганизации соединительной ткани определяются в околосуставной ткани и в капсуле мелких суставов кистей рук и стоп, обычно симметрично захватывая как верхние, так и нижние конечности. Деформация наступает сначала в мелких, а затем в крупных, обычно в коленных, суставах. В околосуставной соединительной ткани первоначально наблюдаются мукоидное набухание, артериолиты и артерииты. Далее наступает фибриноидный некроз, вокруг очагов фибриноидного некроза появляются клеточные реакции: скопления крупных гистиоцитов, макрофагов, гигантских клеток рассасывания. В итоге на месте дезорганизации соединительной ткани развивается зрелая волокнистая соединительная ткань с толстостенными сосудами. При обострении заболевания те же изменения возникают в очагах склероза. Описанные очаги фибриноидного некроза носят название ревматоидных узлов (рис. 171). Они появляются обычно около крупных суставов в виде плотных образований размером до лесного ореха. Весь цикл их развития от начала возникновения мукоидного набухания до образования рубца занимает 3—5 мес. В синовиальной оболочке воспаление появляется в самые ранние сроки заболевания. Возникает синовит (рис. 172) — важнейшее морфологическое проявление болезни, в развитии которого выделяют три стадии.  Рис. 172. Синовит при ревматоидном артрите. а — рисовые тельца; б — синовит; в — плазматические клетки инфильтрата; г—фиксация IgG в стенке артериолы. В первой стадии синовита в полости сустава скапливается мутноватая жидкость; синовиальная оболочка набухает, становится полнокровной, тусклой. Суставной хрящ сохранен, хотя в нем могут появляться поля, лишенные клеток, и мелкие трещины. Ворсины отечные, в их строме — участки мукоидного и фибриноидного набухания, вплоть до некроза некоторых ворсин. Такие ворсины отделяются в полость сустава и из них образуются плотные слепки — так называемые рисовые тельца. Сосуды микроциркуляторного русла полнокровны, окружены макрофагами, лимфоцитами, нейтрофилами, плазматическими клетками; местами появляются кровоизлияния. В стенке фибриноидно-изменённых артериол обнаруживают иммуноглобулины. В ряде ворсин определяется пролиферация синовиоцитов. В цитоплазме плазматических клеток обнаруживается ревматоидный фактор. В синовиальной жидкости увеличивается содержание нейтрофилов, причём в цитоплазме некоторых из них также обнаруживается ревматоидный фактор. Такие нейтрофилы названы рагоцитами (от греч. ragos — гроздь винограда). Их образование сопровождается активацией ферментов лизосом, выделяющих медиаторы воспаления и тем самым способствующих его прогрессированию. Первая стадия синовита иногда растягивается на несколько лет. 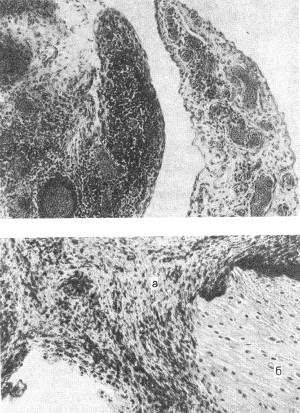 Рис. 173. Синовит при ревматоидном артрите. Образование лимфоидных фолликулов в толще ворсин. Рис. 174. Ревматоидный артрит. Грануляционная ткань (а) «наползает» на суставной хрящ (б). Во второй стадии синовита наблюдается разрастание ворсин и разрушение хряща. По краям суставных концов костей постепенно возникают островки грануляционной ткани, которая в виде пласта — паннуса (от лат. pannus — лоскут) наползает на синовиальную оболочку и на суставной хрящ. Этот процесс особенно ярко выражен в мелких суставах кистей рук и стоп. Межфаланговые и пястно-пальцевые суставы легко подвергаются вывиху или подвывиху с типичным отклонением пальцев в наружную (ульнарную) сторону, что придает кистям вид плавников моржа. Аналогичные изменения наблюдаются в суставах и костях пальцев нижних конечностей. В крупных суставах в этой стадии отмечаются ограничение подвижности, сужение суставной шели и остеопороз эпифизов костей. Наблюдается утолщение капсулы мелких суставов, её внутренняя поверхность неровная, неравномерно полнокровная, хрящевая поверхность тусклая, в хряще видны узуры, трещины. В крупных суставах отмечается срастание соприкасающихся поверхностей синовиальной оболочки. При микроскопическом исследовании местами виден фиброз синовиальной оболочки, местами — очаги фибриноида. Часть ворсин сохранена и разрастается, строма их пронизана лимфоцитами и плазматическими клетками. Местами в утолщенных ворсинах формируются очаговые лимфоидные скопления в виде фолликулов с зародышевыми центрами (рис. 173) — синовиальная оболочка становится органом иммуногенеза. В плазматических клетках фолликулов выявляется ревматоидный фактор. Среди ворсин встречаются поля грануляционной ткани, богатой сосудами и состоящей из нейтрофилов, плазматических клеток, лимфоциов и макрофагов. Грануляционная ткань разрушает и замещает ворсинки, нарастает на поверхность хряща и проникает в его толщу через небольшие трещины (рис. 174). Гиалиновый хрящ под влиянием грануляций постепенно истончается, расплавляется; костная поверхность эпифиза обнажается. Стенки сосудов синовиальной оболочки утолщены и гиалинизированы. 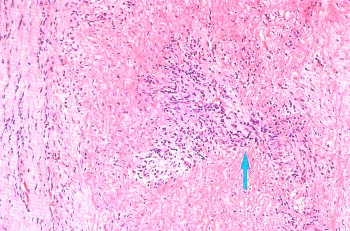 Ревматоидный артрит (rheumatoid arthritis), аорта. Интима (слева) утолщена и фиброзна. Инфильтрат клеток хронического воспаления (показан стрелкой) в медии, окружает vasa vasorum. Выражена деструкция эозинофильной мышечно-эластической пластинки воспалённых сосудов. HE ×150 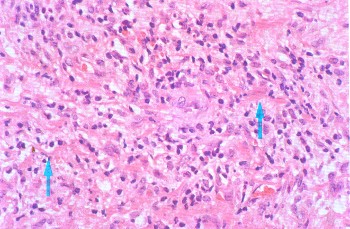 Ревматоидный артрит (rheumatoid arthritis), аорта. Воспалительная реакция вокруг vasa vasorum (периартерит) в медии при большем увеличении. Реакция гранулематозная, мононуклеары различных типов, включая гистиоциты, лимфоциты и немного плазмоцитов. Сосуд в центре этой реакции трудно различить ввиду его поперечного сечения и окклюзии просвета эндартеритом. Видны фрагменты эластической ткани от разрушенной средней пластинки (показаны стрелками). HE ×360 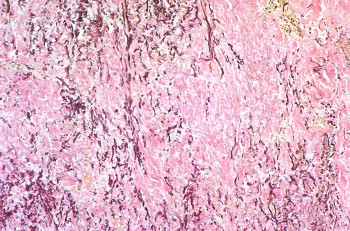 Ревматоидный артрит (rheumatoid arthritis), аорта. Во внешней ⅔ стенки видны эластические волокна (чёрные) и коллагеновые (сиренево-красные). Все эластические пластинки разрушены до маленьких фрагментов, промежутки заполнены коллагеновой тканью. Elastic-van Gieson ×150. Третья стадия ревматоидного синовита, которая развивается иногда через 20—30 лет от начала заболевания, характеризуется появлением фиброзно-костного анкилоза. Наличие различных фаз созревания грануляционной ткани в полости сустава (от свежих до рубцовых) и масс фибриноида свидетельствует о том, что в любой стадии болезни, иногда даже при многолетнем её течении, процесс сохраняет свою активность и неуклонно прогрессирует, что приводит к тяжёлой инвалидизации больного. Висцеральные проявления ревматоидного артрита обычно выражены незначительно. Они проявляются изменениями соединительной ткани и сосудов микроциркуляторного русла серозных оболочек, сердца, лёгких, иммунокомпетентной системы и других органов. Довольно часто возникают васкулиты и полисерозит, поражение почек в виде гломерулонефрита, пиелонефрита, амилоидоза. Реже встречаются ревматоидные узлы и участки склероза в миокарде и лёгких. Изменения иммунокомпетентной системы характеризуются гиперплазией лимфатических узлов, селезёнки, костного мозга; выявляется плазмоклеточная трансформация лимфоидной ткани, причём имеется прямая зависимость между выраженностью гиперплазии плазматических клеток и степенью активности воспалительного процесса. Осложнения. Осложнениями ревматоидного артрита являются подвывихи и вывихи мелких суставов, ограничение подвижности, фиброзные и костные анкилозы, остеопороз. Самое грозное и частое осложнение — нефропатический амилоидоз. Смерть больных ревматоидным артритом наступает часто от почечной недостаточности в связи с амилоидозом или от ряда сопутствующих заболеваний — пневмонии, туберкулёза и др. 136. Охарактеризуйте системную красную волчанку: этиология, патогенез, патанатомия, осложнения, при-чины смерти. 137. Охарактеризуйте склеродермию (системный прогрессирующий склероз), болезнь Бехтерева, дерма-томиозит: этиология, патогенез, патологическая анатомия, осложнения, причины смерти. |
