РЕФЕРАТ Атипичные пневмонии.. План реферата тяжелый острый респираторный синдром (торс)
 Скачать 4.37 Mb. Скачать 4.37 Mb.
|
|
Клиника Клиническая картина ТОРС неспецифична. Действительно, современные исследования свидетельствуют, что клинические проявления пневмонии определяются не только биологией возбудителя, но и такими факторами, как возраст больного, наличие или отсутствие сопутствующих заболеваний и т.д. В этой связи «атипичная» пневмония нередко имеет проявления типичной и, напротив, пневмококковая пневмония может в части случаев характеризоваться атипичной симптоматикой. Сравнение различных проявлений типичной и «атипичной» пневмоний зачастую свидетельствует об отсутствии достоверных различий в частоте
отдельных симптомов и признаков заболеваний, и, напротив, о значительных клинических «пересечениях». Проявления заболевания сходны с хорошо известной атипичной пневмонией, возбудителями которой являются легионеллы, микоплазма, хламидии. характеризуется появлением признаков, которые напоминают начало гриппа. Инкубационный период длится несколько дней. Если человек заболел, контактируя с больным человеком, то инкубационный период не превышает пяти дней. Более продолжительные сроки инкубационного периода характерны для передачи коронавируса от животных. В ноябре и декабре, когда только еще формировалась пандемия, высказывалось мнение о том, что инфекционное заболевание не передается от человека к человеку. При анализе эпидемиологических кластеров очень скоро была продемонстрирована высокая контагиозность ТОРС именно при контакте с больным человеком. Медицинские работники стали группой высокого риска. Клиническая картина болезни зависит также от возраста. Острое начало, тяжелые осложнения и высокая летальность были характерны для пожилых людей. В возрасте после 65 лет летальность достигала 40%, в то же самое время она была существенно ниже среди детской популяции. Все авторы привлекли внимание к тому, что у больных ТОРС болезнь начиналась с высокой температуры ( выше 38°С ) и она не спадала в течение нескольких дней, иногда температура тела может быть нормальной даже на фоне прогрессирования заболевания. Наряду с этим быстро ухудшается общее состояние — появляются головная боль, головокружение, недомогание. Затем присоединяется тошнота, рвота, воспаление гортани, кашель с отделением мокроты, сопровождающийся нарастающей одышкой; иногда может присоединяться диарейный синдром. Температурная реакция сопровождалась появлением мышечных и головных болей. Выраженные признаки поражения нейромышечной системы (особенно подчеркивается головная боль) наводили на мысль о том, что вероятным возбудителем являются вирусы Hendra или Nipah, которые относятся к группе нейроинфекционных заболеваний. Температурная реакция наблюдалась, как уже отмечалось, у всех наблюдаемых больных. На следующем месте по частоте встречаемости симптомов был кашель. Он характеризовался, как сухой, непродуктивный; кашель беспокоил особенно в ночные часы, нарушая сон заболевшего человека. Среди других признаков периода виремии следует обратить внимание на боли в горле, диарею. Однако эти симптомы не доминировали в клинической картине и встречались гораздо реже, чем температура и кашель. Физикальное обследование выявляло появление влажных хрипов в базальных отделах легких с обеих сторон. Интенсивность хрипов возрастала к завершению инспираторного цикла, они не зависели от положения больного и не исчезали после возникновения кашля. Характеристика аускультативной картины напоминала ту, которая встречается при бронхиолитах. Непродолжительный по срокам инкубационный период заканчивался с появлением признаков вирусемии: высокая температура, нейромышечные боли, диарея, боль в горле. Продолжительность этого периода составила 3-5 дней. Грозным признаком, который свидетельствовал о начале периода осложнений болезни, была одышка. Одышка носила смешанный характер и нарастала во время разговора больного, туалета, носила особенно выраженный характер в ночные часы. С появлением одышки снижалась сатурация кислорода. Так, при проведении пульс-оксиметрии сатурация была ниже 90%, у тяжелых больных показатели снижались до 70%. В этот период все больные, у которых выявлялись признаки гипоксемии, нуждались в респираторной поддержке. Ингаляции кислорода, как правило, не приносили облегчения, что являлось показанием к проведению неинвазивной вентиляция легких или у крайне тяжелых больных - искусственной вентиляции. Таким образом, в клинической картине ТОРС можно выделить несколько этапов. Начало болезни, которое знаменовало завершение инкубационного периода, характеризовалось гриппоподобными проявлениями. Однако следует обратить внимание на появление сухого, непродуктивного кашля, который нарушал сон и причинял большое беспокойство больному. Этот период виремии у тяжелых больных трансформировался в стадию острой дыхательной недостаточности, как проявление респираторного дистресс-синдрома. Среди этой категории больных возрастала летальность, они нуждались в проведении методов интенсивной терапии, включая респираторную поддержку. Наконец, необходимо выделить этап таких осложнений, как пневмония, сепсис, вызванный колонизацией грибами, преимущественно Aspergilla fumigates. Необходимо подчеркнуть особенности аускультативной картины у больных ТОРС. Влажные хрипы на высоте вдоха характерны для бронхиолита, изменения в аускультативной картине носили двухсторонний характер. Возникновению пневмонии предшествовало развитие клинической картины дыхательной недостаточности (респираторный дистресс-синдром). Из лабораторных методов диагностики ТОРС внимание привлекает лейкопения и лимфоцитопения; последняя, возможно, обусловлена назначением терапии глюкокортикостероидами (N.S. Panesar). В результате проведенной работы по тестированию биологического материала на наличие SARS-CoV референс-лабораториями нескольких стран мира ВОЗ разработаны рекомендации по лабораторной диагностике SARS. Предложено несколько методов диагностики, но не один из них не является абсолютным и не исключает параллельного использования других методов. Молекулярный тест — выявляет специфическую РНК SARS-CoV в различных биологических пробах — кровь, фекалии, отделяемое респираторного тракта или ткани организма, Доступна только для высокоспециализированных лабораторий. Выделение вируса — присутствие вируса подтверждается заражением чувствительной к нему культуры клеток при внесении в нее проб от пациента (кровь, фекалии, респираторный секрет) и последующим культивированием вируса. Эта методика очень дорогостоящая, длительная и доступна только вирусологическим лабораториям. Выявление антител — существуют различные методы для выявления антител, которые продуцируются в организме больного в ответ на инфицирование SARS-CoV. Коммерческих тест-систем в настоящее время нет. В основном используются 2 метода для выявления антител: энзимсвязанный иммуно-сорбентный (ELISA) и иммунофлюоресцентный. ELISA-тест выявляет смесь антител IgM и IgG в сыворотке крови пациентов с SARS, но дает положительные результаты не ранее 21-го дня от начала заболевания, т.е. носит ретроспективный характер. Метод непрямой иммунофлюорес-ценции дает положительный результат на 10-й день от начала заболевания и выявляет lgM-антитела, но может быть оценен только в парных сыворотках, т.е. необходимы повторное исследование в динамике инфекционного процесса и нарастание титра антител не менее чем в 4 раза. Следовательно, результаты лабораторного исследования носят вспомогательный характер при п 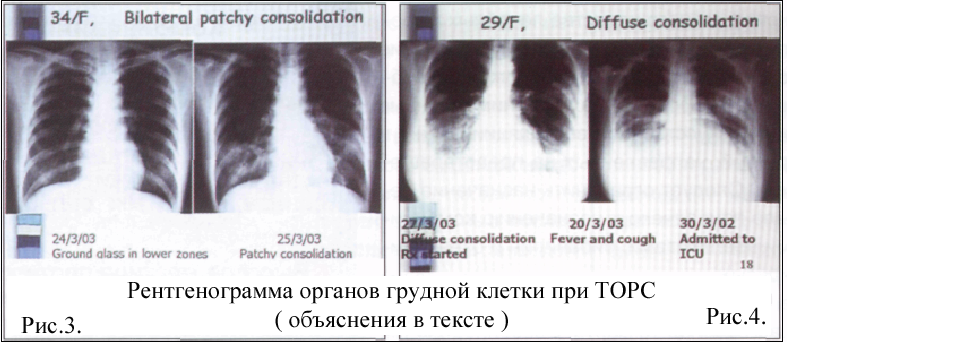 одозрении на SARS и могут рассматриваться как подтверждающие только при наличии соответствующих эпидемиологических и клинических данных. одозрении на SARS и могут рассматриваться как подтверждающие только при наличии соответствующих эпидемиологических и клинических данных.В соответствии с рекомендациями ВОЗ, диагноз SARS может быть заподозрен у пациентов, прибывших из регионов, где документально подтверждена эпидемия данного заболевания или есть сообщение о контакте пациента с больными SARS, а также имеется соответствующая клиническая картина заболевания: острое начало с температуры выше 38°С, кашель, затруднение дыхания и изменения в легких (рентгенографически подтвержденная атипичная пневмония, острый респираторный дистресс-синдром). ВОЗ координировала работу клиницистов и провела несколько Интернет-конференций. В частности, обсуждались вопросы изменений на рентгенограммах органов грудной клетки и при проведении компьютерной томографии. Рентгенографическое обследование грудной клетки в начальный период заболевания может не выявить каких-либо нарушений, однако с момента стабилизации температурной реакции на высоких цифрах у большинства пациентов обнаруживают множественные, маленькие, неправильной формы, несимметричные очаги просветления, которые в течение 1—2 дней приобретают характер множественных двусторонних интерстициальных или сливающихся инфильтратов. Следовательно, на начальных этапах заболевания поражения легких носят разнообразный характер — от несимметричных единичных фокальных образований до множественных двусторонних очагов. При развитии SARS имеются очаги затемнения в легочной ткани у всех пациентов, но разной степени выраженности. Первичные данные рентгенологического исследования легких могут отличаться от признаков, характерных для атипичной бронхопневмонии, вызванной другими возбудителями. При SARS это может быть поражение только периферической зоны легочных полей. Вовлечение в процесс плевры, каверны, выраженная лимфоаденопатия, как правило, не выявляются. Первоначально выраженность респираторных симптомов и аускультатив-ные данные не соответствуют незначительным, выявляемым рентгенографически, изменениям. При клиническом ухудшении очаги поражения быстро увеличиваются, к 7—10-му дню заболевания процесс принимает тяжелое течение. На рисунке 6 рентгенограмма органов грудной клетки женщины 34 лет, которая наблюдалась в университетской клинике Гонгконга. На первой рентгенограмме представлены начальные проявления морфологических изменений при ТОРС, которые приобрели билатеральный характер и стремительно наросли в течение одних суток, несмотря на проводимую антибактериальную терапию. Данное клиническое наблюдение подчеркивает стремительный характер изменений, которые могут происходить у больных ТОРС, т.е. в течение одного - двух дней их состояние может стать критически тяжелым. EMBED Photoshop.Image.7 \s 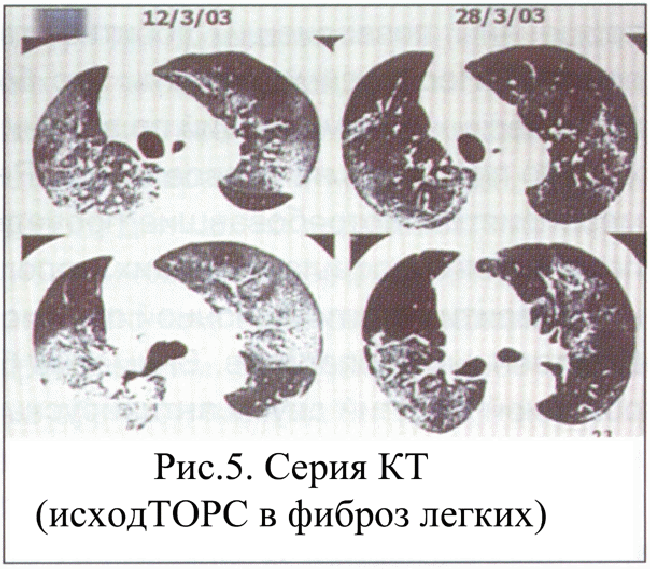  На рисунке 7 представлены рентгенограммы женщины 29 лет, у которой 20 марта 2003 года появились температура и кашель. Через неделю от начала заболевания она поступает в клинику в тяжелом состоянии, при рентгенографии выявляется диффузная консолидация в нижних и средних зонах обоих легких. Состояние ее прогрессивно ухудшается, и на второй день после госпитализации, в связи с развитием респираторного дистресс-синдрома, она поступает в блок интенсивной терапии. На рисунке 8 представлена серия компьютерных томограмм, на которых видны динамические изменения инфильтратов, расположенных в базальных отделах легких, с исходом в начинающийся фиброз. При сканировании установлено поражение задней поверхности нижних долей легких, характерное для пневмонии, в основе которой лежит бронхолитическая облитерация, причем бронходилатация не выявляется. Следовательно, SARS может быть рентгенографически неотличим от других тяжелых форм пневмонии — таких, как облитерирую-щий бронхиолит и острая интерстициальная пневмония. Группа исследователей, работающих в Гонконге, считает, что рентгенографическое исследование грудной клетки играет важную роль в прогнозировании течения заболевания, особенно если в конце 1-й недели незначительные асимметричные первичные единичные очаги поражения легких приобретают характер двусторонних, сливаются между собой и коррелируют с нарастающей легочной дисфункцией. Следовательно, тяжесть течения SARS варьирует от незначительных симптомов поражения респираторного тракта до развития тяжелых состояний, осложняющихся легочным дистресс-синдромом, приводящим к смерти пациентов (см. таблицу). Летальность в различных возрастных группах значительно колеблется: у пациентов до 24 лет она составляет 1%, от 25 до 44 лет — 6%, от 45 до 65 лет —15% и у лиц старше 65 лет превышает 50%. В первых публикациях, позднее подтвержденных, сообщалось о возможной 2-й волне лихорадки (у 85,3% больных) в сроки от 4-го до 18 дня (в среднем — на 8,9±3,1-й день), выраженной диарее (у 73,3%) от 3 до 15-го дней (на 7,5±2,3-й день), ухудшении рентгенографической картины (у 80%) от 3-го до 13-го дня (на 7,4±2,2-й день), нарастании симптомов поражения дыхательного тракта (у 45,3%) от 5-го до 19-го дня (на 8,6±3-й день). У 45,5% пациентов важным предвестником ухудшения состояния служит появление на рентгенограмме новых очагов в легочной ткани. С помощью ПЦР удалось выявить, что максимальное выделение вируса возбудителя SARS с мокротой отмечается на 10-й день заболевания, снижение его — к 15-му дню. Факторами риска быстрого прогрессирования заболевания и ухудшения прогноза являются возраст старше 65 лет, хронический гепатит В, нейтрофилез на фоне лимфопении, высокий уровень лактатдегидрогеназы, повышение уровня аланинаминотрансферазы после начала курса терапии рибавирином и глюкокортикостероидами. На клинических конференциях, организованных ВОЗ и CDC, а в последующем Европейским респираторным и Американским торакальным обществами, в которых, в частности, приняли участие российские пульмонологи, особое внимание было уделено исходам тяжелого острого респираторного синдрома. Наибольший опыт по этим вопросам накопился у врачей из Гонгконга. Они выделили три варианта разрешения пневмонии: наиболее часто происходило полное обратное развитие воспалительных изменений в органах дыхания; у другой части больных в ближайшие два-три месяца происходил рецидив пневмонии; третью часть составили больные, у которых наметились признаки фиброза легких. J.M. Nicolas et al. опубликовали данные о морфологических изменениях легочной ткани, полученной при аутопсии умерших больных. Необходимо сразу сказать, что установить специфические изменения в легких, которые были бы патогномоничны для ТОРС, не удалось. Для ранней стадии патологических изменений у умерших больных было характерно диффузное повреждение альвеол, но эти изменения не отмечались у всех умерших больных. Выражены изменения со стороны эпителиальных клеток, в цитоплазме которых обнаруживался коронавирус. Они теряли реснички, и происходила их гибель, в ряде случаев выявлялась выраженная метаплазия. Особое внимание было обращено на появление гигантских клеток в интерстиции. Вторичные изменения касались развития пневмонических инфильтратов. В большом проценте случаев у умерших выявлялись грибковые поражения - как морфологических структур легких, так и других органов и систем человеческого организма. На рисунке 9 представлены гистологические исследования легочной ткани, которые относятся к ранним проявлениям ТОРС. Они характеризуются диффузным повреждением альвеол и их отеком. На рисунке 10 представлены гистологические исследования легочной ткани умершего больного. Внимание было привлечено к появлению мультинуклеарных клеток с выраженной клеточной атипией. У большинства умерших больных выявлялись изменения, характерные для бактериального инфекционного процесса. Эта проблема дискутировалась, так как оставалось непонятным: связаны ли бактериальные воспалительные процессы в легких с естественным течением болезни или же они носят ятрогенный характер и появляются вследствие назначенной терапии антибиотиками и стероидными гормональными препаратами? На рисунке 11 представлены данные гистологического исследования больного, умершего от ТОРС. Характер изменений свидетельствует о диффузном повреждении альвеол и развитии бронхопневмонии, о чем говорит нейтрофильная инфильтрация. Выше уже обсуждалась проблема грибкового поражения дыхательных путей. Профессор N. Zhong наблюдал больного, умершего от ТОРС, который длительное время находился в реанимационном отделении, ему проводилась искусственная вентиляция легких и он получал массивную терапию антибиотиками. На рисунке 12 приводится гистограмма легочных альвеол, заполненных грибами рода Aspergilla fumigates. Таким образом, морфологические изменения в определенной степени зависят от стадии развития тяжелого острого респираторного синдрома. Если больной человек умирал в ранние сроки развития ТОРС, то морфологические изменения были более характерными для проявлений острой дыхательной недостаточности. К ним следует отнести морфологические проявления диффузного повреждения альвеол, появление гиалиновых мембран, мультинуклеарных клеток, отек интерстициальной ткани. В более поздние сроки от начала заболевания, когда наступала смерть, присоединялись морфологические признаки пневмонической инфильтрации. Грубые изменения в легочной паренхиме наблюдались с присоединением грибковых поражений дыхательных путей. Однако, как уже обсуждалось выше, специфических морфологических изменений в бронхолегочной системе не установленокая картина SARS неспецифична. Проявления заболевания сходны с хорошо известной атипичной пневмонией, возбудителями которой являются легионеллы, ми-коплазма, хламидии. После инкубационного периода (от 2 до 10 дней) у пациента внезапно после потрясающего озноба отмечается температура выше 38°С и быстро ухудшается общее состояние — появляются головная боль, головокружение, недомогание, миалгии. Затем присоединяется тошнота, рвота, воспаление гортани, кашель с отделением мокроты, сопровождающийся нарастающей одышкой; иногда может присоединяться диарейный синдром. При осмотре у больного выявляются гипертермия, нарастающая одышка как ведущий симптом поражения легких, причем, как правило, выслушать хрипы на ранних стадиях заболевания не удается. Наиболее распространенными лабораторными изменениями являются лимфопения (менее 1,0«109/л), лейкопения (менее 3,5«109/л), тромбоцитопения, высокий уровень лактатдегидрогеназы, аспартатаминотрансферазы, креатинина киназы, падение про-тромбинового индекса. Лейкопения в первые дни заболевания обусловлена резким падением числа лимфоцитов. Предварительные данные о течении SARS свидетельствуют о крайнем разнообразии его клинических проявлений в рамках указанных клинико-лабораторных симптомов. Пока остается неясным, может ли эта инфекция протекать в бессимптомной, легкой форме. В будущем широкое применение диагностических лабораторных тестов поможет ответить на этот вопрос. Рентгенографическое обследование грудной клетки в начальный период заболевания может не выявить каких-либо нарушений, однако с момента стабилизации температурной реакции на высоких цифрах у большинства пациентов обнаруживают множественные, маленькие, неправильной формы, несимметричные очаги просветления, которые в течение 1—2 дней приобретают характер множественных двусторонних интер-стициальных или сливающихся инфильтратов. Следовательно, на начальных этапах заболевания поражения легких носят разнообразный характер — от несимметричных единичных фокальных образований до множественных двусторонних очагов. При развитии SARS имеются очаги затемнения в легочной ткани у всех пациентов, но разной степени выраженности. Первичные данные рентгенологического исследования легких могут отличаться от признаков, характерных для атипичной бронхопневмонии, вызванной другими возбудителями. При SARS это может быть поражение только периферической зоны легочных полей. Вовлечение в процесс плевры, каверны, выраженная лимфоаденопатия, как правило, не выявляются. Первоначально выраженность респираторных симптомов и аускультатив-ные данные не соответствуют незначительным, выявляемым рентгенографически, изменениям. При клиническом ухудшении очаги поражения быстро увеличиваются, к 7—10-му дню заболевания процесс принимает тяжелое течение. Выздоровление может сопровождаться развитием легочного фиброза различной степени выраженности, что требует дальнейшего мониторинга. | ||||||||||||||||||||||||||||||||||||
