|
|
ДНЕВНИК М. Программа практики Терапевтическое отделение дней Кабинет экг день
Юргамышский филиал государственного бюджетного
Профессионального образовательного учреждения
«Курганский базовый медицинский колледж»
Дневник по производственной практике

Студента: Ибрагимова Наиля Р.
Группа: 492
Место прохождения: ГБУ Юргамышская ЦРБ
Время прохождения: 13.05.19-08.06.19
2019г.
Программа практики
Терапевтическое отделение……………………….6 дней
Кабинет ЭКГ……………………………………….1 день
Процедурный кабинет поликлиники……………..2 дня
Хирургический кабинет поликлиники……………4 дня
Педиатрический кабинет поликлиники…………..4 дня
Терапевтический кабинет поликлиники………….4 дня
Неврологический кабинет поликлиники………….3 дня
Руководители практики
Главный врач:
- Киреев Константин Владимирович
Главная медсестра больницы:
- Бойко Ирина Викторовна
Старшая медсестра хирургического отделения:
- Мальцева Лариса Алексеевна
Постовые медсестры реанимации:
- Багрецова Наталья Юрьевна
- Третьякова Наталья Алексеевна
Операционная медицинская сестра:
- Гребенюк Елена Александровна
Врач хирург – ортопед – травматолог:
- Расулов Марат Исламханович
Медсестра хирургического кабинета:
- Бармина Татьяна Сергеевна
Медсестра перевязочного хирургического кабинета:
- Галимская Светлана Сергеевна
Старшая медсестра терапевтического и детского отделения:
-Сологубова Любовь Петровна
Постовые медсестры:
-Лебедева Анастасия Сергеевна
Участковый кабинет поликлиники:
-Фельдшер – Шапошникова Елена Николаевна
-Медицинская сестра Веснина Лидия Николаевна
Детская поликлиника:
Врач – Зарипова Альбина Рафаиловна
Медицинская сестра – Черепанова Юлия Ахметямильевна
Правила внутреннего распорядка и техники безопасности
1. Во время прохождения производственной практики студенты строго соблюдают правила внутреннего трудового распорядка, техники безопасности и охраны труда, действующие в ЛПУ.
2. Внешний вид студента соответствует требованиям: чистый выглаженный медицинский халат или медицинский костюм, медицинская шапочка, бейдж, моющаяся сменная обувь, перчатки, маска.
3. Волосы должны быть закрыть колпаком (косынкой), ногти коротко острижены. Ношение украшений (кольца, браслеты, бусы) запрещено.
4. Не реже 1 раза в неделю необходима смена халата (костюма).
5. Выходить в медицинской одежде за пределы территории лечебного учреждения запрещается.
6. Перед использованием электрооборудования получить дополнительный инструктаж.
7. При выполнении манипуляций строго соблюдать технику их выполнения.
8. При работе с кислородом соблюдать правила техники безопасности.
9. Соблюдать осторожность при обращении с лабораторной посудой и приборами из стекла, не бросать, не ронять и не ударять их.
10. При работе с лекарственными препаратами и медицинскими инструментами соблюдать правила их использования.
11. Запрещается во время работы самовольно покидать территорию ЛПУ.
МП
Студент (подпись)_________
Общий руководитель практики (подпись)_________
Отделение терапевтического профиля
(13.05.19-18.05.19)
Дата
|
База
|
Содержание практики
|
Роспись и Оценка
|
13.05.19
|
|
Я пришёл в 8:00 ч, переоделся в спец. одежду, познакомился с медперсоналом и приступил к работе. Ознакомился с устройством, спецификой работы отделения, правилами, распорядком дня, медицинской документацией.
Медицинская документация:
-
Журнал врачебных назначений
-
Журнал передачи дежурств
-
Журнал переливание элементов крови и кровезаменителей
-
Журнал медикаментов
В течение дня выполнял заполнение медицинской документации.
|
|
14.05.19
|
|
Я пришёл в 8:00 ч, переоделся в спец одежду, затем приступил к работе. В течение практики совершал обход пациентов с лечащим врачом. Проводил осмотр пациентов: выполнял измерение АД, аускультацию легких и сердца, пальпацию лимфатических узлов.
Измерение артериального давления
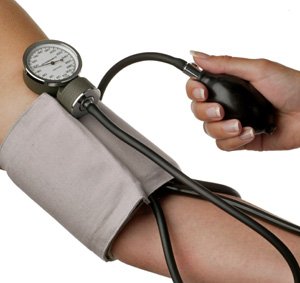
Оснащение: Тонометр, фонендоскоп
Алгоритм:
1.Информируйте пациента о предстоящей манипуляции и ходе ее выполнения. 2. Положите правильно руку пациента: в разогнутом положении ладонью вверх, мышцы расслаблены. Если пациент находится в положении сидя, то для лучшего разгибания конечности попросите его подложить под локоть сжатый кулак кисти свободной руки.
3. Наложите манжетку на обнаженное плечо пациента на 2-3 см выше локтевого сгиба; одежда не должна сдавливать плечо выше манжетки; закрепите манжетку так плотно, чтобы между ней и плечом проходил только один палец.
4. Соедините манометр с манжеткой. Проверьте положение стрелки манометра относительно нулевой отметки шкалы.
5. Нащупайте пульс в области локтевой ямки и поставьте на это место фонендоскоп.
6. Закройте вентиль на груше и накачивайте в манжетку воздух: нагнетайте воздух, пока давление в манжетке по показаниям манометра не превысит на 25-30 мм рт столба уровень, при котором перестала определяться пульсация артерии.
7. Откройте вентиль и медленно выпускайте воздух из манжетки. Одновременно фонендоскопом выслушивайте тоны и следите за показаниями шкалы манометра.
8. Отметьте величину систолического давления при появлении над плечевой артерией первых отчетливых звуков,
9. Отметьте величину диастолического давления, которая соответствует моменту полного исчезновения тонов.
Примечание: Аналогичным образом измерить АД на другой руке.
10. Запишите данные измерения артериального давления в виде дроби ( в числителе - систолическое давление, а в знаменателе - диастолическое), например, 120\75 мм рт.
11. Помогите пациенту лечь или сесть удобно.
12. Уберите все лишнее.
13. Вымойте руки.
14. Зарегистрируйте полученные данные в медицинской документации.
|
|
15.05.19
|
|
Я пришёл в 8:00 ч, переоделся в спец одежду, затем приступил к работе. В течение практики совершал обход пациентов с лечащим врачом, проводил осмотр пациентов, выполнял измерение АД, аускультацию легких и сердца, пальпацию лимфатических узлов (туловища, головы и шей) определял симптом Пастернацкого.
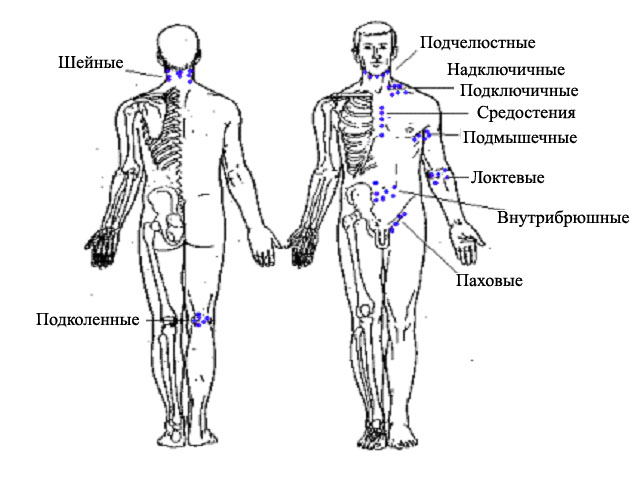
Техника пальпации лимфоузлов в разных регионах имеет свои особенности. При исследовании врач всегда находится перед пациентом, за исключением пальпации подколенных ямок. Затылочные лимфоузлы. Руки врача укладываются на боковые поверхности, а пальцы левой и правой руки одновременно ощупывают пространство выше и ниже края затылочной кости. В норме эти узлы не пальпируются.
Заушные лимфоузлы.
Положение рук врача прежнее, пальцы ощупывают заушную область от основания ушных раковин и над всей поверхностью сосцевидных отростков. В норме лимфоузлы не пальпируются. Околоушные лимфоузлы. Пальпация проводится по направлению вперед от козелков от скуловых дуг вплоть до угла нижней челюсти. В норме лимфоузлы не пальпируются.
Поднижнечелюстные лимфоузлы.
Голова пациента держится прямо или лучше ее слегка наклонить вперед, чтобы расслабить мышцы области исследования. Обе кисти врача или одна кисть с полусогнутыми пальцами в положении супинации
устанавливаются в подбородочной области на уровне передней поверхности шеи и погружаются в мягкие ткани подчелюстной области. Затем делается
скользящее, выгребающее движение к краю челюсти. В этот момент лимфоузлы прижимаются к челюсти, проскальзывают под пальцами. Пальпация проводится последовательно — у угла челюсти, по средине и у переднего края, так как лимфоузлы располагаются цепочкой вдоль внутреннего края челюсти. Их количество до 10, а максимальная величина — до 5 мм. Подбородочные лимфоузлы. Пальпация проводится правой рукой, а левой врач поддерживает голову сзади, препятствуя отклонению ее назад. Голова пациента должна быть чуть наклонена вперед для расслабления мышц места исследования. Правой рукой с пальцами в положении супинации ощупывается вся подбородочная область от подъязычной кости до края челюсти. Лимфоузлы чаще не пальпируются.
Шейные лимфоузлы.
Исследование проводится в медиальных, а затем в латеральных шейных треугольниках, сначала с одной, затем с другой стороны, либо одновременно с двух сторон. При прощупывании лимфоузлов в переднем шейном треугольнике пальцы надо расположить в положение пронации вдоль кивательной мышцы. Лучше пальпировать 1—2 пальцами — указательным и средним, начиная от угла нижней челюсти и продолжая вдоль всего переднего края кивательной мышцы. При прощупывании пальцы прижимаются к фронтальной плоскости — к позвоночнику, а не к гортани. Особо обращаем внимание на тщательное исследование лимфоузлов у угла челюсти в области сонного треугольника. Боковые поверхности шеи ощупываются с двух сторон одновременно или поочередно. Вытянутые пальцы врача вначале устанавливаются поперек заднего края кивательных мышц, прощупывают ткани от сосцевидных отростков до ключиц. Затем прощупываются обе боковые поверхности шеи вперед от длинных мышц шеи и краев трапециевидных мышц. Обращаем внимание на недопустимость во время пальпации сильного сгибания пальцев, вся конечная фаланга каждого пальца должна плоско лежать на исследуемой поверхности, совершая погружение, скольжение и круговые движения. В норме на боковых
поверхностях шеи прощупываются
единичные лимфоузлы величиной до 5 мм.
Предгортанные лимфоузлы.
Ощупывается вся передняя поверхность гортани и трахеи от подъязычной кости до югулярной ямки, при этом особое внимание надо уделить области щитовидной железы. Обычно лимфоузлы этой области не пальпируются.
Подмышечные лимфоузлы.
Пациент слегка (до 30°) отводит руки в стороны, чем улучшает доступ в подмышечные ямки. Врач, установив вертикально кисти с прямыми или слегка согнутыми пальцами, входит вдоль плечевой кости в глубину подмышечной ямки до упора в плечевой сустав. После этого пациент опускает руки, а врач, прижимая пальцы к грудной спинке, скользит вниз на 5—7 см. Лимфоузлы как бы выгребаются из ямки, проскальзывают под пальцами врача. Манипуляция повторяется 2—3 раза с целью получения более четкого представления о состоянии лимфоузлов. В подмышечных ямках лимфоузлы пальпируются всегда в количестве 5—10, величина отдельных из них достигает 10 мм, иногда и более.
Надключичные и подключичные лимфоузлы ощупываются в надключичных и подключичных ямках. Надключичное пространство исследуется от кивательной мышцы до ключично-акромиального сочленения. Не следует забывать об участках между ножками кивательных мышц, особенно справа. У здоровых надключичные и подключичные лимфоузлы не пальпируются.
|
|
16.05.19
|
|
Я пришёл в 8:00 ч, переоделся в спец одежду, затем приступил к работе. В течение практики совершал обход пациентов с лечащим врачом, проводил осмотр пациентов, затем отправился на пост: измерял АД, сопровождал пациентов на различные процедуры и исследования, заполнял документацию, измерял температуру тела.
Кормление тяжелобольных ложкой.
Показания: невозможность самостоятельно принимать пищу.
Оснащение: посуда для кормления.
Техника:1. Предупредить пациента за 15 минут о том, что предстоит приём пищи, и получить его согласие.
2. Проветрить помещение, освободить место на тумбочке или придвинуть прикроватный столик.
3. Помочь пациенту занять высокое положение Фаулера.
4. Помочь пациенту вымыть руки и накрыть его грудь салфеткой.
5. Вымыть руки. Принести пищу и жидкость, предназначенные для еды и питья: горячие блюда должны быть горячими (до 60º).
6. Спросить пациента, в какой последовательности он предпочитает принимать пищу.
7. Проверить температуру горячей пищи, капнув несколько капель себе на тыльную поверхность кисти.
Кормление:
1. Предложить выпить (лучше через трубочку) несколько глотков жидкости.
2. Кормить медленно. Называть каждое блюдо, предлагаемое пациенту. Наполнить ложку на ⅔ пищей. Коснуться ложкой нижней губы, чтобы пациент открыл
рот; прикоснуться ложкой к языку и извлечь пустую ложку; дать время прожевать и проглотить пищу; предлагать питьё после нескольких ложек пищи.
3. Вытереть губы салфеткой.
4. Предложить пациенту прополоскать рот водой после еды.
Окончание кормления: убрать после еды посуду и остатки пищи, вымыть руки.
|
|
17.05.19
|
|
Я пришёл в 8:00 ч, переоделся в спец одежду, затем приступил к работе. В течение практики совершал обход пациентов с лечащим врачом, проводил осмотр пациентов, затем отправился на пост: измерял АД, сопровождал пациентов на различные процедуры и исследования, заполнял документацию, измерял температуру тела.
Алгоритм транспортировки тяжелобольных пациентов.
1. Подготовка к транспортировке.
Представиться пациенту, объяснить, как себя вести при транспортировке.Сообщить в лечебное или реанимационное отделение факт транспортировки пациента, его состояние, уточнить номер палаты пациента, приготовить его историю болезни.
Определить готовность к транспортировке кресла-каталки.
2. Перемещение пациента на кресло-каталку.
Поставить кресло-каталку рядом с кроватью, закрепить тормоза.Помочь пациенту занять сидячее положение на кровати.Встать напротив пациента: поставить ногу между коленями пациента, а другую по направлению движения.
Прижав к себе пациента, плавно поднять его и поворачиваться одновременно с ним до тех пор, пока он не займет положение спиной к креслу-каталке. Опустить пациента в кресло-каталку
3. Осуществление транспортировки на кресле-каталке:
Снять тормоза. Осуществлять транспортировку внутри учреждения. Во время транспортировки осуществлять непрерывное наблюдение за состоянием пациента.
4. Окончание транспортировки:
Поставить кресло-каталку возле кровати. Закрепить тормоза.Помочь пациенту встать и усадить на кровать.
|
|
18.05.19
|
|
Пришел к 8:00. Отправился в терапевтическое отделение. И меня направили в процедурный кабинет терапии. Выполнял в/м инъекции, разводил антибиотики, заполнял системы.Приступил к работе на посту: измерял АД, температуру тела, заполнял документацию, раздавал лекарства пациентам.
Алгоритм внутримышечной инъекции.
Цель: лечебная.
Показания: назначение врача.
Оснащение: шприц 5;10 мл, лекарственный препарат, лоток стерильный, антисептик; перчатки; емкость с дез.раствором, маска, шапочка.
Подготовка к процедуре:
-
Представиться пациенту, объяснить цель и ход предстоящей процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру и отсутствие аллергии на данное лекарственное средство.
-
Обработать руки гигиеническим способом, осушить. (Примечание: если невозможно гигиеническое мытье рук водой, можно обработать их с помощью 3-5 мл антисептика).
-
Надеть перчатки.
-
Обработать перчатки ватным шариком, смоченным кожным антисептиком.
-
Взять стерильный лоток, в него стерильным пинцетом положить не менее 5 стерильных салфеток (шариков).
-
Перед вскрытием упаковки с одноразовым шприцем
проверить ее срок годности и герметичность.
-
Перед набором прочесть надпись на упаковке (флаконе, ампуле), убедиться в правильности выбора раствора, сроке годности.
-
Обработать крышку флакона (шейку ампулы) шариком, смоченным антисептическим раствором.
-
Набрать нужное количество лекарственного препарата.
-
Надеть колпачок на иглу и удалить воздух из шприца.
Выполнение процедуры
-
Пригласить пациента в процедурный кабинет.
-
Предложить пациенту занять удобное положение. Выбор положения зависит от состояния пациента.
-
Выбрать и осмотреть (пропальпировать) область предполагаемой инъекции.
-
Обработать место инъекции не менее чем двумя салфетками/шариками, смоченными кожным антисептиком: сначала большое поле, а затем непосредственно место инъекции.
-
Растянуть или захватить кожу большим и указательным пальцем одной руки, что увеличит массу мышцы и облегчит введение иглы.
-
Держа шприц перпендикулярно коже (под углом 90°), ввести иглу быстрым движением на 2/3 ее длины.
-
Потянуть поршень на себя, убедиться, что игла не в сосуде.
-
Перенести вторую руку на поршень и медленно ввести лекарственный препарат в мышцу.
Окончание процедуры
-
Прижать к месту инъекции шарик с кожным антисептиком, извлечь иглу.
-
Промыть шприц и иглу в первой емкости, затем положить шприц во вторую емкость для дезинфекции, а иглу – в третью емкость для дезинфекции и дальнейшей утилизации.
-
Взять у пациента ватный шарик и положить в емкость для дезинфекции.
-
Снять перчатки, поместить их в емкость для дезинфекции.
Обработать руки гигиеническим способом, осушить.
|
| |
|
|
 Скачать 0.49 Mb.
Скачать 0.49 Mb.


