Огнестрельное ранение. Реферат Огнестрельная рана, особенности морфологии раны, тактика лечения
 Скачать 79.54 Kb. Скачать 79.54 Kb.
|
|
ГБОУ ВПО Саратовский ГМУ им. В.И. Разумовского Минздрава России Кафедра общей хирургии Заведующий кафедрой Заслуженный врач РФ, профессор, д.м.н Шапкин Ю.Г. Преподаватель: ассистент, к.м.н. Хильгияев Рафаил Хашимович РЕФЕРАТ «Огнестрельная рана, особенности морфологии раны, тактика лечения» Выполнил: студент 3 курса лечебного факультета 17 группы Безруков Кирилл Николаевич Саратов, 2015 год Огнестрельные ранения Огнестрельное ранение - сложный патологический процесс, включающий наличие морфологического субстрата ранений и общую реакцию организма на травму, проявляющуюся в виде шока, кровопотери и реакции организма на микробное загрязнение раны (СИ. Банайтис). Классификация огнестрельных ран: II По характеру ранящих снарядов: 1. Пулевые. 2. Осколочные: а) Осколками неправильной формы б) Стандартными осколочными элементами (стреловидными, шариковыми и др.) III По характеру ранения: 1. Слепые. 2. Сквозные. 3. Касательные. IV По отношению к полостям тела: 1. Проникающие. 2. Непроникающие. V По количественной характеристике: 1. Одиночные. 2. Множественные. VI По локализации: 1. Изолированные (головы, шеи, груди, живота, таза, позвоночника, конечностей). 2. Сочетанные (2 анатомических областей и более). VII По отягощающим последствиям, сопровождающиеся: 1. массивным кровотечением (в том числе с повреждением крупных сосудов); 2. острой регионарной ишемией тканей; 3. повреждением жизненно важных органов, анатомических структур; 4. повреждением костей и суставов; 5. травматическим шоком. VIII По клиническому течению раневого процесса: 1. Осложненные. 2. Неосложненные. Огнестрельная рана представляет собой своеобразное патологическое образование и характеризуется рядом только ей присущих особенностей. 1)Один ранящий снаряд (пуля, осколок) может повредить несколько органов, расположенных в одной и той же или в разных анатомических областях (например, множественные ранения легкого, печени, желудка или сочетанные ранения груди и живота). 2) Необходимо подчеркнуть, что огнестрельная рана отличается от всех ран другого происхождения, прежде всего масштабами разрушения поврежденной области, органа, тканей. 3) Разрушающий эффект огнестрельного ранения определяется рядом факторов и прежде всего величиной кинетической энергии (живой силой) ранящего снаряда равной половины произведения массы снаряда на квадрат скорости в момент соприкосновения с тканями. При этом главное значение имеет скорость движения снаряда. Разрушающий эффект ранения во многом зависит от скорости, передачи и рассеивания кинетической энергии снаряда тканями. Это в значительной мере зависит от физического состояния тканей (плотности, упругости), а также от формы снаряда. В плотной ткани (кости, фасции) скорость передачи энергии снаряда выше, а разрушения - значительнее. В жидкой среде (замкнутой в плотной оболочке) разрушения усиливаются за счет гидродинамического действия (Теория Регера). 4) Степень повреждения тканей зависит далее, и от площади ударной поверхности, а также от способности пули к деформации и от формы движения снаряда (вращение, кувыркание, рикошет). 5) Размеры разрушения мягких тканей в известной мере определяются возникновением и движением вторичных снарядов - костных отломков. Строение огнестрельной раны В соответствии с морфологическими и функциональными изменениями, а главное, в интересах лечебной тактики в пределах раневого канала выделяют три зоны. Первичный раневой канал(первичная, или постоянная, полость) возникает вследствие расщепления, размозжения, разъединения и раздробления тканей по оси полета снаряда. Диаметр и контур одного и того же канала на всем протяжении различны, что связано с поведением снаряда и анатомической характеристикой поврежденных тканей. Собственно канала при огнестрельных ранениях может и не быть, так как образующийся дефект тканей заполняется раневым детритом, излившейся кровью. Ход раневого канала в значительной степени усложняется по мере прохождения снарядом через разнородные ткани, различающиеся по структуре, плотности, эластичности. В момент ранения происходит первичная девиация раневого канала (отклонение от прямой линии, являющейся продолжением траектории движения снаряда), что является характерной чертой огнестрель- ных ран. Вторичная девиация к механизму действия ранящего снаряда отношения не имеет, она наступает после ранения, иногда спустя длительный период времени вследствие смещения мягких тканей и костных фрагментов, сдавления тканей гематомой, развивающимся посттравматическим отеком. Раневой канал заполнен кровью, инородными телами, обрывками отторгнутых, размозженных, мертвых тканей - раневым детритом. Количество размозженных тканей увеличивается в направлении выходного отверстия. 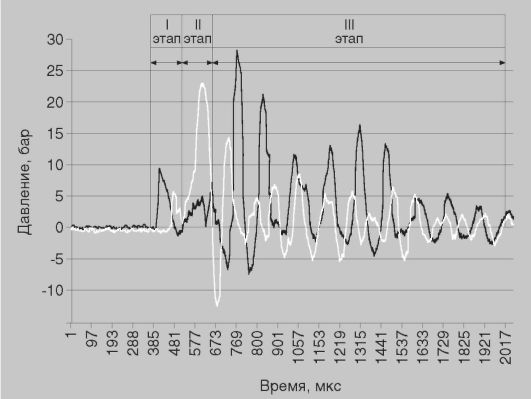 Рис. 21.Волны упругой деформации, регистрируемые при баллистических исследованиях в блоке из петролатума, и этапы формирования огнестрельного ранения (боеприпас 7Н22, калибр 5,45) Зона контузии(зона прямого травматического, первичного некроза) возникает на площади соприкосновения снаряда с тканями. В эту зону входят ткани, расположенные в непосредственной близости от раневого канала и подвергающиеся некрозу в момент ранения или ближайшие часы после него в результате физического воздействия на ткани ранящего снаряда. Глубина некроза тканей в  Рис. 22.Волны упругой деформации, регистрируемые при баллистических исследованиях в биологическом объекте (свинья), и этапы формирования огнестрельного ранения (боеприпас 7Н22, калибр 5,45) стенках первичного раневого канала различна на его разных участках, в разных органах и тканях. Размеры зоны первичного некроза зависят от баллистической характеристики ранящего снаряда, структурно-функциональных особенностей поражаемых тканей, в частности от их способности переносить травматические повреждения и гипоксические состояния. Лучше всех в зоне контузии сохраняется соединительнотканная строма, которая иногда остается при полной гибели других окружающих тканей, что особенно хорошо видно в стенках раневых каналов в клетчатке и мышцах. Чем больше энергия, переданная тканям ранящим снарядом, тем больше площадь зоны контузии и первично-некротизированной ткани. Визуально зона контузии представляет собой относительно тонкий слой ткани темно-красного цвета мягкой консистенции без капиллярного кровотечения (если это мышечная ткань, то отсутствует контракция мышечных волокон при разрезе или щипке). Важно иметь в виду, что конфигурация зоны первичного некроза может быть различной, что очень затрудняет осуществление исчерпывающей первичной хирургической обработки ран. Зона сотрясения- зона бокового удара, непосредственно прилежащая к тканям, полностью потерявшим жизнеспособность в момент ранения или в ближайшие часы после него. В механизме формирования этой зоны главную роль играют образование временной пульсирующей полости раневого канала и распространение ударных волн, особенно волн давления. В зоне сотрясения ткани подвергаются непрямому воздействию снаряда. Ткани, расположенные вблизи зоны контузии, внутренний слой зоны сотрясения, подвергаются массивному сотрясению, при котором происходит их резкое смещение в результате образования временной пульсирующей полости. В тканях, расположенных на большем отдалении от оси огнестрельного канала, т.е. в наружном слое зоны сотрясения (зона «молекулярного сотрясения», по Н.И. Пирогову), сотрясение менее выраженное. Объем повреждения тканей в зоне сотрясения (зона коммоции) колеблется в широких пределах и зависит от структуры тканей. Так, в органах, характеризующихся небольшим коэффициентом сжатия (мозг, печень, селезенка, кость), обычно преобладают эффекты разрыва или раскалывания на части. В тканях, содержащих большое количество коллагеновых и эластических волокон, повреждения менее значительны. Следует отметить, что внутренний слой зоны коммоции характеризуется очень низкой жизнеспособностью клеток вследствие глубоких обменных расстройств преимущественно на молекулярном уровне. Первоначально изменения в наружном слое зоны коммоции имеют в основном функциональный характер (расстройства кровообращения и питания тканей разной степени выраженности). Нарушения микроциркуляции и сопутствующие им явления выраженного отека, гемо- и лимфостаза способствуют развитию ацидоза и гипоксии, что оказывает повреждающее действие на ткани в данной зоне. Возникает порочный круг: отек мышц, находящихся в фасциальных футлярах, приводит к их сдавлению, дальнейшему ухудшению кровоснабжения и нарастанию отека. Таким образом, в зоне коммоции на фоне усиливающихся расстройств микроциркуляции могут прогрессировать дистрофические и некробиотические процессы, способствующие развитию вторичных некрозов, возникающих в зоне коммоции на значительном расстоянии от первичного раневого канала. При благоприятном течении раневого процесса, обусловленном соответствующим адекватным местным воздействием на рану и общим лечением раненого, может произойти обратное развитие структурно-функциональных изменений наружного слоя зоны коммоции, в результате чего значительно уменьшается величина вторичного некроза тканей. Зона сотрясения представляет собой интерес для хирургов. Она может быть названа зоной неустойчивого равновесия. При неблагоприятных условиях (нарастание отека, отсутствие или задержка соответствующих местных и общих мероприятий при лечении раненого) эта зона способна значительно расшириться или целиком подвергнуться некротическим изменениям. Местное и общее лечение способствует уменьшению этой зоны и, следовательно, позволяет сохранить жизнеспособность поврежденных тканей, прежде всего мышечной. Судьба тканей зоны молекулярного сотрясения определяется как степенью их повреждения, так и особенностями лечебной тактики. В условиях неблагоприятного течения раневого процесса, в частности при неадекватном лечении, глубокие функциональные расстройства могут вести к возникновению микроочагов некроза, которые, сливаясь, образуют макроочаги, а те в свою очередь формируют зоны сплошного некроза. На состояние тканей зоны молекулярного сотрясения большое влияние оказывает нарушение равновесия в системе перекисного окисления липидов (ПОЛ) и антиоксидантной системы (АОС), микроциркуляции, гипоксия, трофические расстройства и др. В ране различают входное и выходное отверстия. Военным врачам важно знать, что вид входного и выходного отверстий не дают полного представления о размере разрушений тканей. «Видимая рана - это лишь дым от огня», - писал французский хирург Дэпла. Более половины огнестрельных ранений конечностей составляют ранения мягких тканей, которые характеризуются разной степени тяжести повреждением кожи, мышц, фасций и сухожилий. Большей частью они не представляют непосредственной угрозы для жизни и при правильном лечении имеют благоприятный прогноз в плане восстаноапения боеспособности. При минно-взрывных ранениях могут возникать обширные повреждения мягких тканей, с отслойкой кожи, с размозжением и дефектами тканей, которые относятся к травмам средней и тяжелой степени и, как правило, нуждаются в длительном лечении. Лечение огнестрельных ранений мягких тканей заключается в первичной хирургической обработке (в показанных случаях) или туалете ран. Значительную часть раненых этой группы составляют легкораненые. Огнестрельные ранения с переломами костей конечностей встречаются примерно в половине случаев огнестрельных ранений конечностей (30–35% в структуре всей боевой хирургической травмы). Огнестрельные переломы делятся на две группы; 1) неполные (дырчатые, краевые); 2) полные: поперечные, продольные, косые, оскольчатые (крупнооскольчатые, мелкооскольчатые, раздробленные). При оскольчатых переломах, наиболее типичных для огнестрельных ранений, могут наблюдаться первичные дефекты костной ткани. Зоны поражения костного мозга в виде сплошной геморрагической инфильтрации, сливных и точечных кровоизлияний и отдельных жировых некрозов, в зависимости от вида и скорости ранящего снаряда, могут распространяться на значительном протяжении в обе стороны от очага непосредственного повреждения. Сложный ход раневого канала при огнестрельных переломах, дополнительные повреждения, наносимые свободными костными фрагментами как вторичными ранящими снарядами создают благоприятные условия для развития раневой инфекции. В диагностике огнестрельных переломов следует ориентироваться на наличие типичных клинических признаков перелома (деформация, укорочение конечности, патологическая подвижность, костная крепитация, болезненность при осевой нагрузке), иногда в ране видны костные отломки. Рентгенологическое исследование позволяет получить точное представление о виде перелома, характере смещения отломков, наличии инородных тел (рис. 1). Рис. 1. Рентгенограмма крупнооскольчатого огнестрельного перелома правой плечевой кости Лечение огнестрельных ранений конечностей с переломами костей заключается в первичной хирургической обработке ран (по показаниям) и последующей лечебной иммобилизации. Эти два компонента лечения тесно взаимосвязаны, а методика их реализации определяется медко-тактической обстановкой Стандартная «классическая» первичная хирургическая обработка костно-мышечной раны включает в себя широкое рассечение и иссечение поврежденных тканей с удалением всех свободно лежащих (не связанных с мягкими тканями) костных отломков. Рана оставляется зияющей для обеспечения хорошего оттока отделяемого. Эта техника первичной хирургической обработки огнестрельных переломов сложилась в годы мировых войн при поздней эвакуации раненых и высоком риске анаэробной инфекции, с учетом возможностей, применявшихся тогда методов лечебной иммобилизации — скелетного вытяжения и гипсовой повязки. Функциональные результаты такого лечения зачастую были неудовлетворительными. Замедленная консолидация и несращение переломов, значительное укорочение конечности, тугоподвижность суставов, остеомиелит встречались у многих раненых. Высокой была и частота первичных ампутаций конечностей, особенно при огнестрельных раздробленных переломах (до 40–50%). При значительном изменении условий оказания помощи раненым во время локальной войны в Афганистане 1979-1989 гг. (антибиотико-профилактика, ранняя авиамедицинская эвакуация в многопрофильный госпиталь, при необходимости — возможность наблюдения раненого до определившегося исхода) ряд травматологов выдвинули концепцию «сберегательной» первичной хирургической обработки огнестрельных переломов (В. С. Дедушкин, А. А. Артемьев). Основные положения этой концепции, направленной на улучшение функциональных результатов лечения переломов, ориентированы только на специализированную помощь и сводятся к следующему: 1. Не показана первичная хирургическая обработка огнестрельных переломов без значительного смещения отломков, с точечными (до 1 см) ранами мягких тканей, без кровотечения и напряженных гематом. Альтернативой ей является иммобилизация перелома аппаратом Илизарова с приточно-отливным дренированием в послеоперационном периоде. 2. В ходе первичной хирургической обработки при огнестрельных переломах максимально сохраняется костная ткань, удаляются только мелкие свободно лежащие костные осколки. 3. При сберегательной хирургической обработке оскольчатых переломов с обширным повреждением мягких тканей осуществляется стабильный чрескостный внеочаговый остеосинтез по Илизарову как ее завершающий этап. Операция выполняется подготовленным травматологом с использованием специальных приспособлении для репозиции перелома (ортопедический стол или репонирующие приставки). 4. Обязательным элементом хирургической обработки является фасциотомия. Осуществляется местное воздействие на область раны (паравульнарные и внутрикостные новокаиновые блокады с антибиотиками, длительные внутриартериальные инфузии и др.). 5. Рана после выполнения первичной хирургической обработки ушивается первичным швом с налаживанием приливно-отливного дренирования. Даже по краткому описанию методики «сберегательной» первичной хирургической обработки очевидны значительные требования к условиям ее реализации, возможные только при организации оказания ранней специализированной хирургической помощи. В случае необходимости выполнения первичной хирургической обработки при огнестрельных переломах длинных трубчатых костей на этапе оказания квалифицированной медицинской помощи, показания и методика операции должны быть стандартными, а обработанная рана оставляется открытой. В завершение вмешательства целесообразно осуществлять лечебно-транспортную иммобилизацию. Под лечебно-транспортной иммобилизацией переломов длинных костей понимают временную иммобилизацию костных отломков в фиксационном режиме (т. е без тщательной репозиции) стержневыми аппаратами внешней фиксации (рис. 2), либо спицевыми аппаратами упрощенной конструкции. Основное предназначение лечебно-транспортной иммобилизации в военно-полевой хирургии — обеспечение безопасной транспортировки раненого на следующий этап эвакуации, предупреждение развития травматического шока, профилактика раневой инфекции и создание благоприятных условий для заживления раны. Вторым показанием к лечебно-транспортной иммобилизации являются тяжелые сочетанные ранения и травмы, когда временная жесткая и нетравматичная иммобилизация переломов позволяет сделать раненого мобильным, предупреждает развитие жизнеугрожающих осложнений травм (респираторного дистресс-синдрома, жировой эмболии и др.). Рис. 2. Лечебно-транспортная иммобилизация перелома правой бедренной кости аппаратом КСТ-1 Среди методов лечебной иммобилизации огнестрельных переломов костей конечностей основным остается гипсовая повязка (может использоваться у 70–80% раненых с переломами). Внеочаговый чрескостный остеосинтез аппаратами внешней фиксации является методом выбора при оскольчатых переломах длинных трубчатых костей (бедро, голень, плечо), особенно с обширным повреждением мягких тканей. Для внеочагового остеоспптеза применяются как спицевые аппараты Илизарова (рис. 3), так и стержневые одно- или двухплоскостные аппараты разных систем, а также их комбинации. Спицевые аппараты имеют больше функциональных возможностей и используются до завершения лечения. Стержневые аппараты более просты в использовании, не требуют дополнительных приспособлений для их наложения, а продолжительность остеосинтеза не превышает 15–20 мин; слабой их стороной является недостаточная жесткость фиксации, что требует дополнительной иммобилизации при нагрузке на конечность. Рис. 3. Остеосинтез голени аппаратом Г.А. Илизарова В настоящее время военно-медицинской службой ВС РФ принят на снабжение, начиная с этапа оказания квалифицированной медицинской помощи, комплект универсальных стержневых аппаратов и хирургических устройств — "КСТ-1". Стержневые аппараты комплекта КСТ-1 позволяют произвести лечебно-транспортную иммобилизацию любых переломов длинных трубчатых костей и костей таза (рис. 4). Рис. 4. Применение аппарата КСТ-1 а - при переломах костей голени, б - при сочетанной травме таза и множественных переломах нижних конечностей Скелетное вытяжение при огнестрельных переломах применяется в настоящее время только как временный метод обездвижения отломков. После подготовки (заживление раны, устранение осложнений, образование фиброзной мозоли в зоне перелома, улучшение общего состояния и др.) его заменяют методами окончательной лечебной иммобилизации. Все виды внутреннего остеосинтеза при огнестрельных переломах строго противопоказаны из-за угрозы инфекционных осложнении. Внутрикостный или накостный остеоситез с применением конструкций из табельного набора „Остеосинтез“ применяется при неогнестрельных переломах костей и у отдельных раненых с огнестрельными переломами после неосложненного заживления раны и на фоне удовлетворительного общего состояния. Огнестрельные ранения конечностей с повреждением крупных суставов (плечевого, локтевого, тазобедренного, коленного) могут быть проникающими и непроникающими в полость сустава. Диагностика проникающего ранения не представляет трудностей при наличии большой раны в области сустава с истечением из нее синовиальной жидкости и обнаружении в ране суставных концов кости. В остальных случаях следует учитывать такие клинические признаки повреждения сустава, как сглаженность его контуров и увеличение в объеме, болезненность при пальпации и движениях, флюктуация при гемартрозе, деформация при тяжелых костных повреждениях и вывихах. Часто решающая роль в диагностике ранений суставов принадлежит рентгенологическому исследованию. По степени повреждения мягких тканей и костей огнестрельные ранения с повреждением крупных суставов делятся на три группы что и определяет методику хирургического лечения: 1) точечные внутрисуставные ранения мягких тканей без повреждения кости не требующие хирургической обработки (этим раненым производится только пункция сустава), 2) внутрисуставные ранения мягких тканей с незначительными повреждением кости, требующие хирургической обработки (выполняется артротомия, хирургическая обработка раны), 3) ранения суставов с обширным дефектом мягких тканей со значительным повреждением костей (производится артротомия и резекция сустава). Конечности при повреждениях крупных суставов обездвиживаются гипсовыми повязками (торакобрахиальной, тазобедренной) или шарнирно-дистракционными аппаратами чрескостной фиксации. Огнестрельные ранения конечностей с повреждением кисти. Повреждения кисти представляют особую группу по причине своей многочисленности (достигают 15–20% среди боевых травм конечностей), сложности анатомического строения и функциональной значимости как органа. Огнестрельные ранения с повреждением кисти по классификации Е. В. Усольцевой, делятся на 3 группы: 1) ограниченные, с повреждением части пальцев или области тенара, либо гипотенара, 2) обширные, захватывающие целый отдел (пальцы, пясть, запястье) или часть двух отделов кисти с сохранением лишь простейших видов захвата, 3) разрушения кисти, при которых она утрачивает свое значение как орган. Первичная хирургическая обработка огнестрельных ран кисти сводится к остановке кровотечения, отсечению только явно некротизированных тканей, декомпрессии кисти путем пересечения карпальной связки, инфильтрации окружности раны раствором антибиотиков. Благодаря хорошему кровоснабжению кисти выживают даже на вид значительно поврежденные ткани. Операцию следует начинать и завершать обильным промыванием раны антисептиками, что позволяет удалить инородные тела, обрывки тканей, свертки крови. Сухожилия восстанавливаются или во время первичной хирургической обработки раны кисти, или во время одной из повторных первичных хирургических обработок перед наложением отсроченного первичного шва. Рана дренируется резиновыми выпускниками и пластиковыми трубками. Для предупреждения раневой инфекции накладывают повязку с сорбентами или антисептическим раствором. Обеспечивается качественная иммобилизация, лучшим способом является аппаратная внешняя фиксация. Образовавшиеся участки некроза иссекаются во время повторной хирургической обработки с элементами реконструктивной хирургии кисти. Огнестрельные ранения конечностей с повреждением стопы. По тяжести повреждения выделяются ограниченные, обширные ранения и разрушения (отрывы) столы. Наиболее тяжелые ранения стоп возникают при воздействии противопехотных мин. При первичной хирургической обработке ранений стопы очень важна тщательная механическая очистка тканей с промыванием антисептиками, выполнение полной декомпрессии тканей стопы с обязательным рассечением фасций стопы и сухожильного растяжения в нижней трети голени. Первичный шов ран стопы категорически запрещен. Лучшие функциональные результаты лечения тяжелых огнестрельных и взрывных ранений стопы при завершении хирургической обработки достигаются наложением аппарата Илизарова. Учитывая важность анатомических образований стопы для сохранения опорной функции, целесообразно применять двухэтапную хирургическую обработку ран (как при ранениях кисти). Поскольку стопа имеет плохое кровоснабжение в отличие от кисти, важное значение в лечении имеют жесткая иммобилизация стопы аппаратом внешней фиксации и регионарные (виутрикостные, лучше — внутрпартериальные) инфузии средств, улучшающих кровообращение, антибиотиков, ингибиторов ферментов, глюкокортикоидных гормонов. Использованная литература: Источник: http://medbe.ru/materials/boevye-travmy-konechnostey/diagnostika-i-lechenie-ognestrelnykh-raneniy-konechnostey/ © medbe.ru http://medbe.ru/materials/boevye-travmy-konechnostey/diagnostika-i-lechenie-ognestrelnykh-raneniy-konechnostey/ http://vmede.org/sait/?id=Vpx_xir_lisenko_2010&menu=Vpx_xir_lisenko_2010&page=4 Лекции Учебник «Общая хирургия» 2009, Гостищев В.К. |
