|
Задачи по патофизиологии с ответами. Рн 7,36 pco2
Как изменятся показатели, если у данного пациента будет одновременно обнаружен выраженный гемолиз эритроцитов?
Печёночно-клеточная желтуха I стадии (билирубин прямой и непрямой в крови повышены, прямой билирубин обнаружен в моче, АЛТ повышен)
Если будет обнаружен выраженный гемолиз эритроцитов, то общий билирубин в крови значительно увеличится, стеркобилиноген в крови повысится, уробилиноген в крови так же повысится.
№ 59
Суточный диурез
|
3800 мл
|
Плотность
|
1,018
|
Белок
|
1.5 г/л
|
Сахар
|
Нет
|
Ацетон
|
Нет
|
Микроскопия осадка: единичные выщелоченные эритроциты в поле зрения, гиалиновые цилиндры в малом количестве, восковидные цилиндры.
Полиурия, протеинурия, азотемия, артериальная гипертензия
Заключение: амилоидоз почек, почечная недостаточность, нефритический синдром.
|
№ 60
|
Кровь
|
Моча
|
Экскременты
|
Билирубин общий
|
1,4 мг%
|
---
|
---
|
Билирубин прямой
|
0,4 мг%
|
Обнаружен
|
---
|
Уробилиноген (ин)
|
Повышен
|
Обнаружен
|
---
|
Стеркобилиноген (ин)
|
Норма
|
Норма
|
Норма
|
Желчные кислоты
|
Нет
|
Нет
|
---
|
Аланинаминотрансфераза
|
Уровень увеличен
|
---
|
---
|
Печёночно-клеточная желтуха I стадии (билирубин прямой и непрямой в крови повышены, прямой билирубин обнаружен в моче, АЛТ повышен)
|
№ 61
Суточный диурез
|
4800 мл
|
Плотность
|
1,009
|
Белок
|
Нет
|
Сахар
|
Нет
|
Ацетон
|
Нет
|
При каких состояниях и заболеваниях возможны подобные изменения в анализе мочи?
При поражении какого отдела нефрона могут наблюдаться подобные изменения?
Полиурия, гипостенурия
Заключение: несахарный диабе
При поражении дистальных отделов почечных канальцев могут наблюдаться подобные изменения.
|
№ 62
Суточный диурез
|
1900 мл
|
Плотность
|
1,037
|
Белок
|
2.5 г/л
|
Сахар
|
Нет
|
Ацетон
|
Нет
|
Микроскопия осадка: эритроциты 1-2 в поле зрения и восковидные цилиндры в большом количестве
Олигурия, протеинурия, гиперстенурия, артериальная гипертензия, азотемия.
Заключение: почечная недостаточность
|
№ 63
Суточный диурез
|
240 мл
|
Плотность
|
1,047
|
Белок
|
5.5 г/л
|
Сахар
|
Нет
|
Ацетон
|
Нет
|
Микроскопия осадка: эритроциты 40-45 в поле зрения, эритроцитарные цилиндры 2-3 в поле зрения.
Анурия, гиперстенурия, протеинурия, азотемия, цилидрурия, артериальная гипертензия.
Заключение: почечная недостаточность (кома), нефритический синдром.
|
№ 64
Суточный диурез
|
450 мл
|
Плотность
|
1,035
|
Белок
|
Нет
|
Сахар
|
Нет
|
Ацетон
|
Нет
|
Микроскопия осадка: единичные гиалиновые цилиндры в поле зрения.
С чем связаны подобные изменения в моче и крови?
Олигурия, гиперстенурия, азотемия, артериальная гипотензия.
Заключение: острая почечная недостаточность.
Подобные изменения связаны с острой сердечной недостаточностью и кровопотерей.
|
№ 65
|
Кровь
|
Моча
|
Экскременты
|
Билирубин общий
|
4,8 мг%
|
---
|
---
|
Билирубин прямой
|
1,9 мг%
|
Следы
|
---
|
Уробилиноген (ин)
|
Нет
|
Нет
|
---
|
Стеркобилиноген (ин)
|
Нет
|
Нет
|
Следы
|
Желчные кислоты
|
Обнаружены
|
Обнаружены
|
---
|
Аланинаминотрансфераза
|
Значительно увеличена
|
---
|
---
|
Аспартатаминотрансфераза
|
Увеличена
|
---
|
---
|
Печёночно-клеточная стадия II стадии (общий и прямой билирубин в крови повышены, прямой билирубин обнаружен в моче, желчные кислоты обнаружены в крови и моче, АЛТ и АСТ повышены)
|
№ 66
|
Кровь
|
Моча
|
Экскременты
|
Билирубин общий
|
2,5 мг%
|
---
|
---
|
Билирубин прямой
|
1,6 мг%
|
Следы
|
---
|
Уробилиноген (ин)
|
Нет
|
---
|
---
|
Стеркобилиноген (ин)
|
Норма
|
Норма
|
Норма
|
Какие дополнительные данные необходимы для уточнения вида желтухи? Ответ обосновать.
Энзимопатическая желтуха (общий и прямой билирубин в крови повышены, прямой билирубин обнаружен в моче).
Механическая желтуха (прямой билирубин в крови повышен, есть прямой билирубин в моче, уробилиноген отсутствует)
Дополнительные данные: АЛТ, АСТ, желчные кислоты, щёлочная фосфатаза.
|
№ 67
|
Кровь
|
Моча
|
Экскременты
|
Билирубин общий
|
5,8 мг%
|
---
|
---
|
Билирубин прямой
|
1,4 мг%
|
Следы
|
---
|
Уробилиноген (ин)
|
Нет
|
Нет
|
---
|
Стеркобилиноген (ин)
|
Нет
|
Нет
|
Следы
|
Желчные кислоты
|
Обнаружены
|
Обнаружены
|
---
|
Аланинаминотрансфераза
|
Значительно увеличена
|
---
|
---
|
Аспартатаминотрансфераза
|
Увеличена
|
---
|
---
|
Печёночно-клеточная желтуха II стадии (общий и прямой билирубин в крови повышены, прямой билирубин обнаружен в моче, желчные кислоты обнаружены в крови и моче, АЛТ и АСТ повышены)
|
№ 68
|
Кровь
|
Моча
|
Экскременты
|
Билирубин общий
|
3,4 мг%
|
---
|
---
|
Билирубин прямой
|
1,4 мг%
|
Обнаружен
|
---
|
Уробилиноген (ин)
|
Нет
|
Нет
|
---
|
Стеркобилиноген (ин)
|
Нет
|
Нет
|
Нет
|
Аланинаминотрансфераза
|
Норма
|
---
|
---
|
Аспартатаминотрансфераза
|
Норма
|
---
|
---
|
Какие дополнительные данные необходимы для уточнения вида желтухи?
Механическая желтуха (прямой билирубин в крови повышен, имеется прямой билирубин в моче, уробилиноген отсутствует.
Синдром Дабина-Джонса (общий и прямой билирубин в крови повышены, прямой билирубин обнаружен в моче, АЛТ и АСТ в норме)
Дополнительные данные: щёлочная фосфатаза, желчные кислоты.
|
№ 69
Суточный диурез
|
3800 мл
|
Плотность
|
1,031
|
Белок
|
Нет
|
Сахар
|
0,3 %
|
Ацетон
|
Нет
|
Примечание: АД=115/80 мм рт.ст. Остаточный азот крови 30 мг%. Глюкоза плазмы крови – 120 мг%
При каких заболеваниях возможны подобные изменения в анализе мочи?
Полиурия, гиперстенурия, глюкозурия
Заключение: Диабетическая нефропатия, приводящая в конечном итоге к диабетическому гломерулосклерозу.
Подобные изменения возможны при сахарном диабете.
|
|
№ 1 В стационар поступил пациент 54 лет с диагнозом: миокардиопатия, сердечная недостаточность в стадии декомпенсации. Объективно: вынужденное сидячее положение, одышка, акроцианоз, выраженная пастозность нижних конечностей, застойные хрипы в легких. Обнаружено скопление избытка жидкости в брюшной полости, гепатомегалия и спленомегалия.
Анализ мочи: диурез - 550 мл/сут. (норма - 800-1600 мл в сутки), белок не обнаружен, концентрация Na+ существенно снижена. В плазме крови обнаружено увеличение активности ренина, нормальная концентрация Na+ и незначительное снижение концентрации К+. Обследование газов крови показало: РаO2 - 45 мм.рт.ст., рСO2 - 52 мм.рт.ст., PvO2 - 15 мм.рт.ст., SaO2 - 83%, SvO2 - 30%. рН крови составлял - 7.16, концентрация [НСОЗ-] - 18 мэкв/л.
1. Изоосмолярная гипергидратация. Увеличение объёма внеклеточной жидкости, вследствие положительного баланса воды и Na. Увеличение ОЦК (олигоцитемическая гипреволемия).
2. Основной патогенетический фактор – гемодинамический.
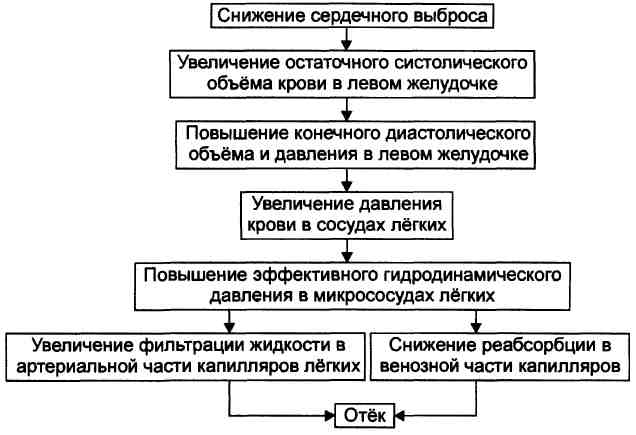
3. Острая дыхательная гипоксия. РаO2 - 45 мм.рт.ст. – резкое снижение, PvO2 - 15 мм.рт.ст. резко снижено, SaO2 -83% - снижено, SvO2 – 30% – резко снижено, циркуляторная гиопксия.
4. Нарушается газообмен в лёгких, развивается дыхательная гипоксия, циркуляторная гипоксия, Некомпенсированный респираторный ацидоз. рН – 7,16 (резко снижено), рСO2 - 52 мм.рт.ст (резкое повышение).
|
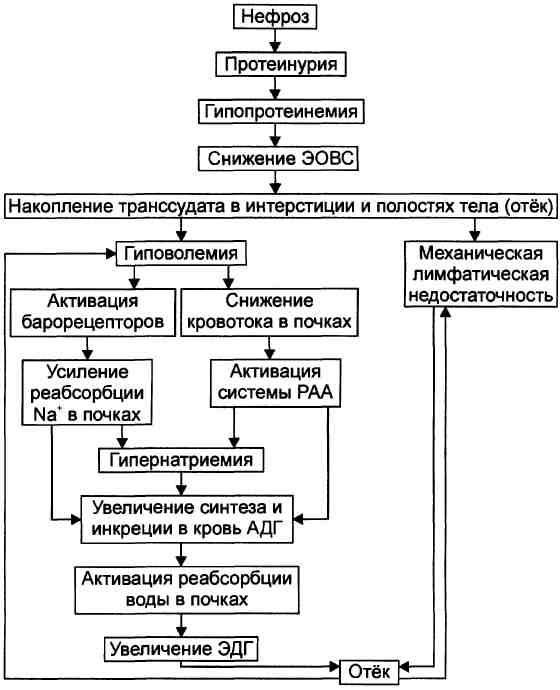
№ 2 У пациента в возрасте 48 лет страдающего патологией почек, выявлено нарастающее в течение последнего месяца увеличение массы тела до 89 кг при росте 168 см. При осмотре лицо одутловато, веки набухшие, глазные щели сужены. Кожа бледная, при надавливании в области тыльной поверхности стоп и голенях долгое время остаются четкие отпечатки пальцев. Больной отмечает, что к вечеру обувь становится тесной. АД - 110/65 mmHg, сердечный выброс - 6 л/мин, диурез - 1200 мл/сутки (норма 800 - 1600 мл/сутки).
Результаты дополнительных исследований:
Анализ мочи - белок - 8 г/сутки, незначительное снижение Na+ и повышенное выделение К+, тест на глюкозу положителен. Кетоновые тела отсутствуют.
Анализ крови - общий белок -4%, концентрация альбуминов - 2.8%. Активность ренина в крови незначительно повышена. Концентрация Na+ в границах нормы.
1. Изоосмолярная гипергидратация. Увеличение объёма внеклеточной жидкости, в следствие положительного баланса воды и Na, увеличение ОЦК (олигоцитемическая гипреволемия).
2. Нефротический почечный отёк.
|
№ 3 У пациента через четыре месяца после хирургического удаления опухоли легкого и последующего химиотерапевтического лечения было обнаружено увеличение левых подключичных лимфоузлов. При их биопсии обнаружены раковые клетки, по структуре напоминающие клетки удаленной опухоли легкого.
1. Метастаз. Рак метастазирует лимфогенно. Отрыв опухолевого эмбола от опухолевого образования в просвет лимфатического сосуда и его оседание в лимфоузле.
2. Антицелюлярные механизмы, т.к. они отвечают за обнаружение и устранение опухолевых клеток, а так же за обнаружение и торможение роста опухолевой клетки.
3. С опухолевой прогрессией. (для тех, кто хочет выпендриться: С подвижностью геномоного аппарата опухолевой клетки).
|
№ 4 Пациентка 42 лет обратилась к врачу с жалобами на периодические приступы, характеризующиеся сильной слабостью, головокружением, сердцебиениями, головной бол нарушениями зрения, тремором, часто - чувством острого голода. Эти приступы стали пояб последние полгода через 2-4 часа после приема пищи и после стрессорной ситуации. При специальном обследовании было показано, что при дозированной физической нагрузке уровень глюкозы в крови снижался до 2.1 мМ/Л. При этом у пациентки возникала выраженная Taxi сильное головокружение, потемнение в глазах и слабость. В крови у пациентки обнаружен увеличение уровня инсулина, проинсулина и С-пептида (пептид, высвобождающийся из белков клеток совместно с инсулином).
1. Патология печени. Нарушение транспорта глюкозы из крови в гепатоциты, снижение активности гликогенеза, отсутствие депонированного гликогена.
2. При этих состояниях идёт расход энергетического резерва организма, но при этом не происходит адекватного их восполнения.
3. Патология ЖКТ, патология почек, эндокринопатии, углеводное голодание.
4. Перегрузочная гипоксия.
|
№ 5 Пациента с сахарным диабетом I типа впавшему в коматозное состояние врач скорой помощи ввел инсулин. Пациент пришел в сознание, однако после кратковременного улучшения состояния пациент покрылся холодным потом, у него возникла мышечная дрожь и он стал жаловаться на сердцебиения. Позднее пациент стал жаловаться на сильное головокружение и потемнение в глазах. Через 30 минут у него развились судороги и он потерял сознание.
1. Кетоацидотичская кома. Цидоз (избыток КТ) – полиурия (от кетонемии) – выведение с мочой Na K Cl с развитием ионного дисбаланса крови – гипогидратация клеток – гиповолемия – снижение почечного кровотока (нарастание азотемии, нарушение экскреции Ca, Mg, фосфатов, и т.д.) – нарушение кровообращения с развитием гипоксии – развитие комы.
2. Развился другой типа коматозного состояния – гипогликемическая кома.
3. Нельзя вводить инсулин при наличии комы. Она всегда не ясной этиологии. В начале нужно разобраться в причинах её возникновения. Нужно было дать пациенту сахар или другой источник глюкозы.
|
№ 6 У пациентки 22 лет, находящейся в стационаре в связи с наличием у нее СПИДа, развилась лихорадка (температура тела 38°С) появился кашель с мокротой и боль в правом боку при дыхании.
При рентгенологическом обследовании обнаружена двухсторонняя пневмония.
При кашле больная выделяла много гнойной мокроты. Обследование, выявило снижение количество лимфоцитов и моноцитов, в мокроте (при окраске по Граму): большое число слущеных эпителиальных клеток, лейкоцитов, пневмоцисты, кандиды. При обследовании газов крови обнаружено: РаO2 - 65 mmHg, PaCO2 - 56 mm Hg, Hb - 135 г/л (норма 120-160 г/л). Обследование функции сердечнососудистой системы и почек не выявило нарушений.
1. Первичные пирогенны – инфекционного происхождения нормальной микрофлоры. К ни произошла сенсобилизация вследствие имунодифицита при СПИДе. Далее непосредственное развитие лихорадки обусловлено истинными (лейкоцитарными) пирогенами.
2. Лейкоциты перешли в очаг воспаления, следовательно их число в крови уменьшилось. Произошла лейкоцитарная инфильтрация.
3. CO2 увел, PvO2 умен, концентр. Гемоглобина уменьш, pH умен.
|
№ 7 У поступившего в клинику пациента с диагнозом острый диффузный гломерулонефрит обнаружены отеки на лице, верхних и нижних конечностях.
Анализ крови:
Общая концентрация белка – 6 % (норма - 6-8 %)
Содержание альбуминов – 4.2 % (норма 4-5 %)
Умеренная гипокалемия
Концентрация Na+ – в границах нормы
Анализ мочи:
Диурез – 300 мл/сутки
Белок – 0.5 г/сутки
[Na+] – значительно снижена
[К+] – увеличена
Пациенту проведена терапия натрийуретическими препаратами.
1.
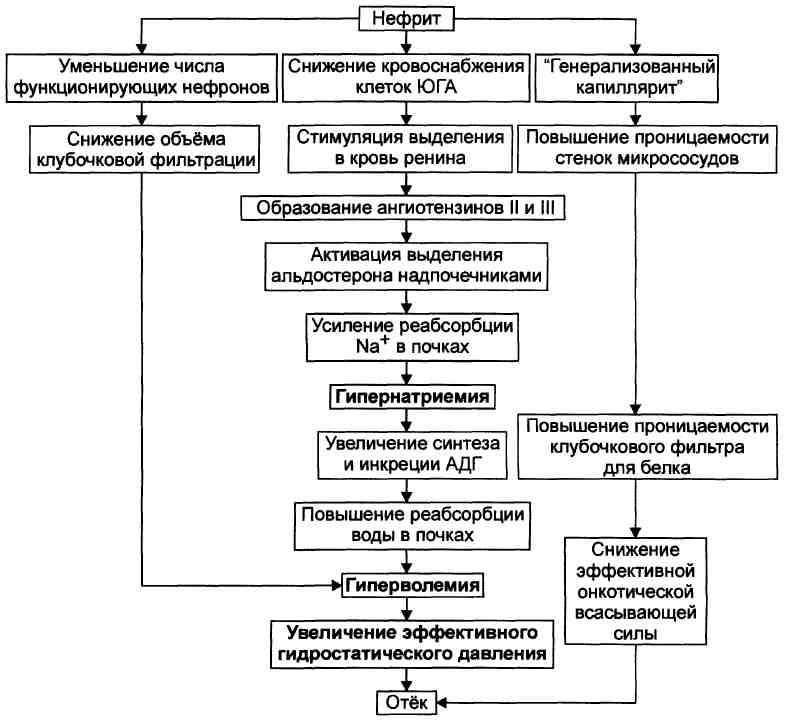
2. Выделительный нересператорный ацидоз – до приёма (рН = 7,35,рСО2 = 36 мм.рт.ст., ВЕ = -4ммоль/л). Выделительный нересператорный алкалоз – после приёма (ВЕ выше +2,5 ммоль/л)
|
№ 8 Пациент 45 лет, страдающий сахарным диабетом, поступил в клинику после затяжного болевого сердечного приступа. При обследовании отмечались выраженная одышка, влажные хрипы в легких, АД - 75/40 mmHg. На ЭКГ динамика, характерная для острого обширного инфаркта передней стенки левого желудочка. В анализе крови к концу первых суток отмечался лейкоцитоз 11,6х109/л. На вторые сутки отмечено развитие лихорадочной реакции с повышением температуры до 38,3°С.
Обследование крови: глюкоза - 15 мМ (270 мг%), кетоновые тела 3 мг% (норма до 2.5 мг%), гиперхолестеринемия, РаO2 - 55 мм.рт.ст., SaO2 - 90%, PvO2 - 20 мм.рт.ст., SvO2 - 30%, РаСO2 - 56 мм.рт.ст., НСОЗ -19 мэкв/л, рН- 7.15. В моче глюкозурия и кетонурия, микроальбуминурия. Объем мочи - 700 мл/сутки, ТК - 65 мэкв/л.
1. Наличие в крове неинфекционных пирогеннов, в следствие возникновения инфаркта миокарда. Инфаркт – это некроз тканей. При некрозе разрушаются клетки и в кровь выходят белковоподобные вещества. Это и есть пирогенны.
2. 
3. Циркуляторная гипоксия. РvO2 – снижен, рН – снижен, SvO2 – снижен.
4. Декомпенсированный смешанный (газовый + негазовый) ацидоз.
|
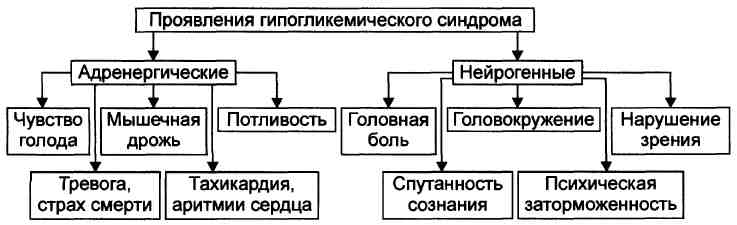
№ 9 Женщина 35 лет обратилась к врачу поликлиники с жалобами на участившиеся приступы нарастающей слабости, сердцебиения и потливость, сочетающиеся с чувством сильного голода. Данные симптомы усиливались через некоторое время после стрессорной ситуации. Женщина отметила, что данные симптомы появились несколько месяцев назад. Врач поставил диагноз "вегето-сосудистая дистония" и назначил соответствующее лечение. Однако состояние пациентки продолжало ухудшаться и через три месяца она была доставлена в клинику с диагнозом "кома неясного генеза".
При поступлении: сознание отсутствует, артериальное давление резко снижено, тахикардия, брадипноэ, периодически возникающие судороги. Концентрация глюкозы в крови при поступлении - 1 мМ/л (18 мг%).
1. Гипогликемический синдром. Патология печени, сопровождающаяся нарушением синтеза гликогена, в следствие недостаточности ферментов. При стрессе происходит мобилизация энергетических резервов организма (глюкозы). А т.к. новые запасы не могут адекватно пополняться – возникали данные симптомы.
2. 
3. Патология почек, эндокринопатии, углеводное голодание.
4. Субстратная гипоксия. PvO2 – повысится, SvO2 – повысится, VvO2 – повысится, АВР по О2 – понизится, рН – понизится.
|
№ 10 В стационар доставлен пациент в возрасте 63 лет, тучный, страдающий сахарным диабетом. Прошедшей ночью бредил во сне, утром был возбужден, на вопросы реагировал неадекватно. При поступлении: отмечается «мягкость» глазных яблок, уплощение яремных вен. Больной несколько дезориентирован во времени и обстановке, кожа бледная сухая. АД - 75/40 мм. рт. ст. Анализ крови: глюкоза - 850 мг%, концентрация натрия повышена, лактатемия, рН - 7.33, [НСОЗ-] -19 мэв/л, рСO2 - 35 мм.рт.ст. В анализе мочи глюкозурия, кетонурии не обнаружено.
1. Патогенез. • Дефицит инсулина обусловливает гипергликемию с последующей глюкозурией, осмотическим диурезом и полиурией, усиливающей предшествующую дегидратацию. • Развивается гиповолемия с повышением секреции альдостерона, способствующим задержке натрия, гипокалие-мии и повышению осмолярности крови. • Гиперосмолярность крови приводит к нарушению гемодинамики (артериальная гипотензия), олигурии и анурии. • Повышается склонность к тромбообразованию (с возможным развитием синдрома ДВС). • Дегидратация головного мозга приводит к появлению неврологических симптомов (судороги, нистагм, гемипарезы). • Отсутствие кетоацидоза объясняют частично сохранённой продукцией эндогенного инсулина, достаточного для блокирования липолиза и кетогенеза, но недостаточного для снижения гипергликемии.
2. Гиперосмолярная гипогидратация. Понижение концентрации межклеточной жидкости и увеличение концентрации внутриклеточной жидкости. Снижение объема плазмы крови, снижение давления плазмы.
3. Метаболический компенсированный ацидоз.
4. Коррекция уровня ГПК, водного и ионного обмена, сдвигов КОС.
|
№ 11 Пациент 40 лет, обратился к врачу с жалобами на выраженную слабость, головокружение, постоянный "сухой" кашель с малым количеством мокроты. В течение двадцати лет был "заядлым" курильщиком, однако два года тому назад курение прекратил. В течение последних шести месяцев перенес несколько инфекционных болезней, в том числе ринит, бронхит, пневмонию. При бронхоскопии обнаружена опухоль главного правого бронха. Гистологическое исследование ткани опухоли выявило наличие в ней раковых клеток. В крови обнаружена лейкопения за счет снижения лимфоцитов. При рентгенологическом исследовании обнаружена гипоплазия тимуса.
1. Курение.
2. Считают, что конечными канцерогенами являются алкилирующие соединения, эпоксиды, диолэпоксиды, свободнорадикальные формы ряда веществ.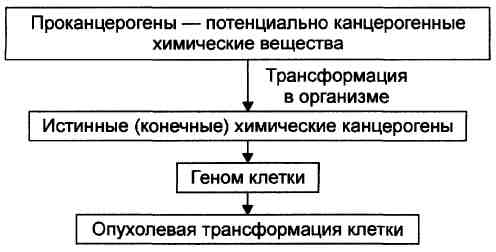
3. Антиканцерогенные. Антимутационные. Антицелюлярные. Из-за гипоплазии тимуса и недостаточности т-лимфоцитов.
|
№ 12 Лабораторной крысе внутривенно ввели токсическую дозу адреналина. Сразу же после инъекции кожа лапок и ушей побледнела, артериальное давление увеличилось со 120/70 мм рт.ст до 350/175 мм рт.ст, развилась выраженная тахикардия, участилось дыхание. Анализ крови: РаO2 составляло 99 mmHg. Показатели КОР: РаСО - 30 мм.рт.ст, [НСО3-] - 26 мэкв/л, BE - +2.5 рН - 7.56. Через восемь минут: выраженное тахипноэ, акроцианоз, РаO2 - 55 мм.рт.ст, SaO2 - 92%, PvO2 - 15 мм.рт.ст., SvO2 - 20%. Спустя еще четыре минуты: дыхание - аритмичное, АД -резко снизилось, на ЭКГ - аритмии. При этом РаO2 - 35 мм.рт.ст., РаСO2 - 58 мм.рт.ст., PvO2 - 15 мм.рт.ст., SaO2 - 70%, SvO2 - 20%. Показатели КОС: рН - 7.10, НСОЗ- - 17 экв/л, BE - -5 мэкв/л. К исходу восемнадцатой минуты развились клонико-тонические судороги, агональное дыхание, появились пенистые выделения из полости рта и носа, а затем дыхание прекратилось.
1. Некомпенсированный метаболический алкалоз. Повышение рН и ВЕ.
2. Дыхательная гипоксия
Сердечно-Сосудистая гипоксия
Перегрузочная гипоксия
3. Метаболический алкалоз характеризуется повышением рН крови и увеличением концентрации бикарбоната. Понятие о метаболическом алкалозе наиболее спорное в патофизиологии КЩР.
4. Застой в малом кругу кровообращения в следствие правожелудочковой недостаточности, инфаркт миокарда, порок сердца, экссудативный перикардит, гипертензивный криз, токсические вещества, повышающие проницаемость стенок микрососудов.
|
Пневмония
|
Пневмония
|
Пневмония
|
№ 1 Пациент П., 64 года, обратился с жалобами на кашель с отхождением мокроты желто-зеленого цвета, повышение температуры тела до 38,3°С, одышку при умеренной физической нагрузке, болевые ощущения умеренной интенсивности в правой половине грудной клетки, возникающие при кашле и глубоком вдохе, общую слабость, потливость и головную боль. Заболел остро три дня назад, после переохлаждения. При обращении в поликлинику по месту жительства врач назначил гентамицин по 80 мг в/м 2 раза в день, мукалтин 3 таблетки в день, аспирин. На фоне лечения существенной положительной динамики не отмечено.
Пациент - бывший военнослужащий, в настоящее время на пенсии, работает вахтером. Курит в течение 22 лет по 1,5-2 пачки сигарет в день. Периодически (2-3 раза в год) после переохлаждения или ОРВИ отмечает появление кашля с отхождением желто-зеленой мокроты, в последние два года появилась одышка при умеренной физической нагрузке.
При осмотре выявлено следующее: состояние удовлетворительное, кожные покровы чистые, умеренной влажности, отмечается гиперемия кожи лица. Температура тела - 37,6°С. Подкожно-жировой слой развит умеренно, отеков нет, периферические лимфатические узлы не увеличены. ЧД в покое - 22 в минуту. Грудная клетка эмфизематозная, при осмотре обращает на себя внимание отставание правой половины грудной клетки при дыхании. Перку-торно на фоне коробочного звука отмечается участок притупления справа ниже угла лопатки, в этой же области - усиление голосового дрожания. При аускультации выслушиваются рассеянные сухие жужжащие хрипы, справа ниже угла лопатки - зона крепитации. Тоны сердца приглушены, шумов нет. ЧСС - 102 в минуту, АД -118/76 мм рт. ст. Живот мягкий, безболезненный, доступный пальпации во всех отделах. Печень, селезенка не увеличены. Дизурических расстройств нет.
В анализах крови: гемоглобин - 15,6 г/л, эритроциты - 5,1 млн, гематокрит - 43%, лейкоциты - 14,4 тыс. (п/я - 2%, с/я - 72%), лимфоциты -18%, эозинофилы - 2%, моноциты - 6%, СОЭ - 32 мм/ч.
В анализе мокроты: характер слизисто-гнойный, лейкоциты густо покрывают поле зрения; эозинофилы, спирали Куршмана, кристаллы Шарко-Лейдена, БК - отсутствуют; определяются грамположительные диплококки.
На рентгенограмме органов грудной клетки в двух проекциях определяются участок затемнения (инфильтрации) легочной ткани в нижней доле правого легкого, эмфизема легких, усиление легочного рисунка за счет интерстициального компонента.
Дайте письменные ответы на следующие вопросы.
• Проведите диагностический поиск,
• После 2-го этапа диагностического поиска сформулируйте предварительный диагноз.
• Определите план обследования и необходимость проведения дополнительных исследований.
• Сформулируйте клинический диагноз и укажите диагностические критерии.
• Назначьте лечение и обоснуйте его.
На 1-м этапе диагностического поиска анализ жалоб пациента позволяет заподозрить острое воспалительное (с учетом остроты динамики, вероятнее всего инфекционное) заболевание дыхательных путей. Данные анамнеза (длительное курение, периодический кашель с мокротой, появление одышки) свидетельствуют о наличии у пациента недиагностированного хронического заболевания легких - ХОБЛ, что наряду с возрастом (64 года), может быть фактором риска развития пневмонии. В имеющемся конкретном случае провоцирующим фактором является переохлаждение. Данные физического исследования на 2-м этапе диагностического поиска предполагают наличие у пациента двух синдромов - бронхитического (сухие жужжащие хрипы) и синдрома воспалительной инфильтрации легочной ткани (отставание половины грудной клетки при дыхании, укорочение перкуторного звука, усиление голосового дрожания, крепитация). Наличие лихорадки, крепитации, изменение дыхательных шумов, тахикар-. дни при отсутствии анамнестических указаний на наличие бронхиальной астмы с высокой долей вероятности позволяют заподозрить диагноз внебольничной пневмонии (специфичность данного симпто-мокомплекса составляет 92-97%).
На 3-м этапе диагностического поиска результаты лабораторных исследований также свидетельствуют в пользу наличия острого воспаления (лейкоцитоз со сдвигом формулы влево, увеличение СОЭ, слизисто-гнойная мокрота с большим содержанием лейкоцитов и кокков). Обнаружение в мокроте грамположительных диплококков позволяет предположить стрептококковую (пневмококковую) этиологию заболевания. Диагноз пневмонии подтверждает рентгенологическое исследование органов грудной клетки (наличие инфильтрации легочной ткани).
Таким образом, клинический диагноз пациента: «Внебольнич-ная пневмококковая (?) правосторонняя нижнедолевая пневмония, среднетяжелого течения».
В плане дополнительных исследований больному необходимо проведение ФВД для оценки бронхиальной проходимости. Пациенту следует отказаться от курения. С учетом предполагаемой этиологии и предрасполагающих факторов следует назначить цефа-лоспорины П-Ш поколения в сочетании с макролидами и муколи-тические средства (амброксол), при необходимости - противовоспалительные средства (аспирин), а также, после проведения ФВД, возможно назначение бронхолитических средств (ипратропия бромид в виде ингаляций). Эффективность лечения следует оценивать через 48-72 часа, продолжительность антимикробной терапии - 5 суток с момента нормализации температуры тела.
|
№ 2 Пациент Н., 69 лет, пенсионер, в течение 50 лет выкуривающий до 20-25 сигарет в день, поступил с жалобами на повышение температуры тела максимально до 38,6°С в течение последних суток, с ознобом, а также на слабость, появление кашля, сначала сухого, затем с отхождением небольшого количества мокроты желто-зеленого цвета, одышку, учащенное сердцебиение, дискомфорт в правой половине грудной клетки. Развитие заболевания связывает с переохлаждением. В анамнезе - артериальная гипертония, редкие приступы стенокардии напряжения.
При осмотре состояние средней тяжести, кожные покровы бледные, горячие, умеренно выраженный диффузный цианоз. Периферические лимфатические узлы не увеличены. Отеков нет. Число дыхательных движений в покое 26 в минуту. При осмотре обращает на себя внимание отставание правой половины грудной клетки при дыхании. При пальпации отмечается усиление голосового дрожания и бронхофонии справа до угла лопатки, в этой же области - укорочение перкуторного звука. Аускультативно на фоне жесткого дыхания и сухих рассеянных жужжащих хрипов справа до уровня угла лопатки определяются участок бронхиального дыхания и звонкие влажные мелкопузырчатые хрипы. Тоны сердца приглушены, тахикардия (ЧСС 100-110 в минуту, определяются экстрасистолы до 5-8 в минуту), АД - 110/70 мм рт. ст. Живот мягкий, умеренно болезненный при пальпации в области эпигастрия. Печень, селезенка не увеличены. В неврологическом статусе признаков очаговой симптоматики и менингеальных знаков нет.
В анализах крови: эритроциты - 4,1 млн, гемоглобин - 11,6 г%, Hct - 46%, ЦП - 0,85, лейкоциты - 18,6 тыс. (п/я - 4%, с/я - 80%), лимфоциты - 12%, эозинофилы - 2%, базофилы - 0%, моноциты -2%), СОЭ - 46 мм/ч, СРВ - +++; рО, - 58%, рС02 - 34% (капиллярная кровь).
В общем анализе мокроты: характер слизисто-гнойный, консистенция вязкая, лейкоциты 40-60 в поле зрения, эритроцитов, эозинофилов нет, атипичные клетки, БК, спирали Куршмана, кристаллы Шарко-Лейдена, эластичные волокна не обнаружены, при окраске по Граму обнаружены грамположительные диплококки.
В анализах мочи: удельный вес -1018, следы белка, лейкоциты -4-6-8 в поле зрения.
Пациенту выполнена рентгенография органов грудной клетки.
Дайте письменные ответы на следующие вопросы.
• Проведите диагностический поиск.
• После 2-го этапа диагностического поиска сформулируйте предварительный диагноз.
• Определите план обследования и необходимость проведения дополнительных исследований.
• Сформулируйте клинический диагноз и укажите диагностические критерии.
• Назначьте лечение и обоснуйте его.
На 1-м этапе диагностического поиска анализ жалоб позволяет заподозрить острое воспалительное (с учетом остроты развития, вероятнее всего, инфекционное) заболевание нижних дыхательных путей. Данные анамнеза (длительное курение) предполагают наличие у пациента недиагностированного хронического заболевания легких - ХОБЛ, что наряду с возрастом (69 лет), может быть фактором риска развития пневмонии. В конкретном случае провоцирующим фактором является переохлаждение. Спектр жалоб и данных непосредственного исследования на 2-м этапе диагностического поиска предполагает наличие у пациента двух синдромов - бронхити-ческого (сухие жужжащие хрипы) и синдрома воспалительной инфильтрации легочной ткани (отставание половины грудной клетки при дыхании, укорочение перкуторного звука, усиление голосового дрожания, крепитация). Одышка и периферический цианоз могут указывать на развитие у больного пожилого возраста с вероятной ХОБЛ дыхательной недостаточности. Лихорадка, крепитация, изменение дыхательных шумов, тахикардия при отсутствии анамнестических указаний на наличие бронхиальной астмы с высокой долей вероятности позволяют заподозрить внебольничную пневмонию (специфичность данного симптомокомплекса составляет 92-97%).
На 3-м этапе диагностического поиска результаты лабораторных исследований также свидетельствуют в пользу наличия острого воспаления (лейкоцитоз со сдвигом формулы влево, увеличение СОЭ, слизисто-гнойная мокрота с большим содержанием лейкоцитов и кокков). Обнаружение в мокроте грамположительных диплококков позволяет предположить стрептококковую (пневмококковую) этиологию заболевания. Диагноз пневмонии подтверждает рентгенологическое исследование органов грудной клетки (наличие инфильтрации легочной ткани в области нижней доли правого легкого). Снижение парциального напряжения кислорода в капиллярной крови свидетельствует о гипоксемии на фоне дыхательной недостаточности (I типа).
Клинический диагноз: «Внебольничная пневмококковая (?) правосторонняя нижнедолевая пневмония, тяжелого течения».
Пациент относится к третьей категории риска (IIIа). С учетом клинической картины показана госпитализация. В плане дополнительных исследований необходимо предусмотреть проведение ФВД для оценки бронхиальной проходимости. Пациенту следует отказаться от курения. С учетом предполагаемой этиологии и наличия факторов, модифицирующих лечение (возраст, ХОБЛ), следует назначить в качестве эмпирической терапии цефалоспорины II-III поколения в сочетании с макролидами и муколитические средства (амброксол), при необходимости - противовоспалительные средства (аспирин), а также, после проведения ФВД, возможно назначение бронхолитических средств (ипратропия бромид в виде ингаляций). С учетом гипоксемии целесообразно проведение кислородо-терапии. Эффективность лечения следует оценивать через 48-72 часа, продолжительность антимикробной терапии - пять суток с момента нормализации температуры тела. Следует рассмотреть вопрос о вакцинации противопневмококковой вакциной.
|
№ 3 Пациент К., 72 года, находится в урологическом стационаре по поводу аденомы предстательной железы. На четвертые сутки после цистостомии отмечено повышение температуры тела максимально до 38,9°С, с ознобом, что сопровождалось выраженной слабостью, одышкой, учащенным сердцебиением.
Больной курит в течение 50 лет по пачке сигарет в день, в течение 20 лет страдает артериальной гипертонией, 15 лет - сахарным диабетом 2-го типа, в последние 4-5 лет отмечает приступы стенокардии напряжения, соответствующие II ФК (по CCS).
При осмотре состояние средней тяжести, кожные покровы бледные, горячие, умеренно выраженный диффузный цианоз. Периферические лимфатические узлы не увеличены. Число дыхательных движений в покое 30 в минуту. При пальпации грудной клетки - умеренно выраженная болезненность в паравертебральных точках, перкуторный звук коробочный, слева ниже угла лопатки определяется участок укорочения перкуторного звука. В этой же области определяется усиление голосового дрожания и шепотная пекторолалия. Аускультативно: дыхание жесткое, выслушивается большое количество сухих жужжащих хрипов над всей поверхностью легких, слева ниже угла лопатки определяется зона влажных мелкопузырчатых хрипов. Тоны сердца приглушены, тахикардия (до 110-115 ударов в минуту), мягкий систолический шум на верхушке, АД - 100/60 мм рт. ст. Живот мягкий, умеренно болезненный при пальпации в области правого подреберья и эпигастрия. Печень, селезенка не увеличены. Область цистостомического дренажа не изменена, моча отходит свободно, обычного цвета. В неврологическом статусе признаков очаговой симптоматики и менингеальных знаков не выявлено.
В анализах крови: эритроциты - 4,6 млн, гемоглобин - 15,1 г%, Hct - 43%, ЦП - 0,83, лейкоциты - 16,4 тыс. (п/я - 4%, с/я - 80%), лимфоциты -12%, эозинофилы - 2%, базофилы - 0%, моноциты -2%), СОЭ - 42 мм/ч, СРБ - +++. Креатинин - 1,1 мг/дл, глюкоза -138 мг/дл.
В анализах мочи (по дренажу): удельный вес - 1018, белок -0,023 д, сахара нет, лейкоциты - 4-6-8 в поле зрения.
Пациенту выполнена рентгенография органов грудной клетки.
Дайте письменные ответы на следующие вопросы.
• Проведите диагностический поиск.
• После 2-го этапа диагностического поиска сформулируйте предварительный диагноз.
• Определите план обследования и необходимость проведения дополнительных исследований.
• Сформулируйте клинический диагноз и укажите диагностические критерии.
• Назначьте лечение и обоснуйте его.
На 1-м этапе диагностического поиска анализ жалоб пациента позволяет заподозрить острое воспалительное (с учетом остроты развития, вероятнее всего, инфекционное) заболевание нижних дыхательных путей. Данные анамнеза (длительное курение) предполагают наличие недиагностированного хронического заболевания легких - ХОБЛ, что наряду с возрастом больного - 72 года и имеющимся у него сахарным диабетом может быть фактором риска развития пневмонии. При этом развитие клинической симптоматики более чем через 48 часов после госпитализации свидетельствует в пользу внутрибольничной инфекции.
На 2-м этапе диагностического поиска анализ данных непосредственного исследования предполагает наличие у пациента двух синдромов - бронхитического (сухие жужжащие хрипы) и синдрома воспалительной инфильтрации легочной ткани (отставание половины грудной клетки при дыхании, укорочение перкуторного звука, усиление голосового дрожания, крепитация). Одышка и периферический цианоз могут указывать на развитие у пациента пожилого возраста с вероятной ХОБЛ дыхательной недостаточности. Наличие лихорадки, слизисто-гнойной мокроты, крепитации, изменение дыхательных шумов, тахикардия с высокой долей вероятности позволяют заподозрить внутрибольничную пневмонию. Результаты лабораторных исследований также свидетельствуют в пользу наличия острого воспаления (лейкоцитоз со сдвигом формулы влево, увеличение СОЭ, слизисто-гнойная мокрота с большим содержанием лейкоцитов и кокков). Обнаружение в мокроте грамположительных диплококков позволяет предположить стрептококковую (пневмококковую) этиологию заболевания. Диагноз «пневмония» подтверждает рентгенологическое исследование органов грудной клетки (инфильтрация легочной ткани в области нижней доли левого легкого). Снижение парциального напряжения кислорода в капиллярной крови свидетельствует о гипоксемии на фоне дыхательной недостаточности (1 тип).
Таким образом, клинический диагноз «Внутрибольничная (нозокомиальная) левосторонняя нижнедолевая пневмония, тяжелого течения». Больной относится к третьей категории риска (III a). В плане дополнительных исследований необходимо проведение ФВД для оценки бронхиальной проводимости. Пациенту следует отказаться от курения. Учитывая тот факт, что оперативное лечение проводилось в минимальном объеме (цистостомия) при отсутствии интубации и ИВЛ, а также развитие клинических проявлений в пределах пяти суток после госпитализации, можно предполагать, что этиология пневмонии связана с обычной распространенной пневмококковой инфекцией (это косвенно подтверждает наличие грамположительных кокков в анализе мокроты). С учетом тяжести состояния и наличия факторов модифицирующих лечение (возраст, ХОБЛ, СД) пациенту следует назначить в качестве эмпирической терапии карбапенем в сочетании с фторхинолоном. Кроме того, возможно назначение муколитических средств (амброксол), при необходимости - противовоспалительных средств (аспирин), а также, после проведения ФВД, бронхолитических средств (ипратропия бромид в виде ингаляций). С учетом гипоксемии целесообразно проведение кислородотерапии. Эффективность лечения следует оценивать через 48-72 часа, продолжительность антимикробной терапии - пять суток с момента нормализации температуры тела. В качестве профилактических мер следует убедить пациента в необходимости отказа от курения и рассмотреть вопрос об иммунизации противопневмококковой вакциной.
|
|
|
|
 Скачать 0.98 Mb.
Скачать 0.98 Mb.