осложения острого панкреатита. Осложнения острого панкреатита. Роль медицинской сестры в профилактике осложнений при остром панкреатите
 Скачать 244.45 Kb. Скачать 244.45 Kb.
|
|
Выселковский филиал государственного бюджетного профессионального образовательного учреждения «Кропоткинский медицинский колледж» министерства здравоохранения Краснодарского края (Выселковский филиал ГБПОУ «Кропоткинский медицинский колледж») Специальность 34.02.01 Сестринское дело Курсовая работа Тема: «Роль медицинской сестры в профилактике осложнений при остром панкреатите» Курсовая работа Студентки IV курса 411 группы «А-Ф» Мошковой Екатерины Александровны Подпись: Руководитель: Дьякова Людмила Алексеевна Подпись: ст Выселки, 2021 СОДЕРЖАНИЕ
 ВВЕДЕНИЕ Острый панкреатит – это внезапно начавшееся и лавинообразно нарастающее поражение поджелудочной железы, в основе которого лежит аутолитический ферментативный процесс. Первое воспоминание об остром поражении поджелудочной железы относится к 1641 г. и принадлежит патологоанатому Тульпу. Последующее более подробное описание морфологии острого панкреатита сделано в 19 столетии. Термин «острый панкреатит» был предложен Хиари (1880), и с тех пор заболевание выделено в самостоятельную нозологическую единицу [7]. Преобладающим этиологическим фактором развития заболевания является алиментарный фактор, в частности, алкоголь. Наблюдается неуклонный ежегодный рост острого панкреатита среди лиц молодого и трудоспособного возраста. Актуальность темы курсовой работы обусловлена, прежде всего, широким распространением заболевания и неудовлетворительными результатами лечения, а также высокой частотой осложнений, которые развиваются у 50% пациентов с острым панкреатитом, в связи с чем важную роль в профилактике их развития играют медицинские сестры хирургического отделения стационара, осуществляющие уход за данной категорией пациентов. В настоящее время нет другого острого хирургического заболевания, частота которого столь резко возросла за последние десятилетия. На протяжении последних 20 - 30 лет панкреатит из редкого заболевания стал едва ли не самой частой формой острого живота. По частоте острый панкреатит в настоящее время занимает третье место среди всех экстренных хирургических заболеваний органов брюшной полости, уступая лишь аппендициту и холециститу. Больные с острым панкреатитом составляют 5-10% от общего числа пациентов хирургического профиля. Первичная заболеваемость острым панкреатитом неуклонно увеличивается, составляя в различных регионах мира от 2 до 8 случаев на 100 тысяч населения в год. Параллельно с ростом заболеваемости и числа госпитализаций, растет и количество смертельных исходов в результате острого панкреатита. Послеоперационная летальность составляет 20 - 45% [9]. В 15-20% наблюдений развитие острого панкреатита носит тяжелый деструктивный характер. 40-70% больных панкреонекрозом происходит инфицирование очагов некротической деструкции с развитием тяжелого абдоминального сепсиса. Данные поражения могут прогрессировать с развитием некроза, самостоятельно разрешаться, рецидивировать в пределах одного патологического состояния. Они обусловливают разносторонние функциональные и гуморальные, первичные и вторичные патологические воздействия на организм больного. Нередко это приводит к значительным нарушениям в жизненно важных органах, создает основу для развития неотложного и даже критического состояния у больного острым панкреатитом. Панкреонекроз занимает третье место среди причин летальных исходов в хирургических стационарах. Послеоперационная летальность при панкреонекрозе составляет 15-18% [5]. Основные симптомы острого панкреатита - боль, рвота и метеоризм (триада Мондора). Боль появляется обычно внезапно, чаще в вечернее или ночное время вскоре после погрешности в диете (например, употребление жареных или жирных блюд, алкоголя). Как правило, она носит интенсивный характер, без светлых промежутков. Наиболее типичная её локализация - эпигастральная область, что соответствует анатомическому положению поджелудочной железы. Диагноз острого панкреатита устанавливается на основании клинических признаков, повышения уровня липазы или амилазы крови, характерных для острого панкреатита изменений по данным УЗИ, контрастной компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ). При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Лечение острого панкреатита может быть консервативным и хирургическим. Основные задачи консервативного лечения: угнетение секреции и синтеза ферментов поджелудочной железы; антиферментная терапия; дезинтоксикационная терапия; антибактериальная терапия; борьба с болью и шоком; десенсибилизирующая и противовоспалительная терапия; коррекция гомеостаза; повышение иммунитета и неспецифической резистентности организма. Показаниями к операции являются: неустранимая интоксикация при полном объеме консервативного лечения; гнойные осложнения острого панкреатита; оррозивные кровотечения; деструкция полых органов брюшной полости [11]. В настоящее время остро стоит проблема послеоперационных осложнений, при остром панкреатите, развитие которых заметно отягощает основное заболевание, удлиняет время пребывания больного в стационаре, увеличивает стоимость лечения, нередко служит причиной летальных исходов и негативно сказывается на сроках восстановления трудоспособности оперированных больных. От того, как проведен послеоперационный период, во многом зависит исход хирургической операции. Большая роль в выхаживании больных в послеоперационном периоде принадлежит среднему медицинскому персоналу. Правильное и своевременное выполнение врачебных назначений и чуткое отношение к больному создают условия для быстрого выздоровления. С целью профилактики осложнений в послеоперационном периоде палатная медицинская сестра должна уделять большое внимание наблюдению за повязкой в области послеоперационной раны: если повязка сбилась и обнажает послеоперационную рану со швами, если она промокла кровью, гноем или другим отделяемым из раны, то об этом необходимо сообщить лечащему врачу и после его осмотра сменить повязку [4]. Медицинская сестра осуществляет контроль работы дренажей с отметкой в истории болезни (следит за характером, цветом и количеством отделяемого по дренажам, за их герметичностью и надёжной фиксацией к телу больного, чтобы дренажи не разобщались со сборниками, и вовремя опорожняет ёмкости от раневого отделяемого). Основным компонентом сестринского ухода при остром панкреатите является профилактика осложнений, которая заключается в обучение пациента и членов его семьи мероприятиям, относящимся к изменению стиля жизни (правильное питание, исключение вредных привычек - отказ от алкоголя и курения), длительная заместительная терапия ферментными препаратами после выписки из стационара. Таким образом, профилактика осложнений после оперативных вмешательств при остром панкреатите остается одной из актуальных проблем современной медицины, которая до сих пор не располагает достаточно надежными и точными методами борьбы с осложнениями у данной категории пациеентов. В связи с ежегодно увеличивающейся заболеваемостью острым панкреатитом, требующим оперативной коррекции, повышается роль сестринского персонала в организации ухода и профилактике развития осложнений у пациентов, перенесших оперативное вмешательство по поводу острого панкреатита в условиях хирургического стационара. Цель исследования: изучение роли медицинской сестры в профилактике осложнений при остром панкреатите. Объект исследования: профилактика осложнений при остром панкреатите. Предмет исследования: профессиональные аспекты деятельности медицинской сестры по профилактике осложнений острого панкреатита в условиях хирургического отделения. Задачи исследования: Изучить специальную медицинскую литературу по теме курсовой работы. Рассмотреть понятие, классификацию и этиопатогенез острого панкреатита. Выявить клинические признаки острого панкреатита и его осложнений, методы диагностики и лечения острого панкреатита и его осложнений. Рассмотреть направления сестринской деятельности по профилактике осложнений острого панкреатита. Изучить роль медицинской сестры в профилактике осложнений острого панкреатита на базе хирургического отделения ГБУЗ «Выселковская ЦРБ» МЗ КК I. ТЕОРЕТИЧЕСКАЯ ЧАСТЬ 1.1. Понятие и классификация острого панкреатита Острый панкреатит – неспецифическое первично асептическое воспаление поджелудочной железы демаркационного характера, в основе которого лежат процессы некробиоза панкреатоцитов и ферментная аутоагрессия, протекающее с развитием системного воспалительного ответа и органной дисфункцией. Поджелудочная железа располагается на границе брюшной полости и забрюшинной клетчатки, что обуславливает особенности клинической картины заболевания. Воспалительный экссудат в случае панкреатита распространяется как в брюшную полость с развитием перитонита, так и в забрюшинную клетчатку, вызывая формирование некротических флегмон. Наиболее часто процесс из парапанкреатической клетчатки через левый parocolon спускается в клетчаточное пространство малого таза. Железа имеет капсулу, передняя ее поверхность, кроме того, покрыта париетальной брюшиной сальниковой сумки. Наименьшую выраженность капсула железы имеет в области хвоста, в связи с этим при панкреатите преимущественно поражаются левые отделы забрюшинной клетчатки. Анатомически орган состоит из трех отделов: головки, тела и хвоста [8]. Наиболее важными функциями поджелудочной железы являются осуществление внешней и внутренней секреции. Поджелудочная железа – единственный орган, вырабатывающий все группы ферментов: протеолитические (трипсин, эластаза, карбоксипептидаза); амилолитические (альфа-амилаза, мальтаза, лактаза); липолитические (липаза, фосфолипазы). Средний объем панкреатического секрета составляет около 2,0 л. в сутки. Эндокринная функция обеспечивается островковым аппаратом железы, включающим следующие клетки: α клетки, синтезирующие глюкагон - β-клетки, синтезирующие инсулин - D клетки, синтезирующие соматостатин. Принципиальным является синтез железой инсулина. Известно, что при деструкции паренхимы железы в объеме 70 и более процентов у пациентов развивается гипергликемия. Таким образом, гипергликемия при панкреонекрозе является неблагоприятным прогностическим признаком, свидетельствующем о масштабности деструкции [6]. Классификация острого панкреатита По степени тяжести: - легкая или мягкая (отёчная форма); - тяжелая степень острого панкреатита, ассоциированная с полиорганной дисфункцией, местными и системными осложнениями. По масштабу и характеру поражения поджелудочной железы (по данным лапароскопии, УЗИ, КТ, тонкоигольной аспирационной биопсии): - отёчная форма (интерстициальный панкреатит); - стерильный панкреонекроз; - инфицированный панкреонекроз; - панкреатогенный абсцесс; - псевдокиста (инфицированная псевдокиста). Формы острого панкреатита. 1. Отечный (интерстициальный) панкреатит. 2. Панкреонекроз стерильный - по характеру некротического поражения (жировой, геморрагический, смешанный). - по масштабу поражения (очаговый, субтотальный, тотальный). 3. Инфицированный панкреонекроз [11]. 1.2. Этиопатогенез острого панкреатита Острый панкреатит – полиэтиологическое заболевание. Основные этиологические факторы - патология желчевыводящих путей (желчнокаменная болезнь, холедохолитиаз) и злоупотребление алкоголем, на долю которых относят более 80% случаев острого панкреатита. Реже выявляют посттравматические и лекарственные острые панкреатиты. По этиологии все острые панкреатиты делят на: - первичные панкреатиты - к ним относят формы, когда поджелудочная железа оказывается органом-мишенью, ее поражение первично (токсико-метаболический, идиопатический острый панкреатит). - вторичные панкреатиты - возникают вследствие патологии других органов (чаще органов пищеварения, преимущественно желчевыводящих путей и двенадцатиперстной кишки) или являются одним из проявлений заболевания, поражающего ряд органов и систем. В соответствии с современным пониманием патогенеза в развитии острого панкреатита выделяют две основные фазы заболевания: Первая фаза обусловлена формированием генерализованной воспалительной реакции в течение первых двух недель от начала заболевания, когда аутолиз и некробиоз подджелудочной железы, забрюшинной клетчатки и развитие ферментативного асцит-перитонита носят абактериальный характер. Тяжесть состояния больных объясняется выраженной панкреатогенной токсемией. В этих условиях у определенного числа больных в течение 72 часов от начала заболевания развиваются панкреатогенный шок и "ранняя" полиорганная недостаточность, которая служит основной причиной смерти 30 - 40% больных в эти сроки. При стерильных формах панкреонекроза летальность варьирует от 0 до 11% [10]. Вторая фаза острого панкреатита связана с развитием "поздних" постнекротических инфекционных осложнений в зонах некроза различной локализации. Она развивается вследствие активации и продукции воспалительных субстанций, аналогичных первой фазе, а также действия токсинов бактериальной природы. В этой фазе в основе патогенеза лежит качественно новый этап формирования системной воспалительной реакции в виде септического (инфекционно-токсического) шока и септической полиорганной недостаточности. Наибольшая летальность зарегистрирована после первой недели от начала заболевания, преимущественно за счет развития инфицированного панкреонекроза, при котором летальность варьирует от 40 до 70%. 1.3. Клиническая картина острого панкреатита Основные симптомы острого панкреатита - боль, рвота и метеоризм (триада Мондора). Первым и основным симптомом острого панкреатита является появление болей в эпигастральной области. Боль при остром панкреатите чрезмерно интенсивная, нередко невыносимая, часто приводящая к коллапсу и шоку. Появление болей является результатом раздражения нервов, которые иннервируют поджелудочную железу, а также за счет панкреатической гипертензии и растяжения капсулы железы. Боли могут локализоваться как в эпигастральной области, так и в левом подреберье. Характерным является опоясывающий характер болей, их иррадиация в поясничную область [7]. Вторым патогномоничным признаком острого панкреатита является неукротимая многократная рвота, не приносящая облегчения. При объективном обследовании больного можно выявить вздутие живота – за счет пареза кишечника. Живот ограниченно участвует в акте дыхания. При пальпации живота отмечается напряжение мышц и болезненность в эпигастрии и левом подреберье. Для острого панкреатита характерен целый ряд симптомов. Положительные: симптом Керте – болезненность и напряжение мышц в виде поперечной полосы в эпигастральной области; симптом Воскресенского – исчезновение пульсации брюшной аорты или невозможность определить пульсацию брюшной аорты; симптом Мейо - Робсона – болезненность при пальпации в левом ребернопозвоночном углу; симптом Лагерлефа – цианоз лица и конечностей; симптом Мондора –фиолетовые пятна на лице и туловище; симптом Холстеда-Турнера – цианоз кожи живота; симптом Куллена-Джонсона – желтовато-цианотичная окраска кожи пупка. Причиной кожных симптомов острого панкреатита является местное нарушение кровообращения, связанное с распространением экссудата, содержащего протеолитические и липолитические ферменты. Иногда у больных с острым панкреатитом может наступить желтушное окрашивание кожных покровов за счет сдавления интрапанкреатической части холедоха – развивается механическая желтуха [6]. При объективном обследовании состояние больного средней тяжести. Как правило, пациенты беспокойны. Кожные покровы с явлениями акроцианоза, может наблюдаться желтуха. Изменения со стороны сердечно-сосудистой системы характеризуются выраженной тахикардией, может наблюдаться гипотония. При исследовании системы пищеварения обращают внимание на сухость языка и слизистой ротовой полости. Язык, как правило, обложен налетом. К признакам острого панкреатита, определяемым при осмотре живота, относятся его симметричное вздутие ограничение участия эпигастрия в дыхании. При поверхностной пальпации живота выявляется резкая болезненность и напряжение передней брюшной стенки в эпигастрии, левой и правой подреберных областях. При аускультации определяют вялую перистальтику кишечника. При перкуссии брюшной полости возможно выявление притупления в отлогих местах за счет скопления выпота. 1.4. Диагностика острого панкреатита В клинической практике наиболее распространено определение активности панкреатических ферментов в крови - альфа-амилазы и липазы. Увеличение сывороточной активности общей и панкреатической амилазы в 4 раза и липазы в 2 раза по отношению к верхней границе нормы свидетельствует о панкреостазе, что в совокупности с клиническими симптомами заболевания подтверждает диагноз острого панкреатита. Максимальные значения активности сывороточной амилазы наблюдают в течение первых 2 сут от начала заболевания. В более поздние сроки определение активности липазы в крови - более значимый диагностический тест, поскольку её активность в крови больного острым панкреатитом сохраняется длительное время [12]. В пользу инфицированного панкреонекроза свидетельствует увеличение количества лейкоцитов крови в динамике наблюдения и лечения. Чаще всего регистрируют лейкоцитоз 12 - 15-109/л, но при обширном панкреонекрозе, особенно при развитии септических осложнений, возможен значительный лейкоцитоз с увеличением расчётного показателя лейкоцитарного индекса интоксикации. Стойкая гипергликемия свидетельствует в пользу обширного некроза поджелудочной железы, а её содержание более 6,9 ммоль/л - неблагоприятный прогностический фактор. Дополнительный лабораторный метод, используемый в комплексе диагностической программы у больных острым панкреатитом, - определение в крови концентрации С-реактивного белка и прокальцитонина. Содержание С-реактивного белка более 120 мг/л в крови больного свидетельствует в пользу некротического поражения поджелудочной железы [8]. Для диагностики острого панкреатита и его разнообразных форм используют комплекс инструментальных методов: УЗИ, лапароскопию, КТ, результаты чрескожных пункций зон некроза различной локализации под контролем УЗИ и КТ, эндоскопическую ретроградную панкреатохолангиографию. На основании результатов этих методов обследования в динамике заболевания и лечения чётко верифицируют клинико-морфологическую форму острого панкреатита. Ультразвуковое исследование (УЗИ) используют в качестве скрининг-метода при подозрении на острый панкреатит. Ведущие УЗИ-признаки острого панкреатита: увеличение размеров головки, тела и хвоста поджелудочной железы, неоднородность её эхо-структуры и неровность контуров, визуализация жидкостных образований различных размеров в парапанкреальной зоне и брюшной полости [6]. Лапароскопия при остром панкреатите показана в следующих случаях: уточнение характера панкреонекроза - жировой, геморрагический, смешанный; оценка распространённости и характера; диагностика сопутствующего деструктивного холецистита; исключение других причин «острого живота», требующего экстренного оперативного вмешательства. Компьютерная томография (КТ) позволяет чётко дифференцировать плотные некротические массы (некротическая флегмона) от жидкостных образований (абсцесс, псевдокиста) различной локализации, представить информацию об их взаиморасположении, вовлечении в воспалительно-некротический процесс желчевыводящих путей, предлежащих сосудистых структур и отделов ЖКТ. Расширяет диагностические возможности КТ с внутривенным контрастным усилением. Для этого внутривенно вводят 100 - 120 мл водорастворимого контрастного препарата. Отсутствие накопления контраста в определённых отделах поджелудочной железы свидетельствует о её некротическом поражении, что позволяет с высокой точностью верифицировать локализацию панкреонекроза [9]. 1.5. Осложнения острого панкреатита К осложнениям острого панкреатита относятся: 1. Парапанкреатический инфильтрат. 2. Парапанкреатический абсцесс. 3. Перитонит: ферментативный (абактериальный); бактериальный. 4. Септическая флегмона забрюшинной клетчатки: парапанкреатической; параколитической; тазовой. 5. Аррозивное кровотечение. 6. Механическая желтуха. 7. Псевдокиста: стерильная; инфицированная. 8. Внутренние и наружные дигестивные свищи. Панкреатогенная инфекция развивается, как правило, на 2-3 неделе от начала заболевания и имеет общие черты: Отсутствие улучшения состояния больного. Сохранение или усугубление проявлений синдрома системного воспалительного ответа. «Вторая волна» органной дисфункции, обусловленная развитием панкреатогенного сепсиса [4]. Парапанкреатический инфильтрат развивается на 3-5 сутки заболевания, характеризуется снижением интенсивности болевого синдрома, лихорадкой 37,5- 38,0°С, пальпируемым в верхних отделах брюшной полости болезненным инфильтратом. При преимущественной правосторонней локализации инфильтрата могут наблюдаться проявления компрессии ДПК в виде явлений дуоденостаза. Некротическая флегмона забрюшинной клетчатки развивается на 2-3 неделе заболевания и характеризуется неотграниченным инфицированием очагов некрозов в забрюшинной клетчатке. Помимо жидкостного гнойного содержимого имеет обязательный тканевой компонент, представленный секвестром. Это осложнение панкреонекроза проявляется выраженной системной воспалительной реакцией, появлением перитонеальных симптомов, стойким парезом кишечника, панкреатогенным или инфекционно-токсическим шоком и полиорганной недостаточностью. Панкреатогенный абсцесс формируется на 2-3 неделе заболевания. После клиники панкреонекроза наступает «светлый» период: состояние больного стабилизируется, болевой синдром купируется. Однако, позднее возникают проявления парапанкреатического инфильтрата с исходом в его абсцедирование. Появляется лихорадка, ознобы, проявления интоксикационного синдрома. Для абсцесса не характерно развитие септического шока и полиорганной недостаточности. При абсцессе его содержимое, как правило, представлено только жидкостным компонентом, что облегчает применение пункционных методов лечения [9]. 1.6. Лечение острого панкреатита Все пациенты с подозрением на острый панкреатит экстренно госпитализируются в хирургический стационар. Задачей первичного клинико-лабораторного обследования является дифференциация отечного панкреатита и панкреонекроза. Клинический диагноз с указанием формы и возможных осложнений должен быть установлен в первые 2 часа пребывания пациента в стационаре. Лечение острого отечного панкреатита – только медикаментозное. Отечный острый панкреатит не является показанием к хирургическим вмешательствам на поджелудочной железе Компоненты медикаментозной терапии: 1. Голод. 2. Назогастральное дренирование. 3. Местная гипотермия. 4. М-холиноблокаторы. 5. Антисекреторная терапия. 6. Ненаркотические анальгетики. 7. Миотропные спазмолитики. 8. Инфузионная терапия: объем – 25-30 мл./кг. веса; состав – кристаллоиды. Критерии эффективности медикаментозного лечения: регресс клинической симптоматики в течение 48 часов; нормализация клинико-биохимических показателей [12]. Больные с перенесенным отечным панкреатитом выписываются под наблюдение терапевта амбулаторной службы. Рекомендуется соблюдение диеты и режима питания. Основные принципы лечения больных с панкреонекрозом Хирургическая тактика определяется стадией процесса. Компоненты медикаментозного лечения панкреонекроза: 1. Голод. 2. Назогастральное дренирование. 3. Местная гипотермия. 3. М-холиноблокаторы. 4. Анальгетики. Исключается применение морфина и его аналогов (омнопон). 5. Миотропные спазмолитики. 6. Инфузионная терапия. Объем 40-50 мл./кг. массы тела, соотношение коллоидных и кристаллоидных растворов – 1:4. 7. Блокада секреторной функции поджелудочной железы. Препараты выбора – синтетические аналоги соматостатина (сандостатин, октреотид). 8. Антибактериальная терапия. Препараты выбора: цефалоспорины III (цефоперазон и цефотаксим) или IV (цефепим) поколения+метронидазол; фторхинолоны (ципрофлоксацин, офлоксацин, пефлоксацин) +метронидазол; карбапенемы (меропенем, имипенем/циластатин). 9. Нутритивная поддержка. До нормализации уровня амилазы, разрешения пареза кишечника показано парентеральное питание. В последующем – перевод больного на энтеральную нутритивную поддержку через назоеюнальный зонд установленный эндоскопическим путем. 10. Коррекция органной недостаточности. 11. Экстракорпоральная детоксикация. Гемо- и лимфосорбция, гемо- и плазмофильтрация, плазмаферез, энтеросорбция. Эффект от медикаментозной терапии должен оцениваться ежедневно. Хирургическая тактика должна быть определена в течение 12-24 часов от поступления больного. Принципы хирургического лечения панкреонекроза 1. Операция выбора при панкреонекрозе – некрсеквестрэктомия. 2. Резекции поджелудочной железы не применяются при лечении панкреонекроза в связи с их высокой травматичностью и недостаточной патогенетической оправданностью (не обеспечивают адекватную санацию забрюшинной клетчатки). 3. Приоритет должен оставаться за малоинвазивной хирургией. Использование в качестве операционного доступа традиционной лапаротомии показано лишь при развитии осложнений хирургического профиля, которые невозможно устранить эндоскопическими методами (деструктивный холецистит, желудочно-кишечное кровотечение, острая кишечная непроходимость и др.). В этом случае тактика определяется диагностированным осложнением [11]. 1.7. Роль медицинской сестры в профилактике осложнений при остром панкреатитеБольной, доставленный из операционной в палату на каталке, должен соблюдать строгий постельный режим, сроки которого определяются характером оперативного вмешательства. Послеоперационный уход включает иммобилизацию головы больного, профилактику кашля и рвоты. После пробуждения больному придают положение, щадящее рану [8]. Даже при гладком течении послеоперационный период нередко сопровождается неопасными, но мучительными для больного болью, бессонницей, жаждой, задержкой мочи и газов, икотой, которые наиболее тягостными бывают в первые два дня после операции. До прекращения рвоты не следует давать больному пить из-за возможного усиления рвоты. Для уменьшения сухости во рту разрешается полоскать рот. После прекращения рвоты, как правило, можно дать в небольших количествах воду или некрепкий чай. Для уменьшения болей применяют анальгетики, накладывают на область раны пузырь со льдом, следя за тем, чтобы он не оказывал сильного давления на рану. Иногда боль вызывает слишком туго или неправильно наложенная повязка. В этом случае следует ее подрезать или сменить, при возможности заменить повязкой в виде наклейки [11]. Для создания покоя поджелудочной железе выполняются следующие мероприятия: вводится тонкий зонд в желудок и удаляется желудочное и дуоденальное содержимое, желудок промывается холодной щелочной водой, на область поджелудочной железы укладывается пузырь со льдом, через рот нельзя принимать ни пищи, ни воды – абсолютный голод в течение 4-5 дней, а иногда и больше. В этот период тщательно контролируется суточный диурез, показатели гомеостаза, АД, частота пульса и температура тела. Непременным условием лечения на протяжении всего послеоперационного периода является лечебная физкультура и дыхательная гимнастика. С 3 - 4 дня разрешают пациенту вставать с постели и ходить. Перевязки послеоперационной раны и уход за дренажем проводится ежедневно. Медсестра тщательно следит за выделением по дренажу, замечая нарушения его функции, примесь крови. В первые дни из дренажа, установленного в общем желчном протоке, должно выделяться до 500-600 мл желчи в сутки. Прекращение оттока по дренажу свидетельствует о выхождении трубки из протока. Обо всех изменениях надо срочно сообщать врачу. Дренажи и швы снимаются на 5-6 день. Важную роль в профилактике осложнений при остром панкреатите играет палатная медицинская сестра, осуществляющая наблюдение за послеоперационным больным которое включает: оценку внешнего вида (выражение лица, положение в постели, окраску покровов); измерение температуры тела; контроль пульса; контроль артериального давления; контроль частоты дыхания; контроль работы органов выделения (мочевого пузыря, кишечника) [10]. Большое внимание медицинская сестра уделяет наблюдению за повязкой в области послеоперационной раны (если повязка сбилась и обнажает послеоперационную рану со швами, если она промокла кровью, гноем или другим отделяемым из раны, то об этом необходимо сообщить лечащему врачу и после его осмотра сменить повязку). Внимательное наблюдение за областью операционной раны позволяет предупредить развитие в ней гнойного воспалительного процесса. Сестра должна следить, чтобы повязка была сухой, чтобы на нее не попадали моча, рвотные и каловые массы, вода из пузыря со льдом и др. Кроме того, в первые сутки в ране возможно скопление крови и образование гематом. Симптомами этого являются вздутие области раны, появление кровоподтека, усиление болей, появление наружного кровотечения. Для профилактики осложнений при остром панкреатите в послеоперационном периоде медицинская сестра осуществляет внимательное отношение к больному; достаточное обезболивание; раннюю активизацию больного; правильный режим питания [5]. При возникновении патологических состояний медицинская сестра выполняет ряд мероприятий: при застое желудочного содержимого - зондовое откачивание из желудка; при метеоризме - постановка газоотводной трубки, дача активированного угля (по показаниям); при задержке стула - восстановление перистальтики и очищение кишечника; при рвоте - зондовая декомпрессия ЖКТ, применение противорвотных препаратов (церукал); при икоте - зондовая декомпрессия ЖКТ, применение седативных препаратов (реланиум, седуксен) и спазмолитиков (нош-па, баралгин). Медицинская сестра, внимательно наблюдающая за состоянием пациента, его внешним видом, пульсом, дыханием, температурой, органами желудочно-кишечного тракта, мочеиспусканием, кожными покровами, может рано заметить развивающееся осложнение, вовремя сигнализировать. Об этом врачу и быстро оказать больному первую помощь. ВЫВОДЫ по теоретической части Под термином острый панкреатит понимают различные по этиологии деструктивные поражения паренхимы поджелудочной железы, окружающих тканей и органов, которые вначале имеют преимущественно аутолитический характер, впоследствии к ним присоединяется воспаление. Послеоперационный период начинается с момента окончания операции и продолжается до выписки больного из отделения. Плохо проведенный послеоперационный период, особенно первые дни, после операции, может привести к неблагоприятному исходу и удлинить послеоперационный период. Уход за больным хирургического профиля в послеоперационном периоде является одним из наиболее важных разделов медицинской деятельности. Как бы хорошо не было выполнено оперативное вмешательство, без качественного ухода за больным в послеоперационном периоде, обойтись нельзя. Даже блестяще сделанная операция может не привести к ожидаемым результатам именно из-за неграмотного или недостаточно внимательного ухода. Значительная роль в профилактике осложнений принадлежит медицинской сестре, так как именно она ведет постоянное наблюдение за пациентом в послеоперационном периоде. В многочисленных публикациях, посвященных проблеме после операционных осложнений в хирургии, было убедительно доказано, что послеоперационные осложнения: ухудшают результат хирургического лечения; увеличивают летальность; увеличивают длительность госпитализации; увеличивают стоимость стационарного лечения. Правильное и своевременное выполнение врачебных назначений и чуткое отношение к больному создают условия для быстрого выздоровления. Сестра должна привлекать к уходу членов семьи, что имеет огромное значение для пациентов. Своевременное внимание медсестры к выполнению пациентом необходимых элементов лечения и самообслуживания, становится первым шагом к профилактике после операционных осложнений. II. ПРАКТИЧЕСКАЯ ЧАСТЬ 2.1. Изучение роли медицинской сестры в профилактике осложнений острого панкреатита на базе хирургического отделения ГБУЗ «Выселковская ЦРБ» МЗ КК В ходе исследования проведен анализ 20 историй болезней пациентов хирургического отделения ГБУЗ «Выселковская ЦРБ» МЗ КК с острым панкреатитом. По полу пациенты с острым панкреатитом распределились следующим образом: 40% пациентов составили женщины и 60% мужчины (Диаграмма 2.1.). 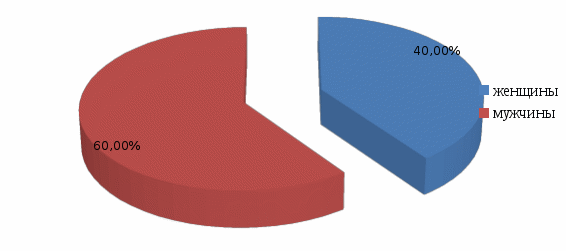 Диаграмма 2.1. Распределение пациентов с острым панкреатитом по полу, % По возрасту пациенты с острым панкреатитом распределились следующим образом: от 21-30 лет – 15%; 31-40 лет – 20%; в 41-50 лет – 35%; в возрасте от 51-60 лет – 30% (Диаграмма 2.2.). 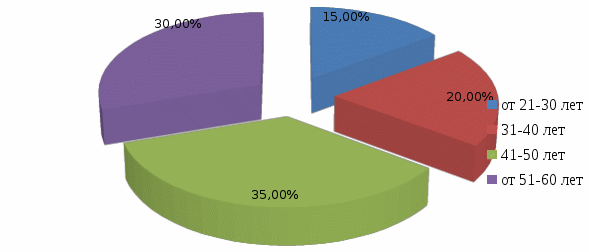 Диаграмма 2.2. Распределение пациентов с острым панкреатитом по возрасту, % По этиологии острого панкреатита пациенты распределились следующим образом: билиарный панкреатит составил 45% случаев, алкогольный панкреатит - 35%, идиопатический панкреатит - 15% и гиперлипидемический 5% (Диаграмма 2.3.). 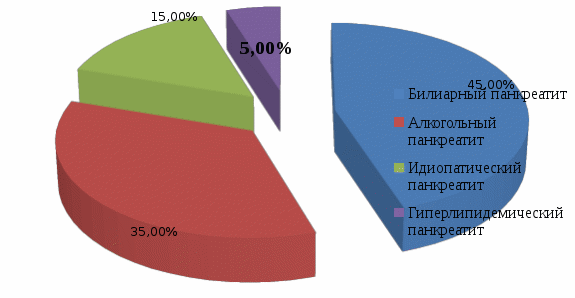 Диаграмма 2.3. Распределение пациентов по этиологическим факторам развития острого панкреатита, % Среди всех случаев острого панкреатита отечный (интерстициальный) панкреатит составил – 80%, панкреонекроз стерильный – 15%, панкреонекроз инфицированный – 5% (Диаграмма 2.4.). 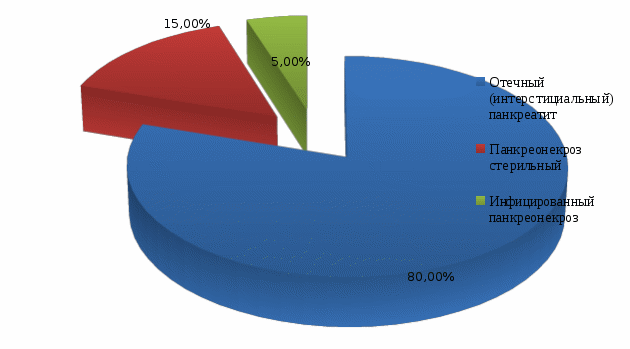 Диаграмма 2.4. Распределение пациентов по формам острого панкреатита,% Осложнения острого панкреатита встречались у 4 человек (20%) госпитализированных пациентов: парапанкреатический инфильтрат – у 5%, механическая желтуха – у 5%, парапанкреатический абсцесс – у 5%, псевдокиста стерильная – у 5%. У остальных 80% пациентов осложнения не наблюдались (Диаграмма 2.5.). 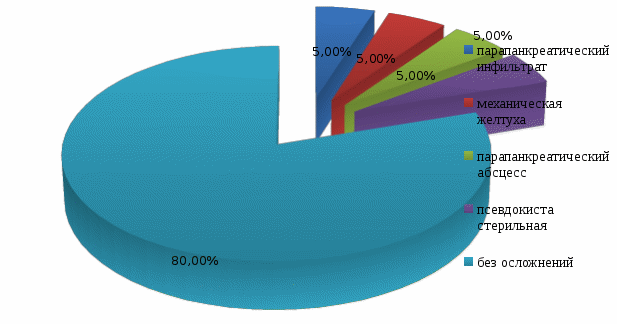 Диаграмма 2.5. Виды осложнений у пациентов с острым панкреатитом,% Большинство пациентов – 85% получали консервативное лечение, оперативное вмешательство осуществлено у 15% больных (Диаграмма 2.6.). 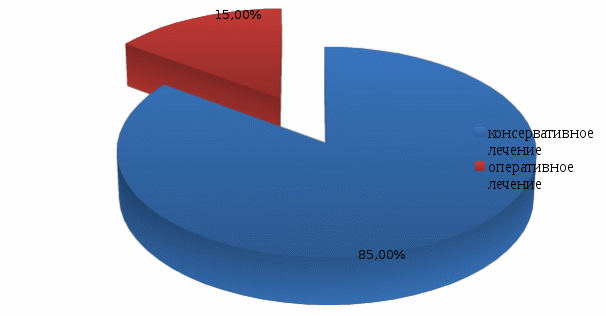 Диаграмма 2.6. Виды лечения пациентов с острым панкреатитом, % С целью профилактики осложнений у пациентов с острым панкреатитом медицинская сестра хирургического отделения осуществляет следующие вмешательства: выполнение назначений врача – 100% пациентов, назогастральное дренирование – 100%, местная гипотермия поджелудочной железы – 100%, наблюдение за больным которое включает: оценку внешнего вида (выражение лица, положение в постели, окраску покровов); измерение температуры тела; контроль пульса; контроль артериального давления; контроль частоты дыхания; контроль работы органов выделения (мочевого пузыря, кишечника) – 100% пациентов, помощь при тошноте и рвоте – 55%, постановка газоотводной трубки – 40%, постановка очистительной клизмы – 35%, уход за послеоперационной раной и повязкой – 15%, наложение пузыря со льдом на область операционной раны – 15%, уход за дренажами – 15% пациентов (Диаграмма 2.7.). 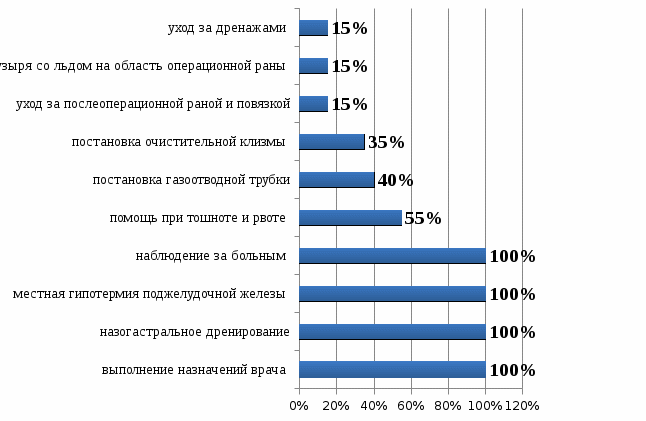 Диаграмма 2.7. Направления сестринской деятельности по профилактике осложнений при остром панкреатите, % ВЫВОДЫ по практической части В ходе исследования проведен анализ 20 историй болезней пациентов хирургического отделения ГБУЗ «Выселковская ЦРБ» МЗ КК с острым панкреатитом. По полу пациенты с острым панкреатитом распределились следующим образом: 40% пациентов составили женщины и 60% мужчины. По возрасту пациенты с острым панкреатитом распределились следующим образом: от 21-30 лет – 15%; 31-40 лет – 20%; в 41-50 лет – 35%; в возрасте от 51-60 лет – 30%. По этиологии острого панкреатита пациенты распределились следующим образом: билиарный панкреатит составил 45% случаев, алкогольный панкреатит - 35%, идиопатический панкреатит - 15% и гиперлипидемический 5%. Среди всех случаев острого панкреатита отечный (интерстициальный) панкреатит составил – 80%, панкреонекроз стерильный – 15%, панкреонекроз инфицированный – 5%. Осложнения острого панкреатита встречались у 4 человек (20%) госпитализированных пациентов: парапанкреатический инфильтрат – у 5%, механическая желтуха – у 5%, парапанкреатический абсцесс – у 5%, псевдокиста стерильная – у 5%. У остальных 80% пациентов осложнения не наблюдались. Большинство пациентов – 85% получали консервативное лечение, оперативное вмешательство осуществлено у 15% больных. С целью профилактики осложнений у пациентов с острым панкреатитом медицинская сестра хирургического отделения осуществляет следующие вмешательства: выполнение назначений врача – 100% пациентов, назогастральное дренирование – 100%, местная гипотермия поджелудочной железы – 100%, наблюдение за больным которое включает: оценку внешнего вида – 100% пациентов, помощь при тошноте и рвоте – 55%, постановка газоотводной трубки – 40%, постановка очистительной клизмы – 35%, уход за послеоперационной раной и повязкой – 15%, наложение пузыря со льдом на область операционной раны – 15%, уход за дренажами – 15% пациентов. ЗАКЛЮЧЕНИЕ В последние десятилетия проблема острого панкреатита остается одной из самых актуальных в неотложной абдоминальной хирургии. Среди неотложных заболеваний органов брюшной полости острый панкреатит составляет 3 – 10% случаев, в структуре острого панкреатита на долю больных с панкреонекрозом приходится в среднем 15 – 30%. Патология стала медико-социальной проблемой в структуре ургентной хирургии, летальность при остром панкреатите колеблется от 0-1 до 75 % в зависимости от формы заболевания. Цель лечения пациентов с острым панкреатитом – устранение инфекции, интоксикации, борьба с болевым синдромом и обезвоживанием организма. Важно восстановить нормальную функциональность сердечнососудистой системы и урегулировать секреторную деятельность поджелудочной железы. Лечение острого панкреатита консервативное и заключается в соблюдении диеты, очищении крови от ферментов поджелудочной железы, а также в симптоматическом лечении. В случае прогрессирующего ухудшения состояния может быть произведена операция с целью удаления омертвевших тканей поджелудочной железы. При наблюдении и уходе за больными острым панкреатитом медсестра должна с полным вниманием относиться ко всем его жалобам. А так же, необходимо, оценивать вид и выражение его лица, поведение, особенности дыхания, проверять пульс, следить за правильностью и удобством положения больного на койке, за состоянием повязки (при ее наличии), за чистотой нательного и постельного белья, кожи и полости рта больного, за наличием болевого синдрома. Просьбы больного, не противоречащие назначенному режиму, должны быть тотчас удовлетворены. Обо всех тревожных изменениях в состоянии больного и о его неотложных просьбах, вызывающих у медсестры сомнение, нужно немедленно уведомить дежурного хирурга. Основной задачей медсестры является своевременное выявление осложнений, их профилактика и лечение. СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. № 922н «Об утверждении Порядка оказания медицинской помощи по профилю «хирургия». Барыкина Н.В., Зарянская В.Г. Сестринское дело в хирургии. – Ростов-на – Дону 2017. – 325 с. Василенко В.А. Справочник операционной и перевязочной сестры. Медицина - Ростов-на-Дону: Феникс, 2018. – 325 с. Евсеев М.А. Уход за больными в хирургической клинике: Учебное пособие М.: ГЭОТАР-МЕД, 2016. – 192 с. Заривчацкий М.Ф. Острый панкреатит. – Пермь, 2016. – 103 с. Зубарев П.Н. Общая хирургия. - СПб.: СпецЛит , 2018 . - 492 с. Милонов О. Б. Послеоперационные осложнения и опасности в абдоминальной хирургии. – М. : Медицина, 2017. – 558 с. Нартайлаков М.А. Общая хирургия: учебное пособие. Ростов н/Д: Феникс, 2018. - 256 с. Петров С. В. Общая хирургия: учебник. - М.: ГЭОТАР-Медиа, 2016. - 768 с. Основы асептики и ухода за хирургическими больными: учебное пособие для студентов/ ред. В.И. Оскретков. Ростов н/Д: Феникс , 2016. - 605 с. Уход за хирургическими больными: учебное пособие/ ред. Б.С. Суковатых, ред. С.А. Сумин. - М.: МИА, 2018. - 496 с. Васильева И.А. Профилактика и лечение послеоперационных инфекционных осложнений // Медицинская сестра. 2016. № 4. – С. 14-16. Гарелик, П.В. Острый панкреатит // Журнал ГрГМУ. 2018. №4. – С. 3 - 7. Данилов М.В. Хирургическая тактика при остром панкреатите // Российский журн. гастроэнтерол., гепатол., колопроктол. 2016. № 2. - С. 75-80. Хромова В.Н. Постгоспитальные послеоперационные осложнения в абдоминальной хирургии // Известия высших учебных заведений. Клиническая медицина. 2016. № 2. – С. 128 – 132. ПРИЛОЖЕНИЯ Приложение 1 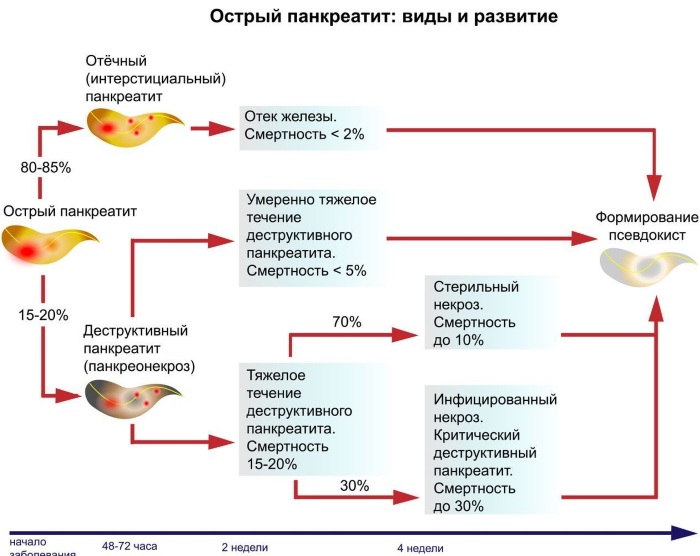 Рис. 1 Виды и развитие острого панкреатита | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
