Полушин Ю.С Руководство. Руководство по анестезиологии и реаниматологии под редакцией профессора Ю. С. Полушина
 Скачать 4.32 Mb. Скачать 4.32 Mb.
|
4.4. Теории и механизмы действия общих анестетиковОбщей анестезией называют искусственно вызванное физиологическое состояние, характеризующееся обратимой утратой сознания, анальгезией, амнезией и некоторой степенью миорелаксации. Существует большое количество веществ, способных вызвать общую анестезию: инертные газы (ксенон), простые неорганические соединения (закись азота), галогенированные углеводороды (фторотан), сложные органические соединения (барбитураты) и др. В настоящее время внутренние механизмы общей анестезии до конца не выяснены. Нет единой общепринятой теории действия анестетиков, которая должна объяснять, каким образом такие разнообразные по химической структуре соединения вызывают достаточно стереотипное состояние общей анестезии. Вопрос о сущности этого явления встал перед исследователями еще в первые десятилетия после открытия общей анестезии. Одним из первых выразил свою точку зрения Н. И. Пирогов. В 1848 г. он пришел к заключению, что наркотический эффект эфира проявляется лишь тогда, когда насыщенная его парами кровь «придет в соприкосновение с органами нервной системы». К настоящему моменту исследователями в этой области предложен ряд концепций, объясняющих своеобразный эффект общих анестетиков. Исторически за ними закрепилось название «теории», хотя, по сути, они являются гипотезами. Одной из первых теорий общей анестезии была коагуляционная (Кюн,1864). Предпосылкой для нее явилось свойство диэтилового эфира и хлороформа вызывать своеобразное свертывание внутриклеточного белка с образованием зернистости в протоплазме. Эти изменения в структуре клетки рассматривались в качестве основной причины нарушения ее функции. Однако позже выяснилось, что отмеченные изменения возникают лишь при концентрациях анестетиков в тканях, значительно превосходящих уровень, достигаемый в клинических условиях. К этому же периоду относится и разработка липоидной теории (Мейер, Овертон, 1899-1901). Эта теория основана на двух фактах: 1) значительной липоидотропности наркотических веществ; 2) высоком содержании липоидов в нервных клетках. Согласно рассматриваемой теории, насыщение анестетиками богатых липоидами клеточных мембран создает барьер для обмена веществ в клетке. Определенным подтверждением правильности гипотезы считали зависимость выраженности наркотического эффекта анестетиков, то есть их силы действия, по степени сродства к липоидам (закон Мейера - Овертона). В дальнейшем было выяснено, что такая закономерность прослеживается в отношении большинства ингаляционных анестетиков. Наряду с этим обнаружились исключения. Таким образом, связь между растворимостью наркотических веществ в жирах и силой их действия оказалась не универсальной. Теория поверхностного натяжения (Траубе, 1913) основывалась на данных о том, что анестетики жирного ряда обладают свойством снижать поверхностное натяжение на границе между липоидной оболочкой клетки и окружающей ее жидкости, вызывая повышение проницаемости мембраны вообще и для молекул анестетиков в частности. Авторы адсорбционной теории (Лове, 1912) исходили из свойства анестетиков повышать проницаемость клеточных мембран и высокой сорбционной способности их в отношении внутриклеточных липоидов, находящихся в коллоидном состоянии. Предполагалось, что именно вследствие высокого насыщения анестетиком липопротеиновых структур нервных клеток блокируется их специфическая функция. Теория критического объема объясняет интересный феномен устранения анестезии под действием повышенного давления. Бимолекулярный слой фосфолипидов в клеточных мембранах нейронов имеет в своем составе множество гидрофобных структур. Связываясь с этими структурами, анестетики расширяют фосфолипидный бимолекулярный слой до критического объема, после чего функция мембраны претерпевает изменения. Возможно, повышенное давление вытесняет часть молекул с мембраны, увеличивая потребность в анестетике. Данные об ингибирующем влиянии анестетиков на ферментные комплексы, занимающие ключевое положение в обеспечении окислительно-восстановительных процессов в клетках привели к формированию гипоксической теории общей анестезии. В соответствии с ней торможение функции ЦНС при насыщении анестетиками жирного ряда возникает в результате нарушения энергетики клеток. Однако было выяснено, что в условиях общей анестезии клеточный метаболизм нарушается далеко не всегда. Характерные для гипоксии метаболические изменения в клетке обычно возникают лишь при высокой концентрации некоторых анестетиков в тканях, значительно превышающей используемую в клинических условиях. Не получено также убедительных данных о снижении потребления кислорода клетками. Во многом не согласуется с гипоксической теорией общей анестезии и динамика КОС тканей и оттекающей от ЦНС крови. Не укладывается в нее также быстрое восстановление функций нейронов после удаления из них анестетика. Все отмеченные моменты вызывают серьезное сомнение в правильности основных положений гипоксической теории общей анестезии. В 1961 г. Полинг предложил теорию водных микрокристаллов, объясняющую развитие наркотического состояния под влиянием общих анестетиков свойством последних образовывать в водной фазе тканей своеобразные кристаллы. Они создают препятствие для перемещения катионов через мембрану клетки и тем самым блокируют процесс деполяризации и формирование потенциала действия. Однако дальнейшие исследования показали, что свойством кристаллообразования обладают не все общие анестетики. Те же из них, для которых характерен этот феномен, образуют кристаллы при концентрациях, превышающих используемые в клинической практике. Наибольшее развитие получила мембранная теория (Хобер, 1907; Бернштейн, 1912; Винтерштейн, 1916; Ходжкин, Кац, 1949). Она базировалась на данных о влиянии анестетиков на физико-химические свойства клеточных мембран. Развитие общей анестезии связывали с нарушением проницаемости мембран нервных клеток. В основе теории лежали результаты исследований электрического трансмембранного потенциала и роли электрических процессов, происходящих на мембране клетки, в формировании потенциала действия и распространении возбуждения как в пределах одного нейрона, так и при межнейронных контактах. Было установлено, что перемещение К+ и Na+ через мембрану при раздражении клетки происходит неравномерно: выходу К+ из клетки предшествует интенсивный ток Na+ в клетку. При этом в зоне раздражения на мембране клетки возникает обратное обычному распределение зарядов, т. е. снаружи электрический заряд становится отрицательным, а с внутренней поверхности – положительным. Возникающий на границе возбуждения потенциал при таком изменении электрического заряда мембраны значительно превышает потенциал покоя, что и обусловливает способность его распространять возбуждение. Возвращение К+ в клетку и извлечение из нее Na+ (катионный насос) происходит в следующей фазе и сопровождается затратой АТФ. В механизме перехода клетки из состояния покоя в состояние возбуждения с последующим восстановлением трансмембранного потенциала покоя важную роль придают ионам кальция . С их влиянием связывают интенсивность тока К+ и Na+ через мембрану во время ее деполяризации и восстановления потенциала покоя. В дальнейшем было установлено, что общие анестетики оказывают выраженное тормозящее действие на синаптическую передачу в дозах, которые существенно не влияют на распространение возбуждения по мембране нейрона. Для торможения распространения потенциала действия на мембране необходимы более значительные концентрации анестетика, хотя сам механизм торможения в том и другом случае аналогичен. Поскольку синапсы являются в рефлекторной цепи звеном не только наиболее сложным, но и наиболее подверженным влиянию на его функцию различного рода эндогенных и экзогенных факторов, тормозящее влияние анестетиков на передачу импульсов в них проявляется больше, чем на возбудимость мембраны нейрона. Механизм угнетения возбудимости нейронов и торможения синаптической передачи возбуждения под влиянием анестетиков полностью не раскрыт. Различные анестетики неодинаково влияют на основные функциональные звенья синапсов. Это связано как с неоднородностью последних, так и с особенностями свойств отдельных анестетиков. Они могут тормозить передачу возбуждения, нарушая образование и высвобождение медиатора через пресинаптическую мембрану в синаптическую щель, угнетая обратный захват медиатора. Анестетики снижают чувствительность рецепторов пресинаптической и постсинаптической мембран к медиатору, уменьшая возможность формирования постсинаптического потенциала действия. В случаях формирования постсинаптического потенциала действия анестетики приводят к его угасанию, вызывая изменения тока ионов через мембрану. Эффект многих общих анестетиков связывают с их влиянием на функцию медиаторов ЦНС (ацетилхолин, катехоламины, серотонин, гамма-аминомасляная кислота, аденозин, аспартат, глютамат, эндогенные опиаты, цАМФ и др.). Чаще всего это происходит путем действия на специфические рецепторы. Многие анестетики усиливают опосредованную гамма-аминомасляной кислотой депрессию ЦНС. Более того, агонисты ГАМК-рецепторов углубляют анестезию, в то время как антагонисты устраняют многие эффекты анестетиков. Влияние на функцию ГАМК может быть главным механизмом действия многих анестетиков. Однако при всей ценности сведений об интимном механизме действия анестетиков на клеточном и молекулярном уровнях они не раскрывают сущности общей анестезии как своеобразного функционального состояния нервной системы организма. Поскольку в клинических условиях используемая концентрация анестетиков не вызывает полной ареактивности нейронов и блокады синаптической передачи, а лишь оказывает тормозящее влияние на их функцию, важно знать направление и последовательность функциональных изменений. Особого внимания заслуживает объяснение влияния общих анестетиков на функцию нервной системы, которое дал и в значительной степени научно обосновал Н.Е. Введенский. Исходя из разработанной им теории парабиоза, он пришел к заключению, что анестетики действуют на нервную систему как сильные раздражители и, подобно последним, вызывают соответствующие фазы парабиоза, которые характеризуются последовательным снижением физиологической лабильности отдельных нейронов и нервной системы в целом. При определенном для каждого анестетика уровне насыщения мозга снижение лабильности механизмов, лежащих в основе формирования и распространения нервных импульсов, достигает такой степени, которая обусловливает торможение функций ЦНС, проявляющееся клинически состоянием общей анестезии. В дальнейшем эта концепция получила развитие в трудах А.А. Ухтомского и некоторых других отечественных ученых. Концепция об изменении под влиянием наркотических веществ физиологической лабильности нейронов и, особенно, синапсов позволила приблизиться к пониманию того, что в каждый данный момент общей анестезии степень торможения функции различных отделов мозга оказывается неодинаковой. Этот феномен может быть объяснен неодинаковой исходной функциональной лабильностью отделов мозга. Такое понимание нашло убедительное подтверждение в том, что наряду с корой больших полушарий наиболее подверженной тормозящему влиянию анестетиков оказалась функция ретикулярной формации, это явилось предпосылкой для разработки ретикулярной теории общей анестезии. Развитию ретикулярной теории способствовали два важных научных факта, установленных при изучении функции ретикулярной формации: 1) она играет активирующую роль в отношении лежащих выше отделов ЦНС; 2) разрушение определенных зон ретикулярной формации вызывает состояние, близкое к медикаментозному сну или наркозу. Это привело к заключению о вероятной связи специфического действия наркотических веществ с влиянием их прежде всего на функцию ретикулярной формации. Таким образом, сформировалось представление о том, что эффект общих анестетиков является результатом торможения рефлекторных процессов на уровне сетевидной субстанции мозга. При этом устраняется восходящее активизирующее влияние ее, что приводит к деафферентации вышележащих отделов ЦНС. Несмотря на убедительные данные в пользу ретикулярной теории общей анестезии, результаты некоторых исследований свидетельствуют о том, что она во многом слишком упрощена и не может быть признана универсальной. Эффект анестетиков на активность нейронов ретикулярной формации разнообразен и может повышать, уменьшать или не изменять ее в зависимости от действующего вещества. Таким образом, изменение активности ретикулярной формации при анестезии вероятно связано со специфическим взаимодействием общих анестетиков с определенными структурами в каждом отделе ЦНС. Кроме того, состояние сознания не может быть просто объяснено активностью ретикулярной формации. Общие анестетики оказывают свое действие не только в области ретикулярной формации. Клинические концентрации анестетиков могут угнетать спонтанную и вызванную активность в коре головного мозга, гиппокампе, спинном мозге. В целом, анестетики оказывают свое действие во многих областях ЦНС, и анестезия не может быть вызвана влиянием на отдельные специфические отделы. В свете того, что ЦНС человека состоит из биллионов нейронов, каждый из них имеет тысячи синапсов, не удивительно, что действие анестетиков имеет такую сложную и разнообразную природу. Таким образом, со времени открытия общей анестезии учеными, теоретиками и клиницистами затрачено много усилий для выяснения механизма действия общих анестетиков. Однако многие относящиеся к ней вопросы до сих пор остаются без убедительного ответа и требуют дальнейших исследований. 4.5. Стадии наркозаПри введении в организм общих анестетиков установлена закономерная стадийность в клинической картине общей анестезии, которая наиболее четко проявляется при использовании эфира. Проявления наркотизации другими анестетиками развиваются аналогично, но их разделение по стадиям менее выражено. Знание клинической картины стадий помогает анестезиологу при проведении общей анестезии. Из предложенных классификаций наиболее широкое распространение получила классификация А. Гведела, модифицированная И.С. Жоровым (рис.4.6). Первая стадия – стадия анальгезии – начинается с момента вдыхания паров эфира и продолжается несколько минут, после чего наступает потеря сознания. Для этой стадии характерно постепенное угнетение сознания: вначале происходит потеря ориентации, речь становится бессвязной, наступает сонливость. Кожа лица гиперемирована, зрачки исходной величины или расширены, реагируют на свет. Частота пульса увеличена, артериальное давление несколько повышено. Дыхание учащено, неравномерно. Тактильная и температурная чувствительность сохранены, болевая ослаблена, что позволяет проводить кратковременные манипуляции. Вторая стадия – стадия возбуждения – начинается сразу после потери сознания. Характеризуется речевым и двигательным возбуждением. Кожа гиперемирована, веки сомкнуты, зрачки расширены, фотореакция сохранена, появляются слезотечение, плавательные движения глазных яблок. Ресничный рефлекс отсутствует. Мышцы напряжены, тризм. Кашлевой и рвотный рефлексы усилены. При стимуляции гортани и глотки возможен ларингоспазм. Пульс частый, артериальное давление повышено. Дыхание частое, аритмичное. Во время этой стадии может развиться фибрилляция желудочков сердца; иногда отмечается непроизвольное мочеиспускание, рвота. Третья стадия – хирургическая, в которой выделяют четыре уровня. Первый уровень хирургической стадии (III1) характеризуется тем, что на фоне спокойного сна еще сохраняется мышечный тонус, гортанно-глоточные рефлексы. Дыхание ровное, несколько учащенное. Пульс учащен, артериальное давление на исходном уровне. Отмечаются медленные движения глазных яблок, зрачки сужены, реагируют на свет, роговичный рефлекс сохранен. Второй уровень (III2). Глазные яблоки фиксированы, исчезает роговичный рефлекс, зрачки сужены, фотореакция сохранена. Гортанный и глоточный рефлексы отсутствуют. Мышечный тонус снижен. Дыхание ровное. Пульс и артериальное давление на исходном уровне. Кожа розовая, слизистые влажные. 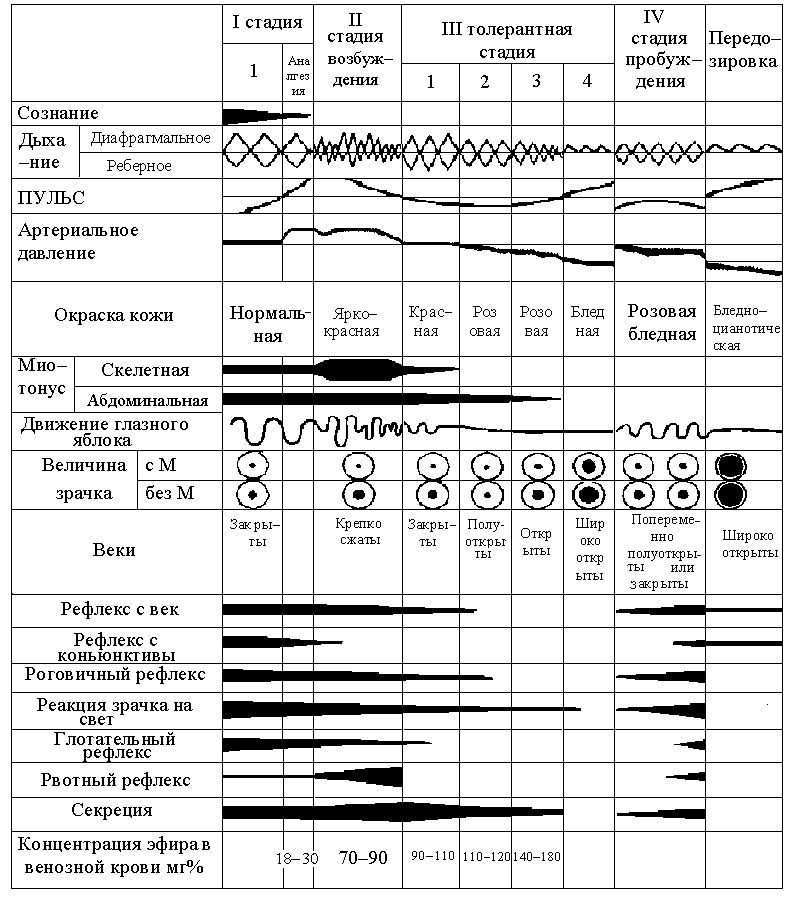 Рис. 4.6. Классификация стадий наркоза (по А. Гведелу) Третий уровень (III3). Появляются признаки токсического действия анестетика. Зрачок расширяется, фотореакция ослаблена, появляется сухость роговицы. Кожа бледно-розовая. Мышечный тонус снижен. Дыхание становится диафрагмальным, учащается. Пульс учащается, артериальное давление снижается. Четвертый уровень (III4). Является признаком передозировки и не должен допускаться в клинической практике. Характерно резкое расширение зрачков, отсутствие фотореакции. Сохраняется только диафрагмальное дыхание – поверхностное, аритмичное. Кожа бледно – цианотичная. Пульс частый, нитевидный, артериальное давление резко снижено. В случае продолжения поступления анестетика происходит дальнейшее угнетение дыхания и кровообращения и развивается терминальное состояние. Четвертая стадия – стадия пробуждения. Она наступает после прекращения поступления анестетика и характеризуется постепенным восстановлением рефлексов, мышечного тонуса, чувствительности и сознания в обратном порядке. 4.6. Концепция анестезиологического обеспечения операцийЛюбое оперативное вмешательство, даже выполняемое по жизненным показаниям и с самыми благими намерениями, является ни чем иным, как определенной формой агрессии, на которую организм вынужден реагировать комплексом сложных гоместатических механизмов. Общий адаптационный синдром, как итоговое проявление стресс-реакции, развивается при любых операциях. Только в одном случае он более выражен, а в другом – менее. До определенного исторического периода главной задачей анестезии считалось устранение лишь болевых ощущений. Долгое время этого было вполне достаточно, так как хорошее обезболивание позволяло хирургам в значительной степени расширить спектр выполняемых ими операций. Однако в последующем, когда оперативные доступы к большинству органов человеческого тела были разработаны, возникла необходимость решать стоявшие перед медициной проблемы не на чисто анатомической, а на анатомо-функциональной основе. При этом уже надо было рассчитывать не только на силы больного, но и искусственно помогать ему преодолеть опасные функциональные расстройства, возникающие как в ходе операции, так и в ближайшем послеоперационном периоде. С того времени анестезия стала включать в себя элементы функциональной терапии, которая при многих больших операциях, а у тяжело больных при любых вмешательствах, приобретала решающее значение. Фактически, именно это обстоятельство позволило наркотизаторам (эфиродателям) превратиться в специалистов более широкого профиля, а анестезиологии выйти за рамки простого обезболивания. Многочисленными исследованиями установлено, что нейрофизиологические механизмы боли достаточно сложны (см. гл. 4.3.). Как оказалось, устранение лишь перцептуального компонента болевой реакции (психо-эмоционального ощущения боли) далеко не исчерпывает всей полноты последствий, которые развиваются в ответ на повреждение. Более того, стало ясно, что при тяжелой травме (операции) локальной активацией той или иной структуры нервной системы предупредить развитие нейро-гуморальных реакций невозможно, так как воздействие на корковые и подкорковые образования, ответственные за формирование ноцицептивной импульсации (супрасегментарный уровень), не исключает реализации сегментарного ответа через мотонейроны задних рогов спинного мозга. Эффекты периферической (первичной) гипералгезии снижают эффективность узких сегментарных (спинальных) воздействий, а также блокады проведения импульсации по первичным афферентам (регионарные методы анестезии). Все это привело к пониманию необходимости придания анестезии многоуровнего характера, предусматривающего воздействие на различные участки нервной системы (рецепторное поле, первичные афференты, сегментарный и супрасегментарный уровни). Надо отдавать отчет и в том, что полное подавление ноцицепции с помощью медикаментозных средств у живого человека в принципе недостижимо. Анестезиологу подвластна лишь модуляция ноцицептивного потока, а также снижение информационного паттерна других факторов агрессии (кровопотери, гипоксемии, ацидоза и пр.) с целью уменьшения выраженности ответа организма на травму. Следовательно, при сильном возбуждающем начале ответная реакция неизбежна, и она будет обратно пропорциональна эффективности защиты. Чем та хуже, тем сильнее ответ и больше угроза срыва реакций компнесации. Примером крайнего варианта плохой защиты может служить развитие шока при ранениях и травмах за пределами операционной, которые наносятся, как известно, без предварительной анестезии. В то же время выполнение зачастую не менее травматичных плановых вмешательств в больничных условиях (но на фоне адекватной анестезии) не сопровождается критическими расстройствами систем жизнеобеспечения, хотя и проявляется общим адаптационным синдромом. Соответственно, ухудшение анестезии будет смещать вектор стресс-реакции в сторону крайних проявлений. При определении полноценности анестезии было бы ошибкой ограничивать ее только адекватностью аналгетического компонента. Надо учитывать, что общий поток возмущающей импульсации, идущей в ЦНС при повреждении, состоит из мультимодальной афферентации от ноцицепторов, баро-, хемо- и прочих рецепторов, реагирующих на изменение внутренней среды организма при травме (разрезе) тканей, кровотечении, изменении кровотока, кислотно-основного состояния и т.д. Это диктует необходимость комплексного подхода к защите, ориентированного на поддержание во время операции различных гоместатических факторов. Данное обстоятельство приобретает особое значение в тех ситуациях, когда в результате патологического процесса наступило истощение адаптационных возможностей организма. Поэтому в ходе анестезии важно не только уменьшать или устранять гемодинамические расстройства, обеспечивать антиноцицептивную защиту, но и осуществлять реализацию плана интенсивной терапии, если ее проводили в предоперационном периоде. Проявления стресс-реакции реализуются, как известно, в виде не только нейрогенного, но и гуморального ответа. Модуляция последних без устранения причины малоэффективна. Накоплены данные в отношении первичной периферической сенситизации и вторичной центральной гипералгезии (или по терминологии академика Г.Н. Крыжановского – патологической алгической системы), предусматривающие возможность повторной стимуляции ноцицептивных рецепторов образующимися в результате повреждения биологически активными веществами. Все это выдвигает необходимость внедрения в анестезиологическую практику упреждающего подхода, направленного на предотвращение чрезмерной активации нейро-гуморальных механизмов. Таким образом, современные представления о патофизиологии боли и формировании стресс-реакции при травме (в том числе операционной) обусловливают ряд положений, имеющих принципиальное значение для обоснования тактики анестезии. Во-первых, основные усилия анестезиолога должны быть направлены на афферентное звено рефлекторной дуги и избежание ятрогенной активации механизмов, ответственных за эфферентную импульсацию. Во-вторых, устранение психоэмоционального ощущения боли должно сочетаться с блокадой вегетативного нейронального и двигательного компонентов ноцицептивной афферентации и активацией антиноцицептивной системы (сочетание общих и местных анестетиков с анальгетиками). В третьих, по ходу анестезии важно избегать угнетения физиологических механизмов антиноцицепции и реактивности основных регуляторных систем. В четвертых, рассматривая действия хирурга в операционной ране как дополнительное повреждение и учитывая способность ноцицептивной системы к самоактивации, следует добиваться деафферентации и включения антиноцицептивной системы до нанесения травматического воздействия. В пятых, анестезия у тяжело больных должна быть объединена единой тактикой и стратегией с интенсивной терапией, проводимой им в пред- и послеоперационном периодах. Уже само по себе перечисление этих положений свидетельствует о том, что современная анестезия должна решать сразу несколько задач. Наиболее важными среди них являются: - обеспечение психического (эмоционального) спокойствия больного, исключение присутствия его на собственной операции, предотвращение сопутствующих боли эмоциональных реакций, - устранение перцептуального компонента боли, снижение до безопасного (нестрессового) уровня интенсивности ноцицептивного потока из операционной раны на всем пути его следования (от периферических рецепторов до центральных структур мозга), - предупреждение нежелательных патологических рефлексов и чрезмерного напряжения деятельности функциональных систем, - поддержание и при необходимости коррекция деятельности систем жизнеобеспечения, - создание удобных условий хирургу для работы (за счет придания больному определенного положения на операционном столе, мышечного расслабления, коллабирования легкого и т.п.). Для решения этих задач используют сон или наркоз («обездушивание»), аналгезию (различными способами), нейро-вегетативную защиту, выключение двигательной активности, различные методы интенсивной терапии (ИВЛ, инфузионно-трансфузионную, кардиотропную, сосудистую терапию и другие, в том числе специфические, применяемые в специализированных областях хирургии). Полнота использования этих приемов и способы достижения конечного результата зависят от конкретной ситуации (заболевания, индивидуальных особенностей пациента и его состояния, характера оперативного вмешательства и т.п.). В совокупности это определяет принцип избирательной регуляции функций в процессе анестезии, который составляет основу концепции ее многокомпонентности (за рубежом - мультимодальности). Согласно этой концепции, анестезиологическое обеспечение состоит из отдельных компонентов, каждый из которых может быть применен (или не применен) анестезиологом в зависимости от тех проблем, которые встают перед ним в связи с предстоящей больному операцией. Компоненты же как раз и образуют те приемы и способы, о которых речь шла в предыдущем абзаце. Такой подход обеспечивает гибкость тактики; позволяет легче и лучше решать конкретные задачи путем применения нескольких средств, оказывающих более или менее направленное и избирательное действие. Он дает возможность избежать использования опасных приемов там, где их можно заменить другими способами; снизить дозы препаратов, получая нужный эффект иным путем и т.д. Концепция многокомпонентности пришла на смену доминировавшей в течение многих лет концепции глубины анестезии. Она предусматривала решение нескольких задач (выключение сознания, обезболивание, расслабление мышц) за счет последовательного углубления анестезии одним анестетиком и была во многом обусловлена доминированием в арсенале анестезиологов препаратов ингаляционного действия. Реализация ее на практике всегда сопровождалось опасностью передозировки анестетика с распространением торможения на жизненно-важные регуляторные центры. Хотя концепция глубины анестезии, явившаяся следствием широкого применения ингаляционных средств, устарела, это не значит, что устарела и сама ингаляционная анестезия. Ориентация на многокомпонентность позволяет как ее саму использовать в качестве компонента анестезии, так и применить другие средства и приемы в качестве компонентов для повышения ее эффективности и безопасности. Новые знания в области нейрофизиологии боли и формирования общего адаптационного синдрома позволяют детализировать действия анестезиолога в пред-, интра- и ближайшем послеоперационном периоде. Неустраненный предоперационный эмоциональный стресс может приводить к значительному снижению болевого порога, выбросу стресс-гормонов с активацией гемодинамических и эндокринных реакций, повышению толерантности к действию анестезирующих средств (Осипова Н.А. и др., 1994, 1998). В связи с этим главное в тактике анестезиолога – создание психологического покоя для пациента путем нахождения с ним взаимопонимания, разъяснения сути предстоящей анестезии, адекватной премедикации с использованием седативных препаратов (особенно бензодиазепинов). Важно исключить возникновение боли при выполнении предоперационных инвазивных исследований и манипуляций, особенно непосредственно перед анестезией (в том числе при катетеризации периферических и центральных вен, эпидурального пространства). Травматичные операции следует предварять использованием средств, способных уменьшить эффект периферической и центральной сенситизации (нестероидные противовоспалительные анальгетики, тормозящие выделение простогландина Е2, по показаниям - наркотики). Интраоперационный этап характеризуется возможностью применить максимально интенсивные воздействия по предотвращению выхода потока ноцицептивной импудьсации за разумные пределы и широкими полномочиями по коррекции стрессовых гемодинамических и других реакций. Это позволяет использовать наиболее эффективные дозы атарактиков, нейролептиков, центральных анальгетиков (опиатов и опиоидов) и других средств, не опасаясь их побочного действия (депрессии дыхания, снижения артериального давления и пр.). При этом, учитывая важность упреждающего принципа анестезии, необходимая глубина ее должна обеспечиваться до нанесения травмирующего воздействия (включая интубацию трахеи), а не по мере появления гемодинамических признаков неадекватности анестезиологической защиты. Современный арсенал средств позволяет анестезиологу уделять внимание не только уменьшению ноцицепции за счет ингибиторов простагландино- и кининогенеза (апротинин), использования блокаторов NMDA-рецепторов (малые дозы кетамина), блокады первичных афферентов (местная инфильтрационная и регионарная анестезия), но и повышению активности стресс-лимитирующих систем (введение естественных метаболитов медиаторов, их синтетических аналогов, антиоксидантов, адренопозитивных средств). Многоуровневый характер анестезии позволяет реализовать сочетанная анестезия. Разобраться во всем этом многообразии возможностей и недопустить превращения многокомпонентности в полиинградиентность и полипрагмазию помогает высокая квалификация анестезиолога. В послеоперационном периоде могут быть использованы методы, позволяющие обеспечить деафферентацию: продленная эпидуральная и другие виды блокад, медикаментозная противоболевая терапия. По возможности целесообразно избегать средств, обладающих супрасегментарным действием (синтетические аналоги эндогенных опиатов), чтобы не мешать центральным механизмам регуляции обеспечивать координирующую гомеостатическими функциями роль. Природа послеоперационного болевого синдрома во многом обусловлена избыточным простагландино- и кининогенезом в подвергшихся травматизации тканях. Эти процессы могут стать причиной патологического течения раневого процесса (чрезмерный отек, асептическое воспаление оперированных тканей) с развитием осложнений в виде анастомозитов, несостоятельности швов анастомозов, некрозов. Поэтому препаратами первого ряда при выборе медикаментозного обезболивания должны стоять нестероидные противовоспалительные средства, применение которых в этой ситуации становится патогенетически оправданным. 4.7. Основные принципы интенсивной терапииСущность послеоперационной интенсивной терапии также проистекает из современных представлений о формировании стресс-реакции организма на травму. В конечном счете, исход любого процесса, острого или хронического, определяется взаимодействием двух составляющих: выраженностью агрессии с одной стороны, и состоятельностью защитно-компенсаторных механизмов – с другой. Если резервы организма истощены, встает задача полностью их протезировать, а это, несмотря на достижения современной науки, весьма сложно, тем более что несостоятельность одного органа или системы неизбежно сопровождается дисфункцией, недостаточностью и несостоятельностью других, эволюционно с ними связанных (см. гл. 31). Если резервные возможности в полной мере не утрачены, реаниматологи обязаны обеспечить поддержку эндогенных функциональных систем. Причем делать это надо весьма аккуратно, чтобы не лишать организм стимулов к мобилизации своих собственных возможностей. При полной состоятельности компенсаторных механизмов требуется не интенсивная терапия, а обычное послеоперационное лечение. Принципы интенсивной терапии неоригинальны – она должна быть комплексной, этиопатогенетической, индивидуализированной и носить упреждающий характер. Принцип комплексности во многом проистекает из теории функциональных систем П.К. Анохина (1975), постулирующей, что организм реагирует на травму «не отдельными органами и системами, а определенным образом организованными и соподчиненными между собой функциональными системами органов, обладающими различной реактивностью». Это означает, что независимо от клинических проявлений, в стресс-реакцию вовлекаются все функциональные системы, только в силу различной их реактивности и выраженности агрессии одни делают это раньше, другие – позже. Отсюда программа интенсивной терапии должна разрабатываться таким образом, чтобы учитывать интересы не только наиболее пораженного органа, а организма в целом, и не препятствовать развитию саногенных процессов в посттравматическом (послеоперационном) периоде. Знание специфики болезни, приведшей пациента к критическому состоянию, ее патогенетических особенностей – основа грамотных действий любого врача. Этиопатогенетический принцип интенсивной терапии наряду с этим должен учитывать особенности развертывания типовых патологических процессов и общего адаптационного синдрома в целом. Данный принцип очень тесно взаимодействует с необходимостью индивидуализации проводимой терапии, которая определяется не только специфическими особенностями того или иного человека как личности, его реактивностью, наличием или отсутствием сопутствующей патологии, но и степенью развертывания адаптационных реакций. Например, подходы к использованию методов экстракорпоральной детоксикации у раненого с полноценным развертыванием процесса срочной (аварийной) адаптации в первом и втором периодах травматической болезни должны быть иными, чем у такого же пострадавшего, но на более поздних этапах лечения, когда механизмы аварийной адаптации себя уже исчерпали, а долговременной еще не стали состоятельными. Содержание лечения раненого в бою, вследствие наличия у него синдрома эколого-профессионального перенапряжения, также должно быть иным, чем у получившего случайное ранение в условиях крупного города и быстро доставленного в стационар. В основе принципа упреждающего подхода к интенсивной терапии лежит знание закономерностей развертывания типовых патологических процессов, упомянутая выше теория функциональных систем П.К. Анохина, а также многолетний опыт лечения тяжело больных и пострадавших, свидетельствующий, что несостоятельность систем жизнеобеспечения легче предотвратить, чем лечить. |
